Вирус зика и краснуха
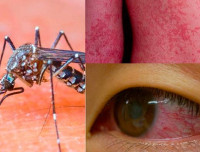
Чуть более 50 лет назад очень заразительный, но, казалось бы, безвредный вирус охватил Соединенные Штаты, заразив столько, сколько 12.5 миллионов человек, У взрослых и детей вирус был представлен как умеренная болезнь, но вызвал врожденные дефекты у некоторых младенцев, рожденных женщинами, которые были инфицированы во время беременности.
Это звучит знакомо? Несмотря на то, что они разделены по времени и месту, в социальных проблемах, вызванных вспышкой краснухи 1964-65 и недавней вспышкой вируса Зика в Южной Америке, наблюдается удивительное сходство.
Оба вируса могут вызывать врожденные дефекты, что связывает их с социальными проблемами, связанными с беременностью, здоровьем женщин и политикой абортов.
Эпидемия краснухи, по оценкам 20,000 затронул новорожденных, изменил медицинское и общественное сознание о вирусе. Некоторые недавно утверждали, что даже изменили идеи об абортах.
Будучи социологом, изучающим медицину и науку, я заинтересован в понимании рассказов, которые мы разрабатываем о болезни. Я исследовал вспышку краснухи в моей книге 2008, «Рассказ о вакцинах», и как восприятие болезни взаимодействовало с историями о вакцинации.
В отличие от других вакцин, вакцина против краснухи не давала прямых льгот получателям. Вместо этого он обещал предотвратить возможные будущие врожденные дефекты и сократить аборты, связанные с краснухой; для вакцины против краснухи здоровье женщины имело значение почти полностью с точки зрения ее статуса потенциальной матери.
Вспышка краснухи 1964-65 — и доступ к аборту
Весной 1964 врачи в Северной Америке подтвердили, что глухота и ослепляющая катаракта они обнаружили в огромном количестве детей, вызванных краснухой.
Получите последние новости от InnerSelf
До этой вспышки краснуха была неясной, но не неизвестной. В отличие от Зики, которая в основном передается москитами, краснуха может распространяться через случайный контакт. На самом деле это было эндемично в западных популяциях, более 80 процентов населения, подверженного этой болезни до введения вакцины против краснухи в 1969.
Специалисты здравоохранения знали С 1943 что краснуха иногда вызывала врожденные дефекты, называемые синдромом врожденной краснухи (CRS). В другой параллели с Зикой люди, инфицированные краснухой, часто бессимптомны. Даже когда у людей есть симптомы, они довольно мягкие.
Исследователи выделили вирус краснухи только в 1962, и без анализа крови до 1965.
До того, как был проведен анализ крови, клинический диагноз краснухи врача мог получить доступ к медицинское исключение к запрету на аборты, который существовал в большинстве штатов, назывался «терапевтический аборт». Это исключение считало физическое и психическое здоровье женщины как имеющее медицинское значение для того, может ли произойти аборт. Решения об аборте, связанные с краснухой, произошли в контексте отношений между врачом и пациентом.
Поскольку краснуха была настолько распространена, и поскольку зараженный человек мог быть бессимптомным, некоторые врачи утверждали уже в 1950, что краснуха служила удобным способом обойти законы, ограничивающие аборты.
На самом деле, до Роу против Уэйда в 1973 диагноз краснухи был один из основных способов чтобы женщины получали безопасные аборты, проводимые квалифицированными врачами, без какого-либо врача или пациента, подлежащего судебному преследованию.
Даже когда аборт был незаконным на всей территории США, закон признал первичность отношений между врачом и пациентом, откладывая авторитет американской медицины и конфиденциальность медицинских решений женщин. Roe v. Wade, которая узаконила аборт в США, основана на праве на неприкосновенность частной жизни.
Разработка вакцины
После эпидемии 1964-65 эпидемиологи прогнозировали, что в 1970 начнется еще одна эпидемия краснухи — наряду с тысячами младенцев, родившихся глухими или слепыми. Это стимулировало усилия по разработке вакцины против краснухи для предотвращения врожденных дефектов. Однако еще одна цель заключалась в том, чтобы сократить то, что исследователи вакцины в то время часто называют «потерей плода», эвфемизмом для абортов. Фактически, многие в медицинской профессии в то время, по-видимому, рассматривали здоровье женщин как вторичное по отношению к важности беременностей, приведших к употреблению здоровых детей, и избегая «ненужные аборты».
В 1969 появилась профилактическая вакцина, и версии в настоящее время широко используются; это «R» в трехвалентной вакцине MMR. Сегодня Центры по контролю и профилактике заболеваний сообщают, что краснуха, когда-то эндемичная, была полностью исключены в США, и врожденные дефекты, связанные с краснухой, с ним.
В 1970, когда предсказанная эпидемия не состоялась, кредит пошел на массовую вакцинацию (несмотря на некоторые неопределенности, поскольку население уже было в значительной степени иммунным), Это означало, что основные социальные проблемы, которые вызвала краснуха, — роль медицины в регулировании доступа к аборту; являются ли физические и умственные эффекты врожденных дефектов о женщинах оправданный аборт — будет отложен.
Тем не менее, осознание того, что врожденные дефекты были важным фактором в политике абортов сделало терапевтический аборт более доступным между 1965 и решением 1973 Roe v. Wade, поскольку анализы крови заменяли клинические диагнозы, хотя скорость врожденных дефектов, связанных с краснухой, оставалась неизвестной.
Параллели с Зикой
Вспышка краснухи произошла в контексте, когда аборт был незаконным — за исключением медицинских исключений. В большей части Южной Америки, где эффект Зики был наибольшим, доступ к безопасный аборт строго ограничен.
Как Зика распространился в Латинской Америке, исследователи обнаружили, что абортов, создавая предпосылки для воспроизведения истории краснухи. Как и в случае с краснухой, в районах, где Зика стала распространенной, а аборт почти всегда является незаконным, женщины начали требовать доступа к терапевтическим абортам.
Возможно, поэтому медицинские и общественные меры безопасности остановят Зику, так как они сделали краснуху для североамериканцев.
Но разработка вакцины для Зики или прекращение ее распространения не будет затрагивать социальные проблемы, которые поднял вирус: право женщин на контроль над своими собственными телами, озабоченность по поводу «потери плода» и относительной важности здоровых, живых детей и умственных и физических здоровье.
Об авторе
Джейкоб Хеллер, доцент, SUNY Old Westbury
Эта статья изначально была опубликована в Беседа, Прочтите оригинал статьи.
Книги по этой теме
{amazonWS: searchindex = Книги; ключевые слова = вирус Зика; maxresults = 3}
Источник
Лихорадка Зика – острое инфекционное заболевание с преимущественно трансмиссивным механизмом передачи. Заболевание протекает бессимптомно либо проявляется повышением температуры тела, общеинтоксикационным синдромом, болями в мышцах, суставах, конъюнктивитом, сыпью. Основной опасностью инфекции является формирование микроцефалии и различных неврологических нарушений у плода в случае инфицирования беременных женщин, а также стойких патологий ЦНС у взрослых. Диагностика основана на обнаружении самого вируса в биологическом материале, а также специфических антител в сыворотке крови человека. Этиотропное лечение не разработано. Проводится симптоматическая терапия.
Общие сведения
Впервые вирус был выделен из крови обезьяны, обитавшей в лесу Зика в Уганде. В переводе с местного наречия «зика» означает «заросли». Эндемичными территориями по данному инфекционному заболеванию являются страны Центральной и Южной Америки, Африки, Юго-Восточной Азии, острова Тихого океана. В других государствах примеры заражения также зарегистрированы, однако они обусловлены завозными случаями среди путешественников. С 2015 г. было зафиксировано около 4 млн. заболевших. В 2016 г. ВОЗ объявила чрезвычайную ситуацию в области международного здравоохранения из-за вспышки заболеваемости. Подобная настороженность связана с выраженным тератогенным действием вируса и отсутствием специфического лечения.
Восприимчивость всеобщая. Сезонность не выражена, однако наблюдается учащение случаев инфицирования в период проливных дождей, что связано с увеличением активности комаров–переносчиков. С развитием глобального потепления ареал распространения соответствующих насекомых увеличивается, что создает еще большую опасность для человека. Однако вирус не выносит низких температур. Поэтому формирование стойких очагов лихорадки в странах с умеренным климатом невозможно, но завозные случаи могут способствовать развитию вспышек заболеваемости в летнее время.

Лихорадка Зика
Причины лихорадки Зика
Возбудитель заболевания – РНК-содержащий вирус из семейства Flaviviridae. Относится к арбовирусам. Патоген достаточно устойчив в окружающей среде. В лиофилизированном состоянии сохраняется до 30 месяцев. Фенол и низкопроцентный этиловый спирт не убивают микроорганизм, однако он быстро инактивируется при контакте с эфиром, раствором калия перманганата. Существует две линии вируса: азиатская и африканская. Считается, что африканская форма паразитирует у обезьян, а человек является случайным хозяином. Азиатская линия выделена от большинства больных во время эпидемий в эндемичных районах.
Источником инфекции являются обезьяны и больной человек. Передача заболевания реализуется через трансмиссивный механизм с помощью комаров вида Aedes. Возможны половой, парентеральный (при переливании компонентов крови), трансплацентарный, контактный (со слюной) пути заражения. Половой путь реализуется только у мужчин. Некоторые авторы высказывают возможность аспирационного инфицирования у лиц с иммунодефицитом. Вирус обнаруживается в крови, слюне, моче, сперме, грудном молоке, околоплодных водах при внутриутробном заражении. Опасность представляет передача вируса Зика при гемотрансфузиях и трансплантациях органов и тканей, т. к. в большинстве случаев заболевание проходит бессимптомно, отсутствует специфический скрининг доноров, что может привести к ятрогенному заражению реципиентов.
Патогенез
Механизм развития данного инфекционного заболевания до конца не изучен. Считается, что первыми в месте укуса поражаются дендритные клетка. Далее вирус с током крови разносится в различные органы и ткани. В инфицированных клетках организма человека происходит репликация РНК. Во время выхода новых вирионных частиц из клетки развивается цитолиз пораженных структур. При изучении микропрепаратов обнаружены морфологические изменения в скелетной мускулатуре, миокарде (набухание волокон, некроз, пролиферация ядер, исчезновение поперечной исчерченности). В экспериментах на лабораторных животных доказана высокая тропность вируса к клеткам нервной системы. В случае внутриутробного инфицирования патоген поражает ворсины хориона, сосуды плаценты. Возникает стойкая ишемия плода. Кроме того, вирус Зика воздействует на митотическую активность клеток, что в свою очередь ведет к формированию пороков развития.
Симптомы лихорадки Зика
В четырех из пяти случаев инфекция протекает бессимптомно. Инкубационный период составляет от 3 дней до 2 недель. Человек становится заразным за несколько дней до появления первых симптомов. Характерно наличие субфебрильной лихорадки, которая держится до 5 дней. Отмечается слабость, вялость, сонливость, чувство недомогания. Типично наличие миалгий, артралгий, боли в глазных яблоках, светобоязни. Нередко развивается конъюнктивит, отек мелких суставов.
С первого дня заболевания появляется мелкая зудящая пятнисто-папулезная сыпь на лице, туловище с последующим возможным распространением по всему телу. Элементы могут увеличиваться в размере, сливаться. Иногда формируются волдыри с прозрачным содержимым. Очень редко возникают диспепсические явления в виде тошноты, рвоты, диареи, чувства тяжести, болей в эпигастрии. Длительность заболевания составляет около 7 дней.
У беременных женщин и детей, инфицированных не трансплацентарным путем, заболевание протекает с типичной клинической симптоматикой. Считается, что после перенесенной инфекции, формируется стойкий иммунитет, повторное заражение маловероятно.
Осложнения
Наиболее грозным осложнением у взрослых, переболевших лихорадкой Зика, является развитие синдрома Гийена–Барре. Прямых доказательств связи данного неврологического нарушения с инфицированием нет, однако, по данным исследований в странах риска, более чем у 90% пациентов с синдромом Гийена–Барре обнаруживались антитела к вирусу Зика.
Наибольшую опасность представляет инфицирование женщин во время беременности, особенно в критические периоды развития плода. Характерно прерывание гестации на ранних сроках, формирование фетоплацентарной недостаточности, пороков развития, поражение ЦНС с развитием микроцефалии и мальформации головного мозга. В некоторых случаях отмечается возникновение патологии зрительного нерва. Многие авторы ассоциируют вирус Зика с развитием менингоэнцефалита, миелита, геморрагических осложнений.
Диагностика
Во время объективного осмотра специфических симптомов не выявляется. Отмечается наличие сыпи, конъюнктивита, возможно ‒ отеков мелких суставов. Данное заболевание протекает чаще всего в легкой форме, поэтому инфицированные за медицинской помощью обращаются редко. При подозрении на лихорадку Зика необходима консультация инфекциониста. В диагностике используются следующие клинико-лабораторные методы:
- Обнаружение вируса. Проводят идентификацию РНК вируса методом ПЦР с обратной транскрипцией. Данный способ наиболее информативен с 3 по 7 день от начала заболевания. В качестве исследуемого материала используют сыворотку крови. В научных исследованиях также изучают мочу и сперму.
- Серологические методы. Определяют в динамике нарастание титра специфических IgM антител методом ИФА. Данный метод может давать ложноположительные результаты из-за возможности перекрестных реакций с другими представителями флавивирусов.
- УЗИ плода. Сонография позволяет на антенатальной стадии выявить пороки развития плода. Определяются признаки микроцефалии с уменьшением окружности головы, наличие интракраниальных кальцификатов, вентрикуломегалия.
- Амниоцентез. Не существует единого мнения о необходимости проведения исследования зараженным беременным женщинам. В околоплодных водах вирус Зика обнаруживается спустя 6-8 недель после инфицирования матери. Кроме того, степень выделения патогена в амниотическую жидкость зависит от зрелости почек плода.
ВОЗ выделяет следующие критерии в диагностике лихорадки Зика: предполагаемый, возможный и подтвержденный случаи. Предполагаемый случай основывается лишь на наличии клинической симптоматики. Возможный случай включает отсутствие клиники, обнаружение IgM в крови, отягощенный эпидемиологический анамнез. Для подтвержденного варианта характерно обнаружение РНК вируса, IgM в диагностически значимом титре, исключение заражения другими флавивирусами. Дифференциальный диагноз проводится с желтой лихорадкой, лихорадкой денге, чикунгунья, краснухой, малярией, ВИЧ-инфекцией, лептоспирозом, корью, риккетсиозом, заражением парвовирусом, энтеровирусом, аденовирусом, стрептококковой инфекцией.
Лечение лихорадки Зика
Специфические препараты для терапии Зика-вирусной инфекции на сегодняшний день не разработаны. Проводится симптоматическое лечение. Пациентам рекомендуется обильное питье с целью детоксикации. При выраженном интоксикационном синдроме назначаются инфузионные растворы. До исключения лихорадки денге следует избегать приема НПВС с целью предотвращения геморрагических осложнений. Использование нестероидных препаратов у беременных до 32 недель может вызвать преждевременное закрытие боталова протока у плода. Для уменьшения зуда возможно назначение антигистаминных препаратов. Отдельные авторы рекомендуют прием средств, активизирующих иммунитет (женьшень, элеутерококк).
Прогноз и профилактика
Прогноз относительно благоприятный. В большинстве случаев данная вирусная инфекция протекает в легких формах. Однако отдаленные последствия связаны с развитием тяжелых неврологических осложнений. Также вирус ассоциирован с формированием пороков развития у плода и прерыванием беременности на ранних стадиях развития. Подобную связь демонстрируют статистические исследования.
Специфическая профилактика не разработана. Мероприятия неспецифической защиты включают в себя использование репеллентов, антимоскитных сеток в проветриваемых помещениях, одежды с длинным рукавом, уничтожение мест выплода комаров, использование кондиционеров. Беременным женщинам и женщинам, планирующим беременность, не рекомендуется посещать страны распространения инфекции. Разрабатывается алгоритм по скринингу всех беременных, вернувшихся из стран риска по лихорадке Зика. Мужчинам следует использовать барьерные методы контрацепции при возращении из путешествий по эндемичным районам как минимум в течение месяца, хотя имеются данные о выделении вируса из спермы до 60 дней.
Источник
Чуть более 50 лет назад очень заразительный, но, казалось бы, безвредный вирус охватил Соединенные Штаты, заразив столько, сколько 12.5 миллионов человек, У взрослых и детей вирус был представлен как умеренная болезнь, но вызвал врожденные дефекты у некоторых младенцев, рожденных женщинами, которые были инфицированы во время беременности.
Это звучит знакомо? Несмотря на то, что они разделены по времени и месту, в социальных проблемах, вызванных вспышкой краснухи 1964-65 и недавней вспышкой вируса Зика в Южной Америке, наблюдается удивительное сходство.
Оба вируса могут вызывать врожденные дефекты, что связывает их с социальными проблемами, связанными с беременностью, здоровьем женщин и политикой абортов.
Эпидемия краснухи, по оценкам 20,000 затронул новорожденных, изменил медицинское и общественное сознание о вирусе. Некоторые недавно утверждали, что даже изменили идеи об абортах.
Будучи социологом, изучающим медицину и науку, я заинтересован в понимании рассказов, которые мы разрабатываем о болезни. Я исследовал вспышку краснухи в моей книге 2008, «Рассказ о вакцинах», и как восприятие болезни взаимодействовало с историями о вакцинации.
В отличие от других вакцин, вакцина против краснухи не давала прямых льгот получателям. Вместо этого он обещал предотвратить возможные будущие врожденные дефекты и сократить аборты, связанные с краснухой; для вакцины против краснухи здоровье женщины имело значение почти полностью с точки зрения ее статуса потенциальной матери.
Вспышка краснухи 1964-65 – и доступ к аборту
Весной 1964 врачи в Северной Америке подтвердили, что глухота и ослепляющая катаракта они обнаружили в огромном количестве детей, вызванных краснухой.
Получите последние новости от InnerSelf
До этой вспышки краснуха была неясной, но не неизвестной. В отличие от Зики, которая в основном передается москитами, краснуха может распространяться через случайный контакт. На самом деле это было эндемично в западных популяциях, более 80 процентов населения, подверженного этой болезни до введения вакцины против краснухи в 1969.
Специалисты здравоохранения знали С 1943 что краснуха иногда вызывала врожденные дефекты, называемые синдромом врожденной краснухи (CRS). В другой параллели с Зикой люди, инфицированные краснухой, часто бессимптомны. Даже когда у людей есть симптомы, они довольно мягкие.
Исследователи выделили вирус краснухи только в 1962, и без анализа крови до 1965.
До того, как был проведен анализ крови, клинический диагноз краснухи врача мог получить доступ к медицинское исключение к запрету на аборты, который существовал в большинстве штатов, назывался «терапевтический аборт». Это исключение считало физическое и психическое здоровье женщины как имеющее медицинское значение для того, может ли произойти аборт. Решения об аборте, связанные с краснухой, произошли в контексте отношений между врачом и пациентом.
Поскольку краснуха была настолько распространена, и поскольку зараженный человек мог быть бессимптомным, некоторые врачи утверждали уже в 1950, что краснуха служила удобным способом обойти законы, ограничивающие аборты.
На самом деле, до Роу против Уэйда в 1973 диагноз краснухи был один из основных способов чтобы женщины получали безопасные аборты, проводимые квалифицированными врачами, без какого-либо врача или пациента, подлежащего судебному преследованию.
Даже когда аборт был незаконным на всей территории США, закон признал первичность отношений между врачом и пациентом, откладывая авторитет американской медицины и конфиденциальность медицинских решений женщин. Roe v. Wade, которая узаконила аборт в США, основана на праве на неприкосновенность частной жизни.
Разработка вакцины
После эпидемии 1964-65 эпидемиологи прогнозировали, что в 1970 начнется еще одна эпидемия краснухи – наряду с тысячами младенцев, родившихся глухими или слепыми. Это стимулировало усилия по разработке вакцины против краснухи для предотвращения врожденных дефектов. Однако еще одна цель заключалась в том, чтобы сократить то, что исследователи вакцины в то время часто называют «потерей плода», эвфемизмом для абортов. Фактически, многие в медицинской профессии в то время, по-видимому, рассматривали здоровье женщин как вторичное по отношению к важности беременностей, приведших к употреблению здоровых детей, и избегая “ненужные аборты”.
В 1969 появилась профилактическая вакцина, и версии в настоящее время широко используются; это «R» в трехвалентной вакцине MMR. Сегодня Центры по контролю и профилактике заболеваний сообщают, что краснуха, когда-то эндемичная, была полностью исключены в США, и врожденные дефекты, связанные с краснухой, с ним.
В 1970, когда предсказанная эпидемия не состоялась, кредит пошел на массовую вакцинацию (несмотря на некоторые неопределенности, поскольку население уже было в значительной степени иммунным), Это означало, что основные социальные проблемы, которые вызвала краснуха, – роль медицины в регулировании доступа к аборту; являются ли физические и умственные эффекты врожденных дефектов о женщинах оправданный аборт – будет отложен.
Тем не менее, осознание того, что врожденные дефекты были важным фактором в политике абортов сделало терапевтический аборт более доступным между 1965 и решением 1973 Roe v. Wade, поскольку анализы крови заменяли клинические диагнозы, хотя скорость врожденных дефектов, связанных с краснухой, оставалась неизвестной.
Параллели с Зикой
Вспышка краснухи произошла в контексте, когда аборт был незаконным – за исключением медицинских исключений. В большей части Южной Америки, где эффект Зики был наибольшим, доступ к безопасный аборт строго ограничен.
Как Зика распространился в Латинской Америке, исследователи обнаружили, что абортов, создавая предпосылки для воспроизведения истории краснухи. Как и в случае с краснухой, в районах, где Зика стала распространенной, а аборт почти всегда является незаконным, женщины начали требовать доступа к терапевтическим абортам.
Возможно, поэтому медицинские и общественные меры безопасности остановят Зику, так как они сделали краснуху для североамериканцев.
Но разработка вакцины для Зики или прекращение ее распространения не будет затрагивать социальные проблемы, которые поднял вирус: право женщин на контроль над своими собственными телами, озабоченность по поводу «потери плода» и относительной важности здоровых, живых детей и умственных и физических здоровье.
Об авторе
Джейкоб Хеллер, доцент, SUNY Old Westbury
Эта статья изначально была опубликована в Беседа, Прочтите оригинал статьи.
Книги по этой теме
{amazonWS: searchindex = Книги; ключевые слова = вирус Зика; maxresults = 3}
Источник
