Увеличение затылочных лимфоузлов при краснухе

Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
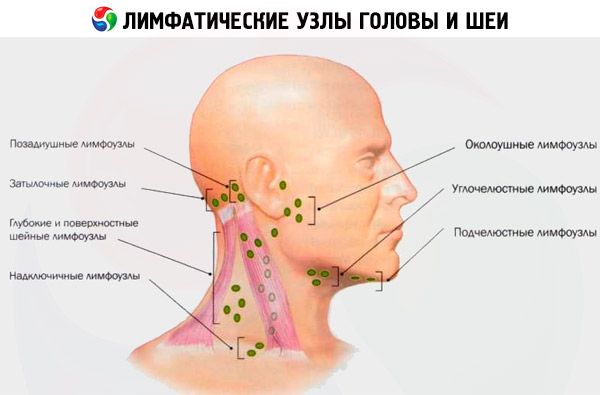
Затылочные лимфоузлы находятся в задней части шеи. При здоровом состоянии они совсем не заметны внешне и их нельзя прощупать. Но в результате воспалительного процесса происходит увеличение затылочных лимфоузлов, вследствие чего сзади на шее появляются небольшие бугорки округлой формы, которые при прощупывании могут становиться весьма болезненными. В отдельных случаях боль возникает и без давления на воспалённый участок – это признак острого течения болезни.
 [1], [2], [3], [4], [5]
[1], [2], [3], [4], [5]
Код по МКБ-10
R59.0 Локализованное увеличение лимфатических узлов
Причины увеличения затылочных лимфоузлов
Лимфаденит может приобретать специфическую либо неспецифическую форму. Нарушение первого типа является симптомом различных инфекционных патологий тяжёлой формы. Среди них такие, как:
- туберкулёз,
- ВИЧ-инфекция и СПИД,
- инфекционный мононуклеоз,
- корь.
Помимо этого лимфоузлы могут увеличиваться по причине ревматоидного артрита либо лейкемии.
Неспецифическая же форма лимфаденита развивается из-за того, что инфекционный очаг располагается близко к лимфоузлам затылочной части. Их увеличение обычно провоцируют такие хронические процессы, как флегмона, зубной кариес, тонзиллит или хроническая форма фарингита. Помимо этого причиной может стать отит или трофическая язва.
Лимфаденит иногда является признаком аллергии либо наоборот понижения иммунитета. В отдельных случаях этот симптом наблюдается у больных раком (в терминальной стадии).
Лимфоузлы на затылке могут увеличиваться и по таким причинам: из-за краснухи, инфекционного процесса в волосистой части головы (при грибках, фурункулах, гнойных высыпаниях), а в отдельных случаях даже из-за вшей.
Среди дополнительных причин увеличения л/у – экзема, стрептодермия либо аллергическая форма дерматита.
 [6], [7]
[6], [7]
Патогенез
Лимфоузлы – это периферические органы иммунной системы, которые состоят из разнообразных клеток и соединяются при помощи выносящих и приносящих лимфатических сосудов, а также посткапилляров с кровеносной системой. При помощи фибробластов, а также их дериватов (сетчатые клетки) формируется поддерживающая структура. Гистоциты, внутриэпидермальные макрофаги и дендриты – это очень важные для организма клетки, выполняющие функцию иммунной реакции.
Лимфоидные фолликулы по большей части состоят из В-клеток. Лимфоидные узелки первичного типа заселяются B-лимфоцитами, несущими молекулы IgM и IgD, а кроме этого хелперами Т-клеток ещё до начала антигенной стимуляции. Лимфоидные узелки вторичного типа формируются вследствие появления антигенного стимула. В них содержится зародышевый центр, в который входят активные В-лимфоциты, мононуклеарные фагоциты, ФДК, а также хелперы.
Межфолликулярные области, а помимо них паракортикальные участки формируются в основном из Т-клеток. Совместное местоположение множества дендритов, мононуклеарных фагоцитов, лимфоцитов и внутриэпидермальных макрофагов позволяет лимфоузлу функционировать в качестве основного элемента специфической структуры, которая объединяет данные клеточные типы. Именно она формирует эффективный гуморально-клеточный иммунный ответ организма.
Лимфоузлы могут увеличиваться вследствие таких факторов:
- увеличение количества доброкачественных мононуклеарных фагоцитов и лимфоцитов как результат иммунной реакции организма на возникший антиген;
- из-за проникновения клеток воспалительного процесса в результате инфекций, распространяющихся на лимфоузлы;
- размножение злокачественных мононуклеарных фагоцитов и лимфоцитов in situ;
- инфильтрация л/у метастазами злокачественной опухоли;
- инфильтрация мононуклеарными фагоцитами, которые нагружены продуктами распада вследствие развития разнообразных заболеваний накопления.
 [8], [9], [10], [11]
[8], [9], [10], [11]
Симптомы увеличения затылочных лимфоузлов
Кожный покров в месте расположения лимфоузла внешне остаётся неизменным, но местная температура в этой области увеличивается. Помимо одностороннего, бывает и двустороннее увеличение лимфоузлов в затылочной области. Обычно при подобном процессе наблюдаются такие проявления:
- начинается озноб или лихорадка, увеличивается температура;
- возникают симптомы интоксикации – исчезновение аппетита, головокружение, сильная тошнота;
- вследствие нагноения на участке вокруг лимфоузла наблюдается покраснение, а кожа при пальпации ощущается рыхлой. Давление вызывает пульсирующую боль, а также резкий хруст в этой области.
Вследствие того, что лимфаденит не является самостоятельной патологией и проявляется лишь как вторичный симптом, помимо этих проявлений могут наблюдаться также признаки основного заболевания, дополняя клиническую картину.
Увеличение заушных и затылочных лимфоузлов
Увеличение заушных лимфоузлов происходит вследствие усиления нагрузки на них. Это происходит из-за необходимости задержать и уничтожить клетки появившейся опухоли либо развивающийся инфекционный процесс. При этом их можно прощупать – они ощущаются, как плотные узелки, имеющие разный размер. С инфекцией в этом случае борются также аденоиды с миндалинами и вилочковая железа, которые тоже могут увеличиваться.
 [12], [13], [14]
[12], [13], [14]
Увеличение затылочных лимфоузлов у детей
У детей лимфоузлы на затылке обычно увеличиваются вследствие различных воспалений, развивающихся в волосистой части головы (остеомиелит свода черепных костей, различные грибки либо фурункулы, гнойные высыпания). Увеличение этой группы л/у происходит также при развитии у ребёнка краснухи.
Увеличение затылочных лимфоузлов у взрослых
Увеличение лимфоузлов в затылочной части у взрослых происходит довольно редко (разве что вследствие инфекционного процесса в этой области). Если таковой не наблюдается, скорее всего, причина в лимфоаденопатии генерализованного типа (такое может происходить из-за ВИЧ-инфекции).
Осложнения и последствия
Если не обеспечить больному правильное своевременное лечение, воспалительный процесс может перерасти в генерализованный сепсис. В этом случае отравляющие вещества и инфекция проникают в кровоток, вследствие чего быстро транспортируются во все клетки организма. Этот процесс развивается молниеносно, а нарастание симптомов заболевания происходит очень быстро.
Так как лимфоузлы находятся близко к головному мозгу, последствием их увеличения может стать развитие менингита. Данное заболевание является очень тяжёлым – оно влечёт за собой множество серьёзных осложнений и во многих случаях приводит к смерти.
 [15], [16], [17], [18]
[15], [16], [17], [18]
Диагностика увеличения затылочных лимфоузлов
Выявив увеличение лимфоузлов, следует сразу же обратиться к врачу. А если нарастание проявлений заболевания происходит стремительно, у больного наблюдается общее недомогание, а температура резко повышается – следует, не медля, вызывать Скорую.
Диагностика болезни при проявлениях лимфаденита начинается с процедуры внешнего обследования, которое выполняется врачом. Она также должен собрать анамнез.
 [19], [20], [21]
[19], [20], [21]
Анализы
Если природу патологии не удаётся выявить при помощи инструментальных методов, врачи назначают проведение биопсии лимфоузла, увеличенного в результате болезни. Далее происходит исследование взятого содержимого. Помимо этого выполняется забор крови на анализ.
 [22], [23], [24], [25]
[22], [23], [24], [25]
Инструментальная диагностика
При отсутствии таких явных причин увеличения л/у, как корь либо ангина, для определения провоцирующего фактора заболевания выполняется инструментальная диагностика. Чтобы исключить рак грудины либо туберкулёз, может понадобиться проведение рентгена или флюорографии.
Лечение увеличения затылочных лимфоузлов
При увеличении затылочных лимфоузлов необходимо лечить не сам этот симптом, а основное заболевание, его спровоцировавшее. Дожидаясь приезда врача, рекомендуется прикладывать к месту воспаления холодный компресс, а также, если это нужно, принять анальгетик и жаропонижающее лекарство. Следует запомнить, что категорически запрещено греть лимфоузлы, так как это может активизировать гнойный процесс, результатом чего становится развитие очень опасного осложнения – сепсиса.
Лекарства
При лечении болезней, вызывающих увеличение затылочных лимфатических узлов, используются лекарства разных фармакологических категорий: противовоспалительные средства, антибиотики, а также иммуномодулирующие ЛС и пр.
Обычно лимфоузлы увеличиваются из-за инфекционного процесса, лечить который нужно при помощи антибиотиков. Использование этих средств быстро нормализует их размер, устраняя воспаление.
Когда причину увеличения определить не удаётся, врачи назначают пропить курс антибиотиков (не более 10-ти дней). Если состояние больного улучшается, а лимфоузлы уменьшаются в размерах, это расценивают как фактор, подтверждающий бактериальный характер патологии.
В случае, когда лимфоузлы увеличились из-за аллергической реакции, нужно исключить любой контакт с аллергенами, а также начать пить антигистаминные лекарства.
Антибиотики, которые активно используются на раннем этапе болезни – это препараты, способные замедлить процесс воспаления. Самыми эффективными считаются следующие лекарства – Амоксициллин, Флемоксин и Амоксилав, а помимо этого Цефтазидим, Цефтриаксон и Ампициллин. Лечебный курс этими препаратами продолжается около 10-14-ти суток. Зачастую этого бывает достаточно для того, чтобы затормозить воспаление. Параллельно с этим происходит лечение основной болезни.
Оперативное лечение
При нагноении лимфатических узлов может быть проведено хирургическое вмешательство. При помощи операций устраняются последствия гнойных лимфаденитов: выполняется вскрытие абсцессов и аденофлегмон, а помимо этого удаление гноя и дренирование ран.
Профилактика
В качестве профилактики лимфаденита следует своевременно предотвращать развитие инфекционных процессов, предупреждать травматизм (появление различных ран и повреждений), а помимо этого правильно и вовремя лечить гнойно-воспалительные патологии.
 [26], [27], [28], [29], [30], [31]
[26], [27], [28], [29], [30], [31]
Прогноз
Увеличение затылочных лимфоузлов на начальной стадии и при своевременном правильном лечении в основном имеет благоприятный прогноз. Но при появлении осложнений из-за несвоевременного лечения, особенно, если началось развитие сепсиса, прогноз ухудшается, возможен даже летальный исход.
 [32], [33], [34], [35]
[32], [33], [34], [35]
Источник
Краснуха – это острая вирусная инфекция, преимущественно отмечающаяся у детей, и относящаяся к разряду детских инфекций. Проявляется респираторными проявлениями, интоксикацией и специфической сыпью.
Заболевание имеет особое значение, так как при беременности может вызывать тяжелые множественные пороки развития плода.
Краснуха является управляемой инфекцией, то есть от нее разработана вакцина, включенная в национальный календарь многих стран мира.
Краснуху вызывает особый мелкий вирус из семейства тогавирусов. За счет своего строения вирус неустойчив во внешней среде, поэтому особо актуально заражение при тесном контакте и в организованных коллективах. Восприимчивость у не привитых лиц достигает 90%, в связи с этим краснуха отнесена к карантинным инфекциям.
Вирус краснухи чувствителен к действию дезинфектантов, к высокой температуре, к высушиванию и ультрафиолету, плохо сохраняется во внешней среде.
Чаще всего заболеваемость возникает в период смены сезонов. Более всего подвержены дети от 2 до 10 лет, эпидемические вспышки регистрируются каждые 10 лет.
Иммунитет после краснухи пожизненный и стойкий, в крови пожизненно сохраняются антитела.
Заболеть можно от взрослого или ребенка, как с типичной, так и со стертой формой, также опасны в плане заражения дети с врожденными формами краснухи. Заразность наступает за неделю до возникновения сыпи и весь период клинических проявлений, плюс еще 7 дней с момента исчезновения признаков краснухи.
Заражение происходит воздушно-капельным путем при разговоре, плаче, чихании. Беременные заражаются так же, а плод – трансплацентарно.
По происхождению краснуха бывает врожденной (внутриутробное заражение плода), и приобретенной.
Период инкубации при краснухе может длиться 2-3 недели, а в последнюю неделю инкубации больной заразен для окружающих. В конце инкубационного периода может быть легкий насморк и легкая краснота горла, эти явления сохраняются один день или несколько.
Постепенно возникает лихорадка до 37,5-38°С, увеличиваются лимфоузлы в области затылка и на шее, увеличенные лимфоузлы могут потом сохранятся до 2 недель.
Затем возникают мелкие розовые пятна на лице, разгибательных поверхностях рук и ног и на ягодицах. Высыпания длятся до 4 суток (реже – до 7 дней), зуд для сыпи при краснухе не характерен.
Сыпь обильная, в виде мелких пятнышек. У взрослых на фоне краснухи могут припухать и становиться болезненными суставы.
В ранние сроки беременности краснуха может вызывать выкидыши, гибель эмбриона, врожденные уродства.
Читать отдельную статью о краснухе во время беременности.
Признаки врожденной краснухи
Врожденная краснуха – это тяжелые сочетанные поражения плода, особенно серьезные при заражении матери в 1 триместр беременности при закладке всех органов и тканей. Проявления называют триадой Грегга:
- двухсторонняя катаракта или помутнение хрусталиков глаз, с уменьшением размеров глазного яблока,
- пороки сердца со стенозами крупных стволов, пороками клапанов и перегородок сердца,
- глухота.
Могут также быть выявлены и пороки развития нервной ткани с гидроцефалией, поражением вещества мозга с резкой задержкой развития, пороки твердого и мягкого неба.
Основа диагноза – эпидемиологические данные о наличии краснухи в регионе, а также указания на типичные высыпания, увеличение лимфоузлов.
Для подтверждения диагноза необходимо выделение вируса краснухи, но он будет показан только до появления сыпи. В более поздние сроки диагноз ставят на основании данных по титру антител:
- антитела класса IgМ выявляют у больных с наличием свежего заражения и активности краснухи,
- антитела класса IgG – при наличии перенесенной ранее краснухи или хронического заражения при внутриутробной инфекции,
Важно определение антител к краснухе в период планирования беременности, если женщина не привита от краснухи и нет указаний в ее карте о перенесенной краснухе. Если антител к краснухе нет – показана вакцинация женщины за три месяца до планируемого зачатия.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Специфических противовирусных препаратов от краснухи нет, лечение проводят симптоматически.
Показан постельный режим с полноценным по возрасту питанием и обильным питьем.
Остальная терапия строится на основе симптомов – противокашлевые средства, средства от насморка, жаропонижающие. Сыпь ничем обрабатывать не нужно, равно как применять при ней антигистаминные средства.
Разработана специфическая профилактика краснухи в виде вакцинации. Ее проводят совместно с паротитом и корью, тривакциной ММR в возрасте 1 год и 6 лет, девочкам еще и в 14, если ранее не прививали.
Есть и моновакцины от краснухи (Рудивакс), их вводят женщинам, не имеющим антител к краснухе в период планирования беременности.
При выявлении случаев краснухи контактные находятся на карантине 21 день, больных изолируют еще на неделю с момента появления сыпи.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Краснуха (Rubeola), также известная в англоязычных странах под названием немецкая корь, – острое вирусное заболевание, для которого характерно увеличение лимфатических узлов, кожная сыпь, головная боль и насморк.
Коды по МКБ-10
- В06. Краснуха (немецкая корь).
- В06.0. Краснуха с неврологическими осложнениями.
- В06.8. Краснуха с другими осложнениями.
- В06.9. Краснуха без осложнений.
Эпидемиология краснухи
Краснуха в Англии встречается очень редко. В 2010 году было зафиксировано только 12 эпизодов заболевания. А вот в странах, где плановая иммунизация населения против краснухи не проводится, соответственно, эта болезнь является гораздо более масштабной проблемой.
Чаще всего краснухой болеют дети в возрасте 5-15 лет. Нередко краснуха встречаются и у взрослых, однако после 40 лет такие случаи единичны.
Источник возбудителя инфекции – больные, в том числе со стёртым и атипичным течением болезни, лица с бессимптомной инфекцией и вирусоносители. Вирус выделяется из слизи верхних дыхательных путей за 1-2 нед до появления сыпи и в течение 3 нед после высыпания. У детей с врождённой краснухой возбудитель может выделяться из организма с мочой, мокротой, калом до 2 лет после рождения.
Основной путь передачи возбудителя – воздушно-капельный. Вирусемия, развивающаяся при краснухе, обусловливает внутриутробный путь передачи от матери к плоду, а также вероятность парентеральной передачи возбудителя. Распространение возбудителя через предметы ухода не имеет практического значения.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Что вызывает краснуха?
Краснуха вызывается РНК-содержащимся вирусом, который относится к семейству тогавирусов, благодаря которому человек покрывается мелкой красной сыпью. Инфицирование происходит воздушно-капельным путём или через непосредственный контакт с носителем. При заражении беременной женщины, вирус проникает в плод через плаценту.
Вирион краснухи имеет сферическую форму, 60-70 нм в диаметре, состоит из наружной оболочки и нуклеокапсида. Геном образован несегментированной молекулой +РНК. Вирион антигенно однороден.
Вирус краснухи чувствителен к действию химических агентов. Инактивируется под действием эфира, хлороформа, формалина. При температуре 56 °С погибает через 30 мин, при 100 °С – через 2 мин, при воздействии ультрафиолетового облучения – через 30 с. При наличии в среде белка устойчивость вируса повышается. При низких температурах вирус хорошо сохраняет биологическую активность. Оптимальная для вируса рН – 6,8-8,1.
Какой патогенез имеет краснуха?
Место первичной репликации вируса неизвестно, но уже в инкубационном периоде развивается вирусемия, и вирус выделяется в окружающую среду с выдыхаемым аэрозолем, мочой и испражнениями. Вирус проникает в организм через слизистые оболочки верхних дыхательных путей. В дальнейшем вирус размножается в лимфатических узлах (этот процесс сопровождается полиаденопатией), а также в эпителии кожи, приводя к появлению сыпи. Вирус проникает через ГЭБ и плаценту. В результате активации продукции интерферонов, формирования клеточного и гуморального иммунитета циркуляция вируса прекращается, и наступает выздоровление, Однако у беременных и детей с врождённой краснухой вирус может просуществовать в организме длительное время.
Краснуха во время беременности
Несмотря на то, что это заболевание называют «лёгким», для беременных оно может представлять серьёзную опасность, если женщина «подхватит» инфекцию в течение первых 16 недель. Вирус краснухи проникает к плоду через плаценту и нарушает нормальное внутриутробное развитие малыша. Степень поражения плода зависит от срока гестационного периода. Чаще всего вирус затрагивает зрение ребёнка, что может привести к катаракте. Также это опасно и для слуха малыша, ведь вирус может спровоцировать его полную потерю. Обычно краснуха не требует лечения, через 7-10 дней все симптомы полностью проходят. Медики рекомендуют больным придерживаться постельного режима и для снятия болевых ощущений принимать ибупрофен или парацетамол.
Какие симптомы имеет краснуха?
Инкубационный период краснухи длится 14-21 день, затем наступает продромальный период длительностью 1-5 дней, который обычно характеризуется лихорадкой, недомоганием, лимфаденопатией, у взрослых он обычно протекает легко, а у подростков может отсутствовать. Характерны припухание и болезненность затылочных, позаушных и заднешейных лимфоузлов. Появляются фарингеальные симптомы краснухи.
Первым симптомом чаще всего является сыпь. Типичные симптомы краснухи, – повышение температуры (очень редко выше 38 градусов), насморк, головная боль, увеличение лимфатических узлов и сыпь.
Краснуха редко имеет осложнения. Возможны такие симптомы краснухи, как доброкачественно протекающий полиартрит с поражением мелких и средних суставов, тромбоцитопеническая пурпура.
Сыпь похожа на коревую, но менее распространена и быстрее исчезает. Она появляется на лице и шее и быстро переходит на туловище и конечности. Может наблюдаться покраснение лица. На 2-й день она становится скарлатиноподобной (точечной) с красноватым румянцем. Петехиальные элементы на мягком небе (пятна Форшхеймера) превращаются в красные пятна. Сыпь держится в течение 3-5 дней.
Общие симптомы краснухи у детей могут отсутствовать или быть легкими и включать недомогание и иногда артралгии. У взрослых, как правило, общие симптомы почти не выражены, хотя могут иметь место лихорадка, слабость, головная боль, тугоподвижность суставов, транзиторный артрит, незначительный ринит. Лихорадка обычно разрешается на 2-й день сыпи.
Энцефалиты отмечаются редко, во время больших вспышек среди военных. Это осложнение является типичным, но может приводить к смерти. Тромбоцитопеническая пурпура и средний отит встречаются редко.
Как диагностируется краснуха?
Диагноз “краснуха” устанавливают на основании клинико-эпидемиологических данных и картины крови.
Краснуху можно заподозрить у пациента при наличии характерной аденопатии и сыпи. Лабораторная диагностика краснухи необходима только у беременных женщин, пациентов с энцефалитом и новорожденных. Нарастание титра антител в 4 и более раз между острой фазой и фазой реконвалесценции подтверждает диагноз.
Специфическая диагностика краснухи основана на использовании РСК, РТГА, ИФА и РИФ в парных сыворотках. Определение специфических антител, относящихся к классу IgM, проводят не позднее 12-го дня после контакта с источником инфекции.
При дифференциальной диагностике следует принимать во внимание корь, скарлатину, вторичный сифилис, реакцию на лекарственные препараты, инфекционную эритему, инфекционный мононуклеоз, ECHO-, коксакиинфекцию. Инфекции, вызываемые энтеровирусами и парвовирусами В19 (инфекционная эритема), могут быть клинически не отличимы. Краснуха отличается от кори более легким течением, более быстрым исчезновением сыпи, более легкими и кратковременными общими симптомами, отсутствием пятен Коплика, фотофобии и кашля. Даже наблюдение в течение одного дня показывает, что скарлатина сопровождается более выраженными симптомами и фарингитом, чем краснуха. При вторичном сифилисе лимфоузлы безболезненные и сыпь обычно выражена на ладонях и подошвах. Лабораторная диагностика сифилиса обычно проводится легко. При инфекционном мононуклеозе наблюдаются более тяжелая ангина, более длительное и более тяжелое недомогание и наличие атипичных мононуклеарных клеток в мазке крови, наличие антител к вирусу Эпштейна-Барр.
Какие анализы необходимы?
Как лечится краснуха?
Краснуха лечится без каких-либо препаратов. Специфической терапии энцефалита не существует.
Как предотвращается краснуха?
Переболев краснухой раз, человек приобретает пожизненный иммунитет. Однако из-за высокой опасности, которую краснуха представляет для беременных, ВОЗ рекомендует делать профилактическую вакцинацию.
Больных изолируют на дому в течение 5 сут с момента высыпания. Дезинфекцию и разобщение контактных детей не проводят. Краснуха предотвращается с помощью вакцинации, проводится прививка от кори, эпидемического паротита и краснухи, проводимая в России с 1997 г.
Вакцинация против краснухи живой вакциной является рутинной. В результате вакцинации лиц старше 15 лет иммунитет развивается более чем у 95 % привитых и не доказаны случаи вирусной трансмиссии. Вакцинация против краснухи рекомендуется детям и всем остальным в постпубертататном возрасте, особенно лицам из организованных коллективов – студентам, военным, работникам здравоохранения, эмигрантам и тем, кто работает с маленькими детьми. Вакцинацию не следует проводить лицам с нарушениями иммунной системы. Рутинная вакцинация рекомендуется всем восприимчивым женщинам непосредственно после родов. Проводится скрининг среди женщин детородного возраста на наличие антител к краснухе и иммунизируются все серонегативные. Однако такую вакцинацию нельзя проводить, если нет уверенности в том, что в течение по крайней мере 28 дней после нее не наступит беременность: вакцинный вирус может инфицировать плод во время ранней беременности. Не описан синдром врожденной краснухи, риск повреждения плода оценивается до 3 %. Применение вакцины против краснухи противопоказано во время беременности. После вакцинации против краснухи у детей редко встречается повышение температуры, появление сыпи, лимфаденопатии, полиневропатии, артралгии и артрита; болезненность суставов, припухлость суставов иногда могут быть у взрослых, особенно у женщин.
Источник
