Урогенитальный кандидоз клинические рекомендации
Год утверждения 2016
Профессиональные ассоциации:
- Российское общество дерматовенерологов и косметологов
- Российское общество акушеров-гинекологов
Оглавление
1. Краткая информация
2. Диагностика
3. Лечение
4. Реабилитация
5. Профилактика
6. Дополнительная информация
1. Краткая информация
1.1 Определение
Урогенитальный кандидоз (УГК) – обусловленное дрожжеподобными грибами рода Candida заболевание мочеполовой системы.
1.2 Этиология и патогенез
Возбудители – грибы рода Candida:
- 80-93% C. аlbicans;
- 10–17% C. non-albicans (C. glabrata, C. krusei, C. tropicalis, C. parapsilosis, C. guillermondi, C. kefyr) – часто ассоциированы с рецидивами, СД, ВИЧ.
- Candida spp. – условно-патогенные факультативные анаэробы с тропизмом к богатым гликогеном тканям.
Этапы развития УГК:
- адгезия возбудителя к слизистой оболочке с её колонизацией;
- инвазия в эпителий;
- преодоление эпителиального барьера слизистой;
- попадание в соединительную ткань собственной пластинки;
- преодоление тканевых и клеточных защитных механизмов;
- проникновение в сосуды;
- гематогенная диссеминация с поражением органов и систем.
Эндогенные факторы риска УГК:
- эндокринные заболевания;
- фоновые гинекологические заболевания,
- нарушения местного иммунитета.
Экзогенные факторы риска УГК:
- приём антибиотиков, глюкокортикоидов, цитостатиков, иммунодепрессантов;
- лучевая терапия;
- ношение тесной одежды, синтетического белья;
- регулярное использование гигиенических прокладок;
- длительное применение ВМС, влагалищных диафрагм, спринцевания, спермицидов.
Рецидивы возможны при отсутствии факторов риска (ФР), вероятно из-за локальных иммунных нарушений, обусловленных врожденными качествами эпителиоцитов.
Осложнения УГК:
- воспалительные заболевания органов малого таза;
- уретроцистит;
- возрастание частоты осложнений беременности;
- увеличение риска анте- или интранатального инфицирования плода с последующей внутриутробной гибелью или преждевременными родами;
- послеродовый кандидозный эндометрит.
УГК не передаётся половым путём, однако не исключается развитие кандидозного баланопостита у половых партнеров больной женщины.
1.3 Эпидемиология
Чаще в репродуктивном возрасте.
Частота кандидозного вульвовагинита 30-45% от всех инфекционных поражений вульвы и влагалища.
70-75% женщин в течение жизни хотя бы раз имели кандидозный вульвовагинит, у 5-15% -рецидивирующий.
Диагностируется хотя бы один эпизод:
- у 50% до 25-летия;
- у 75% до менопаузы.
В постменапаузе очень редко, преимущественно при ЗГТ.
1.4 Кодирование по МКБ 10
Кандидоз (В37):
В37.3 – Кандидоз вульвы и вагины
В37.4 – Кандидоз других урогенитальных локализаций
N51.2 – Кандидозный баланит
N37.0 – Кандидозный уретрит
1.5 Классификация
По течению: острый; хронический рецидивирующий.
У женщин: вагинит; вульвовагинит; цервицит.
У мужчин: баланит; баланопостит; уретрит.
Клиническая классификация:
- неосложнённый (спорадический) УГК с умеренными проявлениями вульвовагинита; у женщин без ФР, часто С. аlbicans;
- осложнённый УГК с выраженным вульвовагинитом, рецидивирующий более 4 раз в год; у женщин с ФР, часто C. non-albicans.
1.6 Клиническая картина
У женщин:
- гиперемия и отёчность в вульвы, влагалища;
- творожистые, густые выделения, адгезированные на слизистой вульвы, в заднем и боковых сводах влагалища;
- трещины кожи и слизистых вульвы, задней спайки и перианальной области;
- сухость, атрофия, лихенификация в зоне поражения, скудные беловатые выделения при рецидивирующем течении.
У мужчин:
- гиперемия и отёчность головки полового члена;
- пятна, папулы, эрозии головки, нередко с белым налетом;
- трещины головки, гиперемия губок уретры;
- творожистые выделения из уретры.
2. Диагностика
2.1 Жалобы и анамнез
Субъективные симптомы у женщин:
- творожистые, густые или сливкообразные выделения, часто усиливающиеся перед менструацией;
- аногенитальный зуд, жжение;
- дискомфорт в наружных половых органах;
- диспареуния;
- дизурия.
Субъективные симптомы у мужчин:
- покраснение и отечность головки полового члена;
- зуд, жжение головки полового члена;
- высыпания на головке часто с белым налетом;
- дискомфорт в наружных половых органах;
- диспареуния;
- дизурия.
В детском возрасте аналогичные симптомы УГК.
2.2 Физикальное обследование
В разделе «клиническая картина».
2.3 Лабораторная диагностика
Методы верификации диагноза:
- микроскопический – чувствительность 65-85%, специфичность при симптоматике 100%;
- культуральный с видовой идентификацией при отрицательной микроскопии или рецидиве;
- молекулярно-биологический по специфическим фрагментам ДНК возбудителя при отрицательном культуральном;
- тест-системы.
2.4 Инструментальная диагностика
Не применяется.
2.5 Иная диагностика
Консультация акушера-гинеколога:
- при вовлечении в воспалительный процесс органов малого таза;
- при ведении беременных с УГК.
Консультация эндокринолога при частых рецидивах для исключения сопутствующих заболеваний, способствующих нарушению нормальной влагалищной микробиоты.
3. Лечение
3.1 Консервативное лечение
При женском УГК интравагинально 1 раз в день перед сном один из препаратов:
200 мг клотримазол вагинальная таблетка 3 дня;
100 мг клотримазол вагинальная таблетка 7 дней;
1% клотримазол крем 7-14 дней;
100 мг натамицин суппозитории 6 дней;
2% бутоконазол крем однократно;
200 мг итраконазол вагинальная таблетка 10 дней.
У женщин перорально один из препаратов:
150 мг флуконазол однократно;
200 мг итраконазол 3 дня.
При выраженных объективных симптомах вульвовагинита:
- увеличение до 10-14 дней длительности интравагинальной терапии препаратами группы азолов;
- или 150 мг флуконазола дважды с промежутком в 72 часа.
Лечение хронического рецидивирующего УГК проводят в 2 этапа:
- купирование рецидива по указанным выше схемам;
- поддерживающая терапия.
При чувствительным к азолам Candida при рецидивах местное лечение проводится до 14 дней или перорально принимается 150 мг флуконазола трижды с интервалами в 72 часа.
При выявлении С. non-albicans рекомендуется 100 мг натамицина интравагинально 1 раз в сутки 6-12 дней.
Поддерживающая терапия 6 месяцев 1 раз в неделю одним из препаратов:
100 мг натамицин суппозитории;
500 мг клотримазол вагинальная таблетка;
150 мг флуконазол перорально.
При рецидиве реже 4 раз в год после завершения поддерживающей терапии лечение отдельного эпизода проводится по стандартным схемам. Если рецидивы чаще 4 раз в год – возобновляется поддерживающая терапия.
Нет доказательств целесообразность применения:
- влагалищных спринцеваний антисептиками;
- вагинальных свечей с лактобактериями.
Для лечения беременных интравагинально 1 раз в сутки любой препарат:
100 мг натамицин вагинальные суппозитории 3-6 дней (с 1 триместра);
100 мг клотримазол вагинальная таблетка 7 дней (со 2 триместра);
1% клотримазол крем 7 дней (со 2 триместра).
Лечения урогенитального кандидоза у мужчин перорально один из препаратов:
150 мг флуконазол однократно;
200 мг итраконазол 3 дня.
Мужчинам наружно назначают на выбор 7 дней:
2% натамицин крем 1-2 раза в сутки;
1% клотримазол крем 2 раза в сутки.
У детей применяют внутрь однократно флуконазол 2 мг/кг массы.
При резистентности УГК к стандартной терапии, при рецидивирующей форме УГК показана видовая идентификация Candida с определением чувствительности к антимикотическим препаратам и патогенетическое лечение с исключением факторов, предрасполагающих к поддержанию хронического течения заболевания.
3.2 Хирургическое лечение
Не применяется.
3.3 Иное лечение
Не применяется.
4. Реабилитация
Не применяется.
5. Профилактика
Излечение УГК устанавливают через 14 дней после завершения терапии на основании микроскопического и микробиологического методов.
При отрицательных результатах дальнейшее наблюдение не проводится.
Во время терапии рекомендуется исключить половые контакты или использовать барьерную контрацепцию.
Профилактика:
- соблюдение правил гигиены;
- избегать частой смены половых партнеров;
- избегать случайных половых связей;
- использовать барьерную контрацепцию;
- избегать бесконтрольного и частого употребления антибактериальных, гормональных препаратов;
- своевременное лечение эндокринной патологии, фоновых гинекологических заболеваний, заболеваний ЖКТ;
- не использовать влагалищные души, частые спринцевания;
- отказаться от тесного синтетического белья и регулярного использования гигиенических прокладок;
- предотвратить длительное использование ВМС и влагалищных диафрагм.
6. Дополнительная информация, влияющая на течение и исход заболевания
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
Факторы риска развития кандидоза
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
Классификация заболевания
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Симптомы кандидоза
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
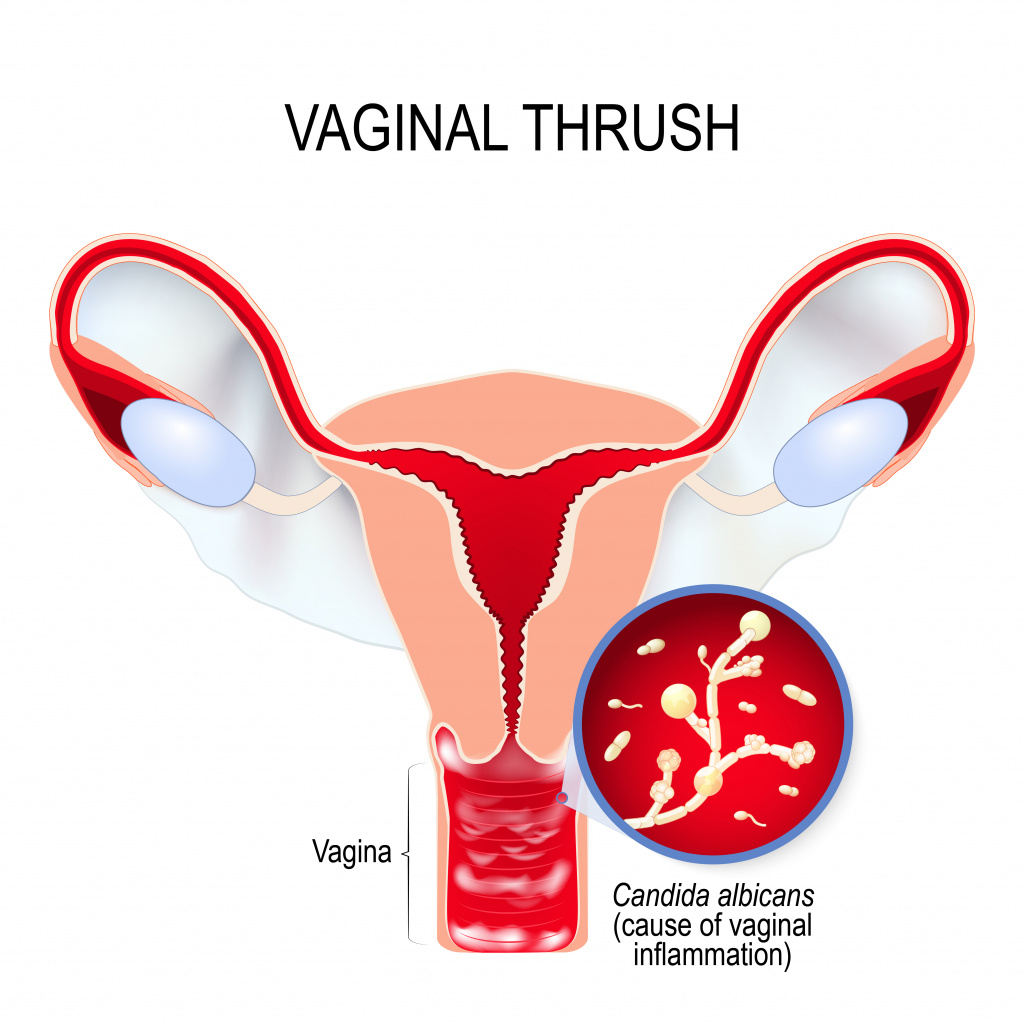
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
Симптомы мужского урогенитального кандидоза
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Поверхностный кандидоз может быть эритематозным (основной симптом –покрасневшие участки кожи с мокнущей поверхностью) и везикулярным (образование на пораженном участке папул, везикул и пустул – воспалительных элементов, расположенных в поверхностных слоях кожи). Поражение начинается с крупных складок кожи, постепенно распространяясь на другие участки тела. В глубине складок возникает мокнутие (отделение серозного экссудата через мельчайшие дефекты эпидермиса), нарушение целостности кожного покрова способствует присоединению вторичной инфекции.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
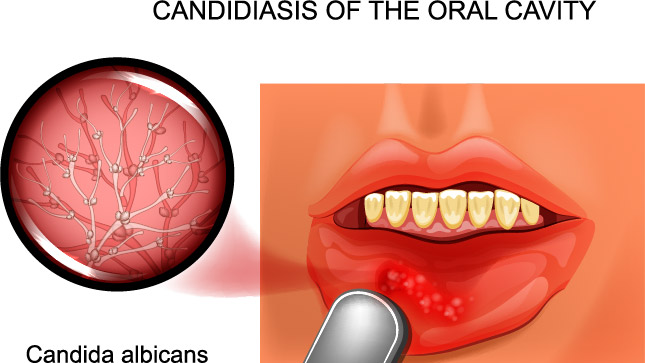
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
![shutterstock_1111315238 [преобразованный].jpg shutterstock_1111315238 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/26a/26aef3dec307717b4ca5183ddc40e23d.jpg)
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка. 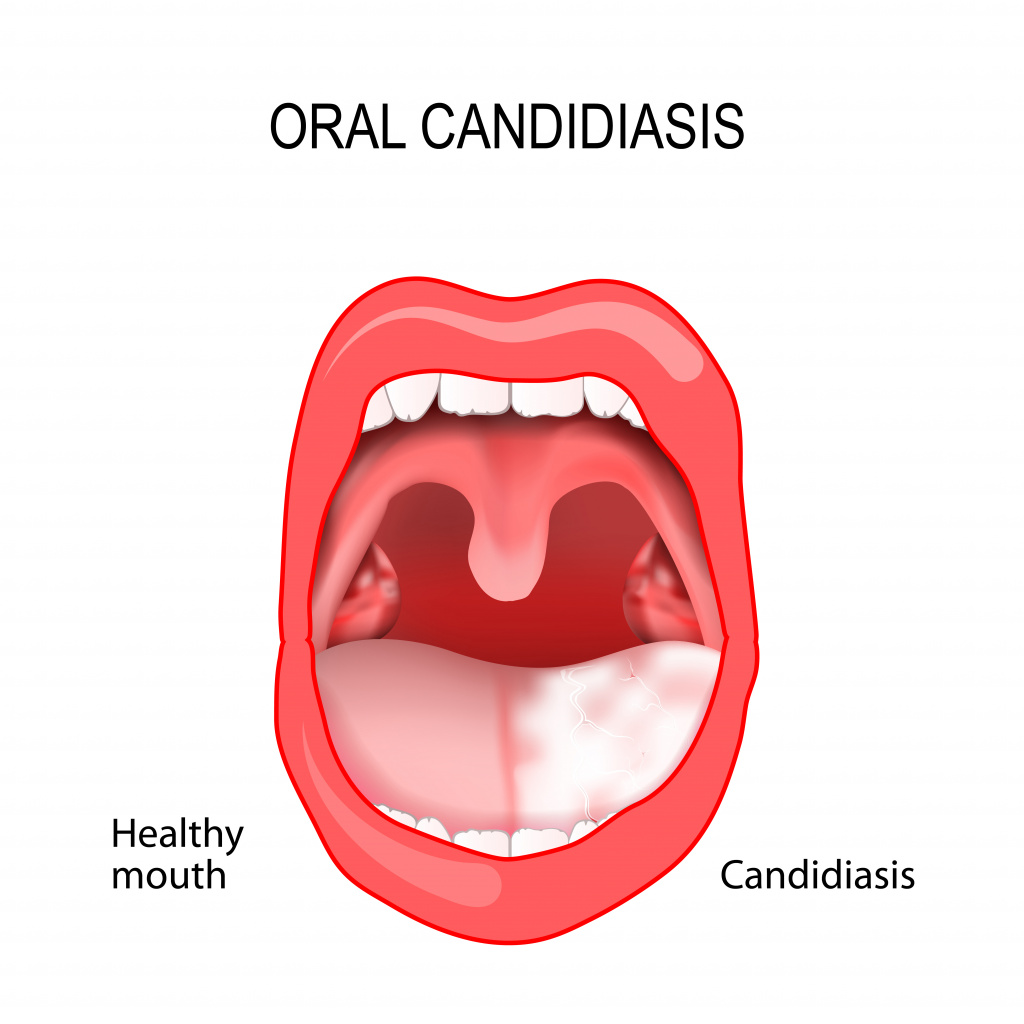
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
тесты для выявления ВИЧ-инфекции;
Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo)
Синонимы: Антитела к ВИЧ 1, 2, антитела к вирусу иммунодефицита человека, ВИЧ-1 p24, ВИЧ-1-антиген, p24-антиген.
Anti-HIV, HIV antibodies, human immunodeficiency virus antibodies, HIV-1 p24, HIV-1 Ag, p24-antigen.
Внимание! При положительных и сомнительных реакциях, срок выдачи…
490 руб
для определения содержания в организме необходимых микроэлементов и витаминов (в частности, витамина С).
Диагностика урогенитального кандидоза базируется на микроскопическом исследовании соскобов с пораженной области с выявлением мицелия грибка,
посеве биоматериала на питательную среду для получения культуры возбудителя с целью выявления в соскобах кожи, в моче, в секрете простаты и эякуляте ДНК грибков рода Candida.
Кандида, определение ДНК (Candida albicans, DNA) в моче
Определение ДНК Кандида (Candida albicans) в моче методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Кандиды выявляются на слизистых оболочках полости рта и желудочно-кишечного тракта у 30-50% здоровых людей и на слизистых оболочках гениталий у 20-3…
395 руб
Кандидоз различных локализаций часто развивается на фоне патологий эндокринной системы (например, при сахарном диабете). Для определения уровня глюкозы в крови выполняют глюкозотолерантный тест, определение гликированного гемоглобина, рекомендована консультация
врача-эндокринолога
.
Глюкоза (в крови) (Glucose)
Основной экзо- и эндогенный субстрат энергетического обмена.
Больше половины энергии, расходуемой здоровым организмом, образуется за счёт окисления глюкозы. Глюкоза и её производные присутствуют в большинстве органов и тканей. Главные источники глюкозы — сахароза, крахмал, пос…
280 руб
Гликированный гемоглобин (HbA1С, Glycated Hemoglobin)
Соединение гемоглобина с глюкозой, позволяющее оценивать уровень гликемии за 1 – 3 месяца, предшествующие исследованию.
Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, содержащемуся в эритроцитах.
Гликированный (употребляется также т…
695 руб
К каким врачам обращаться
Диагностировать кандидоз полости рта и желудочно-кишечного тракта могут
врач-терапевт
,
гастроэнтеролог
и стоматолог. Для подтверждения диагноза урогенитального кандидоза нужно посетить
уролога
или
гинеколога
. При диагностировании сахарного диабета необходимо обратиться к
эндокринологу
, а при иммунодефицитных состояниях – к иммунологу и инфекционисту.
Лечение кандидоза
С учетом того, что 10-20% женщин являются бессимптомными носителями грибков рода Candida, лечения требуют лишь случаи лабораторно доказанного урогенитального кандидоза, сопровождаемого клиническими проявлениями. Для лечения широко применяются препараты местного действия (вагинальные свечи, мази), в случае их неэффективности назначают антимикотические препараты системного действия (таблетированные формы).
Антимикотические (противогрибковые) лекарственные средства имеют широкий спектр противопоказаний, их прием требует тщательного мониторирования функций печени и почек, в связи с чем определять тактику лечения, необходимость и длительность приема этих препаратов может только врач.
Осложнения кандидоза
Урогенитальный кандидоз может осложниться присоединением вторичной инфекции, развитием воспалительного процесса (в том числе хронического) в репродуктивной системе, что может стать причиной вторичного бесплодия из-за образования спаек, нарушающих проходимость половых путей.
Для кандидозов прочей локализации также актуально присоединение бактериальной инфекции.
Профилактика кандидоза
Профилактика кандидоза в основном сводится к уменьшению количества рецидивов заболевания, что достигается путем:
- выявления и лечения больных с кандидозом любой локализации;
- обоснованного применения антибиотиков;
- восстановления нормальной микрофлоры после терапии антибактериальными препаратами;
- соблюдения личной гигиены;
- лечения хронических заболеваний (например, сахарного диабета);
- предупреждения возникновения микротравм в полости рта, кожи (особенно у маленьких детей и людей с хроническими заболеваниями или иммунодефицитными состояниями).
Источники:
- Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом // Российское общество дерматовенерологов и косметологов. – Москва, 2013. – 16 с.
- Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин // Российское общество акушеров – гинекологов, 2019.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Инсульт
Инсульт — это клинический синдром, представленный очаговыми и/или общемозговыми нарушениями, развивающийся внезапно вследствие острого нарушения мозгового кровообращения (ОНМК). Клиническая картина инсульта очень разнообразна, симптомы зависят от области поражения.
Пародонтит
Пародонтит – хроническое воспалительное заболевание тканей, окружающих зуб. Постепенно это приводит к потере зубов у взрослого человека и способствует развитию патологических процессов в организме.
Стоматит
Стоматит: причины появления, симптомы, диагностика и способы лечения.
Мастопатия
Мастопатия: причины появления, симптомы, диагностика и способы лечения.
Источник
