Российские рекомендации по лечению язвенного колита
Язвенный колит (другое название – неспецифический язвенный колит, НЯК) – аутоиммунное заболевание, которое проявляется хроническим гнойно-геморрагическим воспалением стенок толстого кишечника. Чаще болеют люди от 20 до 40 лет, как мужчины, так и женщины. В мире частота патологии варьируется от 50 до 230 человек на 100000 населения[1]. Возможно, такой разброс заболеваемости вызван не объективными причинами, а различными подходами к диагностике. Болезнь отличается разнообразием проявлений, и зачастую от первых симптомов до установления окончательного диагноза проходит несколько лет. Позднее обнаружение и неадекватное лечение приводят к развитию осложнений и способствуют увеличению смертности (в России – 17 случаев на миллион населения, в Европе – 6 случаев[2]).
Причины язвенного колита
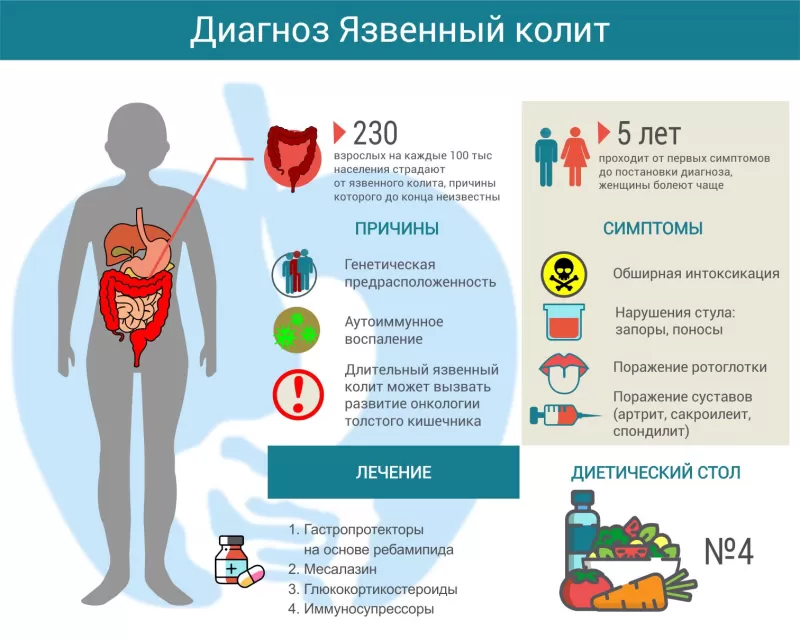
Врачи до сих пор не до конца понимают механизм развития язвенного колита. Известно, что основная проблема – аутоиммунная реакция. По какой-то причине иммунитет начинает воспринимать ткани толстой кишки как чужеродные и пытается их уничтожить. Предположительно, первопричиной являются генетические изменения, провоцирующие чрезмерную иммунную реакцию на бактериальные антигены.
Бактериальных клеток в толстом кишечнике в 10 раз больше, чем клеток во всем человеческом организме, и с какого-то момента иммунная реакция переносится с них на компоненты кишечной стенки. Подобный механизм – сходство антигена бактерии и некоторых тканей организма, «сбивающее» с толку иммунитет – лежит в основе ревматизма и гломерулонефрита.
Катализатора подобных реакций пока не выявлено. Можно говорить лишь о предрасполагающих факторах:
- наследственность: у кровных родственников пациентов с язвенным колитом вероятность заболеть в 15 раз выше, чем у «среднестатистического» человека[3];
- стресс;
- кишечная инфекция;
- острая вирусная инфекция (не обязательно энтеровирусная);
- гиповитаминоз D;
- дефицит пищевых волокон и избыток животного белка в питании.
Классификация язвенных колитов
По расположению воспаления наибольшей активности язвенный колит делится на:
- дистальный (проктит, проктосигмоидит) – воспалены самые дальние участки кишечника: прямая и сигмовидная кишка;
- левосторонний – как следует из названия, воспалены левые отделы толстого кишечника вплоть до середины поперечной ободочной. Это уже упомянутые прямая и сигмовидная плюс нисходящая ободочная и частично поперечная ободочная кишка;
- тотальный – воспаление поражает толстый кишечник на всем протяжении.
По тяжести текущего обострения (атаки) язвенный колит может быть:
- легким;
- средней тяжести;
- тяжелым.
По характеру заболевания:
- острый – диагностирован впервые, первые симптомы появились менее полугода назад;
- хронический непрерывный: обострения следуют практически без перерыва, длительность ремиссии менее 6 месяцев;
- хронический рецидивирующий: обострения сменяются ремиссиями продолжительностью более полугода.
Язвенный колит – причины, симптомы, лечение, диетический стол
Симптомы язвенного колита
Как говорилось выше, симптомы язвенного колита крайне разнообразны и зачастую на первый взгляд не имеют никакого отношения к кишечнику. Именно поэтому нередки диагностические ошибки и неправильное лечение.
Синдром нарушения стула:
- диарея – в тяжелых случаях до 20 раз в сутки;
- примесь слизи, гноя, крови в водянистом кале;
- тенезмы – ложные болезненные позывы к дефекации;
- «ректальный плевок» – выделение небольшого количества кровянистой слизи после позыва.
Чем обширнее поражения, тем тяжелее диарея. При дистальном колите (поражение только прямой и сигмовидной кишки) поносы могут чередоваться с запорами, вызванными спазмом вышележащих отделов кишечника.
Болевой синдром: ноющие, схваткообразные болислева и внизу живота, реже – в районе пупка. Появляются через 30-90 минут после еды, достигают максимальной интенсивности непосредственно перед дефекацией, после чего ослабевают. По мере того, как патология прогрессирует, связь между болью и приемом пищи стирается.
Геморрагический синдром. Воспаленные участки кишечника кровоточат, что постепенно приводит к развитию анемии.
Внекишечные проявления язвенного колита есть почти у половины пациентов[4]. Именно они создают разнообразие симптоматики и условия для диагностических ошибок.
Аутоиммунные системные проявления вызваны вовлечением в аутоиммунную реакцию других органов:
- артропатии (боли и воспаления в суставах);
- поражение кожи (гангренозная пиодермия, узловатая эритема);
- афтозный стоматит (язвочки на слизистой рта);
- воспаление склеры, радужной оболочки глаз (увеит, ирит, иридоциклит, эписклерит);
Системные проявления, вызванные метаболическими нарушениями, появляются на фоне длительного воспаления и связанных с ним изменений в организме:
- холелитиаз (камни в желчном пузыре);
- стеатоз печени, стеатогепатит;
- тромбоз периферических вен;
- тромбоэмболия легочной артерии.
Нередко пациент меняет одного узкого специалиста за другим с жалобами на внекишечные проявления прежде, чем попадает к гастроэнтерологу, который и собирает «пазл». К тому же внекишечные проявления могут начаться раньше кишечных симптомов.
Осложнения язвенного колита

Боль и частые позывы к дефекации – основные симптомы со стороны кишечника
Кишечное кровотечение. «Подкравливает» язвенный колит постоянно, но при повреждении крупного сосуда кровотечение становится опасным для жизни. Пациент жалуется на резкую слабость, сердцебиение, покрывается холодным потом. Резко падает АД. В тяжелых случаях возможна спутанность сознания, шок.
Токсическая дилатация толстой кишки – паралич толстого кишечника с повышением давления внутри него. Внезапно повышается температура, опасно снижается АД, пациент жалуется на резкую слабость. Токсическая дилатация опасна перфорацией и перитонитом. Смертность при этом осложнении достигает 50%[5].
При малейшем подозрении на возможное осложнение язвенного колита нужно немедленно обратиться к врачу для госпитализации в хирургический стационар.
Диагностика язвенного колита
Основной метод диагностики – колоноскопия, во время которой врач проводит биопсию (забор образцов тканей кишечника для изучения под микроскопом).
В качестве дополнительного обследования могут назначить ирригоскопию, магнитно-резонансную или компьютерную томографию с контрастированием.
Чтобы уточнить общее состояние организма, назначают общий и биохимический анализы крови, анализ кала и другие исследования, в зависимости от жалоб конкретного пациента.
Лечение язвенного колита
В периоды обострений рекомендуется диетический стол №4. По мере стихания симптомов рацион расширяют, ориентируясь на переносимость тех или иных продуктов.
Для уменьшения активности воспалительного процесса рекомендуют месалазин в виде ректальных суппозиториев, ректальной пены или таблеток – в зависимости от тяжести и распространенности процесса.
Чтобы улучшить регенерацию слизистой оболочки, назначают гастропротекторы на основе ребамипида. Они уменьшают активность воспаления, снижают проницаемость эпителиального барьера и способствуют скорейшему восстановлению нормальной структуры и функции кишечной стенки.
Кроме того, чтобы купировать воспаление, могут рекомендовать глюкокортикостероиды (будесонид, преднизолон), препараты, подавляющие иммунитет (азатиоприн), моноклональные антитела (инфликсимаб, адалимумаб, голимумаб или ведолизумаб).
Схемы применения и дозы определяет врач, но нужно настраиваться на длительный курс поддерживающей терапии – преждевременное прекращение лечения способствует рецидиву.
При неэффективности консервативной терапии и появлении осложнений необходима операция – удаление пораженного участка толстой кишки.
Прогноз и профилактика язвенного колита
Кишечное кровотечение крайне опасно
При легком течении заболевания и адекватной терапии прогноз благоприятен. Возможна многолетняя ремиссия.
Угрозу несут осложнения, возникшие на фоне тяжелого обострения. Риск его в течение жизни составляет 15%[6]. Еще одна причина возможного неблагоприятного исхода – малигнизация процесса. Вероятность злокачественного перерождения тканей кишечника увеличивается вместе со «стажем» заболевания. Поэтому нужно регулярно проходить процедуру колоноскопии (минимум раз в год).
Так как причины болезни до конца не выяснены, специфической профилактики не существует.
[1] С.Р.Абдулхаков, Р.А.Абдулхаков. Неспецифический язвенный колит: современные подходы к диагностике и лечению. Вестник современной клинической медицины, 2009.
[2] П. В. Главнов, Н. Н. Лебедева, В. А. Кащенко, С. А. Варзин. Язвенный колит и болезнь Крона. Современное состояние проблемы этиологии, ранней диагностики и лечения. Вестник СПбГУ. 2011.
[3] там же.
[4] Н.Т. Ватутин, А.Н. Шевелёк, В.А. Карапыш, И.В Василенко. Неспецифический язвенный колит. Архив внутренней медицины, 2015.
[5] Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
[6] там же
Источник
Современной медицине не известны причины, по которым у человека развивается хронический язвенный колит.
 Язвенный колит (ЯК) – аутоиммунная хроническая патология толстой кишки, проявляющаяся воспалением ее слизистой оболочки. Код заболевания по МКБ-10 – К51.
Язвенный колит (ЯК) – аутоиммунная хроническая патология толстой кишки, проявляющаяся воспалением ее слизистой оболочки. Код заболевания по МКБ-10 – К51.
На сегодняшний день сведения по заболеваемости ЯК в России ограничены. Согласно зарубежной статистике, заболеваемость им составляет 0,6-24,3 на 100000 человек, а распространенность – около 500 человек на 100000 населения.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Клинические рекомендации
Клинрекомендации по язвенному колиту разработаны Российской гастроэнтерологической ассоциацией совместно с Ассоциацией колопроктологов России. Документ пересматривается каждые 3 года.
Диагноз «язвенный колит» должен отражать:
- характер течения болезни;
- длительность патологического процесса;
- тяжесть текущего обострения или наличие ремиссии;
- наличие лекарственной резистентности или гормональной зависимости;
- наличие осложнений со стороны кишечника или внекишечных осложнений.
✔ Основные симптомы язвенного колита, смотрите в Системе Консилиум
 Скачать документ сейчас
Скачать документ сейчас
Примеры формулировки диагноза
- ЯК, хроническое рецидивирующее течение, проктит, среднетяжелая атака
- ЯК, хроническое непрерывное течение, левостороннее поражение, среднетяжелая атака. Гормональная зависимость. Внекишечные проявления (периферическая артропатия).
- ЯК, хроническое рецидивирующее течение, тотальное поражение, тяжелая атака. Гормональная резистентность. Токсический мегаколон.
Неспецифическая форма
У 10% больных при исследовании операционного материала, взятого при колэктомии, невозможно провести дифференциальную диагностику между язвенным колитом и болезнью Крона.
В этих случаях пациенту ставится диагноз недифференцированного неспецифического язвенного колита.
Решение о формировании ИАРА принимается сугубо индивидуально, а пациент должен быть проинформирован о рисках неэффективности восстановительно-пластической операции и иных осложнениях, связанных с болезнью Крона.
Противопоказанием к формированию ИАРА является злокачественная опухоль толстой кишки, а также недостаточность анального сфинктера.
Хроническая форма заболевания
Язвенный колит уже сам по себе является хроническим заболеванием толстого кишечника.
К основным его клиническим проявлениям относятся:
- диарея;
- ложные позывы на дефекацию с кровью;
- тенезмы;
- ночные дефекации.
Лечение
Согласно клиническим рекомендациям, терапия этого заболевания включает в себя:
- медикаментозное лечение;
- хирургические методы;
- психологическую и социальную поддержку;
- рекомендации по питанию.
Лечение направлено на:
- достижение и поддержание бесстероидной ремиссии (прекращение приема глюкокортикоидов в течение 12 недель с момента начала лечения);
- предупреждение осложнений;
- предупреждение операции;
- своевременное назначение хирургических методов лечения при прогрессировании болезни и развитии жизнеугрожающих осложнений.
Поскольку полностью излечить неспецифический язвенный колит возможно только при полном иссечении субстрата заболевания (колпроктэктомия), неоперированный пациент при достижении ремиссии должен продолжать поддерживающую терапию.
Однако в качестве поддерживающей терапии не используются глюкокортикостероидные препараты.
В клинических рекомендациях по хроническому колиту 2019 года представлены основные препараты для достижения и поддержания ремиссии исходя из длительности поражения и тяжести состояния больного.
Обычно используется месалазин в форме ректальных свечей или пены. Терапевтический ответ от применения препарата можно оценивать не ранее, чем через 14 дней.
Если он положительный, лечение продлевается до 6-8 недель. При неэффективности лечения рекомендованы ректальные формы глюкокортикостероидов (ректальная пена будесонид, свечи с преднизолоном), ответ также оценивается через 14 дней.
После того, как достигнута ремиссия, больному показано поддерживающее лечение – ректальное введение месалазина (в форме свечей или пены).
Длительность поддерживающей терапии – 2 года. Если местное лечение неэффективно, назначаются пероральные формы месалазина (таблетки, гранулы и др.).
При отсутствии клинического эффекта назначаются системные глюкокортикоиды или топические стероиды, а также комбинация топических стероидов с азатиоприном (особенно при рецидивах).
Местное лечение при этом продолжается. При достижении ремиссии, вызванной приемом глюкокортикоидов, проводится поддерживающая терапия азатиоприном в течение 2 лет.
Показания к хирургическому вмешательству
Хирургическое лечение неспецифического язвенного колита проводится при:
- неэффективности медикаментозной терапии;
- невозможности продолжать лекарственную терапию вследствие гормональной зависимости;
- наличие осложнений со стороны кишечника (перфорация кишки, токсическая дилатация, кишечное кровотечение);
- онкологический процесс в толстом кишечнике или высокий риск его возникновения.
✔ Методы хирургического лечения язвенного колита в Системе Консилиум
 Скачать документ сейчас
Скачать документ сейчас
Как правило, в половине случаев гормональная зависимость успешно преодолевается с помощью биопрепаратов или иммуносупрессантов (азатиоприн, 6-меркапропурин).
Использование циклоспорина и терапия биопрепаратами в 40-80% случаев позволяет достичь ремиссии.
Однако у определенного процента пациентов с высокой вероятностью развития осложнений и неэффективности лечения при возникновении гормональной резистентности или зависимости показано проведение хирургического лечения без попыток использования биопрепаратов или иммуносупрессантов.
Косвенно кишечное кровотечение можно заподозрить по прогрессирующему снижению уровня гемоглобина на фоне проведения адекватной терапии, однако четкие референсные значения для снижения его уровня, свидетельствующие о наличии кишечного кровотечения, не определены.
Токсическая дилатация
Токсическая дилатация – это расширение ободочной кишки до 6 см и более, сопровождающееся проявлениями отравления организма.
Факторы риска токсической дилатации:
- снижение концентрации ионов калия и магния в крови;
- подготовка к колоноскопии при помощи осмотических слабительных;
- прием препаратов против диареи.
Косвенно о наличии токсической дилатации можно судить по следующим признакам:
- внезапное сокращение частоты стула на фоне имевшейся диареи;
- метеоризм;
- внезапное ослабление или исчезновение болевых ощущений;
- нарастание симптомов интоксикации (тахикардия, снижение артериального давления и др.).
Развитие токсической дилатации на фоне проводимой интенсивной терапии является показанием к экстренному хирургическому вмешательству.
Если она выявляется у больного, ранее не получавшего адекватного лечения (в первую очередь гормонального), возможно консервативное лечение – глюкокортикоиды, метронидазол, внутривенные вливания для восстановления электролитного баланса.
Если в течение суток не наблюдается положительной динамики, больному показана срочная колэктомия.
Стандарт Медицинской помощи больным с язвенным колитом в Системе Консилиум
Перфорация толстой кишки
Перфорация толстой кишки – наиболее тяжелое осложнение хронического колита, смертность от которого составляет порядка 50%.
Угрожающие признаки:
- перитонеальная симптоматика;
- скопление свободного газа в брюшной полости (по результатам рентгеновского исследования).
При развитии данного состояния показана экстренная колэктомия.
У больных длительно существующим хроническим колитом существенно повышается риск развития колоректального рака, поэтому данное состояние требует регулярного обследования на предмет дисплазии слизистого эпителия толстого кишечника.
На вероятность возникновения злокачественной опухоли оказывают влияние:
- длительность анамнеза;
- начало заболевания в раннем возрасте;
- протяженность поражения слизистой;
- наличие у больного первичного склерозирующего холангита;
- тяжелые обострения ЯК в анамнезе или непрерывное течение заболевания;
- семейный отягощенный анамнез по колоректальному раку.
При постоянном активном течении хронический колит может спровоцировать воспалительный полипоз, который также является фактором риска развития онкологической патологии толстого кишечника.
Скрининг колоректального рака следует начинать спустя 6-8 лет после того, как хронический воспалительный процесс в толстом кишечнике впервые дал о себе знать.
У пациентов с первичным склерозирующим холангитом скрининговое обследование начинают раньше.
Больные с поражением, ограниченным прямой кишкой, могут наблюдаться с той же периодичностью, что и здоровые пациенты, но только в том случае, если прошедшее или активное воспаление проксимальнее прямой кишки исключено при эндоскопическом исследовании и биопсии остальных отделов кишки.
Частота эндоскопических исследований зависит от степени риска, которая оценивается при колоноскопии через 6–8 лет после начала хронического колита.
Контрольная колоноскопия проводится после хорошей подготовки кишечника.
Клинические рекомендации по язвенному колиту предписывают проводить эндоскопическое исследование толстого кишечника в период ремиссии, так как активное воспаление мешает выявлению дисплазии слизистой.
Скрининг неоплазии слизистой оболочки кишечника основан на двух подходах:
- хромоэндоскопия с прицельной биопсией участков, подозрительных на злокачественное перерождение;
- биопсия слизистой оболочки по 4 фрагмента из каждых 10 см ободочной и прямой кишки (при эндоскопии в белом свете).
Результаты скрининговой биопсии определяют тактику дальнейшего наблюдения и лечения:
- дисплазия высокой степени, обнаруживаемая в неизмененной слизистой оболочке (то есть не в приподнятых образованиях) – абсолютное показание к колэктомии;
- дисплазия легкой степени в неизмененной слизистой оболочке (не в приподнятых образованиях) – решение принимается в индивидуальном порядке: колэктомия возможна, но более предпочтительно регулярное проведение эндоскопического скрининга с сокращением интервала между исследованиями до 1 года;
- аденоматозный полип проксимальнее зоны поражения (которая определяется при эндоскопическом/гистологическом исследовании) является показанием к стандартной полипэктомии с последующим наблюдением;
- полип с признаками перерождения в участке толстой кишки, пораженной язвенным колитом, не является показанием к колэктомии при условии, что его гистологическое строение соответствует аденоме и признаки дисплазии отсутствуют в окружающей неизменной слизистой оболочке или где-либо в кишке, а также в краях удаленного полипа.
Современная консервативная терапия позволяет держать под контролем течение заболевания, однако у части пациентов медикаментозное течение не приносит ожидаемого эффекта.
В этих случаях прибегают к оперативному вмешательству, направленному на удаление толстой кишки.
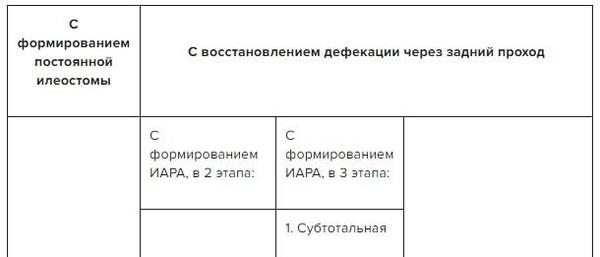
Три десятилетия назад золотым стандартом хирургического лечения являлась колпроктэктомия с илеостомией, илеоректальный анастомоз практиковался сравнительно редко.
В начале 21 века стала широко распространена восстановительно-пластическая операция – колпроктэктомия с илеоанальным резервуарным анастомозом (ИАРА).
Данное вмешательство позволяет совершать контролируемые дефекации через задний проход и существенно повысить качество жизни. Однако ИАРА, несмотря на все ее преимущества, проводится не во всех случаях.
Дело в том, что существует ряд факторов, ухудшающих функциональный исход операции и увеличивающих риск осложнений, что приводит к необходимости удаления резервуара у 3,5–10% пациентов.
Смотреть список литературы
Источник
