Прививка от кори эффективность
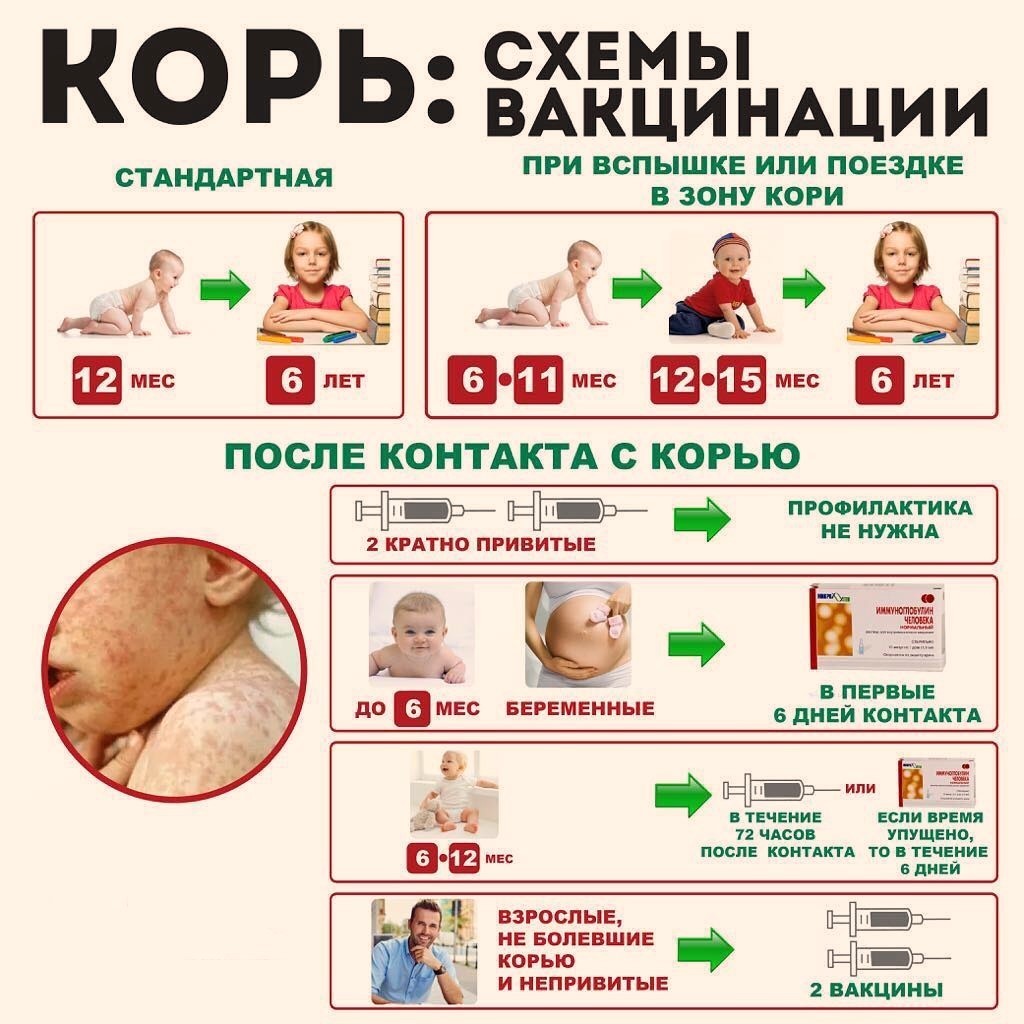
Прививку против кори проводят тем детям в возрасте 12 или 15 месяцев, которые не болели корью, повторная вакцина ставится детям в возрасте шести лет. Она необходима для формирования коллективного иммунитета, а также в случае слабого иммунитета, сформировавшегося после первой вакцинации.
Согласно календарю прививок, вакцина от кори ставится одновременно с вакциной от паротита, краснухи и гепатита В.
Содержание:
- Эффективность прививки против кори
- Противопоказания к введению вакцины
- Осложнения прививки против кори
- Мифы о вреде вакцин
- Что должны помнить родители
Эффективность прививки против кори
При соблюдении всех правил проведения вакцинации иммунитет вырабатывается почти в 100% случаев у детей второго года жизни примерно через месяц после укола. Иммунитет сохраняется 25 лет и только в немногочисленных случаях может угасать с течением времени.
Противопоказания к введению вакцины
Современная медицинская наука выделила ряд противопоказаний, которые запрещают вакцинировать ребенка.
Ранее этот список был обширнее, но сейчас его значительно сократили, что объясняется рядом причин:
Многолетний опыт использования прививок позволил установить, что последствия отказа от них являются куда более серьезными, чем сами последствия от вакцинации. Так, у детей, зараженных туберкулезом, все болезни протекают очень тяжело. Недоношенные дети, инфицированные коклюшем, могут погибнуть от этой инфекции. Если человек болен сахарным диабетом, то у него наблюдается тяжелое течение краснухи. Грипп приводит к серьезным осложнениям у пациентов с бронхиальной астмой. Если не прививать таких детей, то их жизнь подвергается серьезной опасности.
ВОЗ были проведены исследования, которые позволили установить, что у детей с перечисленными диагнозами поствакцинальный период не отличается от такового у здоровых малышей. Более того, прививки не утяжеляют течение основной патологии.
Современные вакцины практически лишены белков и балластных веществ, которые способны вызвать тяжелые осложнения. Яичный белок во многих растворах даже не определяется, так как его в них очень мало. Поэтому прививки можно ставить детям с аллергией на куриный белок.
Противопоказания к вакцинации могут быть следующих видов:
Истинные противопоказания. Они входят в список всех инструкций, которые имеются к любой вакцине. Также они четко прописаны во всех международных рекомендациях.
Ложные противопоказания. Их даже нельзя назвать противопоказаниями в полноценном смысле этого слова. Хотя некоторые врачи до сих пор не прививают детей с перинатальной энцефалопатией. В то время как это противопоказание давно кануло в лету.
Абсолютные противопоказания. Если таковые имеются, то ребенку прививку не ставят.
Относительные противопоказания. Они также являются истинными, но последнее слово остается за доктором. Так, при аллергии на куриный белок, детям не ставят вакцину от гриппа. В то время как при эпидемической вспышке болезни ребенок может быть вакцинирован, так как тяжесть аллергической реакции не сопоставима с тяжестью осложнений от гриппа. Во многих странах детей с аллергией на куриный белок прививают от гриппа в обязательном порядке, но перед введением инъекции проводят специфическую подготовку. Она позволяет не допустить развития тяжелой аллергической реакции.
Временные противопоказания. К таковым относятся хронические болезни в стадии обострения, ОРВИ и пр. Когда ребенок поправится, ему поставят прививку.
Постоянные противопоказания. Они остаются у ребенка пожизненно. Примером таких противопоказаний является врожденный иммунодефицит.
Общие противопоказания. Они являются едиными для всех видов вакцин. К примеру, детей не прививают на фоне высокой температуры тела, либо во время острой фазы болезни.
Частные противопоказания. Они справедливы в отношении некоторых вакцин, но другие прививки могут быть поставлены ребенку.
К истинным противопоказаниям относят:
Название вакцины | Список противопоказаний |
Все прививки | После введения первой вакцины у ребенка развились тяжелые реакции: температура тела повысилась до 40 °C, случился отек более 8 см в диаметре. Сюда же относится анафилактический шок, артриты, отек Квинке и пр. |
Живые виды вакцин | Врожденная недостаточность иммунитета, раковые опухоли, период вынашивания ребенка. |
БЦЖ | Вес ребенка менее 2 кг, формирование келоидного рубца в месте прошлой инъекции, внутриутробное инфицирование ребенка, неврологические нарушения тяжелого течения, генерализованная БЦЖ-инфекция в семейном анамнезе, гемолитическая болезнь новорожденного, системные болезни дермы, ВИЧ у роженицы, иммунодефицит ребенка. |
АКДС | Судороги, которые случались у ребенка ранее, неврологические патологии тяжелого течения. |
Корь, краснуха, паротит | Аллергия на аминогликозиды, анафилактический шок, развивающийся на введение куриного белка. |
Гепатит В | Аллергия на хлебопекарные дрожжи, длительное течение желтушки у новорожденного со значительным повышением уровня билирубина в крови. |
Осложнения прививки против кори

Коревая вакцина вызывает побочные эффекты в редких случаях. У большей части детей прививка против кори не становится причиной каких-либо осложнений, и только около 10% случаев вакцинирования сопровождаются повышением температуры тела, катаральными явлениями, небольшой сыпью. При склонности к аллергическим реакциям сыпь может появиться в первые часы после прививки. На вторые-третьи сутки все реакции на препарат проходят. В любом случае ребенок не представляет опасности для окружающих.
У детей с повышенным аллергическим фоном может отмечаться сыпь, крапивница, отек Квинке, в очень редком случае осложнения проявляются в форме анафилактического шока на куриный белок.
Повышение температуры тела у некоторых детей, предрасположенных к подобным осложнениям, может спровоцировать судороги. Для профилактики подобных последствий рекомендуется давать ребенку на пятый день после вакцинации парацетамол.
Если температура тела повышается до 40 °C, нужно обратиться к доктору. Ребенку окажут медицинскую помощь, а вакцину отправят на исследование в соответствующие контролирующие инстанции. Если такие случаи учащаются, то партия прививок должна быть изъята и проверена.
Встречались в педиатрии случаи подросткового склерозирующего панэнцефалита у детей, которые ранее не болели корью и которым была поставлена коревая вакцина. Вероятность развития подобного осложнения – один случай на миллион доз препарата, что существенно меньше, чем при патологии. При кори подострый склерозирующий панэнцефалит встречается в 6–22 случаях на миллион заболевших. Согласно результатам ретроспективного исследования, которое было проведено центром контроля заболеваемости, вакцина способствует предупреждению подострого склерозирующего панэнцефалита, уменьшая число заболевших корью.
Крайне редко после введения тривакцины встречается тромбоцитопения, ещё более редки случаи этого заболевания после постановки моновакцины.
В медицине описан также случай токсического шока из-за заражения золотистым стафилококком после загрязнения вскрытой ампулы препарата.
Важно понимать, что имеется в виду под словосочетанием «местные реакции» и «общие реакции». Все они перечислены в таблице.
Местные проявления | Общие проявления |
Такие реакции развиваются из-за того, что в области введения инъекции развивается асептическое воспаление. Оно может быть реакцией на сам раствор, либо на травмирование кожи и мышцы иглой. |
Чаще остальных реакций у детей появляется сыпь и развивается высокая температура тела. Сыпь чаще всего возникает после постановки инъекции от вирусных болезней (корь, краснуха и пр.). Это происходит из-за того, что вирус проникает в дерму, но вреда здоровью он не наносит. |
Государственный Институт стандартизации и контроля вакцин и сывороток указывает на то, что в течение 8 лет исследований, осложнений после введения любых прививок не превысило 500! В то время как из 100000 детей, заболевших коклюшем, погибнут 4000 малышей.
Мифы о вреде вакцин

В мире существует общественное движение, которое указывает на то, что вакцины являются небезопасными и вовсе бесполезными. Такое движение носит название антивакцинаторство.
О несостоятельности прививочных кампаний впервые заговорили еще в конце 19 века. На текущий день ситуация осложняется тем, что заказные репортажи из средств массовой информации, а также не научные статьи в Интернете продолжают воздействовать на умы граждан. Многие из них, не имея медицинского образования, вовсе не понимают о чем идет речь, но отказываются от постановки прививок своим детям. Более того, они продвигают свои ложно научные убеждения среди ближайшего окружения.
Основные мифы, которые нуждаются в развенчивании:
Вакцины ставят не для здоровья, а из-за сговора врачей и фармацевтов. Многие люди убеждены, что на прививочных кампаниях фармацевты и доктора наживают целые состояния. Однако почему такое убеждение справедливо именно в отношении вакцин? Любые фармацевтические отрасли позволяют кому-то становиться богаче, но на этом не делают акцент. Вакцины производят с целью профилактики тяжелых болезней и их осложнений, а не для наживы.
Вакцины неэффективны. Этот миф опровергается сухими статистическими данными. Привитые люди болеют очень редко. Если заражение случается, то инфекция будет иметь легкое течение. Когда с ней встретится невакцинированный человек, он обязательно заболеет.
Достаточно обратиться к истории, чтобы оценить эффективность вакцин. Только от оспы умерло больше трети земного шара. Изобретение вакцины от этой болезни позволило остановить эпидемию. В последние 30 лет случаи натуральной оспы в мире не регистрируются и все благодаря прививкам.
Вакцины не нужны. Большинство людей, которые указывают на несостоятельность вакцинации, просто не имеют представления о реальной частоте встречаемости различных инфекций. Они думают, что они не распространены. На самом деле, это не так. Шесть лет вакцинации детей от гепатита В дало ошеломительные результаты. Так, из 9 детей на 100 000 теперь болеют не более 1,6% на 100 000. Эти показатели завышены еще и потому, что многие родители отказывают от постановки прививки своим детям. Как итог, в обществе появляется прослойка людей, которая не имеет иммунитета и является источником распространения болезней.
Вакцины негативным образом отражаются на здоровье человека. Можно встретить информацию о том, что в вакцинах содержится ртуть, которая вызывает у детей аутизм. Стоит отметить, что в организме человека содержатся практически все металлы, и ртуть, в том числе. Каждый день с едой в ЖКТ, а заем в кровь поступают разные микроэлементы и соединения, но в микроскопических дозах. В прививках ртути еще меньше и она нужна для сохранности раствора.
Спровоцировать аутизм ртуть не может. Чтобы понять это, не нужно обучаться медицинской специальности. Однако такие утверждения негативным образом влияют на сознание граждан, хотя являются абсолютно антинаучными. То же самое касается эпилепсии и других патологий, которые якобы могут вызывать прививки.
Вакцины подрывают иммунитет. Иммунитет после постановки прививки активизируется, но не снижается. Это очевидный и научно доказанный факт.
Что должны помнить родители

Не следует купать ребенка в день постановки прививки и на следующий день. Не рекомендуется гулять с ним в этот же период. Переохлаждение организма и контакты с людьми способны стать причиной заражения респираторной инфекцией. В первые двое суток иммунная защита активно продуцирует антигены, поэтому нагрузка на нее возрастает. Хорошо, если ребенок в это время будет абсолютно здоров.
Если температура тела у ребенка повышается более чем на 37,5 °C, то нужно дать ему жаропонижающее средство.
Чтобы уменьшить интенсивность местных проявлений, необходимо принять антигистаминный препарат. Однако перед этим следует посоветоваться с доктором.
Ребенок должен быть здоров в день введения вакцины. С момента полного выздоровления от предшествующего заболевания должно пройти не менее 14 дней. Перед процедурой ребенка должен осмотреть доктор. Желательно сдать кровь и мочу на анализ.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность – “Лечебное дело” в 1991 году, в 1993 году “Профессиональные болезни”, в 1996 году “Терапия”.
Наши авторы
Источник
ЭФФЕКТИВНОСТЬ ВАКЦИНАЦИИ ПРОТИВ КОРИ И ЭПИДЕМИЧЕСКОГО ПАРОТИТА
В.В. Зверев, Н.В. Юминова
НИИ вирусных препаратов РАМН, г. Москва
Корь и эпидемический паротит – широко распространенные детские вирусные заболевания, которые могут протекать как в острой, так хронической формах и вызывать тяжелые осложнения: энцефалит и пневмонию (корь); менингит, орхит с последующим бесплодием (паротит). Кроме того, известно, что перенесенные в детстве корь и эпидемический паротит могут приводить к возникновению панкреатита с последующим развитием у ряда переболевших инсулинзависимого сахарного диабета. В некоторых странах мира корь до последнего времени являлась одной из основных причин детской заболеваемости и смертности. Всего в мире от кори и ее осложнений умирает около 1 млн. человек в год. Кроме того, показано, что корь оказывает влияние на смертность не только в период, следующий непосредственно за инфекцией, но также и в более поздний период времени. В некоторых странах Африки смертность среди детей, перенесших корь в возрасте до одного-двух лет почти в 10 раз выше, чем среди детей до двух лет с этой инфекцией не встречавшихся. Нельзя не сказать о таком тяжелом заболевании, вызываемом этим вирусом, как подострый склерозирующий панэнцефалит (6-22 случаев на 1 млн. заболевших). По имеющимся данным возможен вклад латентной коревой инфекции в этиологию и других хронических заболеваний, таких как системная красная волчанка, болезнь Педжета, рассеянный склероз, гломерулонефрит.
Корь и эпидемический паротит относятся к управляемым инфекциям, и основным методом борьбы с ними служит вакцинация против этих заболеваний в детском возрасте. После того, как с середины 60-х годов начала проводиться массовая вакцинация против кори, заболеваемость ею во многих странах мира резко сократилась. В нашей стране была разработана и с 1967 года успешно применяется живая вакцина против кори на основе оригинального вакцинного штамма Л-16, селекционированного акад. А.А. Смородинцевым. В настоящее время живая противокоревая вакцина выпускается Московским предприятием по производству бактерийных препаратов, она обладает высоким качеством и низкой реактогенностью. Применение этой вакцины позволило снизить заболеваемость корью с 1000 случаев в 1967 до 2,0 на 100 тыс. населения в 1997 году (табл.). Однако, несмотря на очевидные успехи в вакцинопрофилактике кори, складывающуюся эпидемиологическую ситуацию в нашей стране в последние 10 лет однозначно оценить нельзя. В последнее время корью часто болеют взрослые, у которых заболевание протекает более тяжело, чем у детей, и более часто сопровождается различными осложнениями. Недостаточен охват детей вакцинацией и ревакцинацией против кори. В 1995-1998 годы охват своевременной первичной прививкой против кори составил 78-93%, ревакцинировалось же всего около 74-84% подлежащих ревакцинации детей. В то же время, по нашим данным, в силу различных причин, не защищенными против кори остается свыше 5-10% привитых детей, а около 10% привитых имеют противокоревые антитела в низких титрах. Для ликвидации этого заболевания процент лиц иммунных к вирусу кори должен составлять не менее 90-95%. Необходимо также учесть, что каждые 5-6 лет происходит подъем заболевания корью, который и случился в 1998 г. и начале 1999 г., когда заболеваемость корью составила в 25 регионах страны более 5 случаев на 100 тыс. населения, а в Чувашской республике и Краснодарском крае 98 и 32 на 100 тыс. населения соответственно.
В последние годы отмечается неуклонный рост заболеваемости эпидемическим паротитом. Число больных паротитом в России в период с 1992 по 1998 г.г. выросло в три раза и составляло 98,9 случаев на 100 тыс. населения (табл.). И только в 1999 г. наметилась тенденция к снижению заболеваемости, которая составила в 1999 г. 48 случаев на 100 тыс. населения. Особенно неблагополучная ситуация сложилась в Республиках Карелия и Чувашия, Архангельской, Ленинградской, Псковской, Ивановской, Рязанской областях и г. Санкт-Петербурге, в которых показатели заболеваемости в 1997 году составили от 144 до 627 на 100 тыс. населения, превысив среднефедеральный уровень в 3-10 раз. Необходимо учитывать, что в 25-30% случаев эпидемический паротит может протекать в инаппарантной форме, поэтому истинный уровень заболеваемости значительно выше приведенных статистических данных. Как показали исследования, проведенные сотрудниками НИИ вирусных препаратов РАМН с использованием разработанных в институте диагностических тест-систем, в ряде детских коллективов в г. Москве и других районах нашей страны около 40% детей дошкольного и младшего школьного возраста не имеет защитных антител к вирусу эпидемического паротита. Кроме того, необходимо отметить, что в последние годы заболеваемость эпидемическим паротитом характерна для детей более старшей возрастной группы (подростки, юноши), у которых инфекция протекает более тяжело, давая высокий процент осложнений и инаппарантных форм. Это происходит в силу ряда причин. Во-первых, очень низок охват первичными прививками детей подлежащих вакцинации. Охват первичной прививкой против паротита в стране в 1998 году составил около 72%. К сожалению, ревакцинация против эпидемического паротита в нашей стране долгое время не проводилась и внесена в национальный календарь прививок только в декабре 1997 г. приказом Министерства здравоохранения РФ от 18.12.97 №375. Огромный вред вакцинопрофилактике этой инфекции нанесла противопрививочная кампания, развернутая в конце 80-х – середине 90-х годов в средствах массовой информации, которая не прекращается до сих пор. В результате участились случаи отказов от прививок, растет число необоснованных противопоказаний. Как видно из приведенных данных, несмотря на то, что и эпидемический паротит и корь относятся к вирусным антропонозным инфекциям с одинаковым путем передачи, сходной контагиозностью, сходной биологией возбудителя, поражающим одни и те же контингенты и являющиеся управляемыми инфекциями (эффективные живые вакцины против них разработаны и применяются практически одновременно) эффективность мероприятий по вакцинопрофилактике этих инфекций различна. Многолетний опыт борьбы с корью и эпидемическим паротитом в нашей стране показывает, что имея надежный, высококачественный вакцинный препарат и выбрав правильную стратегию и тактику вакцинопрофилактики можно добиться значительных успехов в борьбе с инфекцией, как это произошло в случае с корью. Вакцинация против кори в 12-15 мес. и ревакцинация в 6 лет, высокий процент привитых, хорошо налаженная система эпидемиологического надзора с момента начала вакцинации, наличие диагностических препаратов и серологический мониторинг коревой инфекции позволили за достаточно короткий срок практически ликвидировать это заболевание во многих регионах страны. В то же время непонимание серьёзности такого заболевания, как паротит, отсутствие в течении долгого времени препаратов для серологических методов диагностики и мониторинга, несвоевременное введение в календарь прививок ревакцинации, низкий охват прививками не позволяют до настоящего времени использовать в полном объеме потенциал вакцинопрофилактики эпидемического паротита.
Можно надеяться, что введение ревакцинации изменит в лучшую сторону ситуацию с этой инфекцией. Тем более что качество отечественной вакцины против паротита соответствует всем международным и отечественным стандартам. Чрезвычайно актуален в настоящее время вопрос ассоциированного применения коревой и паротитной, а возможно и краснушной вакцин. Практически во всех развитых странах мира применяются ди- и тривакцины. Отечественная ассоциированная дивакцина корь-паротит разработана НИИ вирусных препаратов РАМН и НИИЭМ им. Пастера (г. Санкт-Петербург) и проходит испытания на многотысячных контингентах в нашей стране, но по ряду причин до сих пор отечественный препарат в коммерческом виде отсутствует.
Новым направлением в вакцинопрофилактике кори и паротита может стать разработка «мукозальных» вакцин местного применения. Необходимо учитывать то, что количество прививок против различных бактериальных и вирусных инфекций постоянно растет. По подсчетам специалистов в начале следующего века уже в первые годы жизни ребенок будет получать около 20 инъекций различных вакцинных препаратов. Поэтому, перспективным, на наш взгляд направлением в вакцинопрофилактике является совершенствование методов введения вакцин. В 1995 г. на рабочем совещании в г. Бетезда (США) по разработке требований к современным вакцинным препаратам было определено, что предпочтителен неинъекционный способ введения вакцины, который более подходит для массовых кампаний. Это направление в 1999 г. признано приоритетным и Всемирной организацией здравоохранения.
Мировой опыт свидетельствует, что вакцинопрофилактика – наиболее эффективный метод борьбы с инфекционными заболеваниями. Накопленные данные, как у нас в стране, так и за рубежом, убедительно показывают, что риск послепрививочных осложнений от коревой и паротитной вакцин несоизмеримо ниже, чем от соответствующих инфекций, а современная эпидемиологическая ситуация по кори и паротиту наглядно демонстрирует важность поддержания высокого уровня охвата прививками населения даже при ничтожно малом уровне заболеваемости. Поэтому, вакцинопрофилактика остается единственным и надежным способом борьбы с этими инфекциями.
Табл. ДИНАМИКА ЗАБОЛЕВАЕМОСТИ КОРЬЮ И ЭПИДЕМИЧЕСКИМ ПАРОТИТОМ В РФ
Заболеваемость на 100 тыс. населения | ||||
РОССИЯ | г. МОСКВА | |||
Год | Корь | Паротит | Корь | Паротит |
1967 | 909 | 453 | Нет данных | Нет данных |
1970 | 210 | 349 | Нет данных | Нет данных |
1975 | 171 | 432 | 134 | 465 |
1980 | 145 | 483 | 152 | 715 |
1986 | 53 | 239 | 255 | 483 |
1990 | 12,4 | 39,7 | 23 | 28 |
1991 | 13,8 | 24,6 | 40,0 | 23,9 |
1992 | 12,5 | 23,6 | 45,1 | 21,0 |
1993 | 50,3 | 30,3 | 131,9 | 19,3 |
1994 | 19,4 | 28,0 | 36,5 | 18,5 |
1995 | 4,5 | 36,0 | 7,1 | 23,9 |
1996 | 5,6 | 47,4 | 7,1 | 34,0 |
1997 | 2,0 | 68,9 | 6,1 | 64,1 |
1998 | 4,2 | 98.9 | 7,2 | 65 |
1999 | 5,0 | 48,2 | 6,2 | 64,7 |
Источник
