Презентация на тему корь краснуха

Презентация на тему: Краснуха
Скачать эту презентацию
Скачать эту презентацию
№ слайда 1
№ слайда 2
Описание слайда:
Краснуха – острая вирусная антропонозная инфекция Проявляющаяся:Увеличением лимфатических узловмелкопятнистой сыпью, умеренной лихорадкой,Тератогенным действием на плод у беременных.
№ слайда 3
Описание слайда:
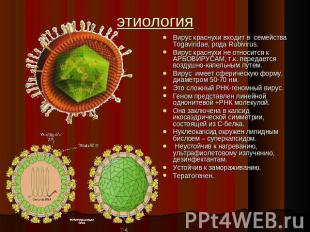
этиология Вирус краснухи входит в семейства Togaviridae, рода Rubivirus.Вирус краснухи не относится к АРБОВИРУСАМ, т.к. передается воздушно-капельным путем.Вирус имеет сферическую форму, диаметром 50-70 нм.Это сложный РНК-геномный вирус.Геном представлен линейной однонитевой +РНК молекулой.Она заключена в капсид икосаэдрической симметрии, состоящей из С-белка.Нуклеокапсид окружен липидным бислоем – суперкапсидом. Неустойчив к нагреванию, ультрафиолетовому излучению, дезинфектантам. Устойчив к замораживанию. Тератогенен.
№ слайда 4

Описание слайда:
Антигены Внутренний (сердцевидный) – комплементсвязывающий нуклеопротеин, ассоциированный с капсидом.Наружный АГ – гемаглютинин связан с суперкапсидом.
№ слайда 5

Описание слайда:
Классификация Приобретенная краснуха:Типичная форма. Протекает с типичными клиническими проявлениями болезни. По степени тяжести выделяют: легкой степени тяжести, средней степени тяжести и тяжелую краснуху. Атипичная форма (без сыпи). Протекает легко, без экзантемы. Характеризуется легким катаральным воспалением верхних дыхательных путей и умеренно выраженной лимфаденопатией. Облегчает диагностику этой формы выявление в эпидеанамнезе контакта с больным краснухой. Иннапарантная (субклиническая).Протекает бессимптомно. Диагностируется только лабораторно путем обнаружения нарастания титра противокраснушных антител.
№ слайда 6

Описание слайда:
Классификация Врожденная краснуха: Развивается при внутриутробном заражении. Может развиться и после бессимптомной (иннапарантной) краснухи у матери. Характеризуется триадой Грегга: 1 – поражения органов зрения; 2 – патология органов слуха; 3 – врожденные пороки сердца.
№ слайда 7

Описание слайда:
Эпидемиология Источник инфекции – человек с клинически выраженной или бессимптомно протекающей. Большое эпидемиологическое значение имеют дети с врожденной краснухой, в организме которых вирус может сохранятся до 1,5 года и более, а также больные скрытой формой инфекции, которых среди взрослых в 6 раз больше, чем больных.Инкубационный период составляет 11-23 дня. Пути передачи – воздушно-капельный и вертикальный (от матери к плоду). Источником инфекции является больной краснухой. Человек заразен в последнюю неделю ИП и в первую неделю болезни. Вирус выделяется из организма больного с секретом слизистой оболочки верхних дыхательных путей (максимум за сутки до появления клинических симптомов заболевания). Вирус можно обнаружить в моче и испражнениях больных, однако пищевой и бытовой пути передачи существенного эпидемиологического значения не имеют. Преимущественно болеют дети в возрасте от 2-х до 15 летДети первого полугодия жизни невосприимчивы к краснухе, т.к. приобретают пассивный иммунитет от матери.
№ слайда 8

Описание слайда:
Патогенез В случае приобретенной инфекции: Входные ворота – слизистые оболочки верхнихдыхательных путей,Затем вирус проникает в лимфатические клетки шейных, заушных и затылочных узлов.В начале ИП (10-24 дней) происходит первичная репродукция и накопление вируса в регионарных лимфатических узлах (лимфаденопатия). В конце ИП возникает вирусемия, гематогенно вирус разносится по всему организму и обнаруживается в это время в моче и в кале. Возбудитель обладает дермато- и лимфотропизмом. Из носоглотки он начинает выделяться уже за 7 – 10 дней до начала периода высыпаний.Сыпь появляется у детей обычно в первый день болезни на лице и шее и распространяется по всему телу. Через 3-4 дня она бесследно исчезает. С появлением вируснейтрализующих антител (1 – 2-й день высыпаний) выделение его прекращается. В начале накапливается IgM, затем IgG. Но возможно обнаружение вируса в носоглоточной слизи ещё в течение недели.
№ слайда 9

Описание слайда:
Патогенез Патогенез поражений плода при врожденной краснухе обусловлен двумя моментами: хроническим характером инфекции и блокировкой процессов митоза: В период вирусемии у беременных матерей в значительной части случаев (70-90%) происходит заражение плода . Размножение вируса, начавшееся в организме плода, часто продолжается до родов и после рождения. В некоторых случаях такой инфекции развиваются выраженные уродства (тератогенное действие). Первичным механизмом, при котором вирус вызывает врожденные аномалии, является подавление митозов, ведущее к нарушениям роста и дифференцирования тканей. При внутриутробном заражении плода в первые 2 месяца беременности развивается характерная триада Грега: катаракта , глухота (дегенерация улитки) и врожденные пороки сердца. В ряде случаев поражения плода могут привести к его гибели (самопроизвольные ранние и поздние аборты, мертворождения).
№ слайда 10
Описание слайда:
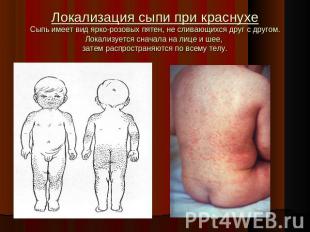
Локализация сыпи при краснухеСыпь имеет вид ярко-розовых пятен, не сливающихся друг с другом.Локализуется сначала на лице и шее, затем распространяются по всему телу.
№ слайда 11

Описание слайда:
Иммунитет После перенесенного заболевания формируется стойкий, пожизненный гуморальный иммунитет
№ слайда 12

Описание слайда:
Лабораторная диагностика Диагноз устанавливают на основании клинических проявлений при типичном течении краснухи.Лабораторные исследования проводят при атипичных формах заболевания или для уточнения диагноза у беременных и у новорожденных детей.
№ слайда 13

Описание слайда:
Лабораторная диагностика Вирусологические исследования: Материал: носоглоточное отделяемое и кровь, взятые до появления сыпи.При подозрении на врожденную краснуху исследуют также мочу, кал и секционный материал.Для идентификации используют РТГА, РН ЦПД, непрямой ИФ-метод, реакцию радиального гемолиза.Серологический метод – направлен на выявление вырусоспецифических сывороточных антител.Применяются РТГА, РСК, ИФА и РИА с парными сыворотками.Выявление преимущественно IgG –говорит о перенесенном заболевании, а IgM- свидетельствует о текущем заболевании.Молекулярно-генетические методы:Применяют полимеразную цепную реакцию (ПЦР), главным образом при исследовании секционного материала.
№ слайда 14
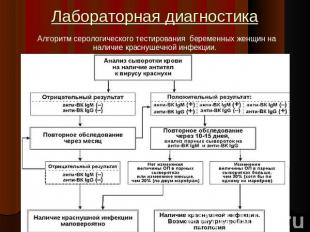
Описание слайда:
Лабораторная диагностика
№ слайда 15
Описание слайда:
Специфическая профилактика
№ слайда 16

Описание слайда:
Специфическая профилактика Для специфической профилактики используют живые и убитые вакцины. В России используются:Комбинированные живые вакцины против кори, краснухи и паротита «ММР» (США) и «Приорикс» (Франция)Краснушная живая моновакцина «Рудивакс» (Франция)Проводят плановую вакцинацию детей в 12-15 мес, ревакцинацию в 6 лет, обычно «ММР».Девочек дополнительно иммунизируют в возрасте 12-14 лет при отсутствии у них антител к вирусу краснухи.
Источник
Слайд 2
Корь (лат. Morbilli ) вызывает острое инфекционное высококонтагиозное заболевание(индекс контагиозности 98%) поражающее главным образом детей, характеризующееся лихорадкой (до 40,5 °C), катаральными явлениями и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией. Вирус кори выделен в 1954 г.
Слайд 3
Таксономия. РНК-содержащий вирус рода морбилливирусов, семейства парамиксовирусов. Морфология. Имеет сферическую форму и диаметр 120—230 нм. Состоит из нуклеокапсида – спирали РНК, плюс два белка. Нуклеокапсид покрыт матричными белками. На оверхности Находится липидная мембрана с шипами глюкопротеинов двух типов – один из них гемагглютинин, другой «гантелеобразный» белок.
Слайд 4
-Вирус малоустойчив , во внешней среде быстро погибает от воздействия различных химических и физических факторов (облучение, кипячение, обработка дезинфицирующими средствами), поэтому дезинфекцию при кори не производят. -Несмотря на нестойкость к воздей- ствию внешней среды известны случаи распространения вируса на значительные расстояния с током воздуха по вентиляционной систе- ме — в холодное время года в одном отдельно взятом здании.
Слайд 5
Распространение. Передача воздушно-капельным путём(аэрогенным), вирус выделяется во внешнюю среду в большом количестве больным человеком со слизью во время кашля, чихания и т. д. Источник инфекции . – больной корью в любой форме, заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. Корью болеют преимущественно дети в возрасте 2—5 лет и значительно реже взрослые, не переболевшие этим заболеванием в детском возрасте. Новорожденные дети имеют колостральный иммунитет, переданный им от матерей, если те переболели корью ранее. Этот иммунитет сохраняется первые 3 месяца жизни. Встречаются случаи врожденной кори при трансплацентарном заражении вирусом плода от больной матери.
Слайд 6
Патогенез. Вирус проникает через слизистую оболочку верхних дыхательных путей , где происходит его репродукция и далее с током крови попадает в лимфатические узлы и поражает все виды белых кровяных клеток. С 3-го дня инкубационного периода в лимфоузлах, миндалинах, селезенке можно обнаружить типичные гигантские многоядерные клетки Warthin-Finkeldey с включениями в цитоплазме. После размножения в лимфатических узлах вирус снова попадает в кровь, развивается повторная виремия , с которой связано начало клинических проявлений болезни. Вирус кори подавляет деятельность иммунной системы (возможно поражение Т-лимфоцитов), происходит снижение иммунитета и как следствие развитие тяжелых вторичных, бактериальных осложнений с преимуществен-ной локализацией процессов в органах дыхания.
Слайд 7
Осложнениями кори являются пневмония , ларингит, круп (стеноз гортани), трахеобранхит, отит, в редких случаях – острый энцефалит и подострый склерозирующий панэнцефалит. Последнее заболевание характеризуется поражением ЦНС, развивается постепенно, чаще у детей 5-7 лет, перенесших корь, и заканчивае- тся смертью. В ра- звитии осложне- ний большое значе- ние имеет способ- ность вируса кори подавлять активно- сть Т-лимфоцитов и вызывать ослабле- ние иммунных реа- кций организма.
Слайд 8
Клиническая картина типичной кори. Инкубационный период 8—14 дней (редко до 17 дней). Острое начало — подъём температуры до 38—40 °C, сухой кашель, насморк, светобоязнь, чихание, осиплость голоса, головная боль, отек век и покраснение конъюнктивы, гиперемия зева и коревая энантема — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек у корен- ных зубов появляются ме- лкие белесые пятнышки, окруженные узкой красной каймой – пятна Бельского – Филатова – Коплика – патогномоничные для кори.
Слайд 9
Коревая сыпь (экзантема) появляется на 4—5-й день бо- лезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день вы- сыпания покрывают разгибате- льные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул окруженных пятном и склонных к слиянию. Обратное развитие элементов сыпи начинается с 4-го дня высыпаний — температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Слайд 10
Культивирование. При размно- жении вируса в клеточных куль турах наблюдаются характерный цитопатический эффект (образо- вание гигантских многоядерных клеток — симпластов), появление цитоплазматических и внутрияде- рных включений, феномен гема- дсорбции и бляшкообразование под агаровым покрытием. Восприимчивость животных. Типичную картину коревой инфекции удается воспроизвести только на обезьянах, другие лабораторные животные маловосприимчивы.
Слайд 11
Эпидемиология. Заболевание возникает в виде эпидемий , преимущественно в детских коллективах. Распространение инфекции связано с состоянием коллективного иммунитета. Эпидемические вспышки регистрируются чаще в конце зимы и весной Иммунитет. После заболевания вырабатывается пожизненный иммунитет. Пассивный естественный иммунитет сохраняется до 6 мес.
Слайд 12
Специфическая профилактика и лечение. Для специфической профилактики применяют живую аттенуированную коревую вакцину, полученную А. А. Смородинцевым и М. П. Чумаковым. Вакцинацию против кори принято осуществлять дважды: в первый раз прививка от кори проводится в возрасте 12-15 месяцев, во второй – в 6 лет. У 95% вакцинированных формируется длительный иммунитет. В очагах кори ослабленным детям вводят проти – вокоревой иммуно – глобулин. Продолжительность пассивного иммуни – тета 1 мес. Лечение симптоматическое.
Источник
1. Диагностика кори и краснухи у детей
2. Корь
КОРЬ
3.
• Определение: острое инфекционное вирусное
заболевание с высоким уровнем восприимчивости
(индекс контагиозности приближается к 100 %), которое
характеризуется высокой температурой (до 40,5 °C),
воспалением слизистых оболочек полости рта и верхних
дыхательных путей, конъюнктивитом и характерной
пятнисто-папулезной сыпью кожных покровов, общей
интоксикацией.
• Корь остаётся одной из основных причин смерти среди
детей раннего возраста во всём мире. По оценкам, в 2011
году от кори умерло 158 тысяч человек, большинство из
которых дети в возрасте до пяти лет.
• Этиология: возбудитель – вирус кори, малоустойчив во
внешней среде, быстро погибает вне человеческого
организма от воздействия различных химических и
физических факторов (облучение, кипячение, обработка
дезинфицирующими средствами).
4.
Распространение:
Путь передачи
инфекции
Воздушно-капельный
Источник инфекции
Больной корью в любой форме, который
заразен для окружающих с последних дней
инкубационного периода (последние 2 дня)
до 4-го дня высыпаний. С 5-го дня
высыпаний больной считается незаразным.
Кто болеет?
Преимущественно дети в возрасте 2—5 лет и
значительно реже взрослые, не
переболевшие этим заболеванием в детском
возрасте. Новорожденные могут иметь
врожденный иммунитет или врожденную
корь. После перенесенного заболевания
развивается стойкий иммунитет.
5.
Вирус
Поражение
всех белых
клеток
Ток крови
Слизистая
оболочка ВДП
Лимфатические
узлы
Вторичная
виремия
Организм
человека
Ток крови
(первичная
виремия)
Клинические
проявления
6. Клиника типичной кори:
Инкубационный период 8—14 дней (редко до 17 дней).
Острое начало — подъем температуры до 38—40 °C, сухой кашель, насморк,
светобоязнь, чихание, осиплость голоса, головная боль, отёк век и
покраснение конъюнктивы, гиперемия зева и коревая энантема — красные
пятна на твердом и мягком нёбе.
На 2-й день болезни на слизистой щек у коренных зубов появляются мелкие
белесые пятнышки, окруженные узкой красной каймой — пятна БельскогоФилатова-Коплика — патогномоничные для кори.
Коревая сыпь (экзантема) появляется на 4—5-й день болезни, сначала на
лице, шее, за ушами, на следующий день на туловище и на 3-й день
высыпания покрывают разгибательные поверхности рук и ног, включая
пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к
слиянию (в этом ее характерное отличие от краснухи, сыпь при которой не
сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний:
температура нормализуется, сыпь темнеет, буреет, пигментируется,
шелушится (в той же последовательности, что и высыпания). Пигментация
сохраняется 1—1,5 недели.
7. Коревая энантема
8. Пятна Бельского-Филатова-Коплика
9. Экзантема при кори
10.
11.
• Атипичная (ослабленная) корь – наблюдается у
привитых детей, детей получавших иммуноглобулин
или препараты крови в инкубационный период,
протекает легко, стадийность высыпаний нарушена,
инкубационный период удлиняется до 21 дня.
• Осложнения: при кори возможны осложнения,
связанные с работой центральной нервной системы,
дыхательной системы и желудочно-кишечного тракта,
среди них: ларингит, круп (стеноз гортани),
трахеобронхит, отит, первичная коревая пневмония,
вторичная бактериальная пневмония, коревой
энцефалит, гепатит, лимфаденит, мезентериальный
лимфаденит. Довольно редкое позднее
осложнение — подострый склерозирующий
панэнцефалит
12. Диагностика:
• ОАК (лейкопения,
нейтропения, лимфоцитоз,
анэозинофилия);
• ОАМ (микропротеинурия,
лейкоцитурия);
• Серологическое
исследование – метод парных
сывороток с интервалом 7 – 9
дней ( 4-кратное и более
нарастание титра антител во
второй сыворотке);
• Выделение вируса из
отделяемого зева, крови,
ликвора;
• Рентгенография грудной
клетки;
• ЭЭГ при осложнениях со
стороны нервной системы.
13. Краснуха
КРАСНУХА
14.
• Определение: эпидемическое вирусное заболевание
с инкубационным периодом около 15-24 дней (50%
контагиозность). Обычно неопасное заболевание,
затрагивающее в основном детей, но оно может
спровоцировать серьёзные врожденные пороки, если
женщина заражается в начале беременности.
• Название «третья болезнь» происходит из времен,
когда был составлен список болезней,
провоцирующих детскую сыпь, в котором она
перечислена третьей.
• Этиология: возбудитель – вирус краснухи, нестоек во
внешней среде, не обладает выраженной летучестью,
механизм передачи инфекции – воздушнокапельный, трансплацентарный.
15. Клиника:
• Инкубационный период – 2—3 недели;
• Умеренная температура с головной болью, фарингитом,
увеличением, болезненностью затылочных и
заднешейных лимфатических узлов, конъюнктивитом.
• Высыпание появляется через 48 часов, сыпь макулезная
(пятнистая) не зудящая, вначале на лице, потом спускается
на все тело в течение нескольких часов, вначале сыпь
морбилиформная (напоминает коревую), затем
скарлатиноформная. Она преобладает на лице, в области
поясницы и ягодиц, разгибательных поверхностях рук, ног.
• Сыпь держится 2—4, изредка 5—7 дней, затем исчезает
без пигментации и шелушения. Нужно отметить, что
довольно часты смягченные и асимптоматичные формы.
16. Пятнисто-папулезная сыпь при скарлатине
17.
18.
19. Последствия инфекции для зародыша:
Имея легкое течение у детей, краснуха
представляет особую опасность для
беременных женщин, так как вирус
краснухи имеет тропизм к
эмбриональной ткани и обладает
тератогенным действием.
Инфицирование плода может привести
к его гибели или тяжелым ВПР.
Часто – «классический синдром
краснухи», триада Грега: катаракта,
пороки сердца, глухота.
Характер и тяжесть уродств
определяется тем, в какие сроки
беременности происходит заражение
плода. При этом поражаются те органы
и системы, которые находятся в
процессе формирования, так
называемом критическом периоде
развития.
В течение 1-го триместра риск
повреждения зародыша равен
примерно 25 %, после четвёртого
месяца он сводится к нулю.
20. Триада Грега: катаракта
21. Триада Грега: глаукома
22. Диагностика:
• ОАК (лейкопения,
лимфоцитоз, нормальная
СОЭ);
• Вирусологическое
исследование;
• Серологическое
исследование
Источник
