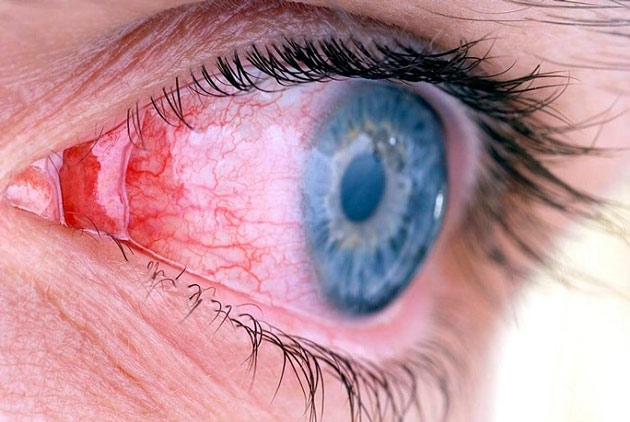
После операции на глаз колит глаз
Лазерная операция на глазах — это малоинвазивная процедура, при которой повреждения органов зрения минимальны. Однако любое оперативное вмешательство может вызвать осложнения. Есть и побочные эффекты после лазерной коррекции, которые беспокоят почти каждого пациента. Что делать, если появляются сильные боли в послеоперационный период?
Техника лазерной коррекции зрения
Лазерные операции на глазах по восстановлению зрения проводятся всегда амбулаторно. Коррекция дефекта рефракции длится примерно 10-15 минут на одном глазу. Длительность процедуры определяется степенью зрительной патологии и методом, с помощью которого выполняется корректировка. Методик сегодня достаточно много. Все они схожи по технике. Условно все виды лазерных процедур по исправлению рефракционных нарушений можно разделить на операции с удалением поверхностного роговичного слоя и процедуры с сохранением эпителиального слоя роговицы.

В обоих случаях корригирование сопровождается повреждением роговицы. Хирург микрокератомом или лазерным лучом отделяет верхний слой роговой оболочки путем ее иссечения или соскабливания, чтобы получить доступ к ее внутренним слоям, кривизна которых будет корректироваться. Далее врач направляет на глаз лазерный луч, который испаряет ткани роговицы и придает ей правильную форму. На завершающем этапе операции роговичный лоскут, ранее отодвинутый в сторону, расправляется на прооперированном участке глаза. Если лоскут удалялся, на роговицу для ее защиты от попадания бактерий устанавливается защитная бандажная линза, которая помогает поврежденным тканям заживать быстрее.
Боли после лазерной коррекции зрения: почему возникают и что делать?
После лазерной операции существует ряд ограничений, который необходимо строго соблюдать. Благодаря этому удастся избежать осложнений и ускорить процесс восстановления. В первые несколько дней после процедуры прооперированный может испытывать дискомфорт в виде боли, рези, жжения в глазах. Осложнениями они не являются, это побочные эффекты, которые проходят через 3-5 дней. Иногда они проходят в первые же сутки. Все зависит от того, по какой методике была выполнена процедура, и от физиологических особенностей каждого пациента. Их нужно закапывать в течение 14 дней ежедневно по 2-3 раза после операции. Офтальмологические капли назначает окулист.
Помимо боли, после лазерной коррекции пациента может беспокоить слезоточивость или сухость глаз, светобоязнь, ощущение присутствия инородного тела на роговице и пр. Серьезной опасности эти симптомы не представляют. В первые дни после операции необходимо наблюдаться у врача, который будет следить за восстановлением глаз и контролировать все возможные риски.
Хорошо видеть человек может уже спустя 2-3 дня после коррекции зрения. После операции некоторые пациенты приходят на первый осмотр с жалобами на размытое изображение и светобоязнь. Однако через несколько дней это проходит. В дневное время на улице следует надевать солнцезащитные очки. Это поможет избавиться от фотофобии, которая также сопровождается болевыми ощущениями. Покинуть клинику можно самостоятельно. За руль автомобиля лучше не садиться. От вождения желательно отказаться на две недели, на протяжении которых нужно использовать капли. Окончательно зрение восстановится через 2-4 недели.

Боль, которая беспокоит в период реабилитации, обычно носит умеренный характер. Сильные боли возникают по другим причинам. Если болевые ощущения не снимаются лекарствами, беспокоят практически постоянно, мешают спать и жить полноценно, терпеть их не рекомендуется. Сразу запишитесь на прием. Возможно, лазерная коррекция зрения вызвала осложнения, выявить которые необходимо своевременно.
Сильные боли после лазерной операции — что делать?
Осложнения после лазерной коррекции зрения — крайне редкое явление, однако полностью от них никто не застрахован. Чаще всего они являются следствием несоблюдения пациентом предписаний врача. Глазные боли бывают при следующих осложнениях:

- смещение роговичного лоскута;
- синдром «сухого глаза»;
- кератит.
Рассмотрим эти осложнения подробнее и узнаем, почему они возникают.
Смещение роговичного лоскута после операции
В первые две недели после лазерной операции запрещено прикасаться к глазам руками, тереть и чесать их. Это может привести к смещению лоскута. Часто такое бывает в результате травмы. Сопровождается смещение болью, ухудшением зрения, слезотечением. Лечится это осложнение с помощью повторной операции. Хирург расправляет складки смещенного эпителиального слоя, удаляет лишние ткани, обрабатывает глаз раствором, устанавливает лоскут на прежнее место и накладывает бандажную линзу.
После этого придется снова закапывать в глаза капли. При смещении лоскута есть риск попадания под него бактерий. Из-за этого может возникнуть инфекционное заболевание.
Синдром «сухого глаза» после лазерной операции
Кривизна роговицы исправляется с помощью лазера. Он испаряет ее клетки. Само воздействие лазера на глаз длится не более 2 минут, а иногда и меньше минуты, но за это время роговица получает легкий ожог. Естественной защитой организма при ожоге глаза становится повышенное выделение слезной жидкости, из-за чего возникает ее дефицит. Это и приводит к развитию синдрома. Обычно он проходит быстро. Его симптомы снимаются увлажняющими каплями.
Иногда признаки синдрома появляются через месяц после операции. Происходит это вследствие того, что человек не соблюдает рекомендации врача, проводит много времени за компьютером или перед телевизором. В первый месяц после коррекции необходимо избегать нагрузки на органы зрения. После операции лучше недели на две совсем отказаться от гаджетов.
Как отличить синдром «сухого глаза» от обычных побочных эффектов, которые были описаны выше? Он сопровождается следующими симптомами:
- пациенту кажется, что в глазу находится инородное тело — соринка, ресница;
- зуд и жжение;
- покраснение глаз и кожи век;
- слезотечение, при котором слеза попадает в носовую полость;
- фотофобия, затуманивание зрения;
- боль в глазах.

После лазерной операции пациент должен посещать окулиста достаточно часто, поэтому синдром обычно выявляется вовремя. Лечится он препаратами, которые заменяют слезу, то есть увлажняющими каплями.
Из-за чего возникает кератит после лазерной коррекции зрения?
После лазерной коррекции зрения может развиться диффузный ламеллярный кератит (ДЛК). Это очень редкое заболевание, точные причины его возникновения после лазерной операции неизвестны. При этом проявиться ДЛК может через несколько недель и даже через 3-4 месяца после коррекции. Из-за этого и сложно установить его причины. Провоцирующими факторами являются:
- смещение лоскута;
- образование рубцов;
- попадание под лоскут микробов;
- аллергическая реакция на лекарственный препарат.
Кератит — это воспаление роговицы. Один из симптомов данной болезни — болевые ощущения в глазах. Иногда они распространяются по всей голове. Также диффузный ламеллярный кератит сопровождается:
- гиперемией — переполнением сосудов кровью;
- выраженным воспалительным процессом;
- наличием рубцов на роговой оболочке;
- отложением липидов и солей на поверхности роговицы.
Большую часть из этих признаков можно обнаружить только в ходе обследования. Пациент обращается с жалобами на боль, врач проводит первичный осмотр и назначает другие методы исследования:
- визометрию;
- флюоресцентную ангиографию;
- биомикроскопию;
- биопсию роговой оболочки.

Лечится ДЛК с помощью лекарств и операции — в зависимости от тяжести заболевания. Если лоскут смещен, образовались складки, требуется хирургическое вмешательство. Для снятия воспаления назначаются стероиды. Если роговица мутнеет, объем их увеличивают. Способ лечения зависит от многих факторов. Кератит может быть осложнен астигматизмом, инфекционной глазной болезнью и другими офтальмопатологиями. В любом случае кератит запускать опасно. Он приводит к сильному снижению зрительных функций.
Перед лазерной операцией пациент проходит тщательное обследование. За двое суток до процедуры ему придется отказаться от спиртосодержащих напитков. В день коррекции нельзя наносить на кожу лица макияж и крема. После процедуры необходимо также неукоснительно следовать предписаниям офтальмолога. При их соблюдении вероятность возникновения неприятных последствий ничтожно мала.
Главное преимущество лазерной коррекции зрения в этом и заключается. Врач контролирует все возможные риски. В связи с этим наличие гипотетических осложнений не должно пугать человека и становиться поводом для отказа от операции. При появлении боли и иных неприятных симптомов, которые начинают возникать после лазерной процедуры, обратитесь в больницу.
Источник
Лазерная операция на глазах — распространенный метод микрохирургического вмешательства, с помощью которого возможно исправить многие проблемы со зрением. Она безболезненна и имеет короткий восстановительный период. Но что делать, если после процедуры вдруг начал болеть глаз или оба? Какие могут быть причины дискомфорта?
Видов лазерных вмешательств существует несколько, они отличаются методами проведения и имеют разный восстановительный период.
Так, например, после процедуры Супер-ЛАСИК можно выписаться из клиники уже после нескольких часов по ее окончании, а при методе ФРК (фоторефракционной кератэктомии) придется 4-5 дней провести в клинике с повязкой на глазах, и органы зрения будут чувствовать себя довольно болезненно, пока не пройдет этот срок. Бывает, что глаза начинают болеть через некоторое время после хирургического вмешательства — к сожалению, даже у самой успешной и эффективной операции существует риск осложнений. Рассмотрим возможные причины.

Нарушение режима в послеоперационный период
После лазерного вмешательства на глаза требуется строго соблюдать ограничительные меры, пока не пройдет срок восстановления. Это касается любой операции. Крайне нежелательно попадание на слизистую оболочку косметических средств, мыла, шампуней. Нельзя посещать сауну и бассейн в течение двух недель, перегружать глаза чтением или работой за компьютером, водить автомобиль, заниматься спортом.
Обязательно следует увлажнять слизистую оболочку выписанными врачом каплями — ни в коему случае не выбирайте их самостоятельно! Список ограничений выдается каждому пациенту. К сожалению, не все строго следуют ему, в итоге нанося вред глазам, только заживающим после операции. Они могут начать слезиться, сильно покраснеть, болеть при моргании, чесаться. В этом случае необходимо скорей посетить специалиста, который проверит органы зрения.
Осложнения после операции лазерной коагуляции
Лазерная коагуляция — процедура «припаивания» отслоившейся сетчатки к прилегающей сосудистой оболочке, которая проходит успешно более чем в 70% случаев. Но бывает и так, что у пациента через некоторое время начинается зуд и жжение, и обычно это связано с синдромом «сухого глаза», который наблюдался и до операции. Врач выпишет эффективные увлажняющие препараты.
Также могут глаза болеть из-за осложнений после лазерной коагуляции, если точечное воздействие было проведено не на тот участок. Болевые ощущения возникают из-за изменения формы хрусталика и радужки, кровоизлияния в сетчатку, отслойки стекловидного тела и других симптомов. После осмотра врач примет решение, как справиться с этими осложнениями.

Процесс адаптации
Одна из причин, по которой болит глаз после операции — его привыкание к новой рефракции, что вызывает повышенное напряжение зрения. У пациентов с чувствительной роговицей повреждение нервов при срезе лоскута может вызывать неприятные симптомы, которые проходят через несколько месяцев по мере восстановления.
Долгий прием стероидных капель (свыше предписанного срока) может вызвать повышение внутриглазного давления. При возникновении дискомфорта после операции лазерной коррекции следует немедленно обратиться к врачу для установления причины.
Источник
 При лазерной коррекции зрения срезают верхний лоскут роговицы.
При лазерной коррекции зрения срезают верхний лоскут роговицы.
Поэтому пациент может испытывать боль, дискомфорт, которые являются нормальными в период первых нескольких суток после операции.
Если боль сохраняется более продолжительное время, необходимо незамедлительно обращаться к врачу-офтальмологу. Это может быть симптомом осложнений, которые образовались в результате процедуры. Чем раньше их устранить, тем выше возможность полного восстановления глазных яблок.
Причины
Существуют физиологические и патологические причины развития боли после лазерной коррекции зрения. В первом случае симптом быстро уходит, так как глазные яблоки восстанавливаются. Если боль вызвана патологическим фактором, врачу необходимо выявить первопричину с помощью диагностических тестов, назначить необходимое для пациента лечение.
Боль сразу после операции
Во время хирургического вмешательства пациенту закапывают в глаза раствор, на время устраняющий все ощущения в глазах. Это анестезирующее средство. Оно действует в течение 1-2 часов. После завершения действия препарата глаза пациента начинают печь, болеть, слезиться. Это временное явление, которое вызвано тем, что на роговице был произведен на разрез.
Чаще всего такая боль сохраняется в течение первых суток, к вечеру проходит. Существуют пациенты с повышенной чувствительностью глаз, в этом случае боль может сохраняться до 5 суток. По истечению времени она должна полностью устраниться. Если этого не произошло, врач должен искать другую причину.
Смещение роговичного лоскута
 Для восстановления функции зрения пациенту разрезают роговицу при помощи хирургического скальпеля или лазера. В первом случае боль будет неизбежной, так как это устаревшая методика, которая приводит к сильной деформации тканей.
Для восстановления функции зрения пациенту разрезают роговицу при помощи хирургического скальпеля или лазера. В первом случае боль будет неизбежной, так как это устаревшая методика, которая приводит к сильной деформации тканей.
Если врач применял лазер, образуется тончайший лоскут, поэтому снижается риск возникновения продолжительной боли.
После завершения оперативного вмешательства врач рассказывает пациенту, что глаза нельзя чесать, тереть, так как роговичный лоскут должен соединиться со структурой глаза на молекулярном и клеточном уровне. Если пациент нарушил это правило, роговичный лоскут смещается. Такое состояние может возникнуть вследствие удара, травмы. Образуются дополнительные клинические симптомы:
- снижение остроты зрения;
- острая боль;
- повышенная слезоточивость.
Если роговичный лоскут был смещен, пациенту назначается дополнительная хирургическая операция. Врач восстанавливает положение роговицы, устанавливает ее на необходимое место. Сверху накладывается бандажная линза.
Так как при смещении лоскута повышается риск распространения бактериальной инфекции внутри глазного яблока, человеку дополнительно назначают антибактериальные капли и противовоспалительные средства.
Синдром сухого глаза
Целостность глазного яблока нарушается, так как необходимо наложение вакуума. Он сохраняет внутреннюю структуру глаз на месте. Но при его использовании разрушаются эндотелиальные клетки роговицы, которые ответственны за сохранение слезной пленки на поверхности глаз. Дополнительным негативным действием является использование лазера для прижигания. Это может вызвать ожог, особенно если он был использован свыше необходимого времени.
Образуется повышенная сухость глаз. Это дополнительно травмирует роговицу, на ее поверхности образуются микротравмы и трещины. У пациента появляется следующая клиническая симптоматика:
- высушенные глаза;
- резь, боль, в дневное и ночное время;
- покраснение;
- в осложненных случаях кровоизлияния на поверхности роговицы;
- повышенная чувствительность на действие яркого света.
Часто патологическая симптоматика появляется не сразу, а с течением времени. Необходимо сразу обращаться к врачу. Он назначит увлажняющие капли, которые будут способствовать нахождению слезной пленки на роговице продолжительное время. В период лечения рекомендуется снизить количество времени, проведенного перед телевизором, планшетом, телефоном, компьютером.
Кератит
 Осложнение в виде воспаления роговицы происходит редко. Это вызвано тем, что поверхностная структура этой области была повреждена. Осложнение развивается не сразу, а в течение некоторого времени, чаще всего через 2-3 месяца.
Осложнение в виде воспаления роговицы происходит редко. Это вызвано тем, что поверхностная структура этой области была повреждена. Осложнение развивается не сразу, а в течение некоторого времени, чаще всего через 2-3 месяца.
В группу риска развития кератита входят следующие категории пациентов:
- имеющие рубцы на роговице;
- зараженные бактериальной инфекцией;
- пациенты со смещением лоскута роговицы;
- страдающие аллергической реакцией на один из компонентов лекарственных средств, назначенных после операции.
У пациента появляется следующая клиническая симптоматика:
- сильная отечность и покраснение роговицы;
- формирование рубцовой ткани на роговице;
- образование инородных отложений на поверхностной структуре глаза, например, классификация, жировые вкрапления.
Лечение производят с помощью стероидных и нестероидных противовоспалительных средств. Если они не помогают, проводят дополнительную хирургическую операцию для устранения причины воспаления.
Что делать при возникновении глазной боли после коррекции
Если глазная боль возникла в течение первых нескольких суток после операции, к врачу можно не обращаться. Рекомендуется выпить обезболивающее средство, если у человека наблюдается повышенная чувствительность глаз.
Если же боль сохраняется после 5 суток, рекомендуется не проводить самолечение. Незамедлительно обращаются к врачу. Он проведет диагностические тесты, которые позволят выявить первопричину состояния. Только после этого врач назначит необходимую терапию.
Полезное видео
Была ли статья полезной?
Оцените материал по пятибалльной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом – напишите комментарий ниже.
Что еще почитать
Источник
Операция по замене хрусталика, помутневшего при катаракте, является единственным возможным способом лечения заболевания. Такие оперативные вмешательства проводятся часто и во многих клиниках. Тем не менее осложнения после замены хрусталика глаза возможны. Какими они бывают и можно ли их избежать?
Почему возникают негативные последствия после замены хрусталика?
Если операция по замене хрусталика при катаракте выполнена опытным офтальмохирургом, то она не влечет за собой особых проблем. Для профессионалов, которые провели не одно оперативное вмешательство, удаление хрусталика и размещение на его месте импланта — интраокулярной линзы — простая и быстрая операция. Процесс выздоровления проходит спокойно у большинства пациентов. Вероятность осложнений возникает нечасто. Но все же их нельзя исключать, хоть они и являются достаточно редкими явлениями.
Любой из видов осложнений имеет конкретные причины происхождения. После проведения оперативного вмешательства часто возникает отек глаза. С такой неприятностью сталкиваются многие пациенты в послеоперационный период. Обычно она связана с ослабленным состоянием роговицы. Еще одна причина — особенность реакции организма на ультразвук. Он применяется в тех случаях, когда пациент слишком поздно обратился за медицинской помощью. Если катаракта была запущена, то офтальмохирургам требуется использовать более мощные ультразвуковые волны. Часто это оказывает повышенное воздействие на глазное яблоко.
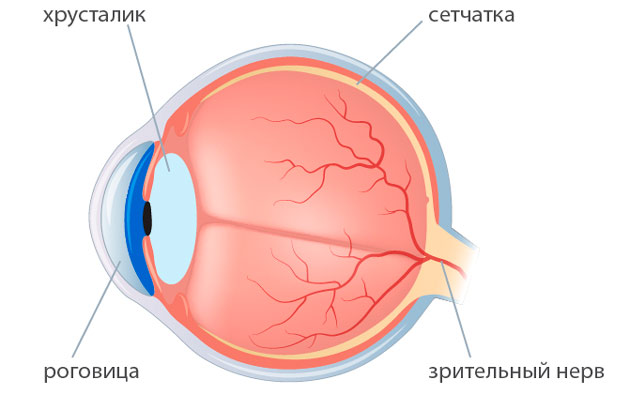
Возможной причиной возникновения осложнений после замены хрусталика при катаракте может стать и врачебная ошибка. Такие ситуации не так часто встречаются в медицинской практике, но исключать их нельзя. Проблемы могут возникнуть из-за технических или тактических ошибок врача, который проводил операцию. Обычно врачебные ошибки совершаются случайно. Потому и предугадать их риск сложно. Проведение операции при катаракте — единственный возможный метод лечения и офтальмохирурги имеют достаточный опыт в ее выполнении. Но это не отменяет вероятности осложнений, возникших по вине врача.
Какие бывают интраоперационные осложнения при замене хрусталика?
Замена хрусталика при катаракте считается хорошо отлаженной процедурой. Но даже при проведении этой высокотехнологичной операции возможны осложнения. Одним из них является разрыв стенки капсулы, внутри которой прежде располагался помутневший хрусталик глаза, и выпадение его раздробленных частиц в область стекловидного тела. Это осложнение часто влечет за собой развитие глаукомы и поражение сетчатки. Исправить ситуацию может помочь проведение повторной операции. Обычно окулисты наблюдают за пациентом в течение 2-3 недель. После этого хирургическим способом происходит удаление засоренного стекловидного тела.
Смещение интраокулярной линзы в сторону сетчатки — еще один вид осложнений, возможных после замены хрусталика при катаракте. Происходит это из-за неправильного расположения импланта. Это и провоцирует отек макулы — самого центра сетчатой оболочки глаза, в которой фокусируются световые лучи. В этом случае единственным возможным способом устранения этой проблемы является проведение повторной операции и замена «неправильного» хрусталика новым.
Особым видом осложнения является супрахориоидальное кровоизлияние. Это скопление геморрагического содержимого в пространстве между склерой — белковой оболочкой глаза и сосудистой. В большинстве случаев кровоизлияние при катаракте возникает у пациентов преклонного возраста или сопутствующих заболеваниях: глаукоме или гипертонии. Опасность такого осложнения в том, что оно может привести к стремительному снижению зрения и потере глаза.
Воспалительные процессы как осложнения после замены хрусталика
Применять их следует на протяжении 2-3 недель. Регулярность использования подбирается индивидуально.
Если иммунитет пациента был ослаблен еще до постановки диагноза «катаракта», то обычные признаки воспаления могут сопровождаться симптомами увеита или иридоциклита. При увеите воспаляются различные части сосудистой оболочки глаза:
- радужка;
- цилиарное тело;
- хориоидеа.
Проявляется это заболевание покраснением, болезненными ощущениями в области зрительных органов, светочувствительностью, затуманенностью зрения, повышенной слезливостью. В некоторых случаях перед глазами могут возникать мушки, плавающие пятна. Основа лечения увеита заключается в применение мидриатиков, стероидных, иммуносупрессивных препаратов.
Другим офтальмологическим заболеванием, которое может стать последствием воспалительного процесса является иридоциклит. Эта патология затрагивает собой радужную оболочку глаза и цилиарное тело. Болезнь «дает о себе знать» отеком, покраснением, болевыми ощущениями. В особо сложных случаях и при запущенной катаракте радужка может изменять окраску, зрачок — сужаться и деформироваться.
Консервативное лечение иридоциклита включает в себя следующие виды терапии:
- антибактериальную;
- противовоспалительную;
- противовирусную.
Виды осложнений, которые можно лечить консервативно
Гифема — негативное последствие, которое может возникать после операции по удалению катаракты. Это кровоизлияние в переднюю камеру глазного яблока, заполненную внутриглазной жидкостью. То есть, возникает скопление крови между хрусталиком и радужкой. Гифема возникает из-за того, что при проведении операции офтальмохирург нечаянно повредил сосуды цилиарного тела или радужной оболочки глаза. Такое состояние не представляет серьезной опасности для пациента, хотя может сохраняться несколько месяцев. Гифема не вызывает болевых ощущений и не нарушает зрение. Лечится она с помощью дополнительных промываний. Врачи чаще всего назначают гормональные капли, например, «Дексаметазон», и мидриатики, например, «Атропин».
Неудачно проведенная операция по удалению катаракты может стать причиной повышения внутриглазного давления. Такое состояние часто называют «послеоперационной глаукомой».

К причинам, которые вызывают повышение внутриглазного давление, относятся:
- воспалительные процессы или кровоизлияния внутри глаза;
- недостаточно хорошо смытые гелеобразные суспензии, применяемые при операции;
- смещение искусственного хрусталика ближе к радужке и его давление на зрачок;
- попадание влаги в прооперированный глаз в течение недели после операции;
- воздействие слишком яркого освещения на радужную оболочку глаза.
Пациенты с послеоперационной глаукомой отмечают возникновение болевых ощущений в глазах, повышенное слезотечение, затуманенную видимость. Давление нормализуется после использования специальных капель, например: «Тимолол», «Бринзопт», «Пилокарпин». Если лечение при помощи капель не помогает, то окулист назначает проведение пункции с промыванием засоренных протоков глазного яблока.
Послеоперационный астигматизм — еще одно возможное осложнение, которое может возникнуть после удаления катаракты. При замене хрусталика изменяется форма роговицы. Из-за этого нарушается рефракция глаза и зрение становится нечетким. Корректируется послеоперационный астигматизм контактными линзами, которые имеют торический дизайн, цилиндрическими или сфероцилиндрическими очками.
Очень важно различать симптомы астигматизма, который может развиться спустя несколько месяцев после установки импланта, и диплопию, которая является побочным эффектом хирургического вмешательства. При диплопии нарушаются функции мышц глаза, из-за чего изображение раздваивается. Это состояние проходит через несколько дней и не требует лечения.
Какие осложнения после замены хрусталика требуют проведения операции?
После удаления катаракты возможно возникновение серьезных осложнений. Они требуют проведения повторного оперативного вмешательства. При неправильной фиксации интраокулярной линзы, которая размещается внутри капсульного мешка вместо помутневшего хрусталика, ИОЛ может самостоятельно смещаться назад, вперед или в сторону. В таких ситуациях пациент жалуется на двоящееся изображение отдаленных предметов, быструю усталость зрительных органов. Этот вид осложнения считается довольно тяжелым. Его опасность в том, что при отсутствии принятых мер у пациента может развиться глаукома или отслоиться сетчатка. Консервативное лечение в этом случае будет бесполезно. Исправить ситуацию сможет только повторное проведение операции. Во время нее офтальмохирург скорректирует положение искусственного хрусталика.
Одним из возникающих после удаления катаракты осложнений является регматогенная отслойка сетчатки. Это довольно серьезная патология, которая требует хирургического вмешательства. Регматогенная отслойка происходит из-за того, что слой сетчатки при отделении от стенки глазного яблока, утрачивает доступ к питательным веществам и начинает отмирать. Опасно это состояние тем, что оно может привести к полной потере зрения. Выявить его можно по жалобам пациента на возникновение пелены перед глазами. Лечение осуществляется с помощью проведения:
- лазерной коагуляции — лечебной процедуры, при помощи которой офтальмохирурги устраняют дистрофические и дегенеративные изменения сетчатки;
- витрэктомии — хирургической операции, применяющейся при кровоизлияниях в стекловидное тело, отслоении сетчатки, травмах зрительного анализатора;
- экстрасклерального пломбирования — метода лечения патологий сетчатки путем сдавливания ее специальной пломбой, зафиксированной с наружной стороны склеры.
Редким, но весьма опасным осложнением после удаления катаракты глаза, является эндофтальмит. Это тяжелый воспалительный процесс, при котором происходит скопление гноя в стекловидном теле. Он возникает из-за попадания внутрь глаза инфекции во время операции, при инфицировании слезных протоков. Эндофтальмит часто развивается у людей с ослабленным иммунитетом и у тех, кто перенес другие офтальмологические патологии, например: блефарит, конъюнктивит и т. д. Симптомы заболевания:
- резкая боль в глазах;
- отечность в области век;
- существенное снижение зрения;
- покраснение склеры.

При эндофтальмите необходима экстренная госпитализация в офтальмологическое отделение. Если необходимые меры по лечению заболевания не будут своевременно приняты, это может привести к потере глаза или развитию менингита.
Могут ли осложнения возникнуть спустя несколько месяцев?
Некоторые виды осложнений могут «дать о себе знать» через несколько месяцев после операции. Основным из них является развитие вторичной катаракты. Обычно это состояние возникает спустя от 6 месяцев до года. В таком случае помутнение образуется не на хрусталике. Страдает капсула, внутри которой располагается интраокулярная линза. Пациенты отмечают симптомы, присущие катаракте. Осложнение характеризуется:
- размытостью очертаний изображения;
- ослабленной цветопередачей предметов;
- возникновением «мушек» перед глазами.
Лечение вторичной катаракты осуществляется двумя методами. Первый — хирургическая капсулотомия. Эта операция позволяет удалить засоренную пленку капсульного мешка. Второй способ — очистка задней стенки капсулы при помощи лазера.
Другой вид осложнения, который может возникнуть после замены хрусталика, помутневшего при катаракте, это кистоидный макулярный отек. Воспалительный процесс развивается в центральной части сетчатки. Его причиной является разрыв капсулы хрусталика или инфекций в стекловидном теле. При кистоидном макулярном отеке происходит поражение желтого тела — самой важной части сетчатки, в которой фокусируются лучи света.
Опасность этого состояния еще и в том, что ранняя диагностика затруднена. Симптомы выражены нечетко. Поставить точный диагноз возможно только при проведении оптической томографии глаза и ангиографии сетчатки. В лечении заболевания важную роль играет прием противовоспалительных препаратов.
Как избежать осложнений после замены хрусталика?

Для того, чтобы избежать осложнений после удаления катаракты, следует соблюдать рекомендации окулиста. Это позволит ускорить процесс реабилитации и избежать осложнений.
- Не следует резко наклонять голову.
- Спать лучше на том боку, где находится здоровый глаз.
- Следить за тем, чтобы во время гигиенических процедур в прооперированный глаз не попадала вода.
- Избегать зрительных нагрузок. Меньше читать, смотреть телевизор, работать за компьютером.
- Принимать витамины, употреблять больше фруктов и овощей.
- Отказаться от вредных привычек, особенно от курения.
- Не поднимать тяжести, вес которых более 10 кг.
- Отказаться от управления автомобилем.
При соблюдении рекомендаций, данных врачом после замены хрусталика, осложнений удастся избежать.
Источник
