После краснухи лимфоузлы остались

natasha2710
29.08.2006, 12:58
Добрый день! 10 августа заболела ангиной, появились лимфоузлы на шее. 18 августа появилась мелкая красная сыпь , сначала на спине, потом на лице, груди, руках, постепенно опустилась и на ноги. Терапевт поставил диагноз краснуха , но не исключил и скарлатину( мне 25 лет, ранее ни краснухой, ни скарлатиной не болела). Еще при ангине назначили ампициллин. 21 августа сыпь на лице и спине исчезла. Сейчас 29 августа, остаются небольшие проявления сыпи на руках и ногах. Особенно проявляется после соприкосновения с водой. Лимфоузлы на шее также еще остаются, хотя стали меньше. Вопрос у меня такой: может ли после краснухи так долго сходить сыпь или неправильно поставлен диагноз и это не краснуха. Заранее спасибо.
Tim Vetrov
29.08.2006, 13:51
Течение заболевания, которое Вы описываете, не характерно ни для скарлатины, ни для краснухи. Делали ли Вам клинический анализ крови?
Если бы Вы могли представить фотографии высыпаний, было бы проще ответить на Ваш вопрос. Ответьте, во всяком случае, на следующие вопросы: какую форму ангины поставил Вам доктор, как долго продолжалось лечение ампициллином и в каких дозах, отмечалось ли повышение температуры тела за время заболевания, до каких цифр и когда нормализовалась, не проводилось ли клиническое исследование крови, определение АСЛ-О, брался ли мазок из зева на флору?
Предварительно можно сказать только, что больше всего Ваше описание подходит под клинику инфекционного мононуклеоза, особенно факт развития сыпи после приема ампициллина и через неделю после начала заболевания. Подтвердить его можно только по результатам клинического анализа крови.
Для скарлатины характерно появление сыпи на 1-2 сутки болезни, но никак не на 8-е, интоксикация при скарлатине очень выражена, сыпь при ней достаточно характерна, к настоящему моменту сыпи быть уже давно не должно, но может появиться шелушение на коже, особенно на кистях рук. Возраст Ваш снижает вероятность заболевания скарлатиной, хотя полностью не исключает. Всё это важно именно потому, что требует адекватного и полноценного лечения антибиотиками для профилактики осложнений. Кстати, анализы не поздно сдать и сейчас.
Краснушная же сыпь начинается, в подавляющем большинстве случаев, с лица и проходит обычно к 3-5 дню.
natasha2710
30.08.2006, 11:24
16 августа мне сделали клинический анализ крови. То что, отклоняется от нормы: лимфоциты – 49, сегментоядерные – 41. Уточнение: мне назначали амоксициллин, я пропила его 7 дней, после и началась сыпь, температура во время ангины была 37,1 в течение 2 дней, а во время сыпи один день также 37,1.
Сейчас остаются проявления сыпи на ногах и руках, в течение дня то больше, то меньше. (К сожалению фоторграфии прислать не могу). Инфекционист назначил УЗИ брюшной полости на сегодня. Надо ли мне сдать анализ на вирус Эпштейна -Бара?
antibiotik
30.08.2006, 16:19
Очень похоже на инфекционный мононуклеоз, обычно он и выявляется при лечении ангины препаратами группы аминопенициллинов (Ампициллин, амоксициллин, амоксиклав, ампиокс и др.) по появлению сыпи обычно через неделю от начала приема антибиотиков. Атипичные мононуклеары бывают не всегда, и не всегда лаборатория их видит.
Стоит сдать кровь на антитела к вирусу Эпштейн-Барр.
Субфебрильная лихорадка может сохранятся в течение месяца.
Специфического лечения не требуется.
natasha2710
08.09.2006, 15:36
сегодня получила результаты анализа на антитела к вирусу Эпштейна Барра. IgS – 1.4; IgM – 1.5 (норма не больше 0,9). По результатам УЗИ селезенка и печень не увеличены. Остаются увеличенные лимфоузлы на шее. Какое то лечение необходимо при этом вирусе? Заранее спасибо за ответ.
Tim Vetrov
08.09.2006, 20:02
Если самочувствие нормализовалось, никакого лечения больше не требуется.
Увеличение шейных лимфоузлов может сохраняться еще какое-то время, это нормально. Обычно после перенесенного инфекционного мононуклеоза делают клинический анализ крови (из пальца), чтобы убедиться в том, что уровень нейтрофилов вернулся в норму. Учитывая, что у Вас заболевание протекало в легкой форме и не было сколько-нибудь значимой нейтропении, клинический анализ крови можно не делать.
Источник
Признаки краснухи похожи на легкую форму кори, поэтому она еще называется коревая краснуха. Отмечается и повышение температуры, и кашель, и насморк, и сыпь, но все это проявляется неостро. Интоксикация незначительная, ребенок может хорошо себя чувствовать. Как и корь, эта инфекция передается воздушно-капельным путем от больного человека здоровому. Вирус краснухи (Rubella virus) отличается высокой контагиозностью, поражает лимфоидную и эмбриональную (в период внутриутробного развития) ткани.
Чаще всего эта вирусная инфекция встречается у детей дошкольного и младшего школьного возраста. У грудничков до полугода бывает редко, потому что с грудным молоком передаются защитные антитела (если, конечно, мама была привита или переболела краснухой). Как проявляется краснуха у детей? Как распознать это заболевание среди других инфекций?

Скрытый период заболевания
Как начинается краснуха у детей? На слизистые оболочки верхних дыхательных путей здорового человека попадает Rubella virus. Затем он активно размножается в лимфоидной ткани. После накопления в лимфе вирус попадает в кровеносную систему и распространяется по всему организму. На этом этапе появляются первые клинические признаки заболевания. Инкубационный период краснухи в среднем длится 21 день. Заразным ребенок считается за сутки до появления первых симптомов и в течение 5 суток после высыпаний на коже.

Симптомы краснухи
Каковы симптомы коревой краснухи у детей?
- Увеличение лимфоузлов. За ушами, на шее, затылке увеличиваются лимфоузлы — это первые признаки краснухи у детей. Они говорят о поражении лимфатической системы. Лимфоузлы легко прощупываются, иногда их можно обнаружить визуально. Лимфоузлы остаются увеличенными на протяжении недели и дольше.
- Типичные признаки ОРВИ. Жалобы на усталость, отсутствие аппетита, головную боль. Отмечается повышение температуры (обычно не выше 38 °C), воспаление слизистой носоглотки и ротовой полости, насморк, кашель, суставные, мышечные боли. Реже поражается слизистая глаз, развивается конъюнктивит.
Иногда симптомы краснухи у ребенка бывают стертыми. Как выглядит краснуха при легкой форме?
- Температура не повышается вообще или поднимается незначительно.
- Нет никаких катаральных признаков.
- Лимфатические узлы увеличены незначительно.
- Сыпь не обнаруживается или проявляется настолько скудно, что ее не идентифицируют с действием Rubella virus.
- В таких ситуациях краснуху нередко путают с ОРВИ. Бывает, что ребенок переносит эту инфекцию без постановки диагноза.
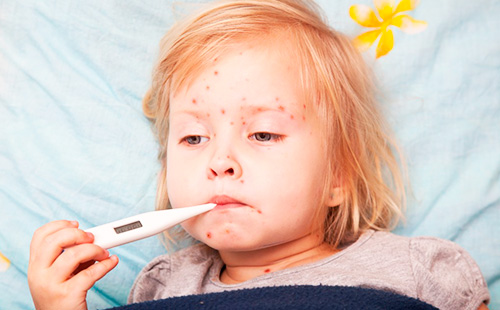
Подробнее о краснушной сыпи
Сыпь при краснухе появляется стремительно, распространяется в течение нескольких часов по всем участкам тела. Каковы ее особенности?
- Первая сыпь бывает в области лица и шеи.
- Затем переходит на руки, спину, ягодицы.
- Сыпь мелкая, не вызывает зуда, розовая, не возвышается над кожей.
- Пятна сыпи имеют круглую или овальную форму, никогда не сливаются.
- Высыпания продолжаются около 3 дней, пятна быстро бледнеют и исчезают.
- Бывает сыпь на слизистой носоглотки и ротовой полости.
- Сыпь проходит бесследно, не оставляет пигментации, шрамов на коже.
Иногда трудно отличить сыпь при краснухе от высыпаний при коре и скарлатине. При кори: сильная интоксикация организма; сыпь яркая, поэтапная; сливается, возникает не так стремительно; может длиться до 7 дней; характерные пятна Бельского-Филатова-Коплика вокруг коренных зубов. Скарлатинозная сыпь еще мельче; появляется по бокам туловища, чаще бывает на груди, сгибах рук и ног; не бывает в области ягодиц и спины.

Диагностика заболевания
При лабораторных исследованиях Rubella virus можно обнаружить в крови, слизи, моче и стуле. Какой анализ на краснуху наиболее эффективный? При клиническом анализе крови СОЭ повышенное, отмечается лимфоцитоз, много плазматических клеток — все эти показатели указывают на присутствие Rubella virus. Анализ проводится дважды: на пике заболевания и через 7 дней. Если в плазме крови обнаруживается высокая концентрация антител к Rubella virus, значит, диагноз подтверждается. Также проводится анализ на иммуноглобулины класса M и G. Первые (IgM) подтверждают наличие вируса в текущий момент и говорят об остром периоде болезни. Вторые (IgG) говорят о наличии выработанных антител к краснухе, стойком иммунитете, который возник после болезни или вакцинации. Иммуноглобулины класса IgG сохраняются в крови всю жизнь.
Принципы лечения
Лечение краснухи у детей не требует каких-то специфических препаратов. Острый период может длиться максимум до 5 дней. Симптомы краснухи у детей определяются детским врачом при визуальном осмотре, а лечение назначается по той же схеме, что и при ОРВИ.
- Жаропонижающие. Не рекомендуется снижать температуру до 38, 5 °C. Наиболее эффективные и безопасные препараты на основе парацетамола и ибупрофена. Существуют десятки коммерческих названий этих лекарств. Во время жара рекомендован строгий постельный режим.
- Антигистаминные. Назначаются при обильных высыпаниях, отечности слизистых носоглотки. Чаще всего применяются: «Терфен» «Фенистил», «Эриус», «Зиртек», «Цетрин», «Кларитин» и другие препараты нового поколения.
- Промывание носа при насморке. Промывания проводятся солевыми растворами и слабым отваром ромашки. Можно проводить каждые два часа. Три раза в день можно применять масляный раствор «Эктерицид» (по 1 капле в ноздрю), который хорошо увлажняет слизистую носоглотки.
- Отхаркивающие и муколитические средства при кашле. Если есть сухой кашель и плохо отходит вязкая мокрота, врач может назначить сиропы от кашля растительного, синтетического или комбинированного происхождения. Наиболее известные отхаркивающие средства: «Геделикс», «Бронхикум», «Проспан», «Др. Тайсс». Чаще всего назначаются такие муколитические препараты: «Лазолван», «Амбробене», «Мукосол», «Бромгексин», «Амброксол», «АЦЦ», «Флюдитек» и другие.
- УВЧ для прогревания увеличенных лимфоузлов. Если после перенесенного заболевания долго сохраняются увеличенные лимфоузлы, врач может назначить курс УВЧ-терапии.
- Чистый свежий воздух. Важное условие для скорейшего выздоровления, как и при любом другом заболевании. Температура воздуха в комнате не должна превышать 20 °C, влажность должна составлять от 50 до 70%. Также важно проводить влажные уборки и регулярные проветривания в комнате.
- Обильное теплое питье. При повышении температуры и жарком воздухе организм теряет много жидкости, которую надо восполнять. Можно предлагать отвары шиповника, изюма, компоты из сухофруктов, чай с лимоном, малиной, липой. Если ребенок отказывается от еды во время температуры, нельзя его заставлять. После разгара болезни аппетит восстанавливается быстро.
Редко бывают осложнения после перенесенной инфекции: отиты, острые бронхиты, артриты, пневмония. Крайне редко возникают поражения оболочек головного мозга — энцефалиты. В тяжелых случаях требуется госпитализация, проводится лечение антибактериальными препаратами.

Вакцинация
Прививки от краснухи проводятся дважды в комплексе с другими вакцинами. В 1 год делается плановая прививка КПК (корь, паротит, краснуха), затем в 6 лет показана ревакцинация. Используется живая, но ослабленная вакцина краснухи. В большинстве случаев легко переносится, вакцинация проходит без осложнений. Иногда бывают реакции:
- невысокая температура;
- легкое недомогание;
- увеличение лимфоузлов;
- покраснение, отечность, болевые ощущения в месте укола.
Устойчивый иммунитет при вакцинации от краснухи сохраняется на протяжении 20 лет.
Вирус краснухи крайне опасен для беременных (особенно до 14 недели). Педиатры обращают внимание, как важно прививать девочек, чтобы в будущем снизить риск инфицирования во время беременности. Какие могут быть последствия, если плод был поражен вирусом краснухи?
- Гибель инфицированного плода.
- Пороки сердца, костной системы.
- Нарушения зрения и слуха, иногда полная слепота и глухота.
- Нарушения в обмене веществ.
- Проблемы с речью, нарушения центральной нервной системы.
- Гидроцефалия, или водянка головного мозга.
- Отставание в интеллектуальном и физическом развитии.
Примерно 20% детей, инфицированных вирусом краснухи во время внутриутробного развития, умирают в младенчестве.
Краснуха у ребенка чаще встречается в период от 2 до 10 лет. Чем старше ребенок, тем сложнее переносится инфекция. Лечение краснухи проводится по той же схеме, что и ОРВИ. Самое надежное средство профилактики — вакцинация.
Источник
Последнее обновление статьи: 03.05.2018 г.
Немного фактов из истории открытия краснухи
Впервые краснуха была описана в 1740 году терапевтом Ф. Хофманом. Ещё 150 лет назад краснуха называлась лёгкой корью. В 1938 году японскими учёными была доказана вирусная природа заболевания. В 1941 г. описаны аномалии плода, которые возникают, если мать заболела краснухой. Возбудитель краснухи был открыт только в 1961 году.
В современном мире краснуха встречается нечасто благодаря вакцинации и протекает сравнительно легко.
Как часто болеют краснухой?
Заболевает данной вирусной инфекцией только человек. Мужчины и женщины одинаково подвержены болезни. Чаще всех краснуха встречается у детей 5 — 14 лет. Если в закрытом учреждении, например, в детском доме, кто-либо заболеет краснухой, то 100 % восприимчивых людей тоже заболеют. Краснуха высококонтагиозна (очень заразна).
Когда-то, до изобретения вакцины, краснухой болели повсеместно. Вакцина из ослабленного вируса была изобретена более 40 лет назад, и заболеваемость заметно снизилась.
В России массовая вакцинация началась с 2002 г., благодаря чему шансы заболеть в настоящее время ничтожно малы. По статистике, в 2016 году зафиксировано до 30 случаев заболевания краснухой. В основном болели непривитые подростки 14 — 17 лет. Все случаи зарегистрированы в Московской, Ярославской, Орловской, Тюменской областях. Среди детей до 14 лет заболевания не выявлено.
Как вирус краснухи распространяется и проникает в организм?
От заболевшего человека вирус попадает в окружающую среду с выдыхаемым воздухом и капельками слюны и мокроты во время кашля, разговора. При вдыхании вирусных частиц происходит их фиксация на поверхностях дыхательных путей, затем инфектанты попадают в кровь.
С током крови вирус разносится в организме, проникает в лимфатические узлы и там размножается. Когда в организме достигается большая концентрация вируса, появляются первые признаки болезни.
Во время болезни вирус краснухи присутствует в отделяемом из носа и дыхательных путей, крови, кале и моче.
Вирус краснухи начинает выделяться из организма носителя уже за неделю до проявления первых признаков заболевания и ещё через 7 — 9 дней после исчезновения всех симптомов. Человек, заболевший краснухой и не проявляющий симптомов, тоже заразен!
Передача болезни может произойти и от больной беременной женщины будущему ребёнку. Этот путь называется трансплацентарным.
Как проявляется болезнь?
С момента встречи человека с возбудителем краснухи и до начала болезни может пройти от двух недель до месяца. В этот период малыш может чувствовать себя очень хорошо, но, тем не менее, будет заразным для окружающих людей. Этот период называется инкубационным.
Далее наступает лёгкое недомогание: ребёнок может быть капризным, плаксивым, отказываться от игры и приёма пищи. В этот период незначительно повышается температура тела, обычно до субфебрильных цифр (около 37,5 градусов Цельсия). Малыш можно вообще не обратить внимания на недомогание — уж очень оно бывает маловыраженным. Этот период называется продромальным.
В 60 % случаев краснуха может протекать бессимптомно.
Увеличение лимфоузлов
В конце продромального периода у ребёнка заметно увеличиваются лимфатические узлы, появляется их болезненность, о чём говорит капризность и беспокойство. Старшие дети могут указать, где болит, и тогда мама может сама обнаружить увеличенные лимфатические узлы. Они могут по размеру напоминать орех фундук либо небольшой грецкий орех.
Чаще узлы подвижны, если их трогать, они будут перекатываться между пальцами. Они не должны быть спаяны с кожей. Консистенция узлов будет напоминать хорошо набухший гель, то есть они будут эластичными. Кожа над лимфатическими узлами не изменяется, остаётся обычной окраски. Чаще всего мама сможет найти увеличенные узлы в области затылка, по бокам шеи, за ушками ребёнка.
Отличительным признаком краснухи является увеличение лимфоузлов в области затылка в сочетании с сыпью.
Малыша могут беспокоить боли при глотании, заглянув в рот, мама может обнаружить незначительное покраснение слизистых оболочек и точечные ярко-красные высыпания на них.
Высыпания на теле
Спустя сутки после увеличения лимфатических узлов появляются высыпания на теле, которые имеют свои особенности. Сначала шея и лицо ребёнка становятся ярко-красными. Появляются мелкие пятна и красные бугорки. Такая сыпь называется пятнисто-папулезной. Компоненты высыпаний, если посмотреть издалека, неразличимы, а ребёнок покажется красным , отсюда и название — «краснуха». При близком рассмотрении можно заметить, что сыпь неоднородна.
Развитие сыпи происходит за считанные часы. Когда сыпь появится на туловище, то на лице она может уже стать малозаметной. Затем сыпь распространяется на конечности.
На 2-е сутки после появления сыпи кожа ребёнка становится шершавой на ощупь, она покрывается маленькими неровностями. Возможен очень слабый зуд.
На 3-и сутки болезни сыпь исчезает окончательно. Кожа приобретает обычный вид, как до болезни. Кожа во время болезни не шелушится. Увеличенными лимфоузлы при краснухе остаются до 7 дней.
Краснуха может протекать без сыпи. Тогда она не отличается от банальной респираторной вирусной инфекции.
Редко краснуха сопровождается воспалением мелких суставов — полиартритом. Он развивается у девочек и женщин старшего возраста. Появляются жалобы на боли и затруднения при движении пальцами кисти и самой кистью. Может быть отёк суставов. Длится полиартрит до 2 недель, очень редко — несколько месяцев. Проходит бесследно.
Как ставится диагноз
Нередко диагноз краснухи очевиден по клиническим признакам. Мелкая сыпь у ребёнка и необычайно большие лимфоузлы на затылке при относительно хорошем самочувствии говорят в пользу краснухи. Но нужно обязательно сдать анализ крови для серологического исследования, чтобы обнаружить антитела к вирусу.
Серологический метод обследования заключается в определении в крови иммуноглобулинов — антител к возбудителю краснухи. При подозрении на болезнь у малыша берут кровь в первые дни после начала, а затем через 2 недели. В начале определяются иммуноглобулины класса М, в конце болезни иммуноглобулины G.
При заболевании краснухой у малыша в крови в первые дни всегда будут определяться иммуноглобулины класса М. В дальнейшем образуются антитела класса G. Их наличие говорит об уже перенесённой болезни. Поэтому так важно сдать кровь на анализ несколько раз.
Также для диагностики краснухи важно выделить вирус из секрета носа и зева и из мокроты. Этот метод называется вирусологическим.
Если делать общий анализ крови (из пальца), то там обычно существенных изменений не определяется. Может быть незначительное снижение белых кровяных телец — лейкоцитов, или снижение тромбоцитов.
Ложная краснуха у детей
Нередко сходная с краснушной сыпь бывает и при других заболеваниях. Множество инфекционных заболеваний внешне похожи на краснуху. В этих случаях говорят, что ребёнок болеет ложной краснухой. Но такого диагноза не бывает.
Например, так называемая розеола, или внезапная экзантема, отличается высокой температурой и появлением мелкой сыпи накануне нормализации температуры, а не в самый разгар болезни.
Краснуху легко принять за скарлатину или корь, если краснуха протекает тяжело. Такое заболевание, как инфекционный мононуклеоз, также протекает с высыпаниями, но увеличиваются почти все группы лимфатических узлов. Кроме того, в крови появляются специфические элементы — атипичные мононуклеары.
Инфекции с сыпью, вызванные энтеровирусами, отличаются наличием симптомами поражения респираторного тракта, а также рвотой, болями в животе, жидким стулом. Лимфатические узлы остаются нормальных размеров.
Аллергическая сыпь иногда очень похожа на краснушную , но наличие необычно больших лимфоузлов с наибольшей долей вероятности говорит о краснухе.
Способы лечения краснухи
Лечение краснухи у детей не имеет каких-либо характерных особенностей.
При краснухе важны следующие рекомендации:
- домашний режим на заразный период, обильное тёплое питье, адекватный температурный режим в комнате, при улучшении состояния ребёнка можно мыть;
- при высокой фебрильной температуре (более 38 градусов Цельсия) ребёнку дают жаропонижающие препараты (Парацетамол или Ибупрофен);
- при краснухе средней степени тяжести можно использовать противовирусные препараты (свечи интерферона).
Осложнения краснухи
В детском возрасте осложнения краснухи встречаются редко. Через 1 — 2 недели после перенесённого заболевания возможны артрит, энцефалит, тромбоцитопеническая пурпура.
Грозным, но редким осложнением является прогрессирующий краснушный энцефалит. Это неизлечимая, постепенно развивающаяся инфекция головного и спинного мозга. Данное осложнение вызвано тем, что вирус «живёт» в клетках головного мозга. Впервые энцефалит описан в 1974 г. С тех пор зарегистрировано 20 больных, все мужского пола.
Синдром врождённой краснухи
Самым значимым осложнением инфекции является синдром врождённой краснухи. Он проявится у 90 % новорождённых, если их матери перенесли краснуху до 11 недель беременности и только у 10 — 20 % при заражении матери в конце 1-го триместра.
При данном синдроме у новорождённого малыша нет ни одного органа, который бы не поразил вирус. Наиболее частое осложнение — это замедленное развитие плода в утробе матери, на втором месте идёт катаракта. Она часто сочетается с уменьшением размера глаз — микрофтальмией, миокардитом, врождёнными пороками сердца (открытый артериальный проток, стеноз легочной артерии), изменениями кожи по типу «оладьи с черникой», нейросенсорной глухотой, менингоэнцефалитом.
Вирус краснухи, поселившийся в организме малыша, вызывает пневмонии, гепатит, снижается плотность костей, разрушаются клетки крови — тромбоциты и эритроциты. В дальнейшем таких детей ждут задержка моторного развития и умственная отсталость.
Подтверждается диагноз врождённой краснухи при обнаружении в крови родившегося ребёнка иммуноглобулина М к вирусу, выделением вируса из слизи носа, зева и мочи. Из последней возбудитель краснухи может выделяться более года.
Если у малыша имеется весь спектр проявлений синдрома врождённой краснухи, прогноз, скорее всего, будет неблагоприятным. На первом году жизни неврологические расстройства всё будут нарастать. А вот у грудничков с неполным проявлением синдрома прогноз куда благоприятнее.
Профилактика краснухи
Единственной действующей и доказанной профилактической эффективностью обладает только вакцинация против краснухи!
Вакцину изготавливают из многократно ослабленного вируса краснухи. После её введения вырабатываются антитела к вирусу у 99 % вакцинированных людей. Вакцинный вирус может выделяться в течение 18 — 25 суток с секретом носоглотки. Передача его окружающим не доказана.
Первую прививку от краснухи малышу делают в возрасте 12 месяцев. Ревакцинация с целью выработки более стойкого иммунитета происходит в 6 лет. Особенно прививки важны для девочек. Они должны получить иммунитет к болезни до вступления в детородный возраст.
Вакцина противопоказана беременным женщинам, так как содержит живой вирус краснухи, хотя и многократно ослабленный. После вакцинации женщине необходимо предохраняться от беременности в течение 3 месяцев. Однако случайное введение вакцины беременной женщине – не повод для её прерывания.
Противопоказания к вакцинации:
- аллергия на компоненты вакцины (анафилаксия на антибиотик неомицин);
- заболевания в острой фазе или в обострении (при хронических болезнях);
- снижение иммунитета (при первичных иммунодефицитах, злокачественных новообразованиях, приёме высоких доз гормональных препаратов, при ВИЧ-инфекции);
- недавнее введение иммуноглобулина.
После сделанной прививки может подняться температура тела, появиться сыпь, увеличение лимфатических узлов, боли в суставах. Артрит может развиться через 10 — 21 день после прививки.
Перед планированием беременности женщине необходимо в обязательном порядке вакцинироваться против краснухи, либо лабораторно подтвердить наличие иммунитета к данному заболеванию.
Вопреки распространённому мнению, краснуха — не такая уж и безобидная инфекция. Отказавшись от вакцинации девочки, можно поставить под угрозу здоровье будущего поколения. Болезнь можно просто не распознать из-за нетипичного течения и тем самым навредить другому, ещё не родившемуся ребёнку. Наконец, не стоит считать, что краснуха – это редкая болезнь. Благодаря отказам от вакцинации эпидемии этой, сейчас нечастой, болезни могут вновь вернуться, и тогда последствия будут плачевными.
Источник
