После кори болит ухо

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Корь – острая инфекционная болезнь вирусной этиологии, протекающая с характерной лихорадкой (38-39°С), катаральным воспалением слизистой оболочки глаз, носоглотки, глотки и верхних дыхательных путей, специфическими высыпаниями на слизистой оболочке полости рта, пятнисто-папулезной сыпью на коже. Возбудителем кори является РНК-содержащий парамиксовирус Роlynosa morbillorum. Источник возбудителя – больной корью человек, являющийся инфекционно опасным для окружающих в последние 1-2 дня инкубационного периода (10 дней). В странах, где не проводится специфическая профилактика, переболевшие корью составляют 80-90% от числа жителей, что связано с почти абсолютной восприимчивостью людей к данной инфекции. Перенесенная болезнь, как правило, оставляет пожизненный иммунитет. Повторные заболевания возникают у 1-2% лиц и связаны с отсутствием выработки в организме вирус-нейтрализующих антител.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15]
Код по МКБ-10
B05 Корь
B05.3 Корь, осложненная средним отитом Н67.1*
Симптомы острого отита при кори
Коревой отит возникает почти так же часто, как и скарлатинозный отит, в любом периоде развития коревой инфекции, но обычно в поздней стадии одновременно с возникновением воспалительного процесса в глотке и в бронхолегочной системе. Внезапный подъем температуры тела до высоких значений должен вызвать подозрение на возникновение коревого отита. Обнаруженные воспалительные изменения барабанной перепонки являются показанием к немедленному ее парацентезу, поскольку воздержание от этой процедуры приводит к таким же деструктивным изменениям образований барабанной полости, как и при скарлатинозном отите. Односторонний коревой отит чаще всего обязан тубарному происхождению, двусторонний – гематогенному.
Коревой отит начинается с сильных одно- или двусторонних болей в ушах, подъема температуры тела до 39-40°С, вслед за чем быстро возникает спонтанная перфорация барабанной перепонки. Своевременное адекватное местное и общее лечение обеспечивает, как правило, полное морфологическое и функциональное выздоровление, однако отит, появившийся в гипертоксической стадии, чреват опасностью возникновения менингоэнцефалита даже в самом начале возникновения коревого отита или перехода его в хронический гнойный процесс среднего уха.
Существует также некротическая форма коревого отита, которая по клиническому течению схожа с аналогичной формой скарлатинозного отита, но в менее выраженном виде. При коревом отите вирус кори может проникать в ушной лабиринт, при этом каких-либо явных признаков мастоидита не наблюдается. В этом случае наступает поражение волосковых клеток улитки, ведущее к полной глухоте, а при двустороннем поражении у детей младше 3 лет – к глухонемоте, причиной которой в 3-4% случаев является коревой отит. Одностороннее поражение вестибуллярного аппарата вызывает бурный вестибулярный синдром, характерный для серозного или гнойного лабиринтита, проявляющийся головокружением и спонтанным нистагмом в сторону здорового уха, нарушением координационных проб, тошнотой и рвотой. При двустороннем поражении вестибулярного аппарата указанные выше симптомы не столь выражены или вовсе отсутствуют, однако возникает резкое нарушение статики, компенсация которого протекает в течение месяцев и никогда не бывает полной. Поражение ушного лабиринта вирусом кори является необратимым.
Какие анализы необходимы?
Лечение отита при кори
Лечение коревого отита предполагает применение всего комплекса мероприятий (общего характера, местных процедур и манипуляций, вплоть до хирургического вмешательства), которые используют при тяжелой форме острого гнойного среднего отита.
Источник
О роли кори в этиологии поражений слуховой функции дает представление установленный крупными статистическими данными факт, что причиной приобретенной глухонемоты примерно в 3% является корь. Помимо глухоты, после кори часто наблюдаются различные степени тугоухости. Поражение среднего уха в период высыпания при кори достигает очень высокой частоты (до 60%). Отиты в большинстве случаев протекают бессимптомно и заканчиваются полным выздоровлением.
Воспалительные изменения в среднем ухе представляют собой в период высыпания частичное проявление поражения слизистой оболочки верхних дыхательных путей. Гнойные заболевания среднего уха встречаются реже. Так, по данным С. А. Злотникова, среди 1841 больного корью имелись односторонние гнойные отиты — в 6%, а Двусторонние — в 13%. По его данным, так же как и по данным других авторов, некротические отиты и гнойные лабиринтиты встречаются сравнительно редко. Патогистологические исследования также подтвердили редкость поражения внутреннего уха.
В связи с успешным лечением кори антибиотиками гнойные средние отиты встречаются сейчас гораздо реже. Линдсей (Lindsay) и др. выдвигают сейчас на первое место изменения во внутреннем ухе, вызываемые вирусом кори. Поражение, по их данным, начинается с stria vascularis, затем происходит дегенерация волосковых клеток и покровной перепонки, а в дальнейшем ганглиозных клеток и нервных волокон.
Иногда при кори бывает лабиринтит при отсутствии патологических изменений в среднем ухе.
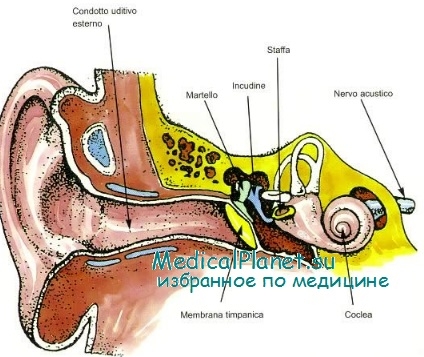
По Бецольду, у 60% оглохших после кори со стороны барабанной перепонки не было обнаружено никаких патологических изменений. Мосс в виде субстрата глухоты при целой барабанной перепонке рассматривает обнаруженные им в 2 случаях кровоизлияния в лабиринте и гибель нервных волокон. Действительно ли заболевания внутреннего уха возникают изолированно, вне связи с процессами в среднем ухе? Нам кажется, что отрицать роль среднего уха, по крайней мере в отношении создания известного предрасположения к заболеванию внутреннего уха, нет достаточных оснований.
Трудно себе представить, что развивающиеся во время кори острые лабиринтиты или обнаруженные авторами кровоизлияния были бы связаны с каким-то особенным сродством возбудителя кори к лабиринту. Такое положение имеется при цереброспинальном менингите, но при кори, как известно, глухота бывает несравненно реже, чем при менингите. Мам думается, что в патогенезе лабиринтита основную роль играют своеобразные изменения в среднем ухе во время высыпания и их токсическое воздействие через окна лабиринта и сосудистую связь.
Глухота или тугоухость появляется как во время кори, так и непосредственно после нее. Помимо поражения лабиринта, встречаются и заболевания ствола слухового нерва. В этом случае поражается преимущественно кохлеарная ветвь.
– Вернуться в оглавление раздела “отоларингология”
Оглавление темы “Нарушения слуха при отосклерозе и инфекциях”:
- Осложнения связанные с фенестрацией лабиринта. Операция Розена при отосклерозе
- Течение и перспективы лечения отосклероза
- Тугоухость и глухота при инфекционной болезни
- Гнойный лабиринтит при менингите. Нарушение слуха при менингококковой инфекции
- Причины нарушения слуха при туберкулезном и менингококковом менингите
- Поражение слухового нерва, шум в ушах при менингите
- Нарушения слуха при скарлатине. Скарлатинозное поражение уха
- Нарушение слуха при кори. Коревое поражение уха
- Нарушение слуха при дифтерии. Дифтерийное поражение уха
- Нарушение слуха при сыпном тифе. Сыпнотифозное поражение слуха
Источник
анонимно, Мужчина, 26 лет
Здравствуйте.
Переболел в начале декабря прошлого года корью. Была также пневмония и вирусный кератит (воспаление роговицы) в качестве осложнения. Во время лечения антибиотиком и другими препаратами у меня возникло также чувство головокружения (ощущение как будто немного покачивает при движениях), стало тяжело концентрироваться (будто туман в голове).
После того, как меня выписали из больницы, сделал МРТ головы. Результаты были в норме. Был повторно у невролога и инфекциониста. Сказали, что МРТ низкого качества, и лучше сделать повторное. Проверили меня на наличие симптомов Кернига и ригидности шеи. Сказали, что все хорошо: признаков менингита нет. Также мне взяли кровь на тест. Все показатели, кроме PDW% (11,7), были в норме. Температура при измерении была 36.6 °C. При этом люмбальную пункцию или повторное МРТ не делали. Отправили домой.
Спустя месяц, я все еще чувствую себя не хорошо:
— Все еще присутствует чувствительность к свету (особенно я это замечаю при просмотре ТВ, работе за ПК или пользуясь телефоном. Приходится значительно снижать яркость).
— До сих пор есть некое чувство головокружения (чувство покачивания при движениях).
— Трудно концентрироваться (нет привычной ясности в голове).
— Пульсирующая, сдавливающая боль с обеих сторон головы (в области висков). Присутствует каждый день. Иногда легче, иногда усиливается. В целом боль средняя. Шум в ушах. В одном ухе бывает шум в такт пульса.
— Заметил, что появилась некая забывчивость: к примеру, посолил ли я еду во время готовки, выключил ли газ, или поставил ли я что-то в холодильник. При этом долговременная память в норме.
— Время от времени в течение дня дергаются разные мышцы. Боли нет: подергалось несколько секунд и перестало. При попытки заснуть все еще бывают подергивания ног или рук (это вроде как считается нормой, но раньше я такого не замечал).
— Неделю назад моя левая щека начала неметь, а также было покалывающее (будто ползают мурашки) чувство на лице. Эту часть лица я ощущаю как-то по-другому с того момента. Время от времени немеют руки (не сильно и не часто).
— Болит горло, и до сих пор бывает сухой кашель.
— Стали часто мерзнуть ноги
— Болят мышцы спины.
— Болит шея (при этом шею могу сгибать к груди, инфекционист проверял. Я испытывал боль в шее еще задолго до заболевания корью, но причину не устанавливал. Делал когда-то МРТ шеи, там все было в норме. Сейчас она беспокоит немного более обычного.)
Сейчас температура обычно в районе 36.8-37 °C (37-37.3 °C к вечеру). Давление в норме (по крайней мере тогда, когда мне его измеряли): 125/80.
Я понимаю, что часть этих симптомов может быть результатом стресса или побочными эффектами от таблеток и антибиотиков.
У меня периодически была и ранее (еще со школьных лет) пульсирующая и сдавливающая боль в висках, в эти периоды часто немели руки и становилось темно в глазах, также бывали яркие вспышки и темнело в глазах. Это происходило эпизодически. Еще с детства у меня «летают мушки» в глазах и есть шум в ушах (в том числе в одном из ушей часто есть шум в такт пульса).
При этом таких симптомов как чувствительности к свету, головокружения (покачивания), затуманенности в голове (проблем с концентрацией) и забывчивости у меня никогда не было и появилось это во время лечения кори.
Я не уверен, что причина светочувствительности — это следствие кератита. Учитывая, что воспаления уже нет, и по словам врачей, рубцов тоже. Кроме того, уже прошел почти месяц лечения.
Может быть часть этих симптомов — это последствия кори? Она ведь влияет на ЦНС? Или может у меня был менингит или энцефалит, во время того, как я болел корью, просто его не диагностировали? Пункцию ведь не делали. Кроме того, в тот момент у меня офтальмолог обнаружил отек зрительного нерва, что свидетельствует о повышенном внутричерепном давлении (что в свою очередь может свидетельствовать о воспалительном процессе мозга).
Во время лечения кератита, я принимал ацикловир, который, к примеру также используют для лечения вирусного (герпетического) менингита/энцефалита, а также мне кололи антибиотик Ceftazadime от пневмонии (который используется при лечении в том числе и определенных типов менингита). Может быть это подавило симптоматику или дальнейшее развитие болезни, но при этом она либо протекает вяло (или перешла в хроническую форму), либо прошла, но оставила последствия? Я читал, что даже после успешного лечения менингита или энцефалита, у человека может остаться чувствительность к свету, проблемы с памятью и головокружение.
Или может у меня до сих пор есть какой-то тип менингита или энцефалита (к примеру, постинфекционный). Очень опасаюсь подострого склерозирующего панэнцефалита. Но он обычно проявляется через года после кори.
Или без очень высокой температуры (лихорадки свыше 38°C) любой энцефалит или менингит не протекает в принципе?
Местные врачи причину моих симптомов не установили и не предложили никакого дальнейшего лечения. Я понимаю, что самодиагностика может быть очень опасна, но возможно вы сможете развеять мои страхи и опасения и укажете мне дальнейшее направление, в котором двигаться.
Заранее благодарен.
Источник
Что такое корь
Корь (см. дополнительную информацию в Базе Знаний) является классическим детским инфекционным заболеванием, вызываемым вирусом. В прежние времена корь встречалась чрезвычайно часто, но теперь заболеваемость снизилась до редких случаев благодаря массовой вакцинации. Корь проявляется кашлем, насморком, конъюнктивитом, болью в горле, лихорадкой и красной пятнистой сыпью на коже.
Корь может иметь тяжелое течение, особенно, у детей раннего возраста и даже приводить к смерти. Глобальная смертность от кори снижается каждый год, поскольку все больше детей получают вакцину, однако до сих пор ежегодно от этого заболевания погибает более 100 000 человек, большинство из них в возрасте до 5 лет.
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 777 000 человек – т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 – 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
- Бронхит, ларингит или ложный круп. Корь может привести к воспалению голосовых связок (гортани) или бронхов, так же выделяется коревой круп
- Пневмония. Воспаление легких является частым осложнением кори. Особенному риску подвержены люди с ослабленной иммунной системой. Иногда коревая пневмония приводит к смерти пациента.
- Энцефалит. Это осложнение развивается с частотой примерно 1: 1000 заболевших. Это воспаление вещества головного мозга, которое может вызвать рвоту, судороги, кому или даже смерть. Коревой энцефалит может начаться одновременно с самой корью, а может быть отсроченным на несколько месяцев.
- Проблемы при беременности. Если Вы беременны, Вам нужно проявлять особую осторожность, чтобы избежать кори, потому что это заболевание способно приводить к прерыванию беременности (смерти плода), преждевременным родам, грубым аномалиям развития плода или низкому весу при рождении.
- Снижение содержания тромбоцитов (тромбоцитопения). Корь может привести к снижению тромбоцитов – клеток крови, которые необходимы для свертывания крови.
Частота осложнений кори в развитых странах:
Общая частота осложнений – 22,7%
Диарея – 9,4%
Средний отит – 6,6%
Пневмония – 6,5%
Энцефалит – 0,1%
Смерть – 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Подготовка к визиту врача
Готовясь к визиту врача, Вы можете сделать некоторые полезные приготовления:
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе – любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
Ваш врач, вероятно, задаст вам ряд вопросов, таких как:
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Что Вы можете сделать, в ожидании приема врача?
Убедитесь, что Вы или ваш ребенок получаете достаточно жидкости. Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Если лихорадка доставляет выраженный дискомфорт или достигает высоких цифр (выше 39 градусов), следует принимать парацетамол (15 мг/кг) или ибупрофен (10 мг/кг).
Не давайте детям аспирин для снижения лихорадки, поскольку он может вызывать грозное и опасное для жизни осложнение – синдром Рейе.
Диагностика кори
В большинстве случаев Вашему врачу потребуется лишь осмотр и сбор анамнеза, чтобы безошибочно поставить диагноз кори. При необходимости диагноз может быть подтвержден анализом крови.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений. Тем не менее, некоторые меры все же могут быть предприняты у лиц, имеющих высокий риск тяжелого и осложненного течения инфекции:
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме. Используйте для этого увлажнитель воздуха, или мокрые ткани.
- Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Профилактика кори
Если кто-то в Вашей семье болеет корью, соблюдайте следующие меры предосторожности:
- Изоляция. Поскольку корь является очень заразной за 4 дня до начала сыпи, и 4 дня после ее начала – больной человек должен находиться в максимальной изоляции в этот период времени. Никаких посещений, визитов и встреч.
- Особенно важно изолировать непривитых людей от зараженного человека
- Вакцинация и введение иммуноглобулина. Задайте своему семейному врачу вопросы о необходимости специфической экстренной защиты каждого члена семьи.
Предотвращение новых инфекций
Если Вы уже переболели корью ранее, то Ваш организм имеет пожизненный иммунитет, и Вы не можете заболеть во второй раз.
Для всех остальных людей введение вакцины имеет крайне важное профилактическое значение. Вакцинация формирует и сохраняет так называемый коллективный иммунитет против кори.
Как только коллективный иммунитет против кори ослабевает, начинает увеличиваться частота заболеваемости.
Вакцина против кори входит в состав дивакцины «корь + эпидемический паротит», или тривакцины «Приорикс» (корь + эпидемический паротит + краснуха). В развитых странах используют тетравакцину Приорикс-тетра (корь + эпидемический паротит + краснуха + ветряная оспа). Согласно российскому нацкалендарю прививок, вакцинация против кори проводится в 1 год (вводится одна доза) и в 6 лет (вводится вторая доза). Дополнительная вакцинация проводится женщинам, планирующим беременность, учителям, медицинским работникам, а также некоторым другим людям, имеющим, по роду своей профессии, высокий риск заражения корью.
Источник
