Морфологические изменения при язвенном колите
 Макроскопические изменения слизистой оболочки толстой кишки при неспецифическом язвенном колите.
Макроскопические изменения слизистой оболочки толстой кишки при неспецифическом язвенном колите.
Неспецифические воспалительные заболевания толстой кишки включают в себя заболевания различной природы, отличающиеся особенностями клинического течения и лечения. На основании определенных клинических и гистологических критериев выделяют две основные формы хронических заболеваний указанной локализации: неспецифический язвенный колит (НЯК) и болезнь Крона (БК), представляющие собой одну из наиболее серьезных проблем в гастроэнтерологии и проктологии.
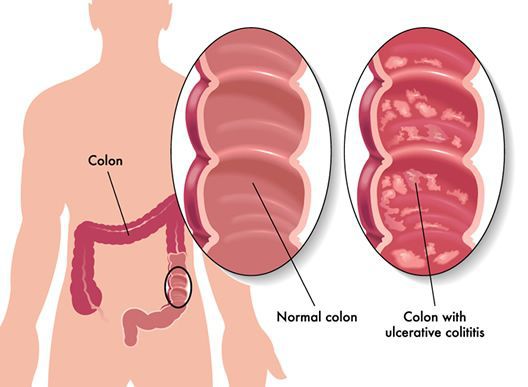
При патологоанатомическом исследовании препаратов толстой кишки, удаленных оперативно или полученных во время вскрытия, основные изменения при НЯК обнаруживаются в слизистой оболочке, которая отечна, резко полнокровна, с многочисленными небольшими или обширными язвами неправильной формы. В отдельных случаях почти вся внутренняя поверхность кишки может быть представлена сплошной язвой, покрытой плотной пленкой фибрина желтовато-бурого цвета. Слизистая оболочка при этом сохранена и лишь на отдельных участках имеет вид полнокровных островков с подрытыми краями. Язвы, как правило, при НЯК не распространяются вглубь стенки кишки, захватывая лишь подслизистый слой.
При значительном отеке и резком полнокровии слизистой оболочки ее поверхность может быть покрыта слизью, гноевидными наложениями, которые легко смываются водой.
Наличие большого количества мелких язв в слизистой оболочке является одним из характерных морфологических признаков НЯК, что можно объяснить локализацией воспалительного процесса главным образом в слизистой оболочке, где возникает большое количество крипт — абсцессов, при вскрытии которых появляются мелкие поверхностные язвочки, придающие слизистой оболочке шероховатый вид. Язвы, как правило, разных размеров и формы. Наиболее характерны для НЯК язвы с подрытыми нависающими краями. Иногда язвы проникают на значительную глубину между слизистой оболочкой и мышечным слоем. При этом выраженная воспалительная инфильтрация в области дна распространяется на мышечный слой. В некоторых случаях отмечается разрушение межмышечного нервного сплетения вплоть до полного разрушения ганглиозных клеток, что снижает тонус мышечной оболочки и нарушает ее трофику. При обширных язвах очень часто можно наблюдать возникновение псевдополипов, как результат чередования язвенного дефекта с нормальной слизистой, развитие которых связано не только с изъязвлением слизистой оболочки, но и с регенерацией эпителия.
Какой бы распространенности ни был воспалительный процесс в толстой кишке, он всегда захватывает прямую кишку. В одних случаях этот процесс ограничивается только этим отделом толстой кишки, а в других распространяется в проксимальном направлении, захватывая терминальный отдел подвздошной кишки. Серозный покров толстой кишки при НЯК полнокровен за счет расширения крупных вен. Отмечается полнокровие и кровоизлияния в слизистую оболочку.
Микроскопические изменения слизистой оболочки при неспецифическом язвенном колите.
Основные черты неспецифического язвенного колита при микроскопическом исследовании у взрослых людей заключаются в поражении любого сегмента толстой кишки, но прямая кишка вовлекается в процесс постоянно. Воспалительный инфильтрат локализуется в пределах слизистой оболочки, не распространяясь за пределы собственного мышечного слоя. В местах образования язв отмечается проникновение воспаления на более глубокие слои кишечной стенки Клеточная инфильтрация представлена лимфоцитами, среди которых обнаруживаются плазматические клетки, эозинофилы. Лимфоидные фолликулы кишки имеют обычные размеры. В периоде обострения процесса клеточная инфильтрация увеличивается с развитием большого числа лимфоидных фолликулов, которые могут образовывать сплошную цепь.
При исследовании операционного или патологоанатомического материала выявляется диффузное воспаление слизистой оболочки толстой кишки различной степени (выраженный отек и полнокровие слизистой оболочки, утолщение или сглаженность складок). В начальной стадии язвенных дефектов может не быть. По мере прогрессирования заболевания в слизистой оболочке обнаруживаются язвы различных размеров, дно которых располагается в слизистой оболочке, реже — в подслизистом слое. Микроскопическая картина зависит от стадии заболевания. В начальной стадии НЯК определяется инфильтрат, локализующийся в собственной пластинке слизистой оболочки и состоящий из лимфоцитов с примесью полиморфноядерных лейкоцитов. Плазматические клетки в этой стадии встречаются редко. Инфильтрат не распространяется на подслизистую основу. Кровеносные сосуды расширены за счет как венул, так и мелких вен. Эндотелий этих сосудов набухший. Эпителий слизистой оболочки разрушен.
При электронно-микроскопическом исследовании отмечалось повреждение микроворсинок каёмчатых эпителиоцитов, вследствие чего нарушается клеточный барьер. Эндокринные клетки преимущественно зрелые, располагались среди клеток эпителия. Обращало на себя внимание скопление рядом расположенных как ЕС-, так и Д-клеток, что в нормальной слизистой оболочке практически не выявлялось. Отмечалось расширение межклеточных пространств между эндокриноцитами и эпителиоцитами, служившими одним из признаков нарушения водного и электролитного баланса у больных неспецифическим язвенным колитом. В достаточном количестве обнаруживались эндокринные клетки за счет клеток с единичными рассеянными зернами в цитоплазме как ЕС-, так и Д-клеток, что можно связать со снижением функциональной деятельности этих клеток и выработкой присущих им биогенных аминов и пептидов. При электронно-микроскопическом исследовании большинство бокаловидных клеток были опустошены или содержали небольшое количество секрета. Причем ядро располагалось в базальной части цитоплазмы. Над ядром выявлялись небольшие гранулы муцина. Муцин, играющий значительную роль в пищеварительном тракте, осуществляет неполную деградацию веществ, поступающих из внешней среды. Сами клетки были небольших размеров. Тучные клетки также претерпевали изменения. Среди них увеличивалось количество дегранулированных форм, и наблюдался выход гранул за пределы этих клеток, что хорошо прослеживалось при электронно-микроскопическом исследовании тучных клеток.
Крипт – абсцессы при НЯК могут встречаться в большем или меньшем количестве (в наших наблюдениях — в 73% случаев). Увеличение плотности крипт – абсцесса приводит к разрушению его эпителиальной выстилки. Вскрытие такого абсцесса происходит в области дна с прорывом содержимого в подслизистый слой. При этом образуются небольшие язвочки, которые придают слизистой оболочке вид «пчелиных сот». Рядом расположенные крипт – абсцессы могут сливаться и при вскрытии таких абсцессов образуются глубокие язвы с подрытыми краями.
При длительном течении НЯК резко утолщена интима кровеносных сосудов и значительно сужен их просвет. При гистологическом изучении микроциркуляторного русла слизистой оболочки в резко расширенных мелких венах с замедленным кровотоком иногда обнаруживаются небольшие коагулянты из форменных элементов крови, свободно лежащих в просвете сосуда. В области язв в пораженных артериях и венах могут встречаться свежие и организованные тромбы, обтурирующие просвет сосудов, а также выявляются фибриноидные некрозы, свидетельствующие о тесной связи с местным деструктивно-воспалительным процессом.
Наличие обширной изъязвленной поверхности и выраженный дисбактериоз в толстой кишке создают предпосылки для иммунизации организма микробами, антигенами и развития суперинфекции. Отмечается возрастание фагоцитарной активности моноцитов и нейтрофильных гранулоцитов с одновременным снижением лизосомальной активности моноцитов. Немаловажную роль в защитной функции организма играет клеточный иммунитет. При обострении НЯК повышается содержание В-лимфоцитов. Усилена выработка и IgM и IgG. Количество IgG в 5 раз больше, чем IgM. Количество же Т-хелперов не отличается от такового у здоровых людей.
О.Е. Богатырева
Запись “Неспецифический язвенный колит. Морфология” опубликована в рубрике Гастроэнтерология в Понедельник, Июнь 25th, 2012 в 11:53 пп. К записи добавлены такие Метки: ЖКТ, исследование, кишечник, колит
Источник
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.
Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается.[2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
- Взаимосвязь курения и язвенного колита. По статистическим данным курящие люди реже болеют язвенным колитом.
- Аппендэктомия (удаление аппендицита) в анамнезе снижает заболеваемость язвенным колитом.
- Снижение количества пищевых волокон способствует появлению болезни.
- Лица, чаще болеющие детскими инфекциями, имеют склонность к появлению данного заболевания.
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
- Язвенный колит возникает под действием определённых экзогенных (внешних) факторов, которые не известны. Предположительной причиной является инфекция.
- Заболевание имеет аутоиммунный характер. Существует наследственная предрасположенность к развитию болезни. Под воздействием определённых факторов запускаются иммунные реакции, вырабатываются антитела, направленные на клетки толстого кишечника.
- Язвенный колит развивается вследствие реакции организма на определённые продукты питания, при этом воспаляется кишечная стенка.
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
- кишечные кровотечения;
- диарея;
- запор;
- боль в животе;
- тенезмы (ощущение постоянных режущих, тянущих, жгучих болей в толстой кишке — позывов к дефекации, однако при этом выделение кала не происходит);
- лихорадка;
- снижение массы тела;
- тошнота, рвота;
- слабость;
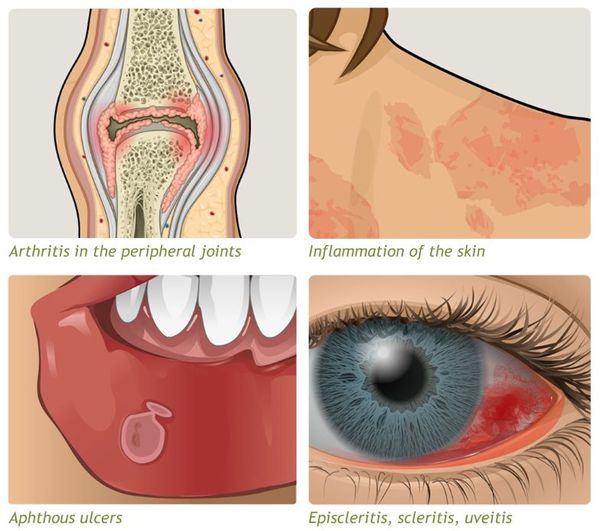
- внекишечные симптомы (артрит, узловатая эритема, увеит и другие).
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).

При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
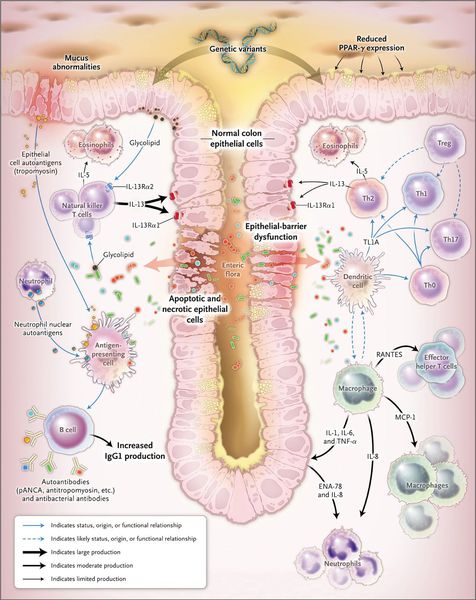
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
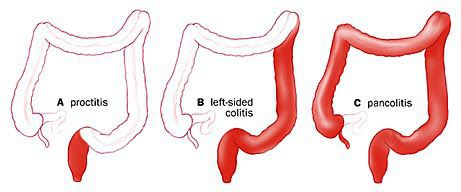
По распространённости процесса различают:
- проктит (с вовлечением прямой кишки);
- левосторонний колит (поражение прямой сигмовидной и нисходящей ободочной кишки);
- тотальный колит (поражение всех отделов толстого кишечника).
По степени тяжести течения:[3]
- лёгкое течение;
- среднетяжёлое течение;
- тяжёлое течение.
По характеру течения:
- острое течение (менее 6 месяцев от начала болезни);
- фульминантное (быстро развивающееся);
- постепенное;
- хронический язвенный колит непрерывного течения (периоды ремиссии (ослабления симптомов) менее 6 месяцев при правильном лечении);
- хронический язвенный колит рецидивирующего течения (периоды ремиссии более 6 месяцев): редко рецидивирующее (один раз в год или меньше) или часто рецидивирующее (более 2 раз в год).
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
Местные осложнения
К местным осложнениям относятся:
- перфорация;
- токсическая дилатация (расширение) толстого кишечника;
- обильное кишечное кровотечение;
- колоректальный рак.
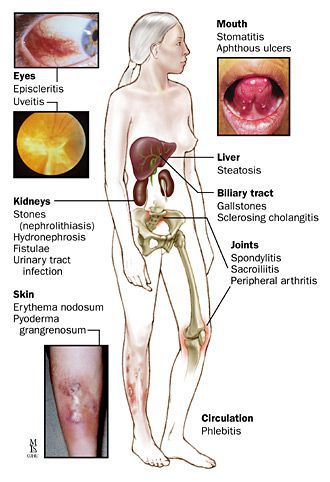
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
- узловатая эритема (поражение кожи и подкожной клетчатки);
- гангренозная пиодермия (поражение кожи крупными болезненными язвами);
- эписклерит (поражение эписклеральной ткани глаза);
- артропатия (поражение суставов);
- анкилозирующий спондилит (воспаление суставов позвоночника);
- поражения печени (повышение трансаминаз крови, гепатомегалия);
- первичный склерозирующий холангит (сужение просвета желчных протоков в результате воспаления).
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
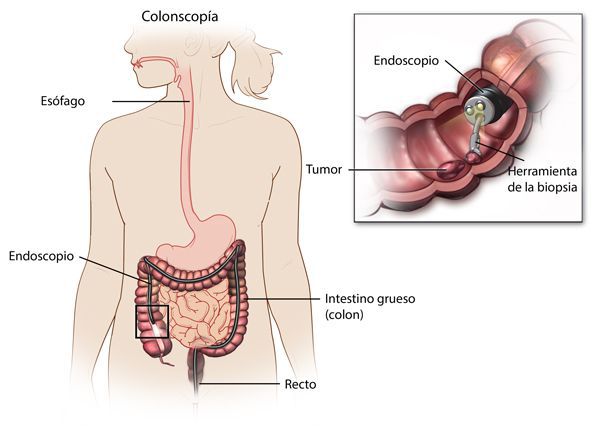
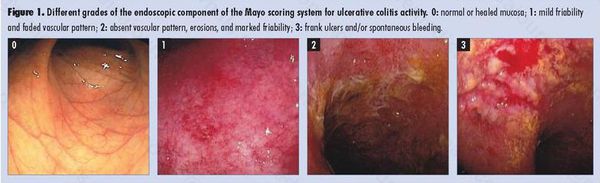
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
- При I степени наблюдается отёчность слизистой оболочки, гиперемия, сглаженность или отсутствие сосудистого рисунка, определяются точечные кровоизлияния, слизистая ранима, контактно кровоточит.
- При II степени добавляется зернистость, могут присутствовать эрозии, фиброзный налёт на стенках кишки.
- При III степени эрозии сливаются между собой, образуются язвы, в просвете кишки гной и кровь.
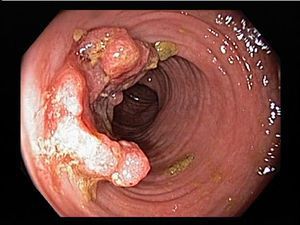
- При IV степени, помимо вышесказанного, появляются псевдополипы, состоящие из грануляционной ткани.
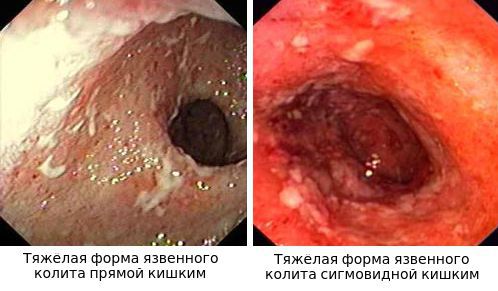
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
- отсутствие гаустр (мешкообразных выпячиваний стенки толстой кишки);
- сглаженность контуров;
- изъязвления, отёк, зубчатость, двойной контур;
- утолщение слизистой и подслизистой оболочек;
- преимущественно продольные и грубые поперечные складки;
- воспалительные полипы.
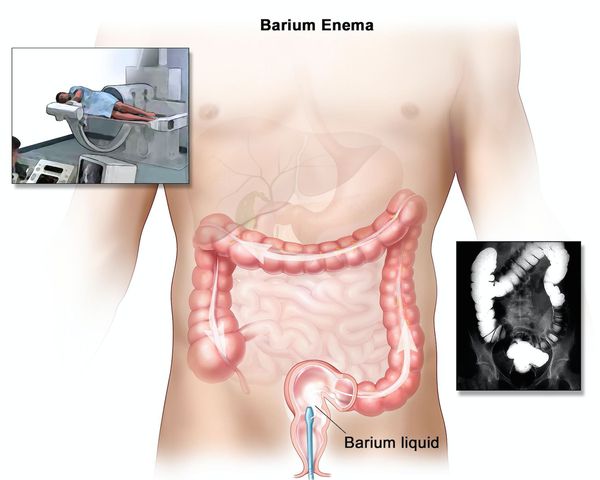
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
Дифференциальный диагноз:
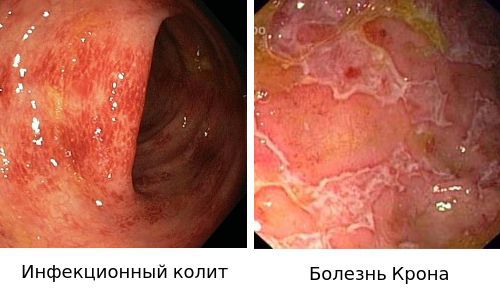
- Для подтверждения диагноза «Инфекционный колит» используют бактериологическое исследование.
- Диагноз «Болезнью Крона» ставится на основании эндоскопической картины и гистологического исследования биоптата слизистой.
- Ишемический колит.
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
- сухари, супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек;
- нежирное мясо и рыба;
- тщательно проваренные каши;
- фруктовые пюре;
- свежий протёртый творог;
- сахар в маленьких дозах;
- желе и кисели из черники, кизила, черемухи, айвы, груш;
- крепкий черный чай, можно с лимоном, отвар из шиповника, черной смородины, черники и черемухи;
- паровой омлет, яйца, сваренные вкрутую; сливочное масло.
Запрещенные при язвенном колите продукты:
- сдоба и кондитерские изделия;
- чёрный хлеб;
- мясные и рыбные жирные бульоны;
- колбасы, солёная и копчёная рыба, консервы;
- алкоголь;
- кофе;
- молоко;
- газированные сладкие напитки;
- свежие овощи и фрукты;
- перловая и пшеничная каши, бобовые.
Консервативная терапия
К консервативной терапии относятся:
- аминосалицилаты, препараты 5-аминосалициловой кислоты (5-АСК, месалазин);
- кортикостероиды;
- иммунодепрессанты;
- билогическая терапия.
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
- острое течение тяжёлой и среднетяжёлой степени;
- тяжёлое или среднетяжёлое левостороннее и тотальное поражение при наличии III степени воспаления по данным эндоскопического исследования;
- неэффективность или недостаточная эффективность лечения аминосалицилатами при хроническом течении заболевания.
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
- отёки;
- артериальная гипертензия;
- остеопороз;
- различные вегетативные расстройства;
- может способствовать развитию язвы желудка, а, как следствие, может возникнуть желудочно-кишечное кровотечение.
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отменяют.
В случае нестабильного эффекта от противорецидивного лечения терапию продлевают дополнительно сроком на 6 месяцев.
При неэффективности монотерапии аминосалицилатами добовляют к лечению иммуносупрессоры (азатиоприн или 6-меркаптопурин) и гормоны.
Пациентам с язвенным колитом, получающих консервативную терапию, необходимо постоянное наблюдение врача, регулярное эндоскопическое исследование с биопсией.
Хирургическое лечение
По статистике хирургическое лечение показано больным в 11-22 % случаев. Единственным способом радикального хирургического лечения язвенного колита является колпроктэктомия, то есть удаление всей толстой кишки. Основными показаниями к хирургическому лечению являются:
- отсутствие эффекта от консервативного лечения;
- развитие осложнений язвенного колита (кровотечение, перфорация, рак, токсическая дилатация толстого кишечника).
Послеоперационные осложнения
Возникают у ослабленных пациентов на фоне тяжёлого течения заболевания:
- эвентрация (выпадение кишечника через дефект в брюшной стенке );
- несостоятельность швов кишечных стом;
- серозный перитонит (воспаление брюшины);
- полисерозит;
- абсцессы брюшной полости;
- пневмония.
Особенности лечения в зависимости от формы и течения
Левосторонний колит или проктит низкой активности: свечи и пена салофальк.
Колит умеренной активности или распространённый: салофальк в таблетках, глюкокортикоиды.
Тяжёлое течение: салофальк в таблетках, глюкокортикоиды, инфузионная терапия, препараты железа, переливание плазмы и эритроцитарной массы, колпроктэктомия (удаление всей толстой кишки с формированием постоянной илеостомы — отверстия в брюшной полости, к которому прикрепляют калоприёмник).
Фульминантный колит: лечение такое же как и при тяжёлом течении.
При несвоевременном хирургическом лечении в послеоперационном периоде присоединяются другие осложнения в 59-81 % случаев, а летальность составляет от 11 до 49 %. При хирургическом лечении до возникновения тяжёлых кишечных осложнений (перфорация, токсическая дилатация и т. д.) эти цифры снижаются до 8-12 % и 0,5-1,5 % соответственно.
Таким образом, правильная диагностика, рациональная консервативная терапия и своевременное хирургическое лечение помогают добиться хороших результатов. В таком случае прогноз благоприятный. Но, в связи с длительным периодом нетрудоспособности, многие пациенты нуждаются в медико-социальной экспертизе и оформлении инвалидности.
Источник
