Лучевой колит лечение форум

Что такое радиационный колит?
Радиационный колит – это поражение толстого кишечника, обусловленное воздействием на организм ионизирующего излучения.
Лучевое поражение кишечника наиболее часто встречается у больных, подвергающихся лучевой терапии при опухолях органов малого таза (матки, цервикального канала, предстательной железы, яичек, прямой кишки, мочевого пузыря) или лимфатических узлов.
При лучевых колитах поражается прямая или сигмовидная кишка, вследствие своего фиксированного положения в пределах таза и непосредственной близости к месту лучевого воздействия.
Какие бывают лучевые поражения толстого кишечника?
Лучевое поражение кишечника возникает, либо в течение первых 3 месяцев, сразу после завершения лучевой терапии или в процессе ее проведения (ранние лучевые поражения), либо развиваются через 4-12 месяцев после завершения облучения.
Ранние лучевые поражения обусловлены непосредственным воздействием ионизирующего облучения на слизистую оболочку кишечника, в результате чего возникает ее воспаление и атрофия, нарушаются процессы всасывания воды и моторика кишечника. Как правило, острое лучевое поражение купируется лекарственными средствами, иногда и самопроизвольно, и сопровождается полным восстановлением слизистой оболочки толстой кишки.
Поздние лучевые поражения связаны преимущественно с повреждением мелких сосудов подслизистого слоя кишечника, в которых возникают микротромбы, что сопровождается хронической ишемией (нарушением кровоснабжения и как следствия питания) слизистой оболочки и подслизистого слоя. В результате нарушенного кровоснабжения постепенно развиваются атрофия слизистой оболочки, появляются эрозии и язвы, являющиеся причиной кишечных кровотечений. Дальнейшее прогрессирование заболевания может приводить к образованию некрозов (омертвлению слизистой и подслизистого слоя) и перфорации кишечной стенки, формированию межкишечных свищей и абсцессов. Поздние лучевые повреждения кишечника часто имеют упорное течение, с периодами обострения и ремиссии, т.е. носят хронический характер, медикаментозное лечение является длительным и неоднократным.
Факторы риска развития лучевых поражений кишечника
Наиболее высокий риск развития лучевых поражений кишечника имеют:
- пожилые (из-за наличия хронической ишемии слизистой оболочки толстой кишки на фоне атеросклероза);
- пациенты, которым проводится сопутствующая химиотерапия;
- пациенты с сахарным диабетом;
- пациенты, перенесшие хирургические вмешательства на органах брюшной полости или малого таза.
Риск лучевого колита также зависит от дозы и длительности облучения, а также индивидуальной чувствительности организма пациента к ионизирующему воздействию.

Как проявляются лучевые поражения кишечника?
Клиническая картина лучевых поражений кишечника сходна с таковой при язвенном и ишемическом колите.
Симптомами лучевого поражения толстой кишки являются:
- постоянные боли в левой половине живота и прямой кишке;
- частый жидкий стул с ложными позывами (тенезмы);
- наличие слизи и крови в кале (в тяжелых случаях – кишечные кровотечения);
- снижение аппетита и массы тела.
Во время проведения лучевой терапии возможны следующие острые преходящие симптомы: боли в животе, тенезмы и диарея. Как правило, эти проявления стихают после окончания курса лечения и остаются только минимальные признаки атрофии слизистой прямой кишки.
Некоторые исследователи придерживаются точки зрения, что начальную острую фазу проходит каждый пациент, у которого впоследствии развиваются постоянные остаточные изменения.
Как диагностировать?
«Золотым стандартом» диагностики лучевого поражения кишечника является эндоскопическое исследование (ректосигмоидоскопия и колоноскопия). Эндоскопическая картина обычно характеризуется различными сочетаниями изъязвления, воспалительных изменений, атрофии слизистой оболочки, сужения просвета кишки.
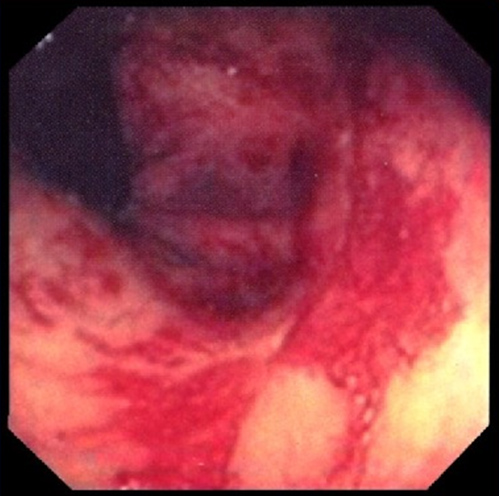
Более подробно об эндоскопическом исследовании толстой кишки – колоноскопии и о том, как правильно к ней подготовиться можно узнать на специальных интернет-сайтах: www.colonoscopy.ru, www.endofalk.ru
Как лечат лучевые поражения кишечника?
Стандартная терапия радиационного колита не разработана. Выбор лечения основывается на характере и тяжести симптомов.
Рекомендуется исключить молоко и молочные продукты (кроме йогурта, сыра, пахты), хлеб с отрубями и злаки, орехи, сухофрукты, семечки, жареные или жирные продукты, свежие фрукты и сырые овощи, жареную кукурузу, чипсы, специи, шоколад, кофе, чай, газированные напитки, а также напитки, содержащие кофеин или алкоголь.
Медикаментозная терапия включает противовоспалительные средства (препараты 5-аминосалициловой кислоты, стероидные гормоны), которые вводятся как местно (в прямую кишку) в виде свечей и клизм, так и принимаются в виде таблеток или гранул, а также симптоматическую терапию (антидиарейные, средства, стимулирующие регенерацию слизистой и т.д.)
Применение масляной кислоты при лучевых поражениях кишечника
Одним из перспективных методов медикаментозного лечения и профилактики лучевых поражений толстой кишки является применение в составе комплексной терапии препарата масляной кислоты и инулина – Закофалька.
Применение Закофалька для профилактики лучевых реакций и для лечения поздних лучевых повреждений кишечника обосновано основными эффектами масляной кислоты в отношении слизистой оболочки толстой кишки:
1. Антиатрофическое действие – восстановление трофики слизистой оболочки толстой кишки.
2. Противовоспалительное действие. Восстановление барьерных функций толстой кишки.
3. Регуляция процессов нормального созревания и развития клеток слизистой толстой кишки.
4. Антидиарейное действие – регуляция водно-электролитного баланса в толстой кишке.
5. Пребиотическое действие – создание благоприятной среды для роста собственной полезной микрофлоры.
В исследовании, проведенном в ФГБУ Медицинском радиологическом научном центре Минздрава России в г. Обнинске, было показано, что включение Закофалька в схему профилактики ранних лучевых поражений кишечника приводило к снижению их выраженности и длительности (не более 5 дней). Добавление Закофалька в схему лечения поздних лучевых повреждений приводит к уменьшению боли и дискомфорта в животе, метеоризма, нормализации стула. По данным колоноскопии отмечается уменьшение отека и кровоточивости слизистой толстой кишки.
Для профилактики ранних лучевых поражений кишечника Закофальк применяется по 1 т 3-4 раза в день, минимальный курс 1 месяц, возможна поддерживающая терапия 1 т 2 раза в день длительно.
Для лечения поздних лучевых поражений кишечника Закофальк применяется по 1-2 таблетки 4 раза в день, минимальный курс 1 месяц, возможна поддерживающая терапия 1 т 2-3 раза в день длительно.
Источник
1323 просмотра
30 мая 2020
Пролечила желудок – после 2раз Фгдс с биопсией диагноз – до лечения Хр неотрофический гастрит с острыми эрозиями свода желудка.Эрозивный Бульбит.эрозивный Дуоденит. После лечения ,сделала контрольное ФГДС С БИОПСИЕЙ .- В итоге- Хр неотрофический гастрит. Бульбит.Дуоденит.Биопсия – подтвердила диагноз.После того как пролечила Хелик.Бактер.рухнула работа кишечника .Мои симптомы Стул не постоянный ( то запор ,то диария .) Ощущение неполного опорожнения. Редко ,но есть колики в тонком кишечнике, переходящие в толстый. Постоянная ноющая боль в низу ,в левой части живота .Ночами ноет и тянет .Есть дискомфорт в анальном проходе. Крови в стуле нет ,слизи тоже .Болит поясница ,и левая ягодица.Под вечер иногда поднимается температура 37.В менструальный цикл боль усиливается.Мои обследования – 2 Колоноскопии под наркозом с взятием биопсии.и 1 Ригоскопия с контрастом.( Диагноз- Гипертонус толстой кишки.хратрофический колит.Дивертикулы сигмовидный кишки .( ободочной) Биопсия – ХР.ЭНТЕРИТ.ХР.КОЛИТ.Далее провела обследование:УЗИ,ЦИТОСКОПИЯ, мочевого пузыря ,( диагноз- Хр.цистит) предложили прижигание, жду процедуру.СКТ с контрастом брюшной полости. ( выявленных отклонений нет) 4 Вагинальных УЗИ ( Диагноз- киста яичника с лева 2мл.,миома.)Мрт пояснич.крест.отдела .( Диагноз- подозрение на остиохондрос) Лечилась у невролога ,прошла курс блокад. Лечилась у уролога пила Конефрон .Лечение у Гастроэнтеролога- Дюспаталин, Тримедат,Дицетел,Метронидозол,БифидиумБактерин, БаксетФорте, Сирдалуд,Флориозо,Альфа Нормикс.Сдавала кал на бактериоз ( диагноз- выявлен дисбактериоз 1степени.) Прошла зондирование(серьезного изменения врач по анализам не увидела .) Ко всему прочему сделала Флюру ,и СКТ ПОЧЕК. В результате лечения теперь отправляют к психологу .( устранить психосаматику) Живу с болями .Питание коректирую, но изменений нет.Невроз постоянный на фоне этих болей. После лечения желудка осталась изжога. Борюсь с ней разными препаратами понижающие кислотность.Прошу ПОМОЩИ!!!! Нуждаюсь в советах и рекомендациях. В данный момент пью спазмалитики и допиваю курс гормона Клайра,прописанный гинекологом. Результата нет.!!!!
Возраст: 45
Хронические болезни: Гастрит ,Остеохондроз, Поликистоз.
На сервисе СпросиВрача доступна консультация гастроэнтеролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Хирург
Здравствуйте, Юлия !
Уточните пожалуйста , некоторые моменты . Вы пишете ,что была сделана ирригоскопия и одновременно пишете про результат биопсии ?! Биопсия , если она была сделана, то только при колоноскопии , а не при ирригоскопии !
Юлия, 30 мая 2020
Клиент
Яков, Биопсию делали на Колоноскопии. Взяли с тонкой кишки,слепой,поперечной,и сигмовидной.
Хирург
А прикрепить результат колоноскопии и биопсии нет возможности ?
Юлия, 30 мая 2020
Клиент
Яков, Я не могу прикрепить фото .у меня не получается. Попробую сама всё описать.Итак ФГДС И БИОПСИЯ ЖЕЛУДКА. 1ПЕРВОЕ ОБСЛЕДРВАНИЕ:ФГДС- ХР.неотрофический гастрит с острыми эрозиями свода желудка. Острый геморрагический эрозивный бульпит. Острый геморрагический эрозивный дуоденит. После лечения контрольное ФГДС-+ Биопсия. Результат- ХРнеотрофический гастрит. Бульбит. Дуоденит. Лимфоангиоэктазаия ДПК. БИОПСИЯ- результат КЛИНИЧЕСКИЙ ДИАГНОЗ: ХР.ДУОДЕНИТ. 18.6.19. ДЕЛЕЕ ИСЛЕДОВАНИЕ КИШЕЧНИКА. ИРРИГОСКОПИЯ- ЗАКЛЮЧЕНИЕ: ДИВЕРТИКУЛЕЗ ТОЛСТОЙ КИШКИ. ДОЛИХОКОЛОН.ПРИЗНАКИ RHКОЛИТА. СИНДРОМ РАЗДРАЖЕННОЙ ТОЛСТОЙ КИШКИ. КОЛОНОСКОПИЯ ДЕЛАЛА 2РАЗА. – ЗАКЛЮЧЕНИЕ; Гипертонус толстой кишки. Хр.атрофический колит. Дивертикулы до 03- 04см.взята биопсия с 4мест. Биопсия: Результат: – 1тонкаякишка 2кус.ткани.- ХРОНИЧЕСКИЙ ЭНТЕРИТ. 2слепая кишка- 2кус,ткан. – ХРОНИЧЕСКИЙ колит. 3поперечная,и 4 сигмовидная. – Хронический калит. В данный момент записалась к проктологу на пальцевой осмотр, так как глубокую проверку кишечника, Гастроэнтеролог больше не рекомендует.
Хирург
Да, действительно, в результатах колоноскопий и анализа биоптатов ничего страшного не обнаружено ! Хотя , хотелось бы чтобы в результате гистологического исследования фигурировали слова единичные , например , – “колит”, а подробное описание картины ! Колиты ведь могут быть самые разные !
Полагаю ,что у Вас всё же нет ничего страшного кроме СРК, но если последнюю колоноскопию Вам сделали давно , то можно было повторить и потребовать более подробное описание гистологической картины , чтобы можно было уточнить разновидность колита !
Юлия, 30 мая 2020
Клиент
Яков, Последнюю Колоноскопию делала в апреле этого года.Вообще всё проходила в течении года .Всё началось в апреле того года ,и длится по сих пор .Спрашиваю у врача про болезнь Крона ,она смотрит на меня как на ненормальную, как будто я выпрашиваю эту болезнь. Но ,я переживаю, такие симптомы при обычном СРК.??? После лечения гастрита ( который так и есть у меня ) резко набрала в весе, почти 6кг.Но ,это наверно каш разных переела. Да ,Колиты разные- но ,основные они исключают. Это язвенный, и Крона.А сиптоматика странная. Скажите а Дивертикулы даже такие маленькие- могут так болеть??? И почему стал раздрожаться анальный проход, узелок как вроде появился, теперь вот к проктологу надо идти. И неужели СРК.нельзя было снять теми препаратами, что я пропила .???? У меня точно нет болезни Крона.???
Юлия, 30 мая 2020
Клиент
Яков, и подскажите пожалуйста, почему при всём этом резко ухудшилось состояние мочевого, цистит был ,но не такой как в этот раз .Сдала анализы мочи- всё печально. Испугалась сделала УЗИ, Этого показалось мало, сделала Цитоскопию в итоге на операцию- прижигать. Вот ,жду когда пригласят с учетом карантина. На фото Колоноскопии слизистая раздраженная с ярко красными прожилками. И по поводу повторной Колоноскопии- Гастроэнтеролог не рекомендует. За Один год с интервалом в 3 месяца Ирригоскопия + 1Колонскопия + 2 колоноскопия. Сказала больше лазить туда не НУЖНО. Итак слизистую не можем востановить. Да и Колоноскопист тоже не одобрил 2 раза подряд под наркозом в один год .!!!! Может меня просто лечат традиционно как всех, а мне нужно что то индивидуальное. Травы пью, тоже не вижу эфекта. День болит, день не очень. И так постоянно.!!!
Хирург
Вы правы, в результате гистологии должны быть отражены признаки , позволяющие исключить именно эти 2 патологии (Болезнь Крона и НЯК) ! Маленькие дивертикулы редко становятся причиной таких затяжных болей !
Юлия, 30 мая 2020
Клиент
Яков, ну ,тогда я не знаю что думать .???? При повторной Колоноскопии Гастроэнтеролог дал точную рекомендацию или как сказать направление может – эндоскописту, зачем ! И почему ! Делается повторное обследование. Именно и искали скрытые эрозии невидимые глазом. Естественно он понял ,так как знает суть своей работы.
Гастроэнтеролог, Терапевт
здравствуйте! У вас намешан очень много препаратов, в том числе и такие , от которых побочное действие -воспаление кишечника и желудка. Особенно препараты от невролога и для блокад.По упорнее надо лечиться по поводу этих болей. нАпример, пропить еще раз препараты минкрофлоры и препарат подорожника-фибролакс по 2 пакетика в день . плюс спарекс ( вы его принимали в неудачной фоме дюспаталин), также по 1 2раза в день, плюс из диеты исключить все по диете;4-она для кишечника. Что то успокоительное можно оставить. И тогда после 5-7 дневного курса можно оценить результат по болям внизу живота. Если это кишечник-эффект будет, и лечение продолжить до 2 месяцев.Выздоравливайте.
Юлия, 30 мая 2020
Клиент
Ирина, Большое спасибо, попробую заменить Дюспаталин, и дииета это да ,есть моменты нарушаю. Пироги не ем ,но и на одном отварном не сижу.Алкоголь не употребляю. Но ,курю.А что ,можно из успокоительных попить??, И можно ли пить травянные сборы???.
Гастроэнтеролог, Терапевт
Травы с желчегонным действием будут провоцировать боль, поэтому только ромашку, а сборы нежелательно.
Гастроэнтеролог
Здравствуйте! Вы пишете , что все началось с того, что Вы пролечили хеликобактер? Из чего складывалось лечение? Яуже не справшиваю, был ли выявлен НР и какими методами…
Юлия, 30 мая 2020
Клиент
Марина, После посещения врача, было принято решение здать кровь на Хелеку. Немогу прикрепить анализ, потерян. Столько всего сдавала!!!! Врач сказала что показатель низкий, но!!! Есть. Так как были эрозии в желудке, было принято решение убивать эту гадость. До лечения Хелеки.,кишечник так не беспокоил. Препараты были назначены смягчяющие, так как имеется киста на печени. Переносила их нормально, за исключением – жидкий стул.
Гастроэнтеролог
Анализ кровив на хеликобактер неинформативен для назначения лечения….Попробуйте пропить препарат Колофорт по 2 табл 2 раза в день между едой рассасывать 1 месяц. Закофальк пробовали?
Юлия, 30 мая 2020
Клиент
Марина, не одно из препаратов не пробывала. Напишите пожалуйста что это и от чего. Спасибо. ????
Юлия, 30 мая 2020
Клиент
Марина, Прочитала сама ,что и от чего буду пробывать, спасибо.!!!
Гастроэнтеролог
Колофорт – и Закофаль – это больше гомеопатия, но тем не менее снимают воспалительный процесс и влияют на моторику кишечника…
Педиатр
Здравствуйте прикрепите пожалуйста фото анализа на дисбактериоз
Юлия, 30 мая 2020
Клиент
Елена, Патогенная микрофлора- 0. Бифидобактерии- 107. Лактобактерии- 108. Клостридии – 107.!! E.Coliтипичные- 108. E.Coli лактозонегативные – 108. E.Coli. гемолитические- 0. Другие условнопатогенные энтеробактерии – ^104. Неферментирующие б бактерии- ^104. Энтерококки-106. Слафилококк золотистый- 0. Слафилококки (сапрофитный,эпидермальный)- ^104. Дрожжеподобные грибы рода Candida-^104!!!. Результат и заключение врача- БАКТЕРИОЗ ^ 107 .1 СТЕПЕНИ.
Педиатр
Вам нужно лечить эшерихию Коли и кандиду
Это супракс 10 дней Линекс месяц Флуконазол 7 дней
Юлия, 31 мая 2020
Клиент
Елена, подскажите вы предлагаете пропить Линекс, а препараты которые я пропивала в течении года это не одно и тоже- ???!!!.Бактестатин, БаксетФорте, Флориозо, Мукофальк, АльфаНормикс.!!!!
Педиатр
Нет в них лактоза
А в Линекс нет
Юлия, 31 мая 2020
Клиент
Елена, Спасибо, попробую, я никогда не принимала этот препарат. Может реально сработает.
Оцените, насколько были полезны ответы врачей
Проголосовал 1 человек,
средняя оценка 4
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Лучевой проктит — это воспаление прямой кишки, которое возникает на фоне лучевой терапии опухолей органов малого таза. Сопровождается данное состояние болью в прямой кишке и в области заднего прохода, болезненными позывами на дефекацию, диареей, выделением из прямой кишки слизи и крови.
Вероятность лучевого повреждения стенки кишки и развития проктита напрямую связано с суммарной очаговой дозой, полученной при ЛТ. Оптимальная переносимая суммарная очаговая доза в области малого таза составляет 40-50Гр. В этом случае вероятность развития осложнений составляет около 3-5%. При повышении СОД до 65 Гр, лучевой проктит развивается уже у половины пациентов.
Причины воспаления кишки после лучевой терапии
Основе лучевых поражений кишки лежат следующие механизмы:
- Повреждение кишечного эпителия, которое развивается под действием ионизирующего излучения. Это приводит к его очаговому некрозу, десквамации (отшелушиванию) и атрофии.
- Развитие неспецифического воспаления слизистой оболочки и подслизистой основы. Ткани инфильтрируются нейтрофилами, наблюдается гиперемия, отечность, кровоточивость.
- Из-за трофических нарушений (повреждаются артериолы) ухудшается кровоснабжение пораженных участков слизистой кишки, что еще больше усугубляет ишемию и некроз. В результате прогрессируют атрофические изменения с развитием фиброза подслизистого слоя.
- На этом фоне начинает присоединяться патогенная флора, которая вызывает инфекционные осложнения, вплоть до сепсиса.
Конечным результатом длительных трофических нарушений стенки кишки и некрозов становится формирование стриктур (сужение просвета), образование свищевых ходов, формирование телеангиоэктазий и развитие кровотечения из них.
Фазы лучевых повреждений
В зависимости от сроков появления, выделяют ранние и поздние лучевые повреждения. Ранние дают о себе знать непосредственно во время проведения лучевой терапии, либо в течение 100 дней с момента ее окончания. Этот период (100 дней, или три месяца) является крайним сроком восстановления эпителия, находящимся в сублетальном повреждении. На этом этапе этиологическим фактором выступает повреждение эпителия кишки с развитием воспалительных реакций. Если доза облучения невелика, эпителий довольно быстро восстанавливается, и, соответственно, слизистая оболочка приходит в норму. В среднем на это уходит около 2-4 недель с момента последнего сеанса облучения.
Поздние лучевые поражения развиваются через 100 дней после окончания ЛТ. В этот период на первое место выходят сосудистые нарушения из-за повреждения эндотелия. Его клетки некротизируются, и чтобы их восстановить, начинают активно пролиферировать оставшиеся эндотелиоциты. Это приводит к облитерации просвета сосудов, развитию тромбозов, ишемии и трофических нарушений. В результате развиваются лучевые васкулиты с кровотечениями, атрофические процессы, фиброзные изменения, разрастание рубцовой ткани.
Классификация лучевого проктита
В зависимости от степени тяжести, выделяют следующие виды лучевых проктитов:
- Катаральный проктит. Во время осмотра обнаруживается гиперемированная рыхлая отечная стенка кишки. Может быть повышенное выделение слизи. Эта форма проктита считается легкой.
- Эрозивно-десквамативный проктит. Эта форма проявляется очагами деструкции эпителия с образованием эрозии — дефекта ткани в пределах эпителиального слоя.
- Язвенный проктит — деструкция распространяется на более глубокие слои ткани и вовлекает в процесс слизистую оболочку с подслизистой основой.
- Свищевой проктит. Образуется сквозная перфорация стенки кишки с выходом в полость малого таза или с вовлечением в процесс рядом расположенных органов, например, мочевого пузыря или влагалища.
Существует классификация лучевого проктита, основанная на ректоскопической картине:
- Имеется локальное покраснение и рыхлость слизистой оболочки кишки, отмечаются телеангиоэктазии расширенные кровеносные сосуды).
- На фоне гиперемии и отечной слизистой кишки обнаруживаются язвы, покрытые серым струпом.
- На фоне воспалительных поражений обнаруживаются стриктуры кишечной стенки.
- На фоне язвенного поражения обнаруживаются стриктуры и свищи или кишечная перфорация.
Симптомы лучевого проктита
Симптомы острого лучевого проктита развиваются в течение 1-2 недель после начала облучения. Это могут быть:
- Диарея.
- Боли в области прямой кишки или внизу живота.
- Болезненные позывы на дефекацию.
- Выделение слизи из анального канала или ее примесь в стуле.
- Анальная инконтиненция.
- Кровотечение. У ряда пациентов кровотечения бывают обильными и приводят к острой геморрагической анемии, которая требует гемотрансфузии.
Если симптомы острого лучевого проктита отсутствуют, это не значит, что не возникнут отдаленные последствия. Частота поздних постлучевых проктитов составляет около 10% от общего числа случаев. При этом присутствует латентный период, который длится несколько месяцев или даже лет. Клиническая картина характеризуется следующими симптомами:
- Боли в правой подвздошной области или в прямой кишке.
- Частый стул, тенезмы.
- Наличие примесей крови в кале.
- При образовании стриктур могут отмечаться запоры и явления частичной кишечной непроходимости.
- При форсировании свищей, отмечаются патологические влагалищные выделения мутного цвета, пневматурия (примеси воздуха в моче), жидкий стул с примесями непереваренной пищи.
В зависимости от тяжести течения, выделяют несколько степеней заболевания:
1 степень — проктит с легким течением. Сопровождается слабо выраженной диареей, менее 5 раз в сутки, может присутствовать выделение небольшого количества слизи и крови.
2 степень — проктит с управляемым течением. Диарея умеренно выраженная, более 5 раз в сутки. Выделяется большое количество слизи, имеются кровотечения.
3 степень — проктит с тяжелым течением. Имеются стриктуры и кровотечения из прямой кишки, требующие хирургического вмешательства.
4 степень это жизнеугрожающее течение, которое требует немедленного вмешательства. Оно сопровождается кишечной непроходимостью, свищами, обильными кровотечениями.
Как диагностируют лучевой проктит
Диагностика заболеваний не представляет труда. Ключевым моментом здесь является наличие в анамнезе лучевой терапии и ее влияние на органы малого таза, учащение стула, и наличие в нем патологических примесей.
При затяжном течении рекомендуется проводить осмотр прямой кишки с помощью ректоскопа или эндоскопа. Это позволит обнаружить множественные эрозии, рубцовую деформацию, атрофические изменения и телеангиоэктазии и решить вопрос о необходимости эндокопического или хирургического лечения.
Как лечат лучевой проктит
При развитии симптомов лучевого проктита во время лучевой терапии, требуется пересмотр схемы облучения. При легком поражении достаточно увеличить интервалы между сеансами. В более тяжелых случаях встает вопрос об уменьшении суммарной очаговой дозы или даже отмене лучевой терапии. Помимо этого, требуется лечение, которое включает в себя несколько направлений:
- Диетическое питание. Важную часть лечения постлучевого проктита занимает диетическое питание. Пища должна содержать повышенное количество белка, достаточное количество макро и микронутриентов. Также она должна быть химически и физически щадящей, т. е. следует отказаться от острых, маринованных, консервированных продуктов. Кроме того, следует избегать грубой растительной клетчатки, чтобы она не травмировала и без того поврежденную стенку кишки.
- Консервативные методы — это медикаментозная терапия, лечебные клизмы, свечи и др. В рамках самостоятельного лечения используется только при легкой и умеренной патологии, в остальных случаях применяется в рамках комплексного лечения совместно с другими методами лечения.
- Эндоскопические методы — радиочастотная аблация, коагуляция аргоновой плазмой и др. В настоящее время эти методы являются золотым стандартом лечения хронических форм заболевания и в основном применяются для устранения кровотечений.
- Хирургические методы — удаление прямой кишки с выведением стомы или наложением колоанального анастомоза. Применяются в тяжелых случаях, когда имеется угроза жизни пациента. Хирургические операции применяются для устранения стриктур, свищей и перфораций стенки кишки.
Медикаментозная терапия лучевого проктита
Для лекарственной терапии используются следующие группы препаратов:
- Глюкокортикостероиды — это основная группа препаратов, применяемых при среднетяжелом и тяжелом течении проктита. ГКС оказывают мощное противовоспалительное действие.
- Анальгетики. Используются разные группы препаратов, в том числе наркотические.
- 5-аминосалициловая кислота (месалазин) — оказывает противовоспалительное и протективное действие, тем самым защищая пораженную слизистую и стимулируя ее восстановление.
- Антидиарейные препараты. Применяются обволакивающие и вяжущие средства, спазмолитики.
- Антибактериальные препараты. Их назначают для лечения или профилактики бактериальных осложнений проктитов.
Учитывая то, что прямая кишка является терминальным отделом пищеварительного тракта, многие препараты местного действия оказываются недостаточно эффективными при применении в формах, предназначенных для перорального приема. Поэтому отдается предпочтение формам для локального применения — свечи, клизмы, порошки и т. д. Они действуют непосредственно на стенку кишки и оказывают эффект в кратчайшие сроки.
Хирургическое лечение лучевого проктита и лучевых поражений прямой кишки
Хирургическое лечение направлено на устранение конкретных симптомов или осложнений постлучевого проктита. Это могут быть непрекращающиеся кровотечения, свищи и перфорации кишечной стенки, стрикруты. Очень редко хирургия применяется для устранения неконтролируемой боли.
Перед планированием операции важно учитывать, что радиационные повреждения снижают регенеративные возможности ткани, поэтому есть высокие риски развития осложнений, в том числе кровотечений, плохого заживления раны, присоединения инфекций и ее генерализация, а также долгосрочные отрицательные эффекты типа грубого рубцевания или несостоятельности анального сфинктера.
Таким образом, классические хирургические вмешательства в остром периоде являются рискованными, они не позволяют полностью контролировать кровотечение и могут привести к тяжелым, жизнеугрожающим осложнениям. Поэтому их в основном применяют для устранения отдаленных последствий лучевых проктитов.
Эндоскопические методы лечения
Более безопасными являются эндоскопические методы лечения. В их основе лежит деструкция пораженного отдела слизистой кишки с последующим ее некрозом и замещением здоровым эпителием. С этой целью используется в частности используется радиочастотная аблация. В основе метода лежит локальное контролируемое нагревание тканей с целью получения термального ожога. Источником энергии здесь выступают волны радиочастотного диапазона.
Во время процедуры в прямую кишку пациента вводят специальный катетер, который будет излучать волны и нагревать ткани. Стандартная глубина некроза составляет несколько десятых миллиметра, поэтому для обработки одного участка слизистой необходимо 1-3 импульса. Интенсивность энергии регулируется в автоматическом режиме с учетом текущей температуры обрабатываемой ткани. Это позволяет избежать «перегрева» и глубокого ожога.
Преимуществом эндоскопического лечения является его бескровность, высокая степень контроля при выполнении вмешательства, быстрый результат. Наибольшую эффективность оно оказывает при кровотечениях. Уже с помощью одной процедуры можно коагулировать все патологические кровеносные сосуды и остановить даже обильное кровотечение. Как правило, для максимального результата процедуру проводят 2-3 раза с интервалом в несколько месяцев.
Прогноз и профилактика лучевого проктита
Профилактика лучевого проктита сводится к усовершенствованию технологий проведения лучевой терапии:
- Применение технологий, позволяющих более детально планировать поля облучения, без вовлечения в процесс «незаинтересованных органов».
- Снижение суммарной дозы облучения.
- Замена дистанционной лучевой терапии на внутритканевую или брахитерапию.
- Применение во время лечения радиопротекторов.
В подавляющем большинстве случаев при лучевом проктите прогноз благоприятный — при адекватном лечении заболевание проходит и не сказывается на дальнейшей жизни человека. У 10% пациентов могут развиться тяжелые осложнения в виде свищей, перфораций, некупируемого болевого синдрома, требующие хирургического вмешательства. В ряде случаев необходима экстирпация прямой кишки с наложением анастомоза или выведением колостомы. Последний вариант приводит к инвалидности. Но даже в этом случае есть возможность в отдаленном периоде провести реконструктивную операцию по восстановлению непрерывности кишечника.
Необходимо учитывать, что лучевой проктит может стать препятствием для прохождения полного курса лучевой терапии. В этом случае необходим подбор других методов противоопухолевого лечения.
Источник
