Кто выявил коревую краснуху
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Краснуха: причины появления, симптомы, диагностика и способы лечения.
Определение
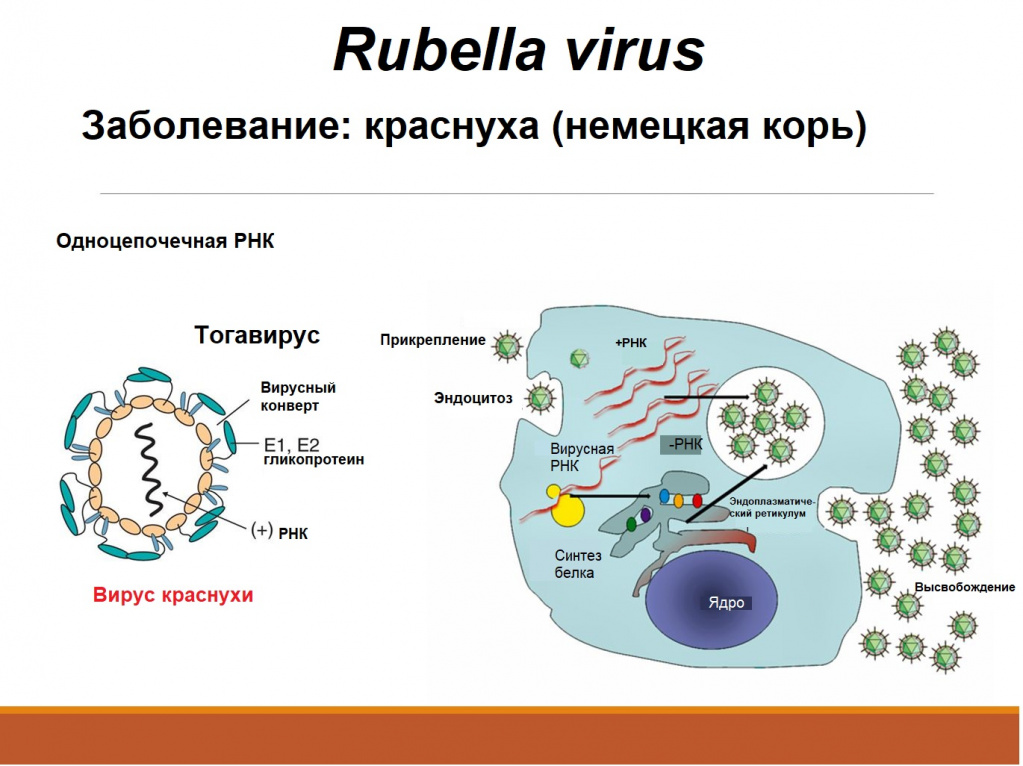
Краснуха – острое инфекционное заболевание, передающееся воздушно-капельным путем. Местом внедрения (входными воротами) вируса краснухи (Rubella virus) является слизистая оболочка верхних дыхательных путей. Человек – единственный известный носитель этого вируса.

У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиться артрит с болями в суставах, который длится обычно 3-10 дней.
Причины появления краснухи
Источником инфекции могут быть больные, у которых краснуха протекает в острой форме, а также те, у кого заболевание проходит в стертой и атипичной форме. У 30-50% инфицированных детей краснуха протекает бессимптомно. Восприимчивость к краснухе всеобщая, но считается наиболее высокой у детей в возрасте от 3 до 4 лет. Для возникновения заболевания однократного контакта с больным недостаточно – к заражению приводит длительный и тесный контакт. Инфекция не передается через предметы и третьих лиц вследствие малой устойчивости вируса во внешней среде.
Классификация заболевания
Кодирование по МКБ-10
В 06. Краснуха (немецкая корь).
В 06.0. Краснуха с неврологическими осложнениями:
- энцефалит (G05.1),
- менингит (G02.0),
- менингоэнцефалит (G05.1).
В 06.8. Краснуха с другими осложнениями:
- артрит (M01.4),
- пневмония (J17.1).
В 06.9. Краснуха без осложнений
Клиническая классификация краснухи:
По типу:
- типичная;
- атипичная:
- с изолированным синдромом экзантемы,
- с изолированным синдромом лимфоаденопатии,
- стертая,
- бессимптомная.
По тяжести:
- легкой степени тяжести,
- средней степени тяжести,
- тяжелая.
По течению:
- гладкое;
- негладкое:
- с осложнениями,
- с наслоением вторичной инфекции,
- с обострением хронических заболеваний.
Симптомы краснухи
Интоксикационный синдром: недомогание, небольшая слабость, умеренная головная боль, иногда боль в мышцах и суставах. Температура субфебрильная или нормальная, иногда повышается до фебрильных значений, держится 1-3 дня.
Синдром поражения респираторного тракта (катаральный синдром) выражен слабо. Отмечается незначительная гиперемия зева, конъюнктивит, сыпь в виде мелких бледно-розовых пятнышек на мягком небе (пятна Форхгеймера). Иногда отмечается гиперемия, зернистость слизистой ротовой полости, точечные кровоизлияния на язычке и мягком небе. Ринит, сухой кашель обычно наблюдаются у детей старшего возраста.
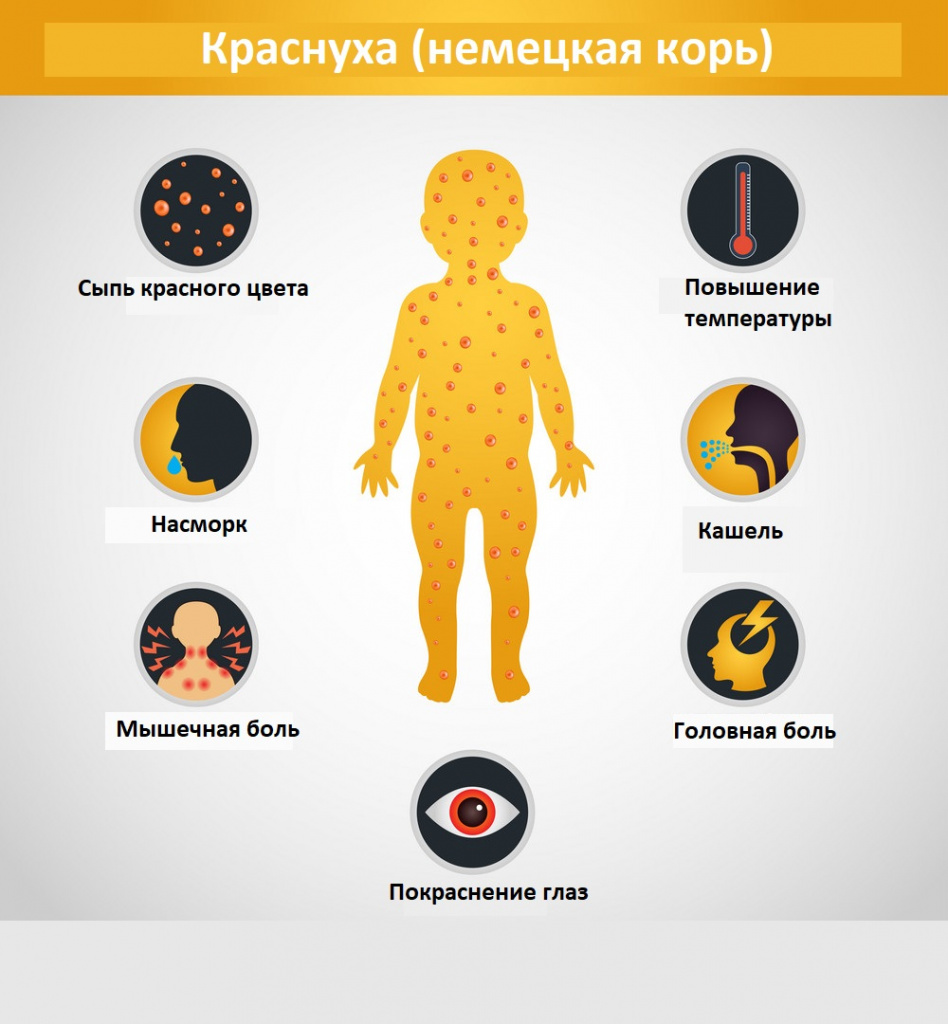 Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром экзантемы относится к числу постоянных признаков краснухи. Сыпь сначала появляется на лице, за ушами, на волосистой поверхности головы, в течение суток распространяется с лица на туловище и на конечности. Ввиду быстрого распространения экзантемы создается впечатление одномоментности высыпания. Сыпь более выражена на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. У 75% больных сыпь мелкопятнистая (диаметром 5-7 мм), в отдельных случаях (у 5% пациентов) она может быть крупнопятнистой (диаметром 10 мм и более), реже – пятнистопапулезной. На ладонях и подошвах экзантема отсутствует.
Диагностика краснухи
Диагностика краснухи производится путем сбора анамнеза, клинического осмотра, лабораторных и специальных методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению.
Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам для определения уровня лейкоцитов, числа плазматических клеток, тромбоцитов, СОЭ.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Серологический метод (ИФА) назначают пациентам с клиническими симптомами краснухи для подтверждения диагноза. Исследование крови проводят с целью выявления специфических антител, относящихся к иммуноглобулинам класса M (IgM) и класса G (IgG). Исследование группы репродуктивно значимых инфекций проводят беременным женщинам для выявления предрасположенности к заболеванию, при этом положительная реакция возможна только в случае ранее перенесенного заболевания.
Anti-Rubella-IgM (Антитела класса IgM к вирусу краснухи)
Антитела класса IgМ к вирусу краснухи.
Определение IgM антител к вирусу краснухи используют в целях диагностики первичной инфекции вирусом краснухи (Rubella). Они могут быть обнаружены уже через 1 – 3 дня после появления клинических симптомов, и в большинстве случаев их концентрация быстро снижае…
790 руб
Anti-Rubella-IgG (Антитела класса IgG к вирусу краснухи)
Индикатор наличия иммунитета к вирусу краснухи.
Антитела класса IgG к вирусу краснухи начинают вырабатываться через 3 – 4 недели с момента инфицирования и выявляются после окончания острого заболевания пожизненно, обеспечивая защиту от повторной инфекции. Выявление аnti-Rubella-IgG в концентр…
610 руб
Авидность IgG-антител к вирусу краснухи (Avidity anti-Rubella IgG)
Краснуха (Rubella) входит в группу репродуктивно значимых инфекций, обозначаемых как TORCH-комплекс (название образовано начальными буквами в латинских наименованиях – Toxoplasma, Rubella, Cytomegalovirus, Herpes); первичное инфицирование данными возбудителями, либо обострение уже имеющей…
925 руб
Вирусологическое исследование направлено на раннее выявление вируса краснухи в организме человека (первые 72 часа после появления сыпи). Исследование проводится из любых смывов – крови, слюны, мочи и др. Применяется в отдельных случаях как специальное исследование.
Молекулярно-биологический метод – полимеразная цепная реакция (ПЦР) применяется в целях определения генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с синдромом врожденной краснухи, в качестве дополнительного метода исследования у беременных женщин.
Вирус краснухи, определение РНК (Rubella virus, RNA) в сыворотке крови
Определение РНК вируса краснухи (Rubella virus) в сыворотке крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Краснуха, широко распространенное острое инфекционное заболевание, характеризующееся кожной сыпью и увеличением лимфатических узло…
755 руб
Окончательный диагноз выставляется с учетом всех проведенных исследований и указанием следующих данных:
- эпидемиологических (контакт с больным краснухой в пределах инкубационного периода, наличие вакцинации),
- клинических (увеличение периферических лимфатических узлов, наличие сыпи, ее характер и локализация, выраженность интоксикации и лихорадки, синдром поражения респираторного тракта),
- лабораторных (лейкопения, тромбоцитопения, СОЭ; выявление антител к вирусу краснухи классов IgM, IgG или низкоавидных IgG, выделение вируса в различных биологических жидкостях).
К каким врачам обращаться
При первых симптомах краснухи следует обратиться к врачу общей практики (семейному врачу) или
терапевту
. Детей осматривает
врач-педиатр
. Специализированная медицинская помощь, в том числе в условиях стационара, оказывается врачами-инфекционистами и другими специалистами и включает профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Лечение краснухи
Принципы лечения больных краснухой предусматривают решение следующих задач:
- предупреждение развития осложнений со стороны органов и систем;
- предупреждение формирования остаточных явлений.
Больному требуется постельный режим и изоляция в течение всего острого периода. Лечение больных с диагнозом «краснуха» легкой и средней степени тяжести осуществляется в амбулаторных условиях, при тяжелом течении заболевания – в условиях стационара. Госпитализация также показана при наличии факторов риска, к которым относятся ранний возраст ребенка; пороки развития сердца, органов слуха и зрения; энцефалопатия; иммунодефицитные состояния. Показаниями для госпитализации в отделение реанимации и интенсивной терапии являются тяжелые формы краснухи с выраженными неврологическими нарушениями, дыхательной и сердечно-сосудистой недостаточностью.
Выбор методов лечения краснухи зависит от клинической картины, симптомов, и может включать назначение лекарственных препаратов и немедикаментозных методов терапии. При неосложненном течении заболевания применяется симптоматическая терапия.
Методы медикаментозного лечения:
- средства этиотропной терапии (препараты рекомбинантного интерферона);
- патогенетическая терапия;
- средства симптоматической терапии, в том числе, антибиотики;
- средства иммунотерапии и иммунокоррекции.
Методы немедикаментозного лечения:
- физические методы снижения температуры (обтирание, прикладывание льда, прохладная клизма, обильное питье, жаропонижающие средства;
- витаминные комплексы;
- санация ротоглотки;
- проветривание помещения;
- гигиенические мероприятия.
Осложнения
Осложнения после краснухе возникают редко. К ним относят артриты, которые чаще развиваются у взрослых (30% – у мужчин, 5-6% – у женщин). Припухлость и болезненность суставов появляются через 1-2 дня после угасания сыпи и исчезают в течение 1-2 недель без остаточных явлений. Обычно поражаются мелкие суставы кистей рук, реже – коленные и локтевые.
Краснушный энцефалит характеризуется выраженной неврологической симптоматикой. Больные отмечают усиление головной боли, ухудшение общего самочувствия, в дальнейшем могут возникать судороги, коматозное состояние. Возможно развитие менингоэнцефалита, энцефаломиелита. Крайне редко отмечается развитие невритов, полиневритов, пневмоний, синуситов, отитов, нефритов, тромбоцитопенической пурпуры, поражения поджелудочной железы с развитием сахарного диабета 1-го типа.
Изредка краснуха осложняется геморрагическим синдромом – кровоизлияниями в кожу и слизистые оболочки, гематурией, носовыми, кишечными кровотечениями.
Инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Профилактика краснухи
Применение вакцины против краснухи обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования. Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. Иммунизация против краснухи проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям.
Неблагоприятные реакции на вакцинацию обычно бывают легкими и включают боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Каждый случай краснухи подлежит регистрации и учету в «Журнале учета инфекционных заболеваний» по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и др.), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных.
Источники:
- Постановление Главного государственного врача РФ «Об утверждении Программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015 гг.)» и плана ее реализации». Зарегистрировано в Минюсте РФ 30 августа 2013 г. № 29831.
- Санитарно-эпидемиологические правила «Профилактика кори, краснухи и эпидемического паротита» СП 3.1.2952-11. Зарегистрировано в Минюсте РФ 24 ноября 2011 г. № 22379.
- Руководство по эпидемиологическому надзору за корью, краснухой и синдромом врожденной краснухи в Европейском регионе ВОЗ. Обновленное издание, декабрь 2012 г.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным краснухой. ФГБУ НИИДИ ФМБА России. 2015.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Подагра
Подагра: причины возникновения, симптомы, диагностика и способы лечения.
Коксартроз
Коксартроз: причины появления, симптомы, диагностика и способы лечения.
Герпес
Герпес: причины появления, симптомы, диагностика и способы лечения.
Кривошея
Кривошея: причины появления, симптомы, диагностика и способы лечения.
Источник
Краснуха (официальный термин – коревая краснуха) чаще всего наблюдается у детей от 5 до 14 лет и считается классической детской инфекцией.
До введения вакцины (в 1969 году) коревая краснуха была одинаково распространена по всему миру: небольшие эпидемии коревой краснухи наблюдались каждые 6–9 лет, а более масштабные – каждые 10–30 лет. Особенно значительными были эпидемии коревой краснухи, произошедшие в 1935, 1943 и 1964 годах.
Из стран, где программы вакцинации для профилактики коревой краснухи не проводятся, сообщения об эпидемиях продолжают поступать каждые 4–5 лет.
В Украине ежегодно регистрируется от нескольких тысяч до нескольких сот тысяч случаев коревой краснухи, для которых характерен весенний подъем заболеваемости. Кроме того, в связи с длительным инкубационным периодом заболевания и значительным количеством стертых, недиагностированных форм коревой краснухи вспышки заболевания достаточно долго – в течение нескольких месяцев – могут длиться в организованных коллективах.
Иммунитет после перенесенной коревой краснухи стойкий, длительный.
Коревая краснуха: формы заболевания и возбудитель инфекции
Коревая краснуха – острая вирусная инфекция, которая может протекать в виде как приобретенного, так и врожденного заболевания с различными механизмами передачи и различными последствиями.
Возбудитель коревой краснухи принадлежит к семейству тогавирусов (Togaviridae), и является единственным членом рода рубиовирусов (Rubivirus). До того, как это заболевание было описано в 1834 г. немецким исследователем Вагнером, коревая краснуха считалась разновидностью кори.
Как самостоятельная нозологическая единица, коревая краснуха окончательно утверждена в 1881 г. на Международном конгрессе в Англии. Но еще до начала 40–х гг XX в. в связи с легкостью течения, низкой частотой неблагоприятных последствий и осложнений «классической» коревой краснухи, заболевание практически не привлекало внимания.
В 1942 г. австралийский офтальмолог Н. М. Грег сообщил об увеличении частоты врожденных пороков и катаракты у новорожденных после вспышек коревой краснухи. Дальнейшие исследования последствий коревой краснухи показали, что возбудитель обладает выраженным тератогенным действием и может поражать все органы и системы плода.
Врожденная коревая краснуха
При врожденной краснухе вирус с кровью попадает к плоду от матери. Частота инфицирования беременной при контакте с больным коревой краснухой зависит от наличия у нее иммунитета к этой инфекции.
К сожалению, в последнее время в Украине наблюдается тенденция к увеличению количества детей с врожденными пороками в качестве осложнений коревой краснухи: в структуре постнатальной смертности последние стабильно занимают второе место (28%).
Среди 1118 умерших от врожденных пороков (2002 г.), ассоциированных с коревой краснухой, 43,6% погибли от врожденных аномалий сердца и сосудов, 8,9% – от аномалий нервной системы.
По данным российских авторов, где эпидемическая ситуация с коревой краснухой сходна с Украиной, среди всех новорожденных с врожденной краснухой пороки развития нервной системы встречались в 75% детей, аномалии костей – 60%, множественные пороки развития – у 57,14% малышей. При этом в постнатальном периоде такие дети чаще умирают не от пороков развития, а от интеркуррентных заболеваний, которые у этой категории больных характеризуются чрезвычайно тяжелым течением.
Патологический процесс поражений при внутриутробном инфицировании коревой краснухой развивается по типу хронической инфекции. Уровень поражения эмбриона при этом зависит от срока беременности – чем меньше срок, тем больше риск развития патологий у плода.
Серьезнее всего последствия коревой краснухи у матери отражаются на органах плода, находящихся в стадии закладки. Таким критическим периодом для мозга является 3–11 неделя беременности, для сердца – 4–7 неделя, для уха и глаза – 4–7 неделя, для нёба – 10–12 неделя беременности. Пороки сердца, катаракта, глаукома чаще всего наблюдаются при заболевании матери коревой краснухой в первые 8 недель беременности, поражение органа слуха – на 12–й неделе.
После рождения ребенка с коревой краснухой, персистенция вируса в его организме сохраняется. При этом создаются условия для иммунопатологических процессов, результатом которых является развитие у ребенка с врожденной краснухой глухоты, ретинопатии, диабета, энцефалита и др.
Н. Грег подробно описал характерные для врожденной коревой краснухи аномалии развития, такие как катаракта, помутнение роговицы, пороки сердца, низкая масса тела при рождении. Позже была замечена и глухота. Таким образом, по Грегу, классическая триада врожденной краснухи заключается в развитии
- катаракты
- пороков сердца
- глухоты.
При этом необходимо отметить, что в последние 30 лет триада Грега встречается редко.
Кроме указанных синдромов, у детей с врожденной коревой краснухой, , имеют место микроцефалия, глаукома, расщепление неба, пневмония, гепатит, миокардит, менингоэнцефалит, поражение вестибулярного аппарата, пороки развития мочеполовых органов, дерматит, тромбоцитопения, гемолитическая анемия, гипогаммаглобулинемия т.д.
Среди пороков сердца чаще всего (в 78% случаев) встречается незаращение артериального протока, стеноз аорты, дефект межжелудочковой перегородки и т.д.
В течение первых 4 лет жизни умирает около 16% детей с проявлениями врожденной коревой краснухи. Причиной их смерти преимущественно являются пороки развития, поражение внутренних органов, интеркуррентные вирусные и бактериальные инфекции.
У детей с врожденной краснухой вирусовыделение с мокротой, калом, мочой может продолжаться в течение 1–3 лет. Такие сроки выделения возбудителя от больных обусловливают чрезвычайно высокую контагиозность коревой краснухи. Описаны случаи заболевания персонала, обслуживавшего больных коревой краснухой детей.
Приобретенная коревая краснуха
Основным механизмом передачи инфекции при приобретенной коревой краснухе является воздушно–капельный путь. Вирус начинает выделяться из носоглотки больного человека за 7–10 дней до появления сыпи на коже, и выделение его может продолжаться после исчезновения последнего. Наиболее интенсивное выделение вируса происходит в первые дни сыпи.
Наиболее опасными с точки зрения эпидемиологии являются больные с субклиническими формами коревой краснухи, которые встречаются в несколько раз чаще, чем явные формы заболевания. Коревая краснуха легко распространяется в ситуациях, когда люди находятся в длительном и тесном общении (через третьих лиц краснуха не передается). Восприимчивость к коревой краснухе высокая: индекс контагиозности составляет 70–90%.
Временно невосприимчивыми к вирусу коревой краснухи являются дети первого полугодия жизни, матери которых имеют противокраснушный иммунитет. У детей, матери которых не имеют иммунитета к коревой краснухе, врожденный иммунитет отсутствует. Рожденные ими младенцы могут заболеть коревой краснухой сразу же после рождения. Наиболее часто болеют коревой краснухой дети в возрасте от 2 до 9 лет.
Инкубационный период при приобретенной коревой краснухе составляет 11–21 день, чаще всего – 18 ± 3 дня. В 20–30% заболевание протекает в субклинической форме. В других случаях в конце инкубационного периода наступает продромальный период, который длится от нескольких часов до 1–2 дней.
Постоянным признаком коревой краснухи является полиаденит, который характеризуется умеренным увеличением лимфоузлов, чаще заднешейных и затылочных, которые становятся плотными и чувствительными при пальпации. Увеличение лимфатических узлов может быть столь значительно выраженным, что видно невооруженным глазом.
Кроме лимфаденита, в продромальном периоде отмечается увеличение температуры тела до 37,5–38° С, слабо выраженное катаральное воспаление слизистых оболочек дыхательных путей, конъюнктивы, розеолезная энантема на твердом нёбе.
Сыпь на коже при коревой краснухе появляется одновременно по всему телу. Характер сыпи в типичных случаях розеолезный, пятнисто–папулезный. Элементы ее между собой не сливаются. Наибольшая концентрация высыпаний наблюдается на поверхности конечностей, спине, ягодицах, наружной поверхности бедер. На второй день или даже в конце первого дня сыпь значительно уменьшается и становятся мелкопятнистой, внешне похожей на скарлатинозную. Окончательно сопровождающая коревую краснуху сыпь исчезает через 3 дня, без образования пигметации или шелушения.
У подростков и взрослых приобретенная коревая краснуха, как правило, имеет более тяжелое течение, чем у детей. Наблюдаются интоксикация, фебрильная температура, озноб, миалгии и катаральные явления (сухой кашель, зуд в горле, конъюнктивит со слезотечением и светобоязнью, насморк. Сыпь, как правило, более обильная, пятнистая, имеет тенденцию к слиянию.
У девушек, заболевших коревой краснухой, нередко возникают артриты и артралгии. Клинически это проявляется болью, покраснением, припухлостью суставов. Поражаются чаще суставы пальцев рук, затем коленные и локтевые суставы. Симптомы поражения суставов, как правило, возникают через неделю после появления сыпи и исчезают в течение следующей недели.
Редко развивается тромбоцитопения, которая в 56% случаев может приобретать хроническое течение.
Но самым серьезным осложнением коревой краснухи является аутоиммунный энцефалит, который встречается с частотой 1: 5 000 – 1: 6 000 случаев заболевания коревой краснухой и чаще всего отмечается у детей школьного возраста и у взрослых. Если же в процесс вовлекаются и мозговые оболочки – развивается менингоэнцефалит.
Наиболее угрожающими при данном осложнении коревой краснухи являются центральные нарушения деятельности сердечно–сосудистой и дыхательной систем. Летальность при этом составляет 20–35%. В 30% случаев развиваются остаточные явления.
В 1975 г. впервые было сообщено о случае прогрессирующего краснушного панэнцефалита, который протекает в молодом возрасте (10–20 лет) и проявляется снижением координации движений и интеллекта. Болезнь имеет хронический характер и заканчивается летально течение 1–10 лет. При краснушном панэнцефалите в головном мозге отмечаются изменения белого вещества, которое становится серым и мягким за счет демиелинизации и потеря глии клетками, и поражение сосудов. Процесс имеет иммунопатологические природу.
Коревая краснуха у беременных
По данным литературы, в подавляющем большинстве случаев течение коревой краснухи у беременных имеет стертый характер, поэтому своевременная диагностика заболевания в этот период является очень важной и одновременно сложной. Поэтому серонегативным по коревой краснухе беременным показано наблюдение в течение всей беременности.
При контакте беременной женщины с больным коревой краснухой, необходимо проведение срочного серологического обследования. Также обследованию на коревую краснуху подлежат женщины, у которых отмечаются кратковременная лихорадка, любая сыпь на коже, увеличение лимфатических узлов.
Острое заболевание коревой краснухой определяется наличием специфических ІgМ, низкоавидных ІgG или нарастание титров ІgG в динамике.
Если такие изменения диагностируются в 1–м триместре беременности, то необходимо решать вопросы о ее прерывании. В случае отсутствия лабораторных признаков острой инфекции, необходимо наблюдение за беременной в течение 20 дней с повторным ее обследованием в указанные сроки.
При инфицировании женщины в 2–3–м триместре беременности необходимо обеспечить наблюдение за ней с использованием различных методов диагностики.
Дети, родившиеся от матерей, которые в период беременности болели коревой краснухой или были в контакте с больными, подлежат диспансерному наблюдению не менее 7 лет с обязательным регулярным осмотром педиатра, отоларинголога, невролога. Введение иммуноглобулина с целью профилактики коревой краснухи неэффективно.
Согласно действующему законодательству, все беременные с пятнистой или пятнисто–папулезной сыпью, больные или контактные с больным корью или коревой краснухой в обязательном порядке обследуются на наличие протикоревых и противокраснушных иммуноглобулинов (ІgМ).
Диагностика приобретенной коревой краснухи
Диагностика приобретенной коревой краснухи базируется на клинико–эпидемиологических данных. Специфические методы диагностики:
- вирусологический – заключается в выделении вируса из носоглоточных смывов, крови, кала, мочи и других сред организма;
- серологический – обследование путем определения реакции пассивной гемагглютинации (РПГА) проводится два раза: на 1–3–й день болезни и через 14 дней. Доказательством острой краснушной инфекции является нарастание титра антител в 4 раза и более.
Методом иммуноферментного анализа определяют специфические антитела класса ІgМ и низкоавидные ІgG, образующиеся в начале заболевания и свидетельствующие об острой инфекции. Високоавидные ІgG остаются на всю жизнь и являются свидетельством перенесенного заболевания. Диагноз коревая краснуха может быть подтвержден при нарастании титра специфических ІgG в динамике заболевания.
Лечение коревой краснухи
На сегодня специфические методы лечения как врожденной, так и приобретенной коревой краснухи отсутствуют. Патогенетическая терапия направлена на предотвращение развития тяжелых осложнений в частности энцефалита, отека головного мозга, гипертермии, судорог и т.д.
Больные неосложненной приобретенной коревой краснухой лечатся в домашних условиях. Им показан постельный режим в течение острого периода и симптоматическая терапия.
Больных с врожденной коревой краснухой на первом этапе лечат в профильном стационаре – в зависимости от наличия клинических синдромов.
Профилактика коревой краснухи
Специфическая профилактика коревой краснухи осуществляется живой краснушной вакциной в возрасте 12–15 месяцев с последующей ревакцинацией в 6 лет у девушек – еще и в 15 лет. Прививки проводят моновакциной и комбинированным препаратом, в состав которого входят компоненты против краснухи, кори и эпидемического паротита.
Не следует проводить вакцинацию во время беременности. Рекомендуется также избегать оплодотворения яйцеклетки течение 3 месяцев после иммунизации. Женщинам, которые получили вакцинацию против коревой краснухи, не рекомендовано грудное вскармливание новорожденного.
Дети с врожденной коревой краснухой должны расцениваться как потенциально опасный источник инфекции для окружающих, и по отношению к ним необходимо применять соответствующие противоэпидемические мероприятия. С целью своевременной диагностики врожденной краснухи и распространения коревой краснухи среди населения, целесообразно всех новорожденных с врожденными пороками обследовать на предмет наличия данного заболевания.
Коревая краснуха в Украине
На сегодняшний день в Украине среди инфекционных болезней, управляемых средствами специфической профилактики, коревая краснуха является самой массовой. За 10–летний период коревой краснухой переболело 639 тыс. человек, из них 520 тыс. детей (81,4%).
Специфическая профилактика коревой краснухи в Украине начала проводиться только с 1996 года. Однако до 2002 года объемы прививок были неудовлетворительными, что было связано с отсутствием целевого финансирования на закупку вакцины. И только в 2003–2006 годах показатели охвата прививками детей до 2 лет достигли 93,5 и 99,0% соответственно.
В Киеве в 2006 году зарегистрировано 1688 случаев коревой краснухи, в 2007 г. – 798, 2008г. – 543 случая, т.е. наблюдается снижение интенсивности эпидемического процесса. По сравнению с 1994г. (до начала массовой вакцинации) заболеваемость коревой краснухой в 2008г. уменьшилась в 32,5 раза.
Однако приведенные данные могут не отражать реальных показателей проблемы, так как из–за отсутствия специализированных центров для обследования новорожденных детей и беременных женщин, диагностика врожденной коревой краснухи в Украине практически не проводится: за последние 10 лет в стране официально зарегистрирован лишь один случай врожденной краснухи. Вместе с тем, по расчетам исследователей, при таком высоком уровне заболеваемости коревой краснухой, в Украине, должно регистрироваться 50–400 случаев врожденной краснухи ежегодно.
Согласно Календарю прививок, утвержденному приказом МОЗ Украины № 48 от 03.02.06 г. «Про порядок проведення профщеплень в Україні та контроль якості й обігу медичних біологічних препаратів» детей против коревой краснухи в Украине прививают в возрасте 12 месяцев и 6 лет. Кроме того, отдельно ревакцинируют девочек 15–летнего возраста.
Источник
