Краснуха в москве 2015
Директор Европейского регионального бюро ВОЗ Жужанна Якаб вручила главе Минздрава Веронике Скворцовой сертификат о получении статуса страны, свободной от краснухи в течение последних трех лет.

На фоне кори, которую когда-то называли детской чумой (поскольку она служила главной причиной детской смертности), краснуха выглядит пустяковой инфекцией. У детей заболевание протекает легко: симптомы простуды и бледно—розовая сыпь в течение нескольких дней — и ребенок здоров. Однако для беременных женщин вирус краснухи чрезвычайно опасен. Инфицирование на ранних сроках либо приводит к потере ребенка, либо вызывает множественные уродства у плода. Краснуха, перенесенная на поздних сроках беременности, может повредить любой орган ребенка. Чаще всего у детей с врожденным синдромом краснухи встречается так называемая «триада Грегга» (катаракта — 75% случаев, порок сердца — 50%, глухота — 50%). К числу других возможных последствий внутриутробного заражения краснухой относятся нарушения состава крови (гемолитическая анемия, тромбоцитопения), пороки развития скелета, печени и селезенки, мочеполовых органов и нервной системы.
Поэтому при выявлении краснухи у беременных врачи всегда рекомендуют искусственное прерывание. Но поскольку материнская инфекция часто проходит незамеченной, в мире ежегодно рождается 110 тысяч детей с синдромом врожденной краснухи и, соответственно, тяжелыми пожизненными формами инвалидности. Во время последней эпидемии краснухи в США, которая была зафиксирована в 60-х годах прошлого века, заболело 12,5 млн человек. Тогда было выполнено 11 250 абортов. С синдромом врожденной краснухи на свет появились больше 20 тысяч малышей, из них — 11 000 с глухотой, 3 580 — с потерей зрения и 1 800 — умственно отсталых. После этого в 1968 г в США была введена плановая вакцинация детей против этой инфекции.
В нашей стране массовая вакцинация от краснухи началась гораздо позже, в 2002–2003 г, после чего заболеваемость этой инфекцией резко упала. В 2012 г, например, она составила 0,67 на 100 тысяч человек. Минимальная заболеваемость краснухой в России за всю историю наблюдений была отмечена в 2018 году. За год в стране было зарегистрировано 5 случаев краснухи (в основном — завозной из-за рубежа).
Означает ли это, что теперь беременные женщины и акушеры-гинекологи могут вздохнуть спокойно, а педиатры — перестать прививать детей от краснухи?
 — Мы живем в открытом мире (только в Москву ежегодно приезжает 30 млн иностранных туристов), а вирус краснухи никуда не исчез, — поясняет врач-педиатр высшей категории, кандидат медицинских наук Марина Галицкая — Если перестать вакцинировать детей, мы быстро получим вспышку заболеваемости, в том числе и у беременных женщин, и будем вынуждены опять бороться с ее последствиями. Простой пример — после того как была создана вакцина от кори, о существовании этой болезни практически забыли. Всемирная организация здравоохранения планировала к 2010 году полностью ликвидировать корь во всем мире. Однако после того, как уменьшилась заболеваемость корью, люди перестали ее бояться и начали отказываться от прививок. И вот болезнь вернулась! Сегодня в благополучной Европе мы наблюдаем даже не вспышку, а серьезный подъем заболеваемости. Пока есть только одна инфекция, которую удалось полностью истребить с помощью всемирной прививочной компании — это натуральная оспа, которой сегодня не болеет ни один человек на планете. Поэтому от нее больше не прививают.
— Мы живем в открытом мире (только в Москву ежегодно приезжает 30 млн иностранных туристов), а вирус краснухи никуда не исчез, — поясняет врач-педиатр высшей категории, кандидат медицинских наук Марина Галицкая — Если перестать вакцинировать детей, мы быстро получим вспышку заболеваемости, в том числе и у беременных женщин, и будем вынуждены опять бороться с ее последствиями. Простой пример — после того как была создана вакцина от кори, о существовании этой болезни практически забыли. Всемирная организация здравоохранения планировала к 2010 году полностью ликвидировать корь во всем мире. Однако после того, как уменьшилась заболеваемость корью, люди перестали ее бояться и начали отказываться от прививок. И вот болезнь вернулась! Сегодня в благополучной Европе мы наблюдаем даже не вспышку, а серьезный подъем заболеваемости. Пока есть только одна инфекция, которую удалось полностью истребить с помощью всемирной прививочной компании — это натуральная оспа, которой сегодня не болеет ни один человек на планете. Поэтому от нее больше не прививают.
Смотрите также:
- Аллергия — от прививок? Как вакцинировать детей и есть ли безопасные уколы →
- Забытые болезни возвращаются. Как повлиял отказ от вакцинации на инфекции →
- Почему отменили прививку от туберкулёза? →
Оставить
комментарий (0)
Самое интересное в соцсетях
Источник
О Программе «Элиминация кори и краснухи в Российской Федерации
(2016-2020 гг)»
В нашей стране принята Программа «Элиминация кори и краснухи в Российской Федерации» (2016-2020 гг)», основанная на стратегическом плане Всемирной Организации здравоохранения по глобальной ликвидации кори и краснухи на 2011-2020 гг. Целью Программы являются достижение и поддержание устойчивой спорадической (единичной, без множественных очагов) заболеваемости корью и краснухой во всех регионах Российской Федерации и в дальнейшем верификация (документальное подтверждение) элиминации (то есть отсутствия местных случаев заболевания при возможных завозах инфекции из других стран, регионов) кори и краснухи на территории Российской Федерации.
В Приморском крае последние случаи кори зарегистрированы в 2014 году, краснухи – в 2015 г.
Корь и краснуха – контагиозные (сильно заразные) инфекционные заболевания, возбудители которых передаются от больного человека к восприимчивому человеку (не болевшему корью ранее и не привитому против кори) через воздух (при разговоре, кашле, чихании и т.д.), при этом вирусы кори и краснухи летучи, в высыхающих каплях слизи могут сохраняться в течение нескольких дней. Клинические проявления кори при типичном течении заболевания – кашель, насморк, конъюнктивит, общая интоксикация,температура 38оС и выше, поэтапное высыпание пятнисто-папулезной сливной сыпи с 4 – 5 дня болезни (1 день – лицо, шея; 2 день – туловище; 3 день – ноги, руки) и пигментация. Клинические проявления краснухи при типичной форме – мелкая пятнисто-папулезная сыпь (чаще на разгибательных поверхностях конечностей, спине, ягодицах), подъем температуры, лимфоаденопатия, увеличение заднешейных лимфоузлов, в редких случаях – артралгия.
Источник возбудителя инфекции – больной человек, находящийся в инкубационном периоде заболевания (в течение 8-10 дней до начала заболевания) и вплоть до окончания периода высыпаний (до конца сыпи), поэтому при заболевании корью и краснухой (подозрении на заболевание) больной человек должен быть изолирован от окружающих, не болевших этими инфекциями ранее или не привитых от этих инфекций (находиться в инфекционном стационаре или по месту жительства, пока не исчезнут последние элементы сыпи), не ходить на работу, в магазины и другие места скопления людей.
Иммунитет к вирусам кори и краснухи (невосприимчивость к заболеванию в случае встречи с возбудителем инфекции) вырабатывается либо после болезни, либо после законченного курса иммунизации противокоревой или противокраснушной вакциной.
Основная мера профилактики кори и краснухи на современном этапе – вакцинопрофилактика, Программой «Элиминация кори и краснухи в Российской Федерации» (2016-2020 гг)» ставится задача обеспечения и поддержания высоких уровней охвата прививками против кори и краснухи детей и взрослых в соответствии с национальным календарем профилактических прививок.
Национальным календарем профилактических прививок предусмотрена иммунизация против кори и краснухи детей в 1 год и в 6 лет, а также против кори подростков 15-17 лет и взрослых в возрасте до 35 лет (включительно), если они ранее не болели корью и не были привиты против этой инфекции, привиты 1-кратно, или у них нет сведений о ранее проведенных прививках против кори, против краснухи девушек и женщин до 25 лет (включительно), если они ранее не были привиты или привиты 1-кратно, не имеют сведений о прививках против краснухи или не болели краснухой ранее. Особое внимание уделяется иммунопрофилактике кори среди лиц из «групп риска», к которым относятся студенты высших и средних учебных заведений, призывники, медицинские работники, работники образовательных учреждений, торговли, транспорта, а также граждане, относящиеся к трудовым мигрантам, беженцам и переселенцам, кочующим группам населения, членам религиозных общин.
Управление Роспотребнадзора по Приморскому краю напоминает, что иммунизация населения, в том числе против кори и краснухи, проводится с целью предупреждения, ограничения распространения и ликвидации инфекционных болезней. В соответствии с Федеральным Законом РФ №157-ФЗ РФ от 17.09.1998 «Об иммунопрофилактике инфекционных болезней» государство гарантирует доступность для граждан профилактических прививок, в частности, против кори и краснухи, бесплатное их проведение в организациях государственной системы здравоохранения, использование для иммунопрофилактики эффективных вакцин, государственный контроль качества, эффективности и безопасности вакцинных препаратов.
В Приморском крае ежегодно проводятся прививки против кори и краснухи детям и взрослым, поствакцинальных осложнений после данных прививок не зарегистрировано.
Каждый из не привитых или не болевших корью или краснухой ранее людей может заразиться этими инфекциями при контакте с заболевшим. Кроме того, не привитые взрослые и дети, заболевшие корью или краснухой, будут распространять возбудителей этих инфекций в своем окружении, по месту жительства, работы, учебы и в других местах, где будут находиться в заразный период.
Уважаемые жители Приморского края, а также граждане, прибывшие в край на жительство и для трудоустройства из других государств! Прививки – это современная и безопасная мера защиты от заболевания. Коревая инфекция опасна осложнениями со стороны центральной нервной системы, дыхательной системы, желудочно-кишечного тракта. Корь может закончиться смертью или инвалидизацией, особенно у детей раннего возраста. Также достаточно тяжело протекает корь у не привитых взрослых. Краснуха опасна возможностью передачи от матери ребенку в период беременности. Заболевание краснухой беременных женщин, особенно на ранних сроках беременности, многократно увеличивает шанс невынашивания беременности или рождения ребенка с врожденной патологией.
Ваша активная позиция по охране своего здоровья, в том числе в вопросе своевременности проведения профилактических прививок против кори и краснухи, совместно с усилиями медицинских работников амбулаторно-поликлинических учреждений края, позволят предупредить заболевание корью и краснухой Вас, других жителей и гостей Приморского края. Не подвергайте себя и своих близких риску заболевания инфекционными болезнями, игнорируя прививки.
Источник
Краснуха — это острая вирусная инфекция, которая проявляется сыпью, интоксикацией и умеренным увеличением лимфатических узлов.
Выделяют следующие формы болезни:
- Приобретенную. Наблюдается типичная для краснухи симптоматика. Может быть легкой, среднетяжелой и тяжелой степени.
- Врожденную. Плод заражается от матери через плаценту. Болезнь вызывает серьезные пороки развития (расщелина верхнего неба, неразвитый головной мозг, патологически маленький череп, глухота и пр.).
- Атипичную (50% случаев краснухи). Бывает стертой и бессимптомной. В первом случае на коже больного не появляется сыпь. Наблюдается лишь кратковременное повышение температуры тела и увеличение околоушных/заднешейных лимфатических узлов. При бессимптомной атипичной краснухе вообще не возникают никакие симптомы заболевания. Определить заражение вирусом можно только с помощью серологического метода, то есть сдав иммуноферментный анализ крови.
Причины краснухи
Краснуху вызывает вирус рода Rubivirus, семейства Togaviridae. Он плохо устойчив к факторам внешней среды, быстро разрушается под воздействием ультрафиолетового излучения/высоких температур. Замораживание РНК-содержащий вирус краснухи переносит хорошо. При комнатной температуре он остается жизнеспособным на протяжении нескольких часов.
Передача заболевания осуществляется зараженным человеком. При этом больной может даже не знать, что у него краснуха (речь о стертой форме). Он выделяет вирус в воздух за неделю до появления сыпи и на протяжении пяти-семи дней после этого. Новорожденные, зараженные краснухой, выделяют вирус не только со слюной, но и с мочой, фекалиями.
Помимо воздушно-капельного пути, болезнь передается и контактно-бытовым, например, при пользовании общей посудой, одеждой, полотенцами. Следует отметить, восприимчивость к вирусу краснухи у детей и взрослых высокая. Особенно подвержены негативному воздействию болезни женщины в возрасте от 20 до 30 лет. С учетом этого на этапе планирования беременности им рекомендуется сделать прививку.
Вирус краснухи проникает в организм через слизистые оболочки, реже — через поврежденную кожу. После он накапливается и размножается в лимфатических узлах, из-за чего они увеличиваются в размерах и воспаляются, становятся болезненными и отечными. Размножившись, РКН-содержащий вирус семейства Rubivirus стремительно распространяется с током крови, оседая в кожных покровах и лимфоузлах, вызывая иммунный ответ организма.
Антитела к краснухе, выработавшиеся у лиц, перенесших инфекцию, сохраняются на всю жизнь. Это значит, что вторичное заражение невозможно.
Симптомы краснухи у детей и взрослых
Инкубационный период при краснухе составляет 18-23 дня.
Признаки приобретенной краснухи у детей и взрослых
Приобретенная форма заболевания характеризуется следующими симптомами:
- Повышенная утомляемость, слабость, сонливость.
- Постоянные головные боли.
- Повышение температуры тела (в первые дни болезни температура может быть около 37° С, начиная с третьего дня — поднимается до 38-39° С).
- Боль/першение в горле, редкий сухой кашель.
- Ринит, затрудненное дыхание.
- Воспаление глаз (краснеет конъюнктива).
- Увеличение затылочных/заднешейных/околоушных лимфатических узлов. Болезненность лимфоузлов при надавливании.
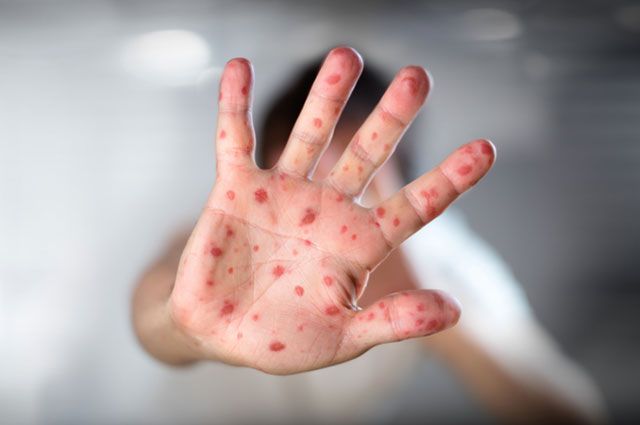
- Сыпь бледного розового цвета. Диаметр пятнышек составляет от 2 до 5 мм. Они не сливаются друг с другом и имеют одинаковый размер, ровные края.
- Элементы сыпи при краснухе не возвышаются над здоровыми кожными покровами. Сначала они возникают на лице, шее, позже — на туловище, руках и ногах.
- Скопление розовых пятен обычно наблюдается на разгибательных поверхностях конечностей, спине и ягодицах.
Длится приобретенная краснуха от 4 до 7 дней. Уже через 1-3 дня после появления болячки начинают самостоятельно проходить. Обрабатывать их лекарственными составами не нужно.
Симптомы врожденной формы краснухи
Врожденная краснуха приводит к серьезным проблемам со здоровьем. Именно поэтому женщинам, которые заразились заболеванием на ранних сроках беременности, часто предлагают сделать искусственный аборт. Плод, рожденный от инфицированной в первом триместре матери, может быть:
- Абсолютно глухим.
- С недоразвитыми веками, помутнением хрусталиков, глаукомой, плохим зрением.
- Гепатитом (воспаление печени).
- Воспалением легких.
- Увеличенными в размерах селезенкой и печенью.
- Пороками развития мочеполовой системы.
- Пораженным головным мозгом.
- Черепом слишком маленького размера.
- Нарушениями вестибулярного аппарата.
- Недостатком гормона роста.
- Сахарным диабетом первого типа.
- Болезнью Аддисона (нарушение выработки гормонов корой надпочечников).
- Недоразвитым скелетом.
- Расщелиной верхнего неба.
- Больными трубчатыми костями конечностей.
Дети с врожденной краснухой обычно имеют низкую массу тела и маленький рост. Они сильно отстают в физическом развитии от своих сверстников.
Среди главных признаков врожденной краснухи, по которым врачи могут заподозрить наличие проблемы:
- кровоизлияния в слизистые и кожные покровы;
- тромбоцитопеническая пурпура;
- повышенная кровоточивость десен;
- сильные носовые кровотечения;
- мозговые кровоизлияния (в особо тяжелых случаях).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика краснухи
Поставить диагноз краснухи дерматолог может, опросив пациента и осмотрев его кожные покровы. Но, если заболевание протекает в стертой форме, единственный способ определить его наличие — сдать анализ крови.
Во время беседы с больным врач уточняет:
- не был ли он в контакте с человеком, зараженным краснухой;
- были ли у него сухой кашель, насморк и сыпь;
- не беспокоили ли в последние дни болезненные и увеличившиеся в размерах лимфатические узлы.
Лабораторная диагностика краснухи
Общий анализ крови у больного краснухой показывает:
- пониженное количество белых кровяных телец (лейкоцитов);
- увеличение количества лимфоцитов (отвечают за выработку антител).
Также может проводиться анализ крови на выявление антител, вырабатываемых организмом в ответ на болезнетворный вирус. В этом случае забор крови осуществляется два раза (интервал должен составлять 2 недели). Если по результатам повторного анализа обнаруживается, что количество антител увеличилось, предварительный диагноз краснухи считается подтвержденным.
Инструментальная диагностика краснухи
При краснухе у беременной женщины назначается дополнительное УЗИ, во время которого врач-диагност смотрит, возникли ли пороки развития плода.
Дифференциальная диагностика краснухи
Краснуху нужно дифференцировать с:
- энтеровирусной болезнью;
- аденовирусной инфекцией;
- корью;
- розовым лишаем;
- крапивницей;
- инфекционным мононуклеозом;
- инфекционной эритемой.
Это обусловлено тем, что она имеет схожую симптоматику с названными заболеваниями.
Лечение краснухи
Краснуха — неопасная для здоровья инфекция. В большинстве случаев она может причинить серьезный вред только ребенку, рожденному от женщины, которая болела во время беременности. Специальных лекарств, используемых для лечения вируса, не существует. При выраженной симптоматике врач может назначить больному только лекарственные препараты, направленные на улучшение его самочувствия:
- Антигистаминные таблетки (минимизируют аллергизацию организма).
- Противовоспалительные лекарства (показаны при высокой температуре тела).
- Глюкокортикоиды (гормоны). Используются, если у больного диагностирована тромбоцитопеническая пурпура. Направлены на снижение выраженности воспалительных реакций.
- «Гепарин» (используется в крайне тяжелых случаях, если терапия гормонами оказывается неэффективной).
- «Делагил». Лекарственный препарат, который подавляет иммунный ответ. Используется, если на фоне краснухи развился артрит.
Опасность краснухи для организма
Краснуха может протекать с осложнениями, которые являются следствием присоединения бактериальной инфекции. Так, она может приводить к возникновению:
- воспаления легких;
- ангины;
- отита;
- тромбоцитопенической пурпуры;
- артрита.
У взрослых людей краснуха способна вызывать энцефаломиелит, энцефалит и менингоэнцефалит.
Краснуха и беременность — несовместимые понятия
Краснуха очень опасна для беременных женщин. Она приводит к задержкам развития плода и серьезным внутриутробным патологиям. Также никогда нельзя исключить смерть плода.
Риск заражения ребенка зависит от срока беременности. Так, если женщина заболела в первый месяц беременности, можно с 60% вероятностью предположить, что ребенок также заразится. Если симптомы заболевания проявились после 13-14 недели беременности, то риск заражения снижается до 7%.
Профилактика краснухи
Чтобы не заразиться краснухой, нужно избегать контакта с больными людьми. В развитых странах в качестве специфической профилактики используется вакцинация (прививка «Корь. Краснуха. Паротит»). В первый раз вакцина вводится ребенку в возрасте одного-полутора лет, второй — в шесть лет. После возможна ревакцинация девочек-подростков, а также женщин, планирующих беременность.
Экстренная профилактика краснухи состоит во введении контактным беременным женщинам и маленьким детям противокраснушного иммуноглобулина.
Лица, заразившиеся краснухой, должны быть изолированы на пять-семь дней (отсчет ведется с момента появления сыпи).
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Список врачей педиатров для лечения и профилактики краснухи в Москве
Источник
