Краснуха у беременных статистика
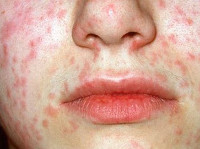
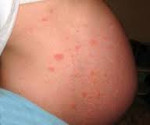
Краснуха при беременности – вирусная инфекция, передающаяся воздушно-капельным путем и провоцирующая тяжелые пороки развития у плода. Заболевание сопровождается увеличением лимфоузлов, гипертермией, кашлем, конъюнктивитом. Спустя 2-3 дня после заражения краснуха при беременности проявляется папулезной сыпью, патологические элементы изначально возникают на лице, затем распространяются на тело, руки и ноги. Для диагностики заболевания используются серологические тесты, позволяющие определить иммунологические маркеры IgM. Специфическое лечение отсутствует, при наличии тяжелых пороков развития плода краснуха при беременности является показанием к ее прерыванию.
Общие сведения
Краснуха при беременности – заболевание вирусной природы, характеризующееся повышенной контагиозностью. Данная болезнь известна также под устаревшими названиями «немецкая корь» и «рубелла». Для самой женщины патология не представляет особой угрозы, но в акушерстве ее принято считать опасным недугом из-за высокой вероятности поражения эмбриона. Краснуха при беременности диагностируется нечасто. Это заболевание поражает преимущественно детей, однако примерно 20-30% женщин детородного возраста остаются подверженными заражению из-за отсутствия антител в крови.
Опасность краснухи при беременности заключается еще и в том, что она способна протекать не только в острой, но и в хронической форме, никак клинически не проявляясь. В такой ситуации отсутствует возможность своевременно выявить риски для плода и определиться с дальнейшей тактикой ведения беременности с учетом наличия или отсутствия врожденной патологии малыша. Краснуха при беременности представляет различную степень угрозы в зависимости от срока эмбриогенеза. Заражение в первом триместре, особенно в первые недели, в 80% случаев заканчивается пороками развития. Во втором триместре риск неблагоприятного исхода наблюдается у 75% малышей, после 28 недель показатель снижается до 50%.

Краснуха при беременности
Причины краснухи при беременности
Краснуха при беременности вызывается возбудителем рода тогавирусов, тропным к эмбриональной и лимфоидной тканям. Заражение происходит преимущественно воздушно-капельным путем при тесном контакте с источником инфекции. Распространение вирусов начинается еще в инкубационном периоде, когда явные признаки болезни отсутствуют, что не позволяет исключить контакты с инфицированными людьми. Контагиозность сохраняется на протяжении 7 суток до появления сыпи и в течение 1-2 недель после ее возникновения. Краснуха при беременности также может передаваться бытовым путем при использовании общих предметов, на которых сохранились следы биологических жидкостей инфицированного человека. Доказано, что возбудитель присутствует не только в носоглоточной слизи, но и в крови, моче, кале.
Краснуха при беременности передается плоду по сосудистому руслу. Изначально патагент проникает в лимфатические узлы матери, поражает ткани дыхательных органов, после чего поступает в кровь, достигает плаценты и попадает в организм малыша. Окончательно последовательность тератогенного воздействия краснухи при беременности не изучена, однако доказано, что возбудитель провоцирует хромосомные изменения, способствует расстройству митотической активности эмбриональных клеток. Часто встречающиеся гидроцефалии, замедление умственного и физического развития при таком диагнозе обусловлены ингибицией и апоптозом тканей, расстройством циркуляции крови, вызванными пагубным воздействием вируса.
Симптомы краснухи при беременности
Краснуха при беременности, так же, как и вне ее, начинается с инкубационного периода, который длится 11-24 дня. Затем появляется характерный признак – увеличение и болезненность затылочных, шейных и околоушных лимфоузлов. Примерно треть женщин страдает от суставных болей, вызванных проникновением возбудителя в синовиальную жидкость. По истечении нескольких дней с момента возникновения этих симптомов краснуха при беременности проявляется мелкой папулезной сыпью розового цвета. Элементы могут сливаться между собой. Изначально они локализуются на коже лица, затем распространяются на тело и конечности. Исчезают высыпания в той же последовательности.
Краснуха при беременности нередко сопровождается признаками конъюнктивита: резью в глазах, светобоязнью, слезотечением. Из-за сильной интоксикации организма наблюдается повышение температуры тела до 38-39˚С, слабость, утомляемость, головная боль. Реже пациенток беспокоит кашель, боль в горле, ринорея, заложенность носа, покраснение слизистой оболочки зева. Краснуха при беременности увеличивает риск самопроизвольного аборта примерно в четыре раза. Проникая через плацентарный барьер, вирус достигает организма плода и провоцирует тяжелые нарушения внутриутробного развития, выявить которые можно при проведении ультразвукового сканирования. Дополнительно о состоянии ребенка и концентрации вируса в околоплодных водах в случае подозрения на краснуху при беременности можно судить по данным амниоцентеза.
Краснуха при беременности сопровождается множественными эмбриопатиями. Со стороны плода, прежде всего, наблюдается характерная триада Грегга. Она включает в себя такие пороки, как глухота, слепота, поражение сердца. Не исключено развитие катаракты. Также краснуха при беременности становится причиной нарушения умственного и физического развития плода, врожденной дистрофии, ДЦП, идиопатической тромбоцитопенической пурпуры. При поражении женщины на поздних сроках вынашивания со стороны малыша возможны такие проявления, как васкулит, склонность к пневмониям с постоянными рецидивами, хроническая экзантема. Примерно в трети случаев краснуха при беременности заканчивается летальным исходом для ребенка.
Даже если краснуха при беременности не спровоцировала тяжелых врожденных пороков со стороны плода, что характерно для заражений во 2-3 триместре, она может иметь отдаленные последствия. В частности, заболевание способно давать отдаленные проявления в период полового созревания ребенка и вызывать панэнцефалит, недостаточное продуцирование гормона роста. Часто перенесенная матерью краснуха при беременности становится причиной возникновения инсулинозависимой формы сахарного диабета у ребенка в юношеском возрасте. Также возможны нарушения слуха, тиреоидит аутоиммунного происхождения.
Диагностика краснухи при беременности
Краснуха при беременности диагностируется путем проведения специфических серологических анализов, свидетельствующих о наличии антител к возбудителю в крови женщины. При выявлении симптомов или в случае нахождения будущей матери в очаге инфекции следует незамедлительно обратиться к акушеру-гинекологу и инфекционисту для проведения своевременного обследования и оценки рисков для здоровья плода. Краснуха при беременности чаще выявляется с помощью иммуноферментного метода (ИФА), который показывает уровень IgM. Антитела к возбудителю начинают циркулировать в крови больной через 7 суток после занесения патагента в организм и остаются там на протяжении 1-2 месяцев.
Из-за высокой опасности краснухи при беременности для малыша пациенткам назначается ПЦР (метод полимерной цепной реакции). Его цель заключается в подтверждении недавнего инфицирования женщины, определении РНК вируса. Как уже было сказано выше, также при подозрении на краснуху при беременности проводится ИФА крови на авидность IgG к возбудителю. О заражении свидетельствует присутствие в исследуемой биологической субстанции высокого количества антител титра IgM. Именно они говорят об остром течении заболевания. В данном случае следует установить вероятный период заражения, оценить состояние плода (используется преимущественно кордоцентез) и определиться с возможностью дальнейшего ведения беременности.
Лечение краснухи при беременности
Краснуха при беременности, возникшая до 12 недель, является абсолютным показанием к искусственному прерыванию, так провоцирует формирование тяжелейших пороков развития у плода. При инфицировании на сроке 13-28 недель эмбриогенеза собирается консилиум, который решает, есть ли возможность сохранения беременности. Если установлено, что краснуха при беременности не нанесла вреда здоровью ребенка или прерывание не осуществлялось по каким-либо другим причинам, пациентке вводится иммуноглобулин в дозировке 20-30 мл путем внутримышечной инъекции.
Специфическое лечение краснухи при беременности не разработано. Больным показана полная изоляция с целью предупреждения распространения инфекции и постельный режим. При необходимости назначается симптоматическая терапия. Краснуха при беременности может требовать введения жаропонижающих препаратов, спазмолитиков, противовоспалительных средств. Если принято решение о продолжении вынашивания плода, женщина заносится в группу высокого риска по развитию врожденных аномалий младенца. Дополнительно применяется лечение для профилактики плацентарной недостаточности, предполагающее употребление лекарственных средств для нормализации кровотока. Каких-либо особенностей в ведении родов или послеродового периода в случае перенесенной краснухи при беременности нет. Малыш может появиться на свет как при прохождении через естественные родовые пути, так и путем кесарева сечения.
Прогноз и профилактика краснухи при беременности
При диагностировании краснухи при беременности прогноз крайне неблагоприятный. Заражение в первом триместре в 80% случаев заканчивается развитием тяжелых пороков, несовместимых с жизнью. При продолжении вынашивания в 20% происходит мертворождение. Еще столько же детей, появившихся на свет с врожденной формой болезни, погибают в первый месяц жизни. У 30% женщин краснуха при беременности заканчивается самопроизвольным абортом. В 20% случаев продолжения вынашивания отмечается внутриутробная гибель плода. Именно поэтому такой диагноз на начальных сроках гестации является абсолютным показанием к прерыванию.
Специфическая профилактика краснухи при беременности заключается в исследовании серологического статуса женщины и проведении вакцинации по индивидуальным показаниям за 2-3 месяца до запланированного зачатия. Такой же подход применяется, если количество противокраснушных антител в крови ниже 15 МЕ/мл. Чтобы снизить вероятность развития краснухи при беременности на сроке до 16 недель в случае попадания пациентки в очаг инфекции, осуществляется введение иммуноглобулина, содержащего антитела к возбудителю. После зачатия вакцинация против краснухи противопоказана, хотя ее случайное проведение не является поводом для искусственного прерывания. Неспецифическая профилактика краснухи при беременности предполагает исключение контактов с возможными носителями инфекции и укрепление иммунитета.
Источник
Автор статьи – Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001 года.
Краснуха относится к инфекционным заболеваниям. Краснуха не представляет особой опасности ни для заболевших детей, ни для беременных женщин, но чревата грозными осложнениями для плода, поэтому краснуха входит в список опасных инфекций во время беременности (ТОRCH-инфекции).
Установлено, что чем меньше срок гестации, тем гораздо чаще и серьезнее тератогенное воздействие вируса на плод (воздействие, приводящее к развитию грубых пороков).
Самым опасным считается инфицирование женщины краснухой в первом триместре, так как именно в этот период происходит закладка органов плода, и он не обладает иммунной защитой.
Частота тератогенности составляет:
- 0-1 неделя 80%;
- 3-4 недели 60%;
- 5-8 недель 30%;
- 9-12 недель – 20-25%, а риск инфицирования эмбриона 35-40%;
- 13-16 недель – 10-15%, риск инфицирования 25%;
- после 17 недель – 4-5%.
Однако указанные данные не отличаются достоверностью, так как женщина может заразиться и в первом триместре, а инфицирование плода может произойти и в более поздние сроки беременности, включая и третий триместр.
Также считается, что внутриутробная инфекция может возникнуть у плода, даже если женщина переболела краснухой 6-12 месяцев назад, то есть еще до наступившей беременности. Это объясняется длительной персистенцией вирусов и антигенов в кровеносном русле женщины.
Поражения плода вирусом краснухи отличаются разнообразностью и не зависят от тяжести клинических проявлений у матери.
При подозрении инфицирования женщины краснухой проводятся лабораторные исследования. В первую очередь назначается вирусологический метод – забор мазка из носоглотки и взятие крови и посева материала на питательную среду. Затем назначается ПЦР для выделения РНК вируса из крови женщины.
Самым важным исследованием является серологическое, при котором в крови выявляются либо отсутствуют антитела к вирусу краснухи 2-х классов, иммуноглобулины IgМ и IgG. Причем серологические исследование крови проводится дважды, с промежутком в 10-14 дней. При повышении титра антител в 4 и более раз говорят об остром процессе.
- Иммуноглобулины класса М, которые определяются только через 4 недели после контакта с больным, свидетельствуют о недавно перенесенном заболевании.
- Наличие IgG и IgM говорит о перенесенной острой краснухе и начавшейся выработке иммунитета против нее.
- Если антитела класса М отсутствуют, но имеются иммуноглобулины класса G, значит, плоду не угрожает инфицирование, так как у матери имеется иммунитет (либо после прививки, либо после перенесенного ранее, до беременности, заболевания).
При неудовлетворительных результатах серологического исследования крови беременной в первом триместре, она заносится в группу высокого риска, а в сроках 16-20 недель ее отправляют на амниоцентез (исследование околоплодной жидкости) и кордоцентез (исследование пуповинной крови) для выделения вируса из полученных биологических материалов.
Краснухой заразиться беременная женщина может во время тесного общения или контакта с инфицированным человеком. То есть передается заболевание воздушно-капельным путем или контактным, например, при уходе за больным.
Вирус попадает в верхние дыхательные пути, откуда он проникает в кровеносную и лимфатическую системы, а далее инфицирует эмбрион/плод. Из-за вертикального пути передачи краснуху относят к опасным инфекциям.
В случае клинического и лабораторного подтверждения диагноза острой краснухи женщину необходимо изолировать и предотвратить все контакты с больным краснухой.
Беременной назначается постельный режим, обильное питье, жаропонижающие и витамины (специфического лечения нет). При развитии осложнений показан прием антибиотиков, сульфаниламидов и обезболивающих препаратов.Дальнейшее пролонгирование или прерывание беременности зависит от срока гестации.
В случае подтвержденных эпидемиологических, клинических и серологических данных в сроке до 16 недель беременность искусственно прерывают. Также прерывают беременность, если женщина не имела иммунитета до зачатия, а контакт в сроке гестации до 16 недель с больным краснухой имелся.
Основанием для медицинского аборта являются положительные серологические и бактериологические данные с двукратным исследованием (14-21 день) при отсутствии клинических проявлений.
Если женщина инфицировалось в сроке от 16 до 28 недель, независимо от наличия/отсутствия симптомов краснухи и положительных бактериологических и серологических результатов, беременность также рекомендовано прерывать (с учетом желания женщины, данных УЗИ и пренатальной диагностики).
В случае инфицирования беременной в сроке 28 недель и выше, ее ставят на учет в группу высокого риска, проводят профилактические курсы лечения фетоплацентарной недостаточности, внутриутробной гипоксии плода и задержки развития, а также развития послеродовых септических осложнений. Роды ведут как угрожаемые по развитию аномалий родовых сил и акушерских кровотечений.
Наиболее частым последствием перенесенной краснухой при беременности является развитие у новорожденного синдрома врожденной краснухи – триады Грета:
- катаракта и слепота – 75%;
- пороки сердца до 84%;
- глухота – 50%;
Помимо классического синдрома у 72% детей отмечаются поражения головного мозга (микроцефалия, микроофтальмия, расширенные роднички).
К другим проявлениям относятся:
- глаукома, нарушение вестибулярного аппарата;
- пороки развития скелета;
- увеличение печени и селезенки;
- повреждение органов мочевыделительной системы.
Если нет грубых пороков развития, то у инфицированных вирусом краснухи детей отмечается малая масса тела и рост, отставание в физическом и умственном развитии.
Другие осложнения перенесенной краснухи у матери:
- невынашивание – до 40%;
- мертвый плод – до 20%;
- смерть в родах и после – до 25%.
У роженицы возрастает риск развития аномалий родовых сил и кровотечений в родах, а также септических послеродовых осложнений…..
Некоторые исследования при беременности
Источник
Симптомы краснухи у беременных, как и у остальных людей, напоминают грипп или простуду: ноют мышцы, «ломит» суставы, болит голова, глаза слезятся и больно смотреть на свет, а температура немного повышается в горле першит и начинается насморк… Но если спустя двое-трое суток на лице и на шее за ушами появляется сыпь, а еще через несколько часов она обсыпает все тело, то скорее всего это краснуха.
Краснуха и беременность несовместимы!
Безобидная детская инфекция, которую легко переносит и большинство взрослых, очень опасна в первую очередь для будущего малыша. Если вирус попадает в организм будущей мамочки на 9-12 неделе после зачатия, около трети беременностей заканчивается выкидышем. Но даже если беременность сохраняется, это вовсе не означает, что опасность миновала!
Краснуха во время беременности считается абсолютным показанием к ее прерыванию
, если женщина заразилась на сроке до 16 недель.
Если она заразилась после 16 недель, и есть подозрение, что вирус передался плоду, беременность прерывают до 28 недель.
При заболевании на сроке 28 недель беременной назначают УЗИ и другие дополнительные обследования, которые помогут вовремя выявить патологии у развивающегося малыша (например порок сердца). Нужно помнить и о том, что последствия внутриутробной инфекции разрушительны для малыша, даже если мама переболела легко.
Чем опасна краснуха для малыша?
Чем раньше случилось заражение, тем опаснее оно для плода. Больше всего неприятностей краснуха при беременности приносит в первые недели, когда формируются органы и системы плода. Более половины малышей (60 %), чьи матери заразились на 3-4 неделе, появляются на свет не только с различными патологиями развития, но и с врожденными уродствами (например заячья губа).
При заболевании краснухой в I триместр (1-14 недели беременности) чрезвычайно высока вероятность врожденной краснухи у будущего малыша – 80-90 %. Для поражения нервной системы критическими считаются 3-11 недели, инфицирование на 4-7 неделе опасно для глаз и сердца, а на 7-12 и в меньшей степени до 16 – для органов слуха.
Заболевание краснухой во II триместре (15-26 недели беременности) вероятность влияния на плод заметно снижается, но также остается очень высокой – 60-75 %. У ребенка может развиться хроническая инфекция с поражением центральной нервной системы, которое проявится с возрастом (судороги, умственная отсталость, психические заболевания).
В III триместре (27-40 недели) определяющим фактором является наличие иммунитета женщины. Если будущая мама переболела перед родами, краснуха на поздних сроках приводит к менее катастрофическим последствиям. Однако различные патологии развития проявятся у каждого десятого малыша. Риск патологий развития – 30-50 %.
Все знают, что в период беременности женщине крайне важно следить за своем здоровьем. А, когда дело касается краснухи, внимательность должна увеличиваться стократно. Важно выявить заболевание как можно раньше.
По статистике, у женщин, которые не знали, что больны краснухой и доносили беременность, 20 % малышей рождается мертвыми, а 17-18 % не доживают до полутора месяцев. У остальных грудничков диагностируют синдром врожденной краснухи, или триаду Грета – сочетание трех пороков развития:
– катаракта (приблизительно 85 %) и другие заболевания глаз – глаукома, ретинопатия;
– глухота разной степени, иногда в сочетании с вестибулярными расстройствами – в 21 %;
– пороки сердца – в 98 %.
Краснуха у беременных приводит к тому, что детишки рождаются слабенькими, с анемией, низким весом и ростом ниже нормы. Кроме триады Грета, поражения головного мозга и ЦНС у них могут быть и другие отклонения в развитии: неправильное формирование костей черепа, скелета, пороки развития селезенки, печени, мочеполовой системы.
Тем не менее многие женщины пренебрегают анализом на наличие антител к краснухе перед беременностью. Хотя большинство из нас в детстве перенесли эту болезнь, мы не всегда помним об этом и можем ошибиться. Такой анализ обязателен и в том случае, если женщина вынашивает второго ребенка, и краснухой заболел старший ребенок.
Многие задаются вопросом, можно ли делать анализ на краснуху при беременности? МОЖНО. И нужно.
Современные методы анализы абсолютно безопасны, как для будущего малыша, так и для его мамы. Сделать анализ крови на антитела к краснухе даже в период беременности, Вы можете в клинико-диагностическом центре «Гемоскрин». Результаты анализов могут развеять ваши страхи и сомнения, либо, наоборот, помогут быть готовыми и избежать печальных последствий.
Что же такое «Анализ крови на антитела к краснухе»?
Если женщина переболела в детстве или сделала прививку от краснухи, она может не волноваться. У нее сформировался пожизненный иммунитет, ее и ее будущего ребенка защищают появившиеся в крови иммуноглобулины (антитела) к краснухе. Они бывают двух видов – IgM и IgG.
Первый из них, IgM, называют маркером заболевания – он появляется в крови сразу после заражения, через 2-3 недели его уровень достигает максимума, а через 1-2 месяца исчезает. IgG, второй тип антител, появляется на несколько суток позже, чем первый, достигает максимума через месяц, и впоследствии остается в организме на всю жизнь.
Результаты анализа зависят и от количества (титра) антител. Если в крови беременной положительный IgG, но нет IgM, значит у беременной есть иммунитет, и сама она не заболеет. Но в зависимости от титра IgG врач может сделать вывод, что она является носителем вируса и может заразить других людей или передать вирус малышу. В таких случаях, как и при «свежем» заражении, женщина считается «беременной из группы риска», и ей могут назначить дополнительные обследования.
Зная, насколько опасна краснуха у беременных, ее проще предотвратить, чем пережить ее последствия. А существует ли защита от краснухи? Уменьшить вероятность заболевания краснухой можно. Достаточно следовать несложным рекомендациям.
Если до беременности женщина не успела сделать прививку, ей нужно быть очень осторожной, особенно если она работает с детьми – в школе или в детском саду. Если в доме заболел старший ребенок и вы видите у него признаки краснухи – его нужно максимально изолировать, а по возможности отправить «на карантин» к родственникам.
Подобно гриппу и ОРЗ, краснуха активизируется весной и осенью, поэтому в межсезонье старайтесь реже бывать в поликлинике, в больших магазинах, в театрах и в других многолюдных местах.
Если вы не помните, болели ли в детстве краснухой, и у вас в карточке нет записи об этом, не поленитесь сдайте анализ крови и посмотрите наличие антител в крови к краснухе. И если необходимо, после этого сделайте прививку перед беременностью. Этим вы защитите не только себя, но и своего будущего малыша: мамины антитела IgG передаются грудничку и сохраняются в его крови еще полгода.
Перед тем как планировать беременность, желательно сделать прививку не только себе, но и своим детям. Если же вы уже беременны и не успели привиться сами – то хотя бы своим малышам. Не бойтесь, что если вы беременны и у вас нет иммунитета, ваш ребенок заразит вас после прививки. После нее человек не становится носителем вируса и не может никого заразить. А вот если ее не сделать, то старший ребенок вполне может «принести» краснуху из детского сада или из школы.
И если вы планируете беременность, не поленитесь сделать анализ крови на краснуху.
В клинико-диагностическом центре «Гемоскрин» Вы можете сделать анализ на краснуху как отдельно, так и воспользовавшись нашим уникальным предложением – комплексный анализ “Контроль вакцинации”, который позволит вам по выгодной цене определить готовность организма защититься от многих заболеваний.
Подробнее про «Контроль вакцинации» в клинико-диагностическом центре «Гемоскрин» вы можете прочитать в нашей статье.
Источник
