Клиническая картина краснухи у детей

Что такое Краснуха у детей –
Краснуха – распространенное инфекционное заболевание, которое проявляется характерными высыпаниями на фоне умеренной интоксикации. Краснухе сопутствует регионарная лимфоаденопатия и гематологическая реакция. Различают две формы болезни – врожденную и приобретенную, которые имеют существенные различия в клинических проявлениях и механизме заражения.
Краснуха бывает как без осложнений, так и с неврологическими осложнениями или осложнениями другого характера (к примеру, пневмония или артрит). Среди неврологических осложнений выделяют менингит, краснушный энефалит, менингоэнцефалит и др.
Краснуха широко распространена. Каждые 3-5 лет фиксируют подъемы. Болезнь имеет сезонные колебания. В холодное время года болезнь наиболее активна. Эпидемические вспышки болезни случаются в организованных детских коллективах, а также среди взрослых (например, в армейских казармах для новобранцев).
Восприимчивость детей к краснухе столь же высокая, как и к кори. Краснухе подвержены взрослые и дети, но все же более часты заболевания детей 1-7 лет. Дети до полугода имеют врожденный иммунитет (в большинстве случаев), потому среди них заболевание краснухой очень редкое.
Источником инфекции является больной. Заразиться окружающие могут как в инкубационном периоде, так и во время проявления симптомов. Также заразны здоровые вирусоносители. За 7-10 дней до высыпаний начинается выделение вируса из носоглотки больного. Оно длится 2-3 недели после того, как начали проявляться высыпания на коже.
Если краснуха врожденная, вирус выделяется даже на протяжении 1,5-2 лет после рождения ребенка. Инфекция переносится воздушно-капельным путем. Перенесшие болезнь дети обретают стойкий иммунитет.
Что провоцирует / Причины Краснухи у детей:
Краснуху провоцирует РНК-вирус, гогавирус. Источником возбудителя краснухи есть больной человек. Вирус начинает выделяться за неделю до проявления экзантемы и длиться 5-7 дней после. У детей с врожденной краснухой возбудитель выделяется с секретом слизистой носоглотки, мочой, иногда с фекалиями.
Краснуха передается воздушно-капельным и контактно-бытовым путем. Беременная женщина осуществляет гематогенную (трансплацентарную) передачу инфекции плоду. Таким образом, у детей наблюдается врожденная краснуха.
Инфекция размещается в слизистых оболочках верхних дыхательных путей, иногда в поврежденных кожных покровах, размножается и накапливается вирус в регионарных лимфатических узлах. Размножившийся вирус распространяется с кровотоком, подвергая поражению другие лимфатические узлы и оседая в кожных покровах.
Вирус краснухи относится к роду Rubivirus семейства Togaviridae. РНК-содержащие частички имеютдиаметр от 60 до 70 нм. Вирус уничтожается, находясь при температуре 56 °С в течение 1 часа. Он чувствителен к эфиру. Замороженный вирус сохраняет свои свойства на протяжении нескольких (или многих) лет.
Патогенез (что происходит?) во время Краснухи у детей:
Вирус краснухи вызывает повреждение эндотелия кровеносных сосудов головного мозга, мягкой мозговой оболочки, набухание и ишемические изменения нейронов, которые рассматриваются как вторичные по отношению к сосудистым поражениям. Изменения головного мозга описаны как продуктивно-некротический энцефалит, продуктивный лептоменингит, некроз с формированием кист и кальцификатами, продуктивный васкулит, пролиферативные изменения глии. Наряду с этими характерными особенностями врожденной краснухи являются продуктивно-некротический эндофтальмит с отслойкой сетчатки, продуктивный увеит, гомогенизация волокон хрусталика с образованием в нем кист, десквамацией и пролиферацией эпителия.
Клиническая картина – неонатальная болезнь – менинго-энцефалит (преобладают двигательные нарушения), гепатоспле-помегалия, изменения костей, иридоциклит. Вирус выделяется в течение 15-24 мес.
Если мать перенесла краснуху в I триместре беременности, это приводит к различным порокам у ребенка, которые выявляются после рождения, наиболее часто возникают пороки сердца, пороки развития глаз, глухота. После 20-й недели гестации риск пороков развития снижается, но инфицирование в эти сроки приводит к хроническому заболеванию с преимущественным поражением нервной системы.
Синдром врожденной краснухи характеризуется широким диапазоном проявлений, поражением многих органов и систем. Наиболее часто у новорожденных определяются поражение нервной системы (85%), внутриутробная гипотрофия (75%), гепатоспленомегалия, тромбоцитопеническая пурпура, катаракта. В 15-25% случаев отмечаются желтуха, микрофтальм, пневмония, ретинопатия, изменение костей.
Неврологические нарушения представлены менингоэнцефалитом у 60% детей, протекающим с выраженным нарушением сознания, судорожным синдромом.
Поздние осложнения: отставание в психомоторном развитии (39%), гидроцефальный синдром, микроцефалия, снижение слуха (87%), катаракта (34%).
Вирус краснухи изначально множится в лимфатических узлах ребенка, а через 1 неделю после заражения попадет оттуда в кровоток. Сыпь появляется через 2 недели. В отделяемом носоглотки и в крови вирус краснухи можно обнаружить за 7-9 дней до сыпи. Когда сыпь появляется, вирус обнаруживают в моче и кале. Вирус исчезает из крови через неделю после проявления высыпаний на коже.
Симптомы Краснухи у детей:
Инкубационный период после заражения краснухой достигает от 10 до 25 дней. Признаками краснухи являются появление сыпи на лице и верхней части тела, на ягодицах (размеры элементов сыпи составляют 3–5 мм, сыпь мелкая, красная, розовая, округлая), повышенная температура до 38 ºC, увеличение затылочных и среднешейных лимфатических узлов, воспаление слизистой оболочка рта, насморк и сухой кашель, недомогание, слабость, головная боль, слезотечение, гиперемия зева и задней стенки глотки, раздражение конъюнктивы. У беременных женщин также, как и у детей, наблюдаются вышеуказанные симптомы.
Общее состояние больного ребенка изначально нарушается незначительно. Температура в редких случаях доходит до отметки 38 °С, в большинстве случаев она колеблется в границах 37,3—37,5 °С на протяжении всего периода заболевания. Родители отмечают у ребенка недомогание и вялость. Более старшие дети могут жаловаться на мышечную, головную боль и боль в суставах. Сыпь изначально фиксируют на лице, но за несколько часов она успевает перейти на все тело. Области локализации – на спине и на ягодицах, разгибательных поверхностях конечностей вокруг суставов.
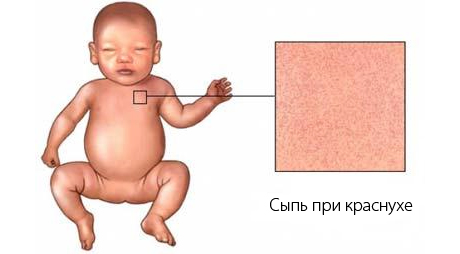
Сыпь пятнистая, в некоторых случаях папулезная, имеет розовый оттенок. Цвет кожи под сыпью неизменный. Сыпль при краснухе более мелкая, чем сыпь при кори, отдельные высыпания не сливаются. Только в редких случаях фиксируют более крупные высыпания, но, в отличие от коревой сыпи, элементы имеют округлую форму. Сыпь при заболевании краснухой у детей необильная, может проявляться всего как несколько элементов. Сыпь проходит через два-три дня, проходит, не оставляя пигментации или шелушения.
У ребенка может проявляться небольшой насморк и/или кашель. Конъюнктивит (очень слабый, без гнойных выделений) также может появляться вместе с сыпью на коже. Насморк и кашель могут появиться за день-два до высыпания. Родители или врач также могут отметить незначительную рыхлость миндалин. В обычных случаях при краснухе на слизистой мягкого неба может фиксироваться энантема, которая выглядит как пятнышки бледно-розового оттенка.
При краснухе увеличиваются периферические лимфатические узлы, в особенности заднешейные и затылочные. Лимфатические узлы прощупываются, они увеличены до размеров крупной горошины. Они увеличены даже после пропадания сыпи.
Анализ крови позволяет обнаружить лейкопению (уменьшение количества лейкоцитов), относительный лимфоцитоц и появление плазматических клеток (до 10—30%). В некоторых случаях также наблюдают увеличенное количество моноцитов. Краснуха может протекать со стертыми симптомами или с крайне слабым их проявлением, практически незаметным. Течение и исход болезни благоприятные. Краснуха в подавляющем большинстве случаев проходит без осложнений. Зафиксированы лишь единичные случаи энцефалитов и энцефаломиелитов.
Диагностика Краснухи у детей:
По критериям CDC диагноз считается подтвержденным при наличии у ребенка типичных клинических проявлений и обнаружении IgM-антител или стойкого положительного результата реакции непрямой гемагглютинации и метода флюоресцирующих антител.
Краснуху можно визуально диагностировать по характерной сыпи, которая появляется практически одновременно на всей поверхности кожи. Также в диагностике помогают слабо выраженные катаральные явления (кашель, насморк) и увеличение периферических лимфатических узлов.
Также диагностируют болезнь по анализу крови (см. Симптомы). Дифференцируют краснуху прежде всего с корью, медикаментозной сыпью и энтеровирусными экзантемами.
Лечение Краснухи у детей:
Этиотропная терапия проводится препаратами рекомбинантного интерферона (виферон в свечах, интрон А, ре-аферон). Показанием к их применению является врожденная краснуха с признаками активнотекущей инфекции, с наличием в сыворотке противокраснушных антител класса IgM. При диагностировании менингоэнцефалита назначают кортикостероидные гормоны (2-5 мг/кг преднизолона в сутки).
Лечение беременных женщин проводится интерфероном и изопринозином (иммуностимулирующий препарат с противовирусным действием).
Интерферон, помимо противовирусного и противомикробного действия, способен активировать сниженный иммунитет (повышая фагоцитарную активность макрофагов и спонтанную токсичность натуральных киллеров), вызывать противоопухолевый и радиопротекторный эффект, влиять на многие функции организма, в том числе на функции ЦНС.
Интерфероны для лечения системных вирусных заболеваний назначают энтерально и парентерально, они плохо проникают в ткани и достаточно быстро инактивируются. Кратность назначения препаратов – 2-3 раза в сутки. Главный путь экскреции – почки.
Нежелательные эффекты: лихорадка, головная боль, миалгия, анафилаксия, снижение артериального давления, аритмия, тахикардия, желудочковая экстрасистолия, парез, паралич, нарушение кроветворения и функции ЦНС в виде вялости, утомляемости, ухудшения аппетита, рвоты. Большие дозы вызывают диффузное поражение соединительной ткани и некротические изменения в печени.
Симптоматическое лечение неврологических нарушений включает препараты дегидратационной и противосудорожной терапии. При необходимости проводят коррекцию пороков развития.
Вакцинопрофилактика краснухи имеет основной целью предупредить заболевание у беременных и развитие синдрома врожденной краснухи у детей путем создания иммунитета у женщин детородного возраста и снижением циркуляции вируса среди детей.
Профилактика Краснухи у детей:
Профилактика краснухи у контактных лиц проводится иммуноглобулином (0,55 мл/кг) в течение первых 7 дней после контакта. Однако, предупреждая кожные проявления, введение иммуноглобулина не препятствовало развитию виремии у 44% больных. Такая профилактика рекомендуется только на ранней стадии беременности женщинам, не имеющим антител к краснухе и не соглашающимся на прерывание беременности. В случае контакта беременной женщины с больным краснухой необходимо исследование её кровь на антитела. При наличии антител риск заболевания ничтожен и беременность может продолжаться. При отрицательном результате проба повторяется через 3 нед. (вместе с замороженной частью первой сыворотки). При положительной второй пробе диагностируется инфицирование. При отрицательной второй пробе исследование повторяют через 6 нед., что позволяет полностью исключить инфицирование.
В ряде стран у всех беременных при первом обращении определяют антитела к краснухе. Констатация инфицирования в I триместре беременности является показанием к искусственному ее прерыванию. Вакцинация беременных не проводится, поскольку в 1,6% случаев она может приводить к инфицированию плода (без формирования пороков развития).
К каким докторам следует обращаться если у Вас Краснуха у детей:
Детский невролог
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Краснухи у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник
Симптомы краснухи у детей (фото), лечение и профилактика
Краснуха – это острое вирусное заболевание, выявляемое в большинстве случаев у детей 2–9 лет. По сравнению с другими детскими инфекционными болезнями, например, ветрянкой и скарлатиной, она встречается нечасто. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира.
У непривитых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями. Наиболее опасно оно для беременных женщин, его выявление в первом триместре является медицинским показанием к прерыванию беременности.

Что это такое?
Краснуха – вирусная инфекция, распространяющаяся воздушно-капельным путем преимущественно в детских коллективах. Несмотря на достаточно легкое течение и редкие случаи осложнений, краснуха считается серьезным заболеванием, а вакцинация от нее входит в национальный календарь прививок.
Исторические факты:
- 1740 г. – Ф. Хоффман впервые описал данное инфекционное заболевание.
- 1881 г. – оно выделено в конкретную нозологическую форму.
- 1938 г. – в Японии была доказана вирусная природа заболевания.
- 1941 г. – Н. Грегг – описал симптомы врожденной краснухи у детей.
- 1961 г. – выделен возбудитель заболевания.
Инфицированный человек становится контагиозным (заразным) за 7 дней до появления высыпаний на теле и остается таковым 2-3 недели после появления первых признаков краснухи. Чаще заболевание регистрируется в городах с большой скученностью, так как это создает большую вероятность для контакта с больным человеком.
Пути инфицирования
Ребенок может заразиться коревой краснухой только от инфицированного человека.
Заболевание распространяется воздушно-капельным образом. Вирус со слизистой дыхательных органов зараженного человека попадает в воздух. Во время вдыхания он внедряется в организм здорового ребенка.
Малыш может заболеть краснухой, если контактировал с:
- больными атипичной формой заболевания (при нехарактерном протекании краснухи может полностью отсутствовать сыпь, и многие другие признаки);
- инфицированными людьми, у которых наблюдаются все характерные симптомы;
- младенцами, у которых диагностируется врожденная форма болезни (у таких детей вирус в организме способен размножаться 1,5 года).
Вирус способен передаться от инфицированной матери через плаценту к плоду. У ребенка развивается врожденная краснуха. Возбудитель крайне негативно влияет на развитие плода и может спровоцировать множество пороков в развитии.
Наблюдения медиков показывают, что частота развития отклонений при врожденной краснухе полностью зависит от периода беременности:
- 3-4 недели – вероятность развития у новорожденного пороков – 60%;
- 9-12 недель – отклонения встречаются у 15 % младенцев;
- 13-16 недель – пороки развития диагностируются у 7 % новорожденных.

Особенности краснухи у детей до года
У детей до года краснуха встречается крайне редко. Это объясняется тем, что большинство женщин к моменту зачатия уже либо переболели краснухой в детстве, либо получили прививку от нее. В этом случае во время внутриутробного развития и последующего грудного вскармливания малыш получает от организма матери антитела к самым различным инфекциям, включая краснуху, и примерно до года его организм находится под защитой иммунитета матери.
Если же женщина до зачатия не болела краснухой и не прошла в детстве вакцинацию, то шансы ее будущего ребенка заболеть краснухой внутриутробно или в возрасте до года (до плановой прививки) высоки.
Краснуха у грудничков опасна для здоровья. Она может сопровождаться судорожным синдромом, ДВС-синдромом (диссеминированное внутрисосудистое свертывание), развитием менингита и энцефалита. Особенностью течения заболевания в таком возрасте является быстрое развитие. Характерные высыпания могут присутствовать на кожных покровах не более 2 часов, а затем сразу исчезнуть, не оставив следа. У детей до года, переболевших краснухой формируется стойкий иммунитет к данному заболеванию, что позволяет уже не проводить им плановую вакцинацию. [adsen]
Первые признаки
У детей в начальной стадии болезни первые признаки напоминают простуду.
В инкубационном периоде краснуха проявляется так:
- слабость;
- температура при краснухе повышается (незначительно);
- конъюнктивит;
- насморк;
- боль в зеве;
- увеличиваются лимфоузлы;
- заключительный симптом – появление сыпи.
Симптомы в разгар болезни несколько отличаются. Вирус оказывает токсическое действие, отчего возникают:
- Полиаденит. У малыша становятся болезненными и увеличиваются лимфоузлы: затылочные, околоушные, шейные.
- Мелкозернистая сыпь – круглые пятна, локализуются на кожной поверхности, не возвышаются. Их величина приблизительно одинакова – 2-5 мм. Сначала они возникают на шее и лице, а через несколько часов охватывают всё тело. Высыпания обильны на ягодицах, спине, сгибах конечностей.
- Катаральные явления. У детей наблюдаются симптомы простуды.
- Слабо выраженная интоксикация. При повышенной температуре (не выше 38 градусов) малыш чувствует недомогание, головную боль, слабость.
Симптомы краснухи
Вирус оказывает на мелкие сосуды, расположенные под кожей, токсическое воздействие. В результате этого на поверхности кожи ребенка образуется красная сыпь. Выраженность признаков полностью зависит от формы протекания заболевания.
Основные симптомы и периоды заболевания:
- Инкубационный период. Проявления краснухи начинаются с проникновения вируса в организм. Продолжаются до возникновения на коже сыпи, когда вирус проникает в лимфатические узлы и там бурно размножается. После – разносится по всему организму с кровью. Первые признаки краснухи у ребенка: может повыситься температура, возникнуть головная боль, появиться слабость. Иммунная система, вырабатывая антитела, начинает бороться. Один-два дня продолжается уничтожение вирусов в кровном русле, но они за этот период распространяются по всем органам и тканям. Инкубационный период заканчивается, когда вирусы прекращают циркулировать по крови, и в среднем длится от 16 до 22 дней, в некоторых случаях он может сокращаться или увеличиваться (10-24 дня). Клинические проявления в этот период выражаются в увеличении затылочных, шейных лимфоузлов (так же за ухом). За 5-8 дней до конца инкубационного периода малыш начинает выделять вирусы в окружающую среду, становится заразным.
- Разгар заболевания. На коже возникает сыпь (в основном размещается на ушах и голове). Она представляет округлые пятнышки, расположенные на расстоянии. Появление их происходит оттого, что в крови определяются антитела. Разгар болезни продолжается 1-3 дня. Детей обычно ничего не беспокоит, кроме слабости. Стертая форма протекает без сыпи. Диагностировать такой недуг можно, проведя анализ крови на антитела. Малыш, даже если у него нет высыпаний, заразен все это время.
- Выздоровление. В организме еще функционирует вирус, хотя сыпь пропадает. Период продолжается 12-14 дней. После происходит выздоровление. Малыш заразен в течение недели до появления прыщей и столько же – после. Он может посещать детсад только по окончании этого периода.
К перенесенному заболеванию приобретается стойкий иммунитет на всю жизнь.
Особенности высыпаний
Еще до появления сыпи на лице и туловище у детей, заразившихся краснухой, можно наблюдать ярко-розовые крапинки во рту, которые постепенно сливаются в темно-красные пятна.
Высыпания на коже начинают появляться на лице, а именно нижней его части: в области ушей, носогубной области и на щеках. Через сутки сыпь начинает распространяться и по туловищу ребенка. Наиболее выражено пятна сыпи проявляются на ягодицах, плечах, локтях и коленях. Примерная локализация сыпи на теле представлена на фото ниже (под буквой «б»).
При этом, высыпания никогда не локализуются у детей в паху, на стопах и ладонях, что отличает краснуху от других заболеваний.
Как выглядит краснуха, фото
Как проявляется краснуха у детей, знают далеко не все родители и часто путают это заболевание с типичной простудой или ОРЗ. Но необходимо тщательно диагностировать каждый подобный случай и предпринимать меры профилактики осложнений инфекции, которые могут затрагивать структуры головного мозга, нервное волокно, спиной мозг и соединительную ткань. Особенно часто страдают стенки мелких кровеносных сосудов.
Фото краснухи у ребенка:

Диагностика
Первичная диагностика краснухи провидится на основании анамнеза, эпидемиологического статуса в населенном пункте, наличии информации о вспышках или эпизодических случаев инфекции в том или ином детском дошкольном учреждении. В детском саду или яслях сразу же устанавливается карантинный режим.
При осмотре врач может увидеть наличие петехиальных высыпаний на верхнем небе, в гортани и зеве. Прощупываются увеличенные затылочные и шейные лимфатические узлы. В период, когда высыпания отсутствуют, диагностика может осуществлять лабораторным путем. Для этого делается забор крови из вены. На основе полученного биологического материала проводится серологический анализ, в ходе которого определяется титр антител к вирусу краснухи. Диагноз может быть установлен, если показатель титра антител превышает норму в 4 и более раз. После проведенного курса лечения необходимо повторное серологическое исследование крови.
Дифференцирование краснухи проводится с так такими заболеваниями:
- аденовирусная инфекция;
- корь;
- энтеровирусная инфекция;
- розовый лишай;
- инфекционный мононуклеоз;
- крапивница;
- инфекционная эритема.
Дополнительно при диагностике краснухи проводится общий анализ крови и мочи, ЭКГ для исключения возможных осложнений. Рентгенография легких назначается при подозрении на пневмонию как осложнение данной инфекции.
Осложнения
Обычно заболевание у детей протекает в легкой форме. Последствия от перенесенной болезни возможны в том случае, если у ребенка был ослаблен иммунитет, или в момент заболевания к нему присоединилось еще одно. Сложнее переносится болезнь не привитыми детьми.
Возможные осложнения:
- ангина;
- пневмония;
- менингоэнцефалит;
- отит;
- артрит;
- тромбоцитопеническая пурпура (понижение количества тромбоцитов в крови характеризуется частыми кровотечениями, локальными кровоизлияниями на коже);
- краснушный энцефалит (воспаление оболочек мозга). Ребенок выздоравливает и состоит на учете у невролога и инфекциониста еще 2 года (а может и больше). Есть вероятность смертельного исхода.
Врожденная патология имеет такие последствия:
- глухота;
- сахарный диабет;
- энцефалит;
- поражение костей;
- тромбоцитопеническая пурпура;
- пневмония;
- задержки в развитии;
- гепатолиенальный синдром (увеличение печени и селезенки);
- пороки развития глаз, пороки сердца.

Как лечить краснуху?
Неосложненная краснуха у детей лечится в домашних условиях. Общие мероприятия включают:
- Постельный режим в течение 1 недели.
- Изоляция ребенка на 3 недели. Это примерный срок, в течении которого больной выделяет в окружающую среду вирус и может быть опасен для других детей.
- Обильное питье. Суточный объем жидкости – не менее 2 литров. Часть воды необходимо заменить минералкой без газа или Регидроном.
- Частое дробное питание. В основе рациона: кисломолочные продукты, перемолотые мясо и рыба, яйца и другая пища с высоким содержанием белка.
Что касается лекарственной терапии, специфического противовирусного лечения в случае с краснухой не существует. Препараты назначаются для снятия симптомов и профилактики осложнений:
- Сыпь ничем смазывать не нужно. Антигистаминные средства (Диазолин, Кларитин, Фенистил, Тавегил, Супрастин и др.) помогают снизить интенсивность высыпаний и зуд.
- Спазмолитики и НПВС (Но-Шпа, Детский Нурофен, Парацетамол) снимают головную боль, ломоту в теле, температуру.
- Антибиотики необходимы, если на фоне краснухи началось бактериальное воспаление – ангина, пневмония, лимфаденит.
- Аскорутин в дозировке 500 мг трижды в день принимается для предупреждения ДВС-синдрома.
Стойкая температура, судороги, признаки поражения ЦНС – прямые показания для экстренной госпитализации ребенка.

Народные средства
Востребованными методами народного лечения являются:
- Смазывание сыпи. Высыпания на теле вызывают у малыша зуд. Устранить такую реакцию позволяет смазывание проблемных мест раствором соды (крепким). Рекомендуется подержать его на поверхности кожи минут 10. Благоприятный эффект принесет слабый раствор марганца. Смоченную салфетку следует наложить на зудящую область также минут на 10.
- Стимуляция иммунитета. Повысить жизненный тонус и защитные функции позволяют витаминные чаи из черной смородины, шиповника, брусники.
- Обогащение витаминами детского организма. Малышу полезны настой шиповника, земляники, черной смородины. В рацион питания следует ввести петрушку, зеленый лук, укроп.
- Устранение отечности лимфоузлов. Лечить данное состояние поможет охлаждающий компресс. Используйте домашний творог. Он обладает прекрасными противовоспалительными свойствами. На марлю выложите творог слоем в 1 см. Такой компресс зафиксируйте у малыша на шее. Оставьте на всю ночь.
- Борьба с температурой. Можно использовать старинное средство. На голени крохи при повышенной температуре наложите влажную прохладную ткань.
Профилактика
Больного ребенка изолируют на 5 дней со дня высыпания. Контактировавшие с больным дети из детского учреждения не выводятся, карантин на группу или класс в детских учреждениях не накладывается. Дезинфекция не проводится. Очень важно не допускать контакта с больными краснухой беременных женщин для профилактики врожденной краснухи.
Если при беременности женщина, не болевшая краснухой, имела контакт с больным в первом триместре беременности, следует решить вопрос о прерывании беременности. Проводится серологическое обследование женщины на 11-12 день после контакта и спустя еще 8-10 дней. При выявлении инфицирования женщины беременность прерывается по абсолютным показаниям.
Вакцинация
Уже более 40 лет используется живая ослабленная вакцина. Иммунитет, формирующийся в результате вакцинации, идентичен иммунитету, сформированному естественным путем.
В 1 год проводится вакцинация детей от краснухи и ряда других инфекций. Затем в 6 лет проводится ревакцинация. При отсутствии противопоказаний прививку делать необходимо! Несмотря на относительно благоприятное течение заболевания, могут быть и осложнения ее. А для девочек в будущем опасно инфицирование краснухой во время беременности.
Побочные эффекты бывают очень редко, проявляются в виде покраснения в месте инъекции, небольшого подъема температуры или малого количества высыпаний на коже. Во время проведения массовой иммунизации при введении 250 млн. вакцин, осложнений выявлено не было.
Источник
