Краснуха иммунитет после заболевания
Краснуха — очень опасное заразное заболевание, которому в основном подвержены дети. Наиболее выразительный симптом инфекции — красноватая сыпь по всему телу, благодаря чему болезнь и получила свое название. Краснуха опасна вдвойне в период беременности, так как может привести если не к смерти плода, то к многочисленным патологиям его развития.
Вирус краснухи: история открытия

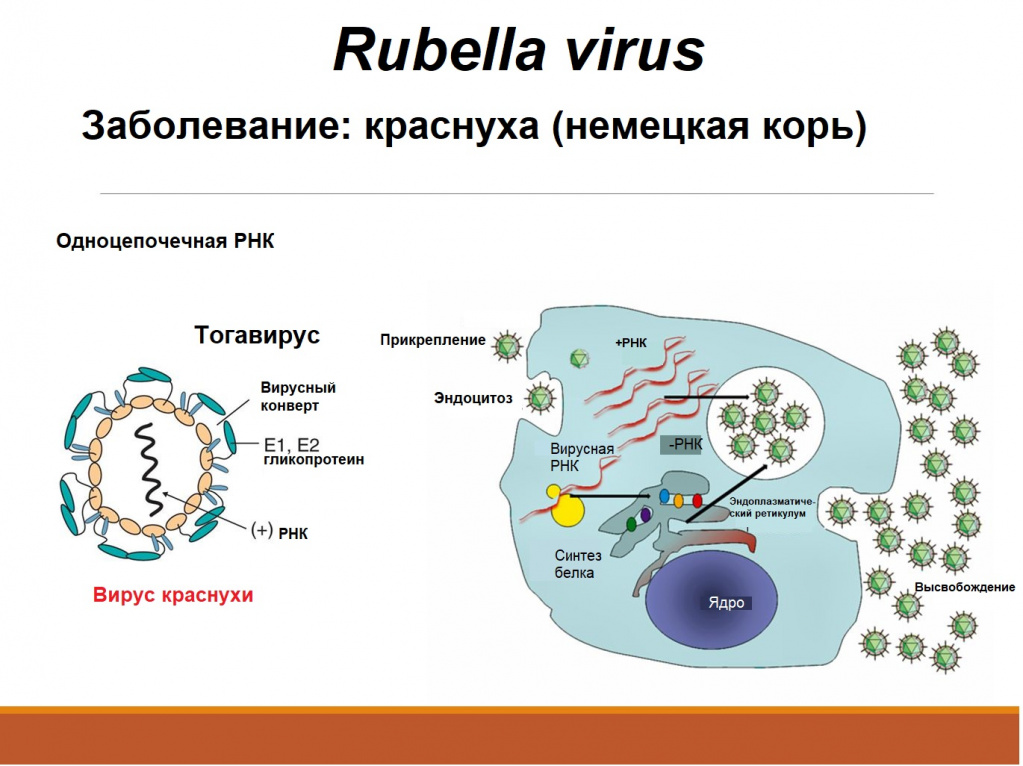
Вирус краснухи (в латинском варианте Rubella virus) — единственный представитель рода Rubivirus семейства тогавирусов (Togaviridae). Геном вируса — молекула РНК.
Первое описание инфекция получила в XVIII веке: немецкие врачи Hoffmann в 1740 г., de Bergеn в 1758 г. характеризовали ее как разновидность кори, посему болезнь называлась «немецкая корь». Позднее, в 1814 г. германский медик George de Maton отметил, что она является самостоятельным заболеванием и дал ему название röteln. Современное название болезнь обрела в 1866 г., когда врач британских войск Henry Veale стал именовать ее rubella.
Краснуха официально признана Международным Лондонским конгрессом в 1881 г. отдельным заболеванием.
История открытия вируса краснухи берет свое начало в Японии, в 1938 г., когда вирусологи Дж. Хиро и С. Тасака обнаружили вирус в выделениях из носоглотки заболевшего ребенка, у которого наблюдались краснушные высыпания. Австралийский врач Н. Грегг в 1941 г. научно обосновал такое свойство краснухи, как тератогенность, то есть воздействие болезни на развитие плода в материнской утробе. Исследователь представил характерную триаду признаков, присущих синдрому врожденной краснухи: катаракта, врожденный порок сердца, глухота.
Вирус Rubella virus был выделен в 1962 г. бактериологами П. Паркманом, Ф. Невой и Т. Уэллером. Тогда же и было доказано, что комфортными для вируса являются разнообразные клеточные культуры, но во внешней среде он весьма нестоек, в частности, погибает под воздействием многих дезинфицирующих средств, УФ-лучей.
Единственный возможный резервуар вируса краснухи — человек. Вратами инфекции являются слизистые оболочки дыхательных путей. После попадания в организм Rubella virus вызывает вирусемию, с помощью крови он распространяется по всему организму.
Краснуха: клиническая картина

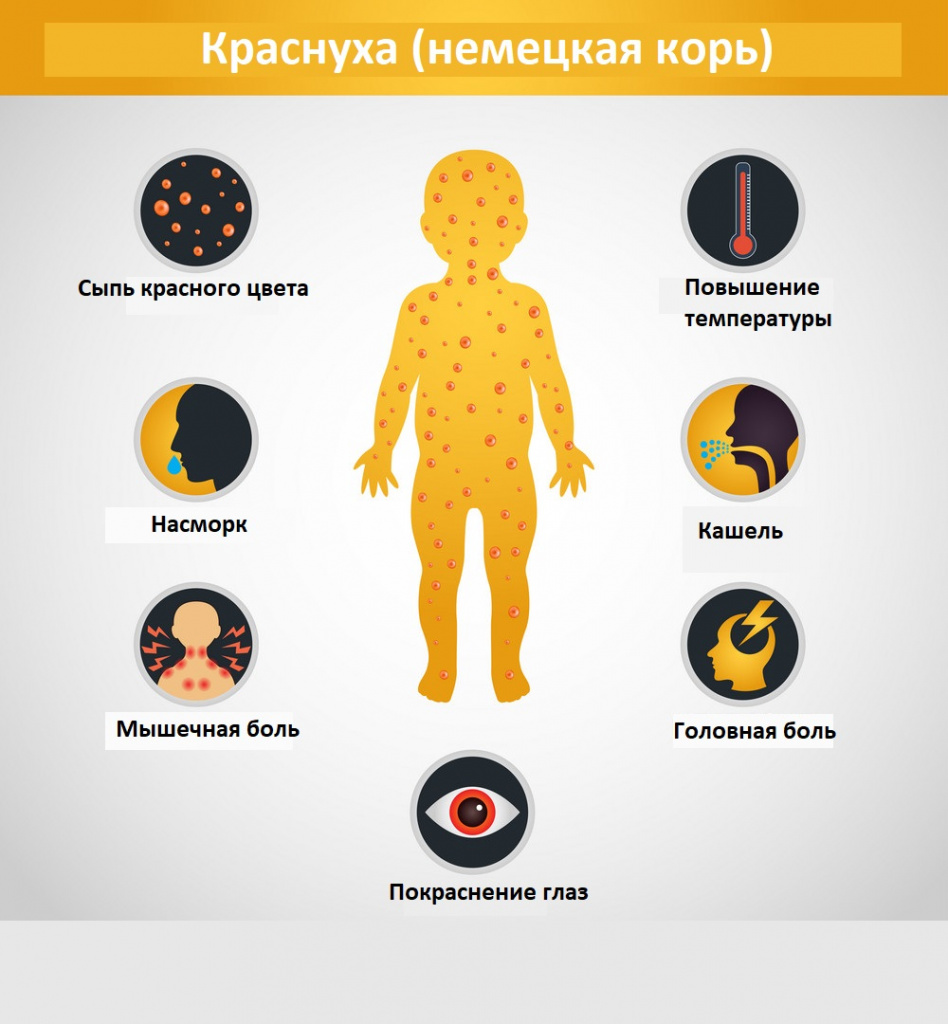
Период инкубации продолжается чаще всего в рамках 20 дней. Присутствует легкое недомогание, слабовыраженная головная боль, температура тела редко поднимается выше субфебрильных показателей, но может балансировать на отметке 38-39°C в течение нескольких дней. Также наличествуют легкая симптоматика катарального плана (преимущественно, затронуты верхние дыхательные пути), зев несколько гиперемирован, лимфоузлы (особенно затылочные и заднешейные) воспалены.
У заболевших краснухой чаще всего самым очевидным симптомом болезни становится экзантема, а общее состояние остается в пределах допустимых колебаний.
Краснуха протекает в двух формах:
- Приобретенная.
В свою очередь делится на типичную, атипичную и инаппарантную (лат. inapparante — невидимый, скрытый) разновидности.
Типичная форма бывает осложненная и неосложненная. При осложнениях возможно развитие энцефалита, артрита, болезнь Верльгофа, акушерская патология.
При неосложненной форме типичной краснухи заболевание имеет слабовыраженные симптомы или средней тяжести.
Самые частые спутники краснухи — ринит и фарингит. У больных имеется сухой умеренный кашель, першение и сухость в горле, возможны высыпания пятен Форхгеймера на небе, кроме того, у подавляющего большинства заболевших отмечается конъюнктивит.
Экзантема проявляется на первые или вторые сутки, иногда высыпает и чуть позднее. Первоначально сыпь показывается на лице, а в течение нескольких часов покрывает все тело. Наблюдается некоторая обильность высыпаний на месте сгибов конечностей, на пояснице, спине и ягодицах. Сыпь выглядит как мелкие пятна на негиперемированной коже, которые при надавливании исчезают. Иногда пятнам сопутствуют розеолы и папулы, а элементы сыпи могут сливаться в крупные пятна.
При атипичной краснухе отсутствует важный признак болезни — экзантема. У больных отмечаются лишь легкие катаральные явления и лимфаденопатия.
Сложнее всего диагностировать заболевание при инаппарантной форме. Клинических выражений нет, и распознать болезнь можно только по анализу крови.
- Врожденная.
Врожденная краснуха обусловлена инфицированием плода. Вирус краснухи губительно воздействует на развитие эмбриона: вирус заносится в плаценту, где успешно размножается и заражает плод. Инфицирование ведет к хромосомным модификациям, чем и определены патологии в развитии зародыша (разнообразные степени отклонений в физическом формировании и умственном развитии). Совокупность аномалий у родившегося ребенка, зараженного краснухой, называют синдромом врожденной краснухи. Перечень врожденных патологий при краснухе обширен: помимо слуховых и зрительных отклонений, отмечаются умственная неполноценность, некроз миокарда, микроцефалия, пороки сердца, увеличивается селезенка и печень.
Вакцина от краснухи

Краснушная вакцина была создана на базе живого аттенуированного штамма в конце 60-х годов прошлого века и с тех пор успешно применяется на протяжении не одного десятка лет. Пожизненный иммунитет формируется после единственной прививки и по стойкости своей он аналогичен тому, какой человек получает после заражения естественным путем.
Вакцина от краснухи имеется в двух вариациях:
- одновалентная, действие которой распространяется на один определенный патоген;
- комбинированная (используется чаще), которая применяется одновременно с иными вакцинами (в комбинации с вакциной против кори, в комбинации с вакцинами против кори, свинки, в комбинации с вакцинами против ветряной оспы, свинки и кори).
Вакцинация не вызывает серьезных реакций, отмечаются лишь покраснение и боль в месте прививки, а также небольшой подъем температуры и сыпь. Возможны мышечные боли.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Краснуха: причины появления, симптомы, диагностика и способы лечения.
Определение
Краснуха – острое инфекционное заболевание, передающееся воздушно-капельным путем. Местом внедрения (входными воротами) вируса краснухи (Rubella virus) является слизистая оболочка верхних дыхательных путей. Человек – единственный известный носитель этого вируса.
У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиться артрит с болями в суставах, который длится обычно 3-10 дней.
Причины появления краснухи
Источником инфекции могут быть больные, у которых краснуха протекает в острой форме, а также те, у кого заболевание проходит в стертой и атипичной форме. У 30-50% инфицированных детей краснуха протекает бессимптомно. Восприимчивость к краснухе всеобщая, но считается наиболее высокой у детей в возрасте от 3 до 4 лет. Для возникновения заболевания однократного контакта с больным недостаточно – к заражению приводит длительный и тесный контакт. Инфекция не передается через предметы и третьих лиц вследствие малой устойчивости вируса во внешней среде.
Классификация заболевания
Кодирование по МКБ-10
В 06. Краснуха (немецкая корь).
В 06.0. Краснуха с неврологическими осложнениями:
- энцефалит (G05.1),
- менингит (G02.0),
- менингоэнцефалит (G05.1).
В 06.8. Краснуха с другими осложнениями:
- артрит (M01.4),
- пневмония (J17.1).
В 06.9. Краснуха без осложнений
Клиническая классификация краснухи:
По типу:
- типичная;
- атипичная:
- с изолированным синдромом экзантемы,
- с изолированным синдромом лимфоаденопатии,
- стертая,
- бессимптомная.
По тяжести:
- легкой степени тяжести,
- средней степени тяжести,
- тяжелая.
По течению:
- гладкое;
- негладкое:
- с осложнениями,
- с наслоением вторичной инфекции,
- с обострением хронических заболеваний.
Симптомы краснухи
Интоксикационный синдром: недомогание, небольшая слабость, умеренная головная боль, иногда боль в мышцах и суставах. Температура субфебрильная или нормальная, иногда повышается до фебрильных значений, держится 1-3 дня.
Синдром поражения респираторного тракта (катаральный синдром) выражен слабо. Отмечается незначительная гиперемия зева, конъюнктивит, сыпь в виде мелких бледно-розовых пятнышек на мягком небе (пятна Форхгеймера). Иногда отмечается гиперемия, зернистость слизистой ротовой полости, точечные кровоизлияния на язычке и мягком небе. Ринит, сухой кашель обычно наблюдаются у детей старшего возраста.
 Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром экзантемы относится к числу постоянных признаков краснухи. Сыпь сначала появляется на лице, за ушами, на волосистой поверхности головы, в течение суток распространяется с лица на туловище и на конечности. Ввиду быстрого распространения экзантемы создается впечатление одномоментности высыпания. Сыпь более выражена на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. У 75% больных сыпь мелкопятнистая (диаметром 5-7 мм), в отдельных случаях (у 5% пациентов) она может быть крупнопятнистой (диаметром 10 мм и более), реже – пятнистопапулезной. На ладонях и подошвах экзантема отсутствует.
Диагностика краснухи
Диагностика краснухи производится путем сбора анамнеза, клинического осмотра, лабораторных и специальных методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению.
Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам для определения уровня лейкоцитов, числа плазматических клеток, тромбоцитов, СОЭ.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Серологический метод (ИФА) назначают пациентам с клиническими симптомами краснухи для подтверждения диагноза. Исследование крови проводят с целью выявления специфических антител, относящихся к иммуноглобулинам класса M (IgM) и класса G (IgG). Исследование группы репродуктивно значимых инфекций проводят беременным женщинам для выявления предрасположенности к заболеванию, при этом положительная реакция возможна только в случае ранее перенесенного заболевания.
Anti-Rubella-IgM (Антитела класса IgM к вирусу краснухи)
Антитела класса IgМ к вирусу краснухи.
Определение IgM антител к вирусу краснухи используют в целях диагностики первичной инфекции вирусом краснухи (Rubella). Они могут быть обнаружены уже через 1 – 3 дня после появления клинических симптомов, и в большинстве случаев их концентрация быстро снижае…
790 руб
Anti-Rubella-IgG (Антитела класса IgG к вирусу краснухи)
Индикатор наличия иммунитета к вирусу краснухи.
Антитела класса IgG к вирусу краснухи начинают вырабатываться через 3 – 4 недели с момента инфицирования и выявляются после окончания острого заболевания пожизненно, обеспечивая защиту от повторной инфекции. Выявление аnti-Rubella-IgG в концентр…
610 руб
Авидность IgG-антител к вирусу краснухи (Avidity anti-Rubella IgG)
Краснуха (Rubella) входит в группу репродуктивно значимых инфекций, обозначаемых как TORCH-комплекс (название образовано начальными буквами в латинских наименованиях – Toxoplasma, Rubella, Cytomegalovirus, Herpes); первичное инфицирование данными возбудителями, либо обострение уже имеющей…
925 руб
Вирусологическое исследование направлено на раннее выявление вируса краснухи в организме человека (первые 72 часа после появления сыпи). Исследование проводится из любых смывов – крови, слюны, мочи и др. Применяется в отдельных случаях как специальное исследование.
Молекулярно-биологический метод – полимеразная цепная реакция (ПЦР) применяется в целях определения генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с синдромом врожденной краснухи, в качестве дополнительного метода исследования у беременных женщин.
Вирус краснухи, определение РНК (Rubella virus, RNA) в сыворотке крови
Определение РНК вируса краснухи (Rubella virus) в сыворотке крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Краснуха, широко распространенное острое инфекционное заболевание, характеризующееся кожной сыпью и увеличением лимфатических узло…
755 руб
Окончательный диагноз выставляется с учетом всех проведенных исследований и указанием следующих данных:
- эпидемиологических (контакт с больным краснухой в пределах инкубационного периода, наличие вакцинации),
- клинических (увеличение периферических лимфатических узлов, наличие сыпи, ее характер и локализация, выраженность интоксикации и лихорадки, синдром поражения респираторного тракта),
- лабораторных (лейкопения, тромбоцитопения, СОЭ; выявление антител к вирусу краснухи классов IgM, IgG или низкоавидных IgG, выделение вируса в различных биологических жидкостях).
К каким врачам обращаться
При первых симптомах краснухи следует обратиться к врачу общей практики (семейному врачу) или
терапевту
. Детей осматривает
врач-педиатр
. Специализированная медицинская помощь, в том числе в условиях стационара, оказывается врачами-инфекционистами и другими специалистами и включает профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Лечение краснухи
Принципы лечения больных краснухой предусматривают решение следующих задач:
- предупреждение развития осложнений со стороны органов и систем;
- предупреждение формирования остаточных явлений.
Больному требуется постельный режим и изоляция в течение всего острого периода. Лечение больных с диагнозом «краснуха» легкой и средней степени тяжести осуществляется в амбулаторных условиях, при тяжелом течении заболевания – в условиях стационара. Госпитализация также показана при наличии факторов риска, к которым относятся ранний возраст ребенка; пороки развития сердца, органов слуха и зрения; энцефалопатия; иммунодефицитные состояния. Показаниями для госпитализации в отделение реанимации и интенсивной терапии являются тяжелые формы краснухи с выраженными неврологическими нарушениями, дыхательной и сердечно-сосудистой недостаточностью.
Выбор методов лечения краснухи зависит от клинической картины, симптомов, и может включать назначение лекарственных препаратов и немедикаментозных методов терапии. При неосложненном течении заболевания применяется симптоматическая терапия.
Методы медикаментозного лечения:
- средства этиотропной терапии (препараты рекомбинантного интерферона);
- патогенетическая терапия;
- средства симптоматической терапии, в том числе, антибиотики;
- средства иммунотерапии и иммунокоррекции.
Методы немедикаментозного лечения:
- физические методы снижения температуры (обтирание, прикладывание льда, прохладная клизма, обильное питье, жаропонижающие средства;
- витаминные комплексы;
- санация ротоглотки;
- проветривание помещения;
- гигиенические мероприятия.
Осложнения
Осложнения после краснухе возникают редко. К ним относят артриты, которые чаще развиваются у взрослых (30% – у мужчин, 5-6% – у женщин). Припухлость и болезненность суставов появляются через 1-2 дня после угасания сыпи и исчезают в течение 1-2 недель без остаточных явлений. Обычно поражаются мелкие суставы кистей рук, реже – коленные и локтевые.
Краснушный энцефалит характеризуется выраженной неврологической симптоматикой. Больные отмечают усиление головной боли, ухудшение общего самочувствия, в дальнейшем могут возникать судороги, коматозное состояние. Возможно развитие менингоэнцефалита, энцефаломиелита. Крайне редко отмечается развитие невритов, полиневритов, пневмоний, синуситов, отитов, нефритов, тромбоцитопенической пурпуры, поражения поджелудочной железы с развитием сахарного диабета 1-го типа.
Изредка краснуха осложняется геморрагическим синдромом – кровоизлияниями в кожу и слизистые оболочки, гематурией, носовыми, кишечными кровотечениями.
Инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Профилактика краснухи
Применение вакцины против краснухи обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования. Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. Иммунизация против краснухи проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям.
Неблагоприятные реакции на вакцинацию обычно бывают легкими и включают боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Каждый случай краснухи подлежит регистрации и учету в «Журнале учета инфекционных заболеваний» по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и др.), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных.
Источники:
- Постановление Главного государственного врача РФ «Об утверждении Программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015 гг.)» и плана ее реализации». Зарегистрировано в Минюсте РФ 30 августа 2013 г. № 29831.
- Санитарно-эпидемиологические правила «Профилактика кори, краснухи и эпидемического паротита» СП 3.1.2952-11. Зарегистрировано в Минюсте РФ 24 ноября 2011 г. № 22379.
- Руководство по эпидемиологическому надзору за корью, краснухой и синдромом врожденной краснухи в Европейском регионе ВОЗ. Обновленное издание, декабрь 2012 г.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным краснухой. ФГБУ НИИДИ ФМБА России. 2015.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Бруцеллез
Бруцеллез: причины появления, симптомы, диагностика и способы лечения.
Ревматоидный артрит
Ревматоидный артрит: причины появления, симптомы, диагностика и способы лечения.
Подагра
Подагра: причины возникновения, симптомы, диагностика и способы лечения.
Источник
