Колиты кишечника и спиртное

Через какое время алкоголь выведется из
организма?
Алкоголь,
попадая в организм, влияет на все внутренние органы, особенно на желудок,
кишечник и печень. Многие люди, страдая запорами и другими проблемами с
кишечником, считают что определенная доза алкоголя способна помочь с кишечным
застоем. Однако, такой народный способ лечения часто только усугубляет
положение. Некоторые виды спиртного и правда могут помочь расслабить кишечник,
но подавляющее большинство оказывает полностью обратный негативный эффект.
Любой
напиток, имеющий в своем составе этиловый спирт, негативно влияет на работу
желудочно-кишечный тракт и кишечник. Этанол всасывается в стенки желудка и
кишечника, отравляя его и нарушая метаболизм всего организма. Расщепление
спирта также приводит к ухудшению всасывания полезных веществ и к
обезвоживанию.
Постоянный
и длительный прием алкоголя вызывает натуральные химические ожоги слизистой
отделов желудочно-кишечного тракта. Поступаемая пища перестает должным образом
перевариваться и целиком попадает в кишечник. Таким образом и образуется застой
и запоры.
Как влияет алкоголь на желудочно-кишечный тракт?
При хроническом алкоголизме нарушения в работе желудочно-кишечного тракта принимает патологический характер. В течение всего времени, пока человек будет пить, кишечник медленно будет атрофироваться. Если даже учесть тот вариант, если алкоголик полностью вылечится от своей болезни, восстановить стул и работу ЖКТ будет уже невозможно.
Влияние
алкоголя влияет на все функции кишечника, нарушая такие процессы как:
- Усвоение
полезных веществ, таких как белок и его соединения, а также всех витаминов
группы В! Именно поэтому при абстинентном синдроме или похмелье рекомендуется
принимать именно эту группу витаминов; - Проницаемость
стенок кишечника. Ожоги слизистой влияют на весь кишечный тракт. - Всасываемость
фолиевой кислоты и других полезных витаминов и солей.
Кроме
кишечника, этанол негативно влияет и на работу сердца и сосудов. Стенки сосудов
разрушаются, а капилляры закупориваются. Кровообращение нарушается, а
количество воды в крови падает. Из-за недостаточного кровообращения разные
участки организма страдают от недостатка кислорода, сокращается мускулатура
кишечника и появляются хронические запоры.
Любая
доза спиртного точно повлияет на работоспособность организма— не думайте что
это обойдет вас стороной! Его токсическое воздействие сильно отравляет все
органы и ткани организма.
На фоне
регулярного потребления этилового спирта могут развиться такие заболевания, как
гастрит и язвы, циррозы и поражения печени, панкреатит и панкреонекроз, некрозы
( в том числе и стенок кишечника), нарушения работы желёз организма.
Итогом
вышеперечисленных заболеваний может стать образование запоров и каловых камней.
Любители выпить нередко страдают такими осложнениями. Но есть некоторые виды алкоголя, которые
наоборот способствуют работе кишечника, и то если употреблять в умеренных
количествах. Например, 50 мл. хорошего
вина за обедом принесет только пользу организму. Тоже самое можно сказать о
качественном коньяке. Но некоторые люди имеют противопоказания к любому
количеству спирта, и даже от этого стоит отказаться.
Так же
стоит сказать, если у вас и без алкоголя существуют проблемы с ЖКТ и стулом, то
любая доза алкоголя строго противопоказана!
Запомните,
что здоровье— самая важное что есть у человека. И забота о нем лежит только в
ваших руках. Если вы у себя или у близкого увидите симптомы развивающегося
алкоголизма— сразу обращайтесь в наркологическую клинику. Самую качественную и,
самое главное, анонимную помощь вам окажут только в частных учреждениях.
Алкоголизм— тяжелое заболевание, требующее медикаментозной и
психотерапевтической терапии. Любое
лечение бесполезно без выраженной мотивации желания человека излечиться.
Если
зависимый не осознает свою проблему, что лучшим решением будет вызов нарколога
на дом. В домашних условиях выездной нарколог проведет первичный осмотр,
соберет анамнез, окажет наркологическую помощь и проконсультирует насчет
дальнейшего лечения. А самое главное, убедит человека начать курс терапии.
Источник
За каждым врачебным советом из разряда «Вам строго запрещается…», по моему искреннему убеждению, должны стоять однозначные научные данные. Российский пациент с язвенным колитом или болезнью Крона не раз услышит, что ему «надо оставаться на строгой диете» (не надо), «нельзя заводить детей» (можно), «нельзя вакцинироваться» (нужно!) и «следует избегать психоэмоциональных нагрузок» (знать бы, как именно). Как тут не выпить? Но и алкоголь оказывается «строго противопоказан». Разберемся.
(Готовы поверить на слово – листайте до последнего абзаца)
 Рюмку можно. Три – перебор
Рюмку можно. Три – перебор
Приводит ли употребление алкоголя к возникновению ВЗК?
В июле 2017 г стали доступны результаты прямо-таки эпического проспективного исследования: оно так и называется – EPIC (European Prospective Investigation into Cancer and Nutrition). В 1993 г неимоверное число участников (262 451 человек) начали заполнять анкеты о том, что они едят и пьют. С тех пор за ними наблюдают: язвенный колит за это время развился у 198 человек, а болезнь Крона – у 84 (заметим, что это именно случаи впервые возникшего заболевания). Этим «невезучим» участникам были подобраны «парочки» – участники без ВЗК, но того же возраста и с другими идентичными характеристиками (например, курильщиков сравнивали с курильщиками). Такое исследование – когда сравниваются люди с заболеванием и очень похожие на них люди без заболевания (“case-match”) позволяет надежно оценить, влияет ли именно алкоголь (а не другие факторы) на вероятность развития ВЗК. Как оказалось, не влияет. Ни сам факт употребления алкоголя, ни регулярность его употребления, ни количество выпиваемого не повышало (но и не снижало) вероятность развития болезни Крона и язвенного колита. Разумеется, подобные исследования проводились и раньше, но EPIC – первое и пока единственное проспективное исследование.
Месяц назад появился и мета-анализ имеющихся эпидемиологических исследований (их девять): в него включили 3689 случаев язвенного колита и 335 339 человек в качестве контроля. Количество употребляемых в неделю напитков никак не коррелировало с риском развития язвенного колита. Ждем аналогичного мета-анализа для болезни Крона. Но нас, строго говоря, волнует не то, появляется ли ВЗК от пива и виски, а следующий вопрос:
Может ли после употребления алкоголя начаться обострение уже имеющегося ВЗК?
Мы толком не знаем. Этанол вызывает оксидативный стресс, достоверно меняет концентрацию воспалительных цитокинов (например, интерлейкина-12) и повышает проницаемость кишечной стенки для бактериальных эндотоксинов, а при ВЗК ответ иммунитета на эти эндотоксины избыточен. Риск обострения ВЗК при приеме алкоголя, вне сомнения, увеличивается. Но мы не знаем, как сильно повышается этот риск. Большая часть научных данных получена на лабораторных моделях (мышках, культурах клеток и т.п.) или в, мягко скажем, не очень крупных исследованиях пациентов. Например, остроумные американцы из Чикаго в 2011 г в течение недели поили людей с ремиссией ВЗК хорошим красным вином (вино и правда было хорошим: в день участники выпивали 1-3 бокала чилийского Cabernet Sauvignon урожая 2003 года). Участников, было немного: 7 здоровых, 8 человек с ремиссией язвенного колита и 6 человек с ремиссией болезни Крона. Результаты получились противоречивыми. С одной стороны, у людей с ВЗК (но не у здоровых) резко и значимо повышалась кишечная проницаемость: ее изучали, давая им до и после «алко-недели» коктейль из плохо всасываемых углеводов – маннитола, лактулозы и сукралозы. По тому, сколько этих углеводов затем выделяется с мочой, можно судить о проницаемости кишечной стенки («всасываемости» углеводов). Повышенная кишечная проницаемость – раннее проявление обострения ВЗК, так что недельное употребление вина, по-видимому, повышает риск воспаления. Вот только значимое воспаление, похоже, у людей с ремиссией ВЗК так и не развилось: наоборот, недельная дегустация чилийского вина достоверно снизила уровень кальпротектина – белка нейтрофилов, содержание которого в кале отражает активность воспаления. В общем, противоречивые результаты.
Единственное (!) проспективное исследование, в котором непосредственно оценивали риск обострения при приеме алкоголя было опубликовано в 2004 году. Пациентов с ремиссией язвенного колита (191 человек) наблюдали в течение года, периодически получая от них заполненные опросники с информацией о принимаемых продуктах и напитках. Обострение развилось приблизительно у половины пациентов (52%). Умеренный прием алкоголя риск обострения не повышал (95% ДИ для отношения шансов 0,53-2,79), а вот прием больших доз алкоголя – удваивал вероятность рецидива (ОШ 2,42, ДИ 1,04-5,62). Конкретной «пороговой» дозы в исследовании не было: в качестве «злоупотребляющих» взяли треть участников с максимальной суммарной дозой алкоголя, принимаемой в неделю.
Вот и все, что мы знаем. Ретроспективных работ (когда пациент описывает события в прошлом) множество: в одной работе 75% людей с ВЗК сообщали, что симптомы заболевания усиливаются после употребления алкоголя. Вот только, вздутие живота и диарея – далеко не всегда проявление воспаления. Кроме того, такие исследования подвержены «ошибке воспоминания» (recall bias). Человеческое сознание склонно переоценивать причинно-следственные связи в прошлом. Например, в другом опросе 46% людей с ВЗК «вспомнили», что симптомы у них усиливаются после острого, 33% – после жирного, а 22% – после алкоголя. Надежными такие исследования не считаются.
Поскольку качественных исследований фактически нет, остается услышать мнение экспертов. В рекомендациях Европейского общества (ЕССО, 2016-2017), Американской коллегии гастроэнтерологов (ACG) и Британского NICE об алкоголе – ни слова. Последний раз об алкоголе и риске ВЗК говорили в 2017 на заседании Alcohol and Immunology Research Interest Group (AIRIG). С оговорками о том, «как мало мы знаем» сошлись на том, что людям с ВЗК не следует: (а) принимать алкоголь ежедневно, (б) принимать алкоголь в «запойном» режиме. В англоязычной медицине этим термином (binge drinking) обычно обозначают прием более 5 «напитков» за вечер (5 шотов, 5 бокалов вина или 5 кружек пива).
 Это уже “binge drinking”
Это уже “binge drinking”
Взаимодействует ли алкоголь с препаратами для лечения ВЗК?
Из всех основных препаратов, которыми можно полечить человека с ВЗК, тяжелую реакцию при одновременном употреблении алкоголя «дает» только метронидазол. Это лекарство, используемое, в основном, при перианальной болезни Крона, блокирует ацетальдегиддегидрогеназу – фермент, который нейтрализует ацетальдегид (в него превращается алкоголь). Именно ацетальдегид вызывает утреннее похмелье с частым сердцебиением, тревогой и прочими «приятными» симптомами. Тяжелая антабусная реакция (так называют реакцию накопления ацетальдегида) – вещь опасная. С остальными препаратами все не так однозначно:
Месалазин с алкоголем совместим. В интернете много страшилок о токсическом действии месалазина на печень, но реальная частота каких-либо «печеночных» реакций не превышает 2,9%, и в подавляющем большинстве случаев это временное (обратимое) и несущественное увеличение «печеночных ферментов» в сыворотке крови. Кроме того, большая часть реакций вызвана морально устаревшим сульфасалазином, а не “чистым” месалазином.
Системные глюкокортикостероиды (преднизолон, метилпреднизолон-Метипред) повышают риск язвенной болезни желудка и 12-перстной кишки. Как и алкоголь, разумеется. И алкоголь, и стероиды повреждают слой желудочной слизи, обнажая стенку для соляной кислоты. Так что в период лечения этими препаратами от алкоголя лучше воздержаться, но без фанатизма: от бокала вина кровотечение из язвы не откроется.
Азатиоприн и его производное 6-меркатопурин, а также метотрексат – иммуносупрессоры, которые могут вызвать лекарственный гепатит или панкреатит. Почти все случаи гепатита/панкреатита при приеме иммуносупрессоров развиваются в первые два месяца лечения. Как и в случае месалазина, абсолютная частота этих реакций не велика – от 1,4 до 3,3% за год лечения. Чтобы их вовремя выявить, врачи в первые 2-3 месяца контролируют уровень ферментов печени. Поэтому в первые месяцы лучше не осложнять своему доктору интепретацию анализов и не принимать алкоголь, иначе есть риск, «списав» увеличение печеночных ферментов на азатиоприн/метотрексат, остаться без эффективного лечения. Когда доза препарата подобрана, совсем отказываться от веселящих напитков, по-видимому, не обязательно: пока опубликован всего один случай тяжелого гепатита, да и то вызванный запоем (800 г этанола в течение 3 дней) у пациента с болезнью Крона, длительно получавшего азатиоприн.
Может ли алкоголь усилить иммуносупрессивное действие азатиоприна? Теоретически, да: алкоголь подавляет тиопуринметилтрансферазу – фермент, инактивирующий 6-меркаптопурин (производное азатиоприна). В результате 6-меркаптопурин накапливается и усиливает свое действие на иммунные клетки. У человека, который, принимая азатиоприн, станет крепко выпивать, в принципе, может усилиться «иммуноподавляющее» действие лекарства – «упадут» лейкоциты. В действительности, ни один подобный случай, в котором чрезмерное действие азатиоприна объяснялось бы только алкоголем, в литературе не описан.
 Иногда можно
Иногда можно
Итого:
- На праздник рюмку выпить можно (пока не будет доказано обратное).
- Влияние алкоголя на ВЗК сомнительно и уж точно слабее, чем влияние курения или приема НПВС, иначе употребление алкоголя «выскочило» бы в эпидемиологических исследованиях как фактор риска.
- Алкоголь может влиять на соотношение кишечных бактерий и состояние иммунитета, косвенно усиливая воспаление. Потому не стоит (а) Выпивать ежедневно и (б) Напиваться.
- Нельзя употреблять алкоголь в период лечения метронидазолом.
- Не стоит употреблять алкоголь во время приема системных стероидов (преднизолона, Метипреда) и в первые пару месяцев после начала терапии метотрексатом, азатиоприном и 6-меркаптопурином.
Источник
Источник
Что такое язвенный колит?
В основе язвенного колита лежит хронический рецидивирующий воспалительный процесс, поражающий слизистую оболочку толстого кишечника. Особенность патологии — образование на слизистой многочисленных глубоких язв на отдельных сегментах или по всей внутренней поверхности толстой кишки (рис. 1). Локализация поражения определяет характер течения болезни.
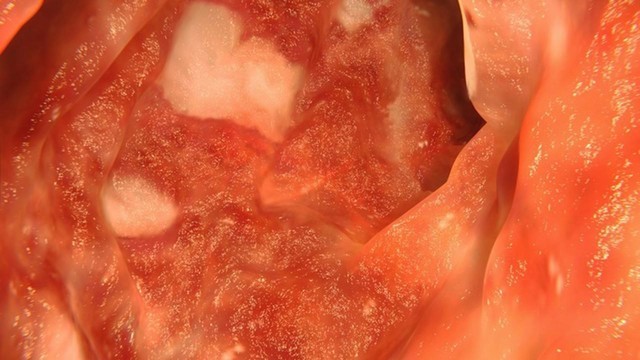 Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Патологический процесс обычно начинается с области прямой кишки, и в 20-30% случаев ограничивается ей. В половине наблюдений воспаление переходит на сигмовидную, нисходящую ободочную и поперечную ободочную кишку, а в остальных — охватывает весь толстый кишечник.
Из чего состоит толстый кишечник человека
Толстый кишечник имеет длину около двух метров. Именно здесь происходит окончательное всасывание питательных веществ из пищи и формирование каловых масс. Толстый кишечник разделяют на 5 отделов: слепую кишку (она соединяется с подвздошной кишкой тонкого кишечника) и аппендикс, ободочную кишку (ее делят на 4 части — восходящую, поперечную, нисходящую и сигмовидную), прямую кишку и заднепроходный канал, заканчивающийся анальным отверстием (рис. 2).
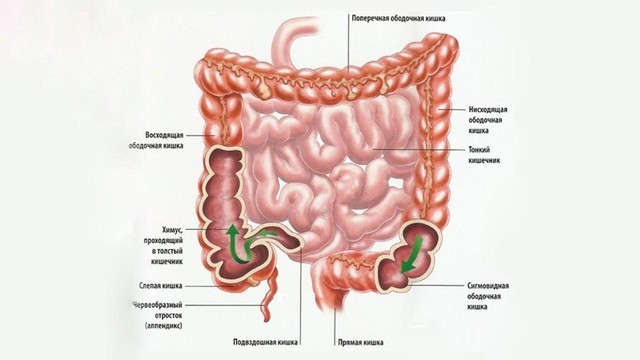 Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Язвенным колитом чаще болеют молодые мужчины, не достигшие 40-летнего возраста, но тенденция последних лет — увеличение числа заболевших среди детей и пожилых людей. Интересны географические особенности распространенности патологии: в Австралии, США и Канаде отмечается 100-150 случаев на 100 тыс. населения, тогда как в Европе этот показатель не превышает 15. Жители стран Африки и Азии язвенным колитом практически не болеют. В Москве и Московской области число заболеваний на 100 тыс. населения фиксируется на уровне 22-23 случая на 100 тыс. населения.
Причины
Несмотря на долгую историю изучения причин заболевания, они до сих пор до конца не выяснены, и определение этиологии язвенного колита считается одной из самых сложных проблем гастроэнтерологии. Существует несколько теорий патогенеза болезни, в основе которых лежат факторы разной природы:
- Генетические. В результате длительных клинических исследований установлено, что язвенным колитом чаще болеют люди, у которых один из родителей также страдал от этого заболевания. Генетическая теория основана на предположении о мутации некоторых генов.
- Инфекционные. Воспалительный процесс в толстом кишечнике могут вызывать определенные виды патогенной микрофлоры. Кроме этого, язвенный колит может являться следствием чрезмерной иммунной реакции на антигены определенных непатогенных бактерий, присутствующих в кишечнике.
- Аутоиммунные. По мнению некоторых исследователей причина язвенного колита — разрушение клеток эпителия толстого кишечника в результате формирования антител против собственных антигенов.
Предрасполагающие факторы возникновения язвенного колита:
- неправильное питание с избытком в рационе животного белка и недостатком пищевых волокон;
- нервное перенапряжение;
- различные вирусные инфекции;
- недостаток в организме витамина D;
- малоподвижный образ жизни, курение, злоупотребление алкоголем.
В возникновении патологии может сыграть роль и пищевая аллергия, например, непереносимость орехов, молока, меда и других продуктов.
Классификация
Для определения правильной тактики лечения язвенного колита необходимо правильно классифицировать заболевание. Классификация проводится по разным основаниям.
| Тип колита | Характеристика |
| Проктит (дистальный колит) | Воспаление в пределах 18 мм от анального канала, затрагивающее только прямую кишку |
| Левосторонний колит | Затрагивает зону от сигмовидной кишки до левого изгиба прямой кишки |
| Тотальный (паколит) | Включает субтотальный колит с воспалением левого изгиба толстой кишки |
По тяжести заболевания выделяют тяжелое, среднетяжелое и легкое течение в зависимости от выраженности симптомов в период обострения, наличия осложнений, отклика на лекарственную терапию.
При сверхтяжелом или крайне тяжелом язвенном колите диарея наблюдается более 10-15 раз в сутки, гемоглобин заметно понижен, а температура тела поднимается выше 38 °С.
Классифицируют язвенный колит также по наличию кишечных осложнений и внекишечных проявлений, активности и по некоторым специальным индексам. По характеру течения различают острый и хронический колит.
Проявления острой стадии язвенного колита чрезвычайно болезненны: частый стул, примеси гноя и крови в каловых массах, повышение температуры, тошнота, слабость, сильная боль в животе. Тяжелое состояние может усугубиться перитонитом (из-за прободения кишки) и обильным кровотечением.
Хронический язвенный колит
Если колит длится более полугода, его считают хроническим. Различают 2 вида хронического язвенного колита:
- Хронический с непрерывным течением — заболевание протекает без периодов ремиссии. Такая форма колита характеризуется функциональными нарушениями работы кишечника, появлением лимфатических инфильтратов в слизистой и изменениями в метаболических процессах.
- Хронический рецидивирующий — периоды обострения сменяются длительной ремиссией. При этом во время ремиссий симптомы пропадают, а в период обострения — возвращаются. Во время активной фазы температура тела повышается, а в стуле обнаруживают кровь.
В чем опасность язвенного колита
Опасность язвенного колита связана с серьезными осложнениями, некоторые из которых могут привести к летальному исходу.
В худшем случае развивается каловый перитонит, т.е. острое воспаление брюшины из-за обсеменения брюшной полости микрофлорой фекалий.
Признаки перитонита — сильная боль в животе, тошнота, рвота, длительный запор, бледность кожных покровов. Больному трудно пошевелиться, у него заостряются черты лица.
Перитонит требует неотложного хирургического вмешательства. После подтверждения диагноза с помощью УЗИ или рентгеноскопии вскрывают брюшную полость, выполняют ее санацию и ушивают дефект стенки толстой кишки.
Важно! Успех лечения перитонита напрямую зависит от времени обращения за медицинской помощью. При сильных болях в животе нужно сразу вызывать скорую помощь и не пытаться решить проблему при помощи обезболивающих препаратов.
Осложнения
Другие опасные осложнения язвенного колита:
- сильное кровотечение из толстой кишки, развитие анемии и шока из-за значительной кровопотери;
- появление злокачественных новообразований на месте изъязвлений (малигнизация);
- поражение воспаленной слизистой патогенной кишечной микрофлорой;
- гнойные воспаления близлежащих тканей.
Большинство осложнений язвенного колита лечится только хирургическим путем. Решение об операции принимает лечащий врач на основе данных всестороннего обследования.
Симптомы язвенного колита
Язвенный колит характеризуется тремя ведущими синдромами, обусловленными воспалительным процессом в толстой кишке (рис. 3):
- проблемы со стулом: диарея, посещение туалета до 20 раз в сутки;
- примеси крови и слизи в каловых массах;
- сильные режущие тянущие боли в животе и в области прямой кишки без выделения кала.
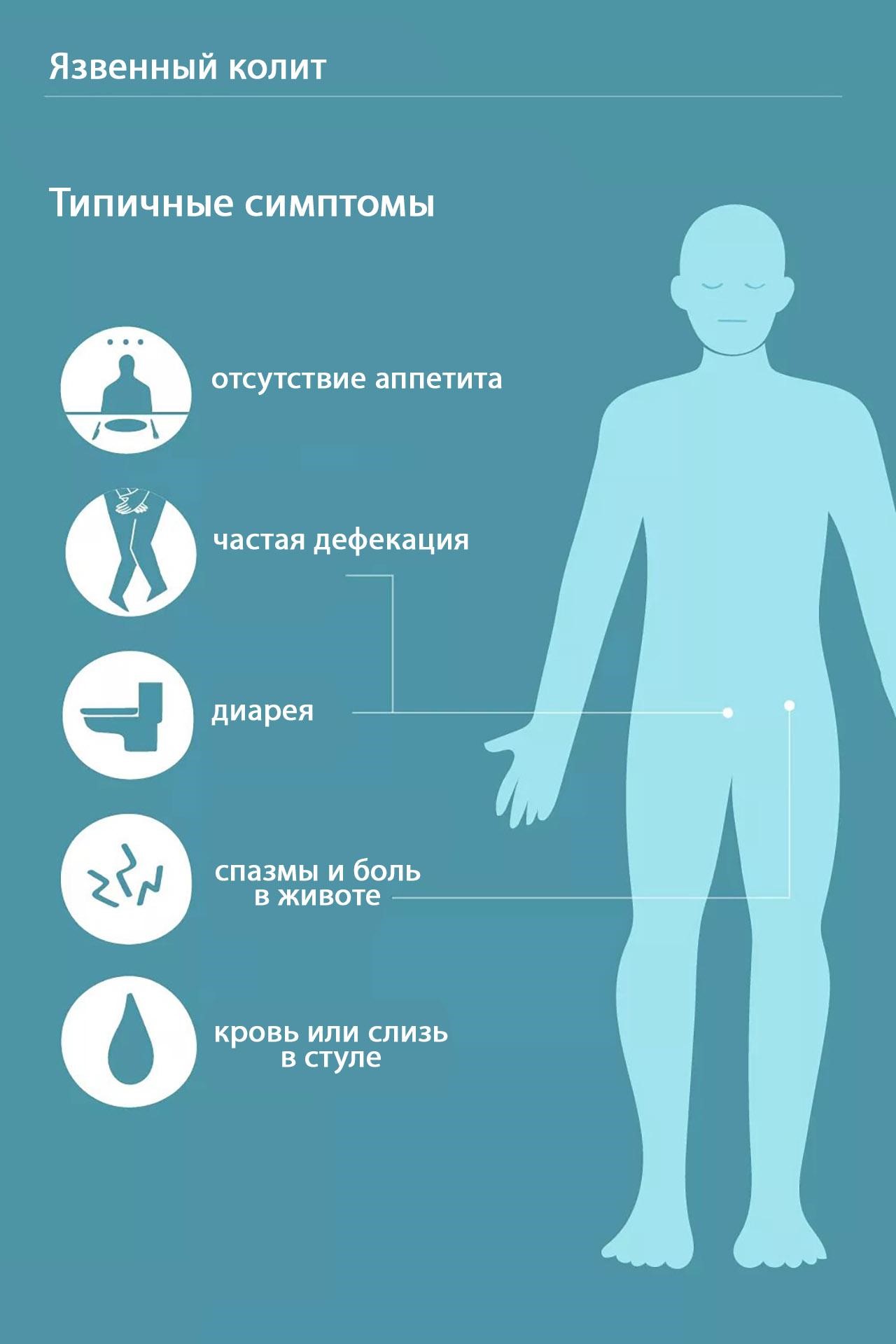 Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Иногда в начале заболевания язвенный колит проявляется запорами, периодическими болями в животе и незначительными примесями крови в каловых массах. Такие симптомы не вызывают у человека тревоги, и он не спешит обращаться к врачу, принимая недомогание за обычное расстройство кишечника.
Выраженность симптомов зависит от тяжести и формы заболевания. В острой фазе к локальным симптомам добавляется высокая температура, слабость, ломота в мышцах и суставах, потеря веса, отсутствие аппетита, (примерно в 1% наблюдений) язвенный колит сопровождается офтальмологическими проявлениями — конъюнктивитом, передним увеитом, эписклеритом.
Диагностика
В диагностике язвенного колита важно отличить его от других воспалительных заболеваний со схожими симптомами. В диагностический комплекс входит ряд обязательных мероприятий, включающих различные лабораторные и инструментальные исследования.
К какому врачу обратиться
Первый этап обследования — беседа с врачом-гастроэнтерологом. Сбор анамнеза включает выяснение наследственной предрасположенности к заболеванию, определение характера жалоб, цвета крови, содержащейся в кале, ее количества, локализации болей и т.д.
Во время осмотра определяют состояние слизистой оболочки глаз и выполняют пальпацию живота. Эта процедура позволяет определить области повышенной чувствительности и возможное увеличение размеров толстой кишки.
Лабораторные исследования
Лабораторные исследования включают:
- Общий анализ крови. Особое внимание обращается на уровень гемоглобина, количество лейкоцитов и эритроцитов.
- Биохимический анализ крови, который позволяет выявить воспалительный процесс (реактивный белок), уровень гаммаглобулинов для оценки количества антител.
- Иммунологический анализ для определения иммунной реакции на антитела.
- Анализ кала на наличие бактерий, слизи и крови.
Для определения характера воспалительного процесса и его локализации назначают:
- Эндоскопию толстого кишечника. Процедура требует физиологической и психологической подготовки пациента, так как сопровождается дискомфортом и неприятными ощущениями. Эндоскопия позволяет выявить отек и покраснение слизистой, ее структуру и кровоточивость, наличие крови или гноя в толстом кишечнике. Исследование сигмовидной кишки проводят методом ректосигмоидоскопии.
- Колоноскопия — исследование толстого кишечника для оценки распространенности патологического процесса и исключения других заболеваний, в частности, злокачественных опухолей.
- Рентгенография — для выявления возможных осложнений, например, перфорации стенки кишки, а также для оценки состояния слизистой, наличия эрозий и псевдополипов.
- Ирригография — исследование с помощью контраста для уточнения диагноза.
По результатам комплексного исследования врач назначает индивидуальную схему терапии. В тяжелых случаях пациенту может помочь только экстренное хирургическое вмешательство.
Лечение
Трудности в лечении язвенного колита связаны с неясной этиологией заболевания, поэтому основная цель терапевтических мероприятий — снятие симптомов, достижение стойкой ремиссии, профилактика рецидивов, повышение качества жизни и облегчение физического и психологического состояния человека.
Схема лечения разрабатывается строго индивидуально в зависимости от фазы и характера течения болезни, состояния толстой кишки, длительности заболевания, выраженности симптомов, реакции на предшествующее лечение, аллергического статуса, риска развития осложнений и ряда других факторов.
Комплекс терапии включает:
- медикаментозное лечение;
- строгое соблюдение диеты;
- психологическую поддержку;
- хирургическое лечение при осложнениях и отсутствии эффекта от других методов.
Лекарственные препараты
Лекарственная терапия включает четыре основных группы препаратов:
- глюкокортикостероиды;
- нестероидные противовоспалительные средства на основе 5-аминосалициловой кислоты;
- иммуносупрессоры;
- генно-инженерные биопрепараты (ГИБП).
Кроме того, назначают симптоматические лекарственные средства: противодиарейные, обезболивающие, препараты для восполнения железа в организме, витамины группы В и С и некоторые другие.
Форма и длительность приема каждого вида лекарственных средств подбирается строго индивидуально.
Важно! Язвенный колит — опасное воспалительное заболевание, самолечение абсолютно недопустимо. Неконтролируемый прием лекарственных препаратов может привести к серьезным осложнениям и значительно усугубить ситуацию.
Диета
Диета играет определяющую роль в лечении язвенного колита. В острой фазе при ярко выраженных симптомах может быть рекомендовано полное голодание с разрешением пить только чистую воду. Запрет на прием пищи переносится больными без проблем, так как во время обострения они теряют аппетит по естественным причинам. В особо тяжелых случаях назначают парентеральное питание (внутривенное введение раствора с питательными веществами).
Диета при язвенном колите направлена на нормализацию состояния слизистой оболочки кишечника и прекращение диареи. Сильнее всего раздражают слизистую острые, кислые продукты, блюда в маринаде, большое количество клетчатки и грубой пищи, любые алкогольные напитки.
При воспалении кишечника рекомендуют продукты с высоким содержанием белка животного и растительного происхождения. Количество белка в дневном рационе рассчитывается исходя из нормы в 1,5-2 грамма на килограмм веса. Основные источники белка — это нежирное мясо, вареная и запеченная рыба, яйца, бобовые. Продукты не рекомендуют жарить, так как приготовленные таким способом блюда сильно раздражают слизистую желудка и толстой кишки.
Рекомендация
В период обострения у многих людей развивается непереносимость молока, поэтому молочные продукты и блюда на их основе желательно исключить.
Оптимальное меню при язвенном колите соответствует диетическому столу №4. В рацион включаются супы на рыбном бульоне или на основе постного мяса, приготовленные на пару блюда из фарша, каши на воде, протертые яблоки, вареные яйца, сливочное масло (не больше 5 грамм в день), зеленый чай, отвар шиповника и некоторые другие блюда и напитки.
Важно! Любое нарушение диеты при язвенном колите грозит обострением заболевания!
Народные средства
Народные средства лечения не могут являться основными, это лишь способ облегчить состояние больного, но не замена терапии. Тем не менее, после консультации с врачом для снятия симптомов колита можно принимать отвары лекарственных растений, обладающие противовоспалительным эффектом и нормализующие стул. Например, для снятия симптомов воспаления широко применяют отвар аптечной ромашки, настой коры ивы, сироп лакричного корня, а для прекращения диареи — настои и отвары коры дуба, зверобоя, плоды и семена айвы, корки граната.
Хирургическое лечение
Хирургическое лечение показано при отсутствии эффекта от строгой диеты и приема лекарственных средств. Неотложная операция показана при подозрении на массированное кровотечение, перитонит и при развитии других осложнений.
В ходе операции обычно выполняют резекцию толстого кишечника и соединение свободного конца подвздошной кишки с анальным каналом. Если позволяет ситуация, резекцию выполняют частично с сохранением неповрежденных участков толстой кишки. Хирургическое лечение показано примерно 20% пациентов.
Прогноз
Прогноз при язвенном колите зависит от тяжести течения, наличия осложнений и сопутствующих заболеваний. При нетяжелой форме патологии и поддерживающей противовоспалительной терапии более 80% больных в течение года не сталкиваются с рецидивами. Риск развития злокачественных новообразований ограничен 3-10%.
Профилактика
Основной метод профилактики любых проблем с желудочно-кишечным трактом — привычка к здоровому образу жизни. Зная о наследственной предрасположенности к язвенному колиту, необходимо правильно питаться, избегая продуктов, раздражающих кишечник. Следует полностью отказаться от алкоголя и сигарет, следить за весом, нормализовать режим труда и отдыха, заниматься спортом, избегать стрессов и эмоционального перенапряжения.
Необходимо внимательно следить за состоянием организма, не игнорировать любые желудочно-кишечные недомогания и регулярно проходить обследование.
Заключение
Язвенный колит — воспалительное заболевание неясной этиологии, поражающее прямую кишку. Патология опасна развитием серьезных осложнений с высоким риском летального исхода. Нормализовать состояние и повысить качество жизни возможно при своевременном обращении к врачу и строгом соблюдении всех рекомендаций.
Источники
- Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
- Дуброва С.Э. Раннее выявление, дифференциальная диагностика и возможности предупреждения развития осложнений хронических воспалительных заболеваний кишечника // Consilium medicum, 2019.-N 8.-С.84-87.
Источник
