Колит внизу живота после родов

После родов болит живот практически у каждой женщины, явление считается вполне физиологическим.
Интенсивность и продолжительность болезненности зависит от того, проводилось кесарево сечение или роды были естественными.
Загрузка …
Обратитесь к врачу!
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста и подробное изучение инструкции!
Обязательно запишитесь на прием к врачу.
↑
Почему болит живот после родов
Болевые ощущения в области живота могут быть спровоцированы чрезмерной нагрузкой на мышечные волокна во время потуг. Боль возникает на фоне их отравления молочной кислотой, надрывов, микротравм. В норме она беспокоит в среднем 3-5 дней, после восстановления организма исчезает.
Доставлять боль может и грудное вскармливание, объясняется это тем, что раздражение сосков стимулирует выработку окситоцина, вызывающего схватки, а матка в течение долгого времени сохраняет высокий уровень чувствительности к нему.
Параллельно с этим влагалищные выделения становятся обильнее, таким образом матка избавляется от лохий. Симптомы не должны вызывать беспокойства.
Обратиться за консультацией к врачу стоит, если болезненность беспокоит постоянно, изменяется характер, цвет, запах лохий, повышается температура тела. Такие неприятные симптомы могут свидетельствовать о воспалительном процессе в матке, его принято называть эндометритом.
Боль может беспокоить несколько месяцев при сильном расхождении лобкового симфиза во время родовой деятельности.
↑
Из-за чего возникают колющие боли внизу живота после родов
Боль колющего характера может появляться из-за физиологических и патологических причин.
Провоцировать ее может:
- Оставление частиц плаценты в полости матки. В результате формируются кровяные сгустки, развивается процесс гниения.
- Сальпингоофорит. Заболевание, характеризующееся воспалением яичников, оно провоцирует появление незначительных тянущих болей в нижней части живота, которые беспокоят в течение длительного времени.
- Перитонит.
- Послеродовая травма.
- Нарушение функционирования органов пищеварительного тракта. Провоцирует развитие патологии поступление в организм женщины недостаточного количества молочных продуктов и клетчатки.
Болезненные ощущения в сочетании со жжением появляются на фоне проблем с мочеиспусканием. Обычно они исчезают через неделю после рождения ребенка.
Если же ухудшается общее состояние роженицы, усиливается интенсивность боли, рекомендуется не затягивать с визитом к гинекологу. Благодаря этому удастся провести своевременное лечение при необходимости и предупредить развитие осложнений.
↑
https://gidpain.ru/bolit/posle-rodov-zhivot.html
Как в лечении помогут дети
Беременность и рождение ребенка для женщины события, которые сказываются на физическом и психологическом состоянии. Роды утомительно влияют на организм, изменяется гормональный фон. Для этого периода нормальным явлением считается психическая нестабильность.
Молодая мама чувствует немало дискомфорта после родов, но созерцание ребенка и забота о нем в первые дни способствуют повышению настроения. Благодаря приятным хлопотам женщине удается отвлечься от боли, уменьшается восприимчивость организма к ее воздействию.
↑
О чем говорит тупая, тянущая, точечная или режущая боль в животе
Болит живот при беременности из-за изменений в теле, в органах, связанных с гормональной перестройкой, переменой положения внутренних органов, акушерских патологий.
Многие виды этих ощущений не представляют опасности для здоровья матери и состояния плода. Другие причиняют значительный вред и даже грозят летальным исходом для женщины и будущего ребенка.
Боль – реакция нервной системы на раздражители. Симптом многих болезней, в том числе акушерских патологий в период вынашивания ребенка. Беременная переживает гормональные изменения, перестройку многих систем. Они также сопровождаются этим чувством.
При появлении дискомфорта и болезненных ощущений лучше проконсультироваться с лечащим врачом о природе этих ощущений и соответствующем лечении. В период беременности женщина отвечает не только за свое здоровье, но и за здоровье малыша.
Природа определила так, что тело матери старается защитить плод от всех негативных воздействий. Пробка, образованная из слизи в шейке матки, не позволяет попасть внутрь патогенным микроорганизмам.
Пуповинное питание сформировано так, что внутрь плода не попадают вредные химические соединения. Сама матка защищает ребенка от внешнего механического воздействия.
В то же время, в период вынашивания младенца сама женщина регулярно может испытывать боли различной интенсивности и характера. Каждый из видов неприятных ощущений свидетельствует о наличии разных патологических состояний, за исключением неопасных акушерских, связанных с изменением материнского тела и подготовкой к родоразрешению.
Исходя из характера, интенсивности боли, срока беременности можно говорить о том, насколько опасно испытываемое состояние.
Например, тянущая, отдающая в поясницу и пах, может свидетельствовать о наличии риска прерывания беременности. Дополнительным признаком состояния станет наличие кровянистых выделений.
В этом случае нужно сразу обратиться за врачебной помощью, пройти обследование. При затягивании обращения к врачу участится периодичность схваток и произойдет самопроизвольный выкидыш.
Тонус матки опасен вне зависимости от того, на каком сроке его диагностировали. Плод может испытывать нехватку кислорода и поступающих питательных веществ. Женщина ощущает резкую боль наподобие схваток. Фиксируется твердое состояние матки и низа живота.
При травмировании, позднем токсикозе, стрессовом состоянии может произойти отслойка плаценты. Состояние сопровождается острой болью внизу живота. Часто имеет место внутреннее кровотечение без внешних проявлений в виде выделений. Положена срочная госпитализация и хирургическое вмешательство. При отсутствии помощи наступит смерть.
Рези в сопровождении головокружения на сроке от пяти до двенадцати недель могут быть симптомом внематочной беременности. Яйцеклетка по ряду причин не смогла попасть в матку и закрепилась в маточной трубе.
В результате быстрого темпа роста оплодотворенной яйцеклетки возникает сильный болевой синдром. Женщину направляют на ультразвуковое исследование. Назначается операция по прерыванию беременности. Отсутствие медицинской помощи закончится летальным исходом для беременной.
Ряд негинекологических проблем также способствует возникновению неприятных ощущений внизу живота:
- Нарушение работы желудочно-кишечного тракта. Дополнительные симптомы: горечь во рту, покалывания внизу живота, изжога.
- Воспаление мочевого пузыря и мочевыводящих путей. Симптоматика: дискомфорт и жжение при мочеиспускании, увеличенная частота позывов к мочеиспусканию, повышенная температура тела.
- Сезонные простудные явления. Их сопровождают боль в голове, заложенность носоглотки, ломота костей, повышенная температура.
- Воспаление аппендикса (аппендицит). Острое состояние, при котором происходит сильная рвота, обнаруживается слабость, сильное повышение температуры. Применяется хирургическая операция по удалению воспаленного участка. Эта процедура безопасна для беременной. Применяется полостная лапаротомическая аппендэктомия при подозрении на перитонит и менее инвазивная лапароскопия, если нет признаков перитонита. Назначается курс восстановительной терапии.
Диагностировать патологию возможно по дополнительным симптомам. Лечение должно проходить под контролем медицинских работников. Запрещено самостоятельно принимать фармацевтические препараты. Если неумелыми действиями усугубить собственное состояние – это неизбежно скажется на развитии ребенка.
↑
Когда нужно срочно обращаться к врачу, и какой врач поможет
Случаи боли, когда без медицинского участия нельзя обойтись:
- Схваткообразные приступы тянущего характера (особенно в первом триместре бере6менности) – нужно безотлагательно обратиться за помощью. Высок риск прерывания беременности или отслоения плаценты. Наличие при этом слизистых выделений с примесью крови – повод вызова бригады скорой помощи для немедленной госпитализации пациентки.
- Опоясывающая с отдачей в поясницу при наличии жжения в момент мочеиспускания – признаки развития пиелонефрита. Может потребоваться длительное лечение. Сообщать о признаках болезни нужно безотлагательно.
- На поздних сроках, сопровождаемая схватками и повышенным тонусом матки – признак преждевременных родов.
Вне зависимости от срока беременности появление кровотечения из влагалища при наличии или отсутствии боли – обязательно нужно вызвать скорую помощь.
Консультация беременной женщины, ведение пациентки во время беременности – это обязанность участкового акушера-гинеколога. Они работают в районных женских консультациях.
Попасть к ним на прием можно следующими путями:
- через электронную систему записи на прием;
- позвонив по номеру регистратуры медицинского учреждения;
- в некоторых консультациях сохранилась система записи с помощью журнала.
Если боль не связана с протеканием беременности и не влияет на развитие плода, то нужно обратиться к участковому терапевту. Важно, чтобы лечение подбиралось с учетом спасения жизни и здоровья матери и ребенка.
↑
Топ лекарств для уменьшения боли в животе при беременности и грудном вскармливании, обезболивающие
Обезболивающие препараты нежелательны во время беременности. Особенно в первые месяцы, когда происходит основное формирование органов и тканей будущего человека. Однако, процесс переживания дискомфорта, вызванного постоянными негативными факторами, тоже не сулит ничего хорошего.
Перед покупкой анальгетиков требуется консультация специалиста. Желательно попробовать нефармацевтические способы справиться с дискомфортом.
Наименее опасным препаратом можно назвать Парацетамол. Допустимо применение в течение всего срока вынашивания. Токсичные компоненты находятся в минимальной концентрации и быстро выводятся вместе с мочой.
Ибупрофен – нестероидный противовоспалительный препарат. Назначается с осторожностью во время второго триместра. Для первого и третьего триместра противопоказан. Применение может спровоцировать ряд опасных побочных эффектов. При незначительных изменениях состояния в худшую сторону на фоне приема анальгетика нужно сообщить врачу.
К группе нестероидных противовоспалительных средств относится и Индометацин. На него распространяются те же ограничения, что и на Ибупрофен. При постоянном приеме есть риск повреждения функций почек у ребенка.
Для первых двух триместров допустимо использовать крема и мази на основе:
- Диклофенак.
- Кетопрофен.
- Кеторолак.
В третьем триместре можно применять только местные средства на основе растительных компонентов. Запрещено их наносить, если в состав входит пчелиный или змеиный яд.
Также отрицательное воздействие могут оказать мази с раздражающим эффектом, которые стимулируют повышенное кровообращение. Есть риск развития тонуса матки и повышенного артериального давления.
Самые сильные обезболивающие средства относятся к разряду наркотических веществ и запрещены к свободной продаже. Их применение происходит только в стационаре при чрезвычайно сильном болевом синдроме. Это средства на основе морфина и кодеина.
Перечень химических соединений фармацевтического применения крайне ограничен в период беременности. Перед началом приема нужно детально ознакомиться с инструкцией по применению и четко следовать рекомендациям производителя о дозировке и способе применения.
Важно ознакомиться с положениями о встречающихся побочных эффектах и противопоказаниях.
Есть возможность применения народных и нетрадиционных методов избавления от страданий. Например, йога для беременных, иглоукалывание, легкий массаж, ароматерапия. Применяются также народные методы. Но их применение тоже нужно обсудить со специалистом.
↑
Профилактические меры для того, чтобы не было боли в животе
Основа профилактики – правильный образ жизни беременной женщины:
- Отсутствие стрессовых факторов. Психическое состояние матери – залог здоровья ребенка. Плод внутри женщины чутко реагирует на изменение эмоционального фона матери. Он не способен осознать причины депрессии или страхов, но осознает, что происходят неблагоприятные события. При сильном волнении мамы есть риск патологических изменений при формировании будущего человека. Возможны проблемы неврологического и психологического характера.
- Исключение физического переутомления. Беременным не рекомендуется регулярное посещение тренировок. Во время активного занятия спортом заметно повышается уровень артериального давления. Это спровоцирует развитие тонуса матки, что неизбежно приведет к неблагоприятным последствиям. Можно устраивать пешие прогулки на свежем воздухе.
- Правильно составленный рацион и график питания. Оно должно быть сбалансированным. Не стоит употреблять продукты фастфуда, консерванты, рекомендуется уменьшить количество чая и кофе. Оно должно состоять из овощей, фруктов, белка животного и растительного происхождения. Стоит принимать назначенные врачом витамины для тех, кто в положении. Требуется контроль веса, так как процент подкожного жира за пределами нормы негативно влияет на работу сердечно-сосудистой системы, желудочно-кишечного тракта. Нарушаются процессы питания плода. При скоростном наборе массы может быть назначена коррекция питания и специальная диета. Лишний вес способствует снижению активности, плохому настроению, дополнительным болям в области спины и суставов. Следить, чтобы не было переедания.
- Соблюдение режима сна и отдыха обеспечивает высокую активность женщины. Она не чувствует себя усталой и разбитой, а значит имеет положительный моральный настрой.
- Регулярное наблюдение у врача акушера-гинеколога согласно составленному расписанию, сдача обязательных анализов, соблюдение полученных врачебных рекомендаций. Прохождение ультразвуковых исследований развития и иных диагностических мероприятий.
- Отслеживание развития хронических патологий, которые диагностировались до беременности.
- Скорейшее лечение приобретенных во время вынашивания ребенка болезней простудного, бактериального, вирусного характера.
- Исключить все вредные привычки, такие как алкоголь, табакокурение, применение наркотических средств. При несоблюдении этого правила происходит фиксация задержки развития у малыша.
- Контроль за давлением при гипертонии (повышенном давлении) или гипотонии (пониженном давлении). Контроль за уровнем сахара, если диагностирован диабет.
- Не принимать горячую ванну или душ, а также контрастный душ. Резкое изменение температуры окружающей среды грозит подъемом давления, нарушениями работы сердечно-сосудистой системы.
Соблюдение этих правил обеспечит комфортное и правильное вынашивание. Боли будут относиться к акушерским безопасным. Но даже соблюдая все рекомендации, нужно внимательно следить за собственным состоянием и при наличии оснований обращаться за медицинской помощью.
↑
О чем говорит внезапно возникнувшая боль в животе
Внезапность развития болевого синдрома – признак острой формы патологии. Если ощущение имеет правостороннюю локализацию, сопровождается тошнотой, рвотой, головокружением, есть риск развития воспаления аппендикса.
Положена немедленная госпитализация и хирургическое вмешательство до начала прободения. Удаление аппендицита – привычная процедура для хирургов. Проходит без осложнений.
При беременности операцию производят с соблюдением всех требуемых критериев безопасности пациента.
К неакушерским видам патологических болей внезапного острого характера относят:
- кишечную непроходимость;
- перитонит.
Как и с аппендицитом – острая боль в сопровождении рвоты, общей слабости. Синдром распространяется на низ живота, поясницу, крестец, пах.
Односторонняя, сопровождаемая кровотечением из вагины – признак внематочной беременности.
Дополнительные признаки опасного состояния:
- схваткообразный характер;
- усиление симптоматики в горизонтальном положении тела;
- сильная рвота;
- одышка в состоянии покоя;
- частое сердцебиение, которое по частоте переходит выше 100 ударов в минуту.
При отсутствии медицинской помощи происходит разрыв маточной трубы. Открывается внутреннее кровотечение.
↑
Как часто может болеть живот у беременных
Боли во время беременности возникают у всех будущих рожениц.
На частоту появления влияет:
- Возраст женщины.
- Состояние матери.
- Табак, алкоголь, наркотические средства.
- Образ жизни.
- Подверженность психологическому унынию.
- Размер плода, развитие будущего ребенка.
На первых неделях происходит интеграция оплодотворенной яйцеклетки в маточную стенку. Беременная женщина может испытывать неприятные ощущения из-за этого.
Для начала второго триместра характерен болевой дискомфорт, связанный с растяжением мышц и кожи из-за расширения матки. Показатель нормы – тянущая боль внизу живота, если нет отдачи в соседние отделы.
Акушерские безопасные возникают в основном в третьем триместре, когда начинается активная подготовка тела женщины к осуществлению родовой деятельности. Происходит расширение тазовых костей, растяжение кожи.
Акушерские неопасные проходят, если достаточно отдохнуть, приняв удобную позу, увлечь себя интересными занятиями. При остальных – требуется участие специалиста.
Источник
На протяжении всего периода вынашивания ребенка женский организм приспосабливался к изменяющимся условиям. Матка увеличивалась по мере роста плода, изменялось расположение внутренних органов, сдавливались сосуды и нервные сплетения.
Роды – это внезапное избавление от 4-5 кг, а иногда и значительно большего веса, а также уменьшение объема живота. Органы должны прийти в свое первоначальное состояние, поэтому можно принимать как норму то, что после родов болит низ живота. В большинстве случаев это показатель физиологического течения послеродового периода.
Когда это считать нормой

На протяжении всей беременности главным гормоном женского организма был прогестерон. Он снижал тонус матки до момента родов, подавлял секрецию пролактина. Но к дню родоразрешения его концентрация снизилась, но началась активная выработка окситоцина и пролактина. Окситоцин управляет сократимостью гладкой мускулатуры матки, но он необходим и в послеродовом периоде, а также на протяжении всего времени лактации.
Сокращения мускулатуры матки необходимо во время родов не только для раскрытия шейки и изгнания плода. После отделения плаценты маточные стенки представляют собой сплошную раневую поверхность с кровоточащими сосудами. Для гемостаза только активации свертывающей системы недостаточно. Должен произойти спазм сосудов и уменьшение их просвета. Окситоцин обеспечивает дальнейшее сокращение матки после рождения ребенка, позволяет остановиться кровотечению.
Размеры матки в послеродовом периоде уменьшаются очень быстро. Врач оценивает их ежедневно во время обхода по высоте стояния дня. Нормальными темпами сокращения считаются следующие:
- сразу после родов – на 4 см выше пупка (или 20 недель беременности);
- конец первых суток – на уровне пупка;
- на второй день – на ширину одного пальца ниже пупка;
- на 3 сутки – на 2 пальца ниже пупка;
- 4 сутки – на середине расстояния между лонным сочленением и пупком;
- на 6 сутки – до 9 см выше лобка;
- на 10 сутки – немного выступает над лоном;
- к 6-8 неделе соответствует состоянию до беременности.
Схватки во время родов очень болезненны, но и послеродовые сокращения нельзя назвать приятными. Чаще всего они связаны с кормлением грудью.
В механизме образования и выделения молока участвуют два гормона. Пролактин обеспечивает синтез молока в альвеолах. Его выведение регулируется окситоцином. Во время прикладывания ребенка к груди происходит раздражение сосков, которое стимулирует выброс окситоцина гипофизом. Гормон влияет не только на миоциты молочной железы, его стимулирующее действие распространяется и на миометрий. В первые несколько суток при каждом кормлении грудью женщина испытывает схваткообразные боли, которые напоминают таковые во время родов.
Сколько болит живот после родов?
Это физиологический процесс, он зависит от индивидуальных особенностей и скорости сокращения матки. В большинстве случаев через 2 месяца неприятные ощущения прекращаются.
Также не стоит забывать о тех, кто рожал с помощью операции кесарева сечения. В этом случае физиологическая боль внизу живота будет естественной реакцией на нарушение целостности передней брюшной стенки. Боль является послеоперационной. Но она непродолжительна. В условиях больницы для купирования болевого синдрома используют наркотические анальгетики, т.к. они обладают более выраженным анальгезирующим действием. Примерно через двое суток можно перейти на обезболивание раствором анальгина, который при небольших дозах будет безопасен для ребенка.
Признаки патологического процесса
Если после родов живот болит по естественной причине, для этого состояния не характерны дополнительные признаки. При наличии патологического процесса боль может иметь различный характер и сопровождаться изменениями со стороны общего состояния.
Эндометрит
В течение первых суток выделения из половых путей должны приобретать характер коричневых, слизистых, все меньше напоминающих кровь. Но иногда кровотечение не уменьшается, а внезапно усиливается. Одновременно появляются тянущие боли внизу живота. Дополнительными признаками являются следующие:
- повышение температуры;
- признаки интоксикации;
- гноевидные выделения из половых путей;
- признаки субинволюции матки;
- тахикардия.
Эти симптомы характерны для послеродового эндометрита. Состояние чаще всего развивается после кесарева сечения, но может быть и как результат естественных родов. Эндометрит относится к инфекционным послеродовым осложнениям и требует немедленного реагирования врача.
Причиной эндометрита и субинволюции становится нарушение сократимости, которое связано с задержкой частей плаценты или плодных оболочек. Пока они находятся в матке, она не способна нормально сокращаться, а значит, патологический процесс будет прогрессировать.
Эндометрит угрожает перейти в параметрит – воспаление околоматочной клетчатки, пельвиоперитонит – поражение тазовой части брюшины, перитонит – инфекционно-воспалительный процесс в брюшной полости. Боли в животе в этом случае будут только нарастать.
Симфизит
В отдельных случаях определить, почему низ живота продолжает болеть даже в отдаленном периоде после родов, может только рентгенолог вместе с травматологом. Причиной часто становится симфизит – расхождение костей лонного сочленения.
Предпосылки для появления этой патологии связаны с физиологическими причинами. Виноват все тот же прогестерон, а также гормон релаксин, выделяемый плацентой. Он приводит к размягчению, расхождению сустава лонного сочленения. Это необходимо, чтобы родовой канал мог максимально приспособиться под параметры плода.
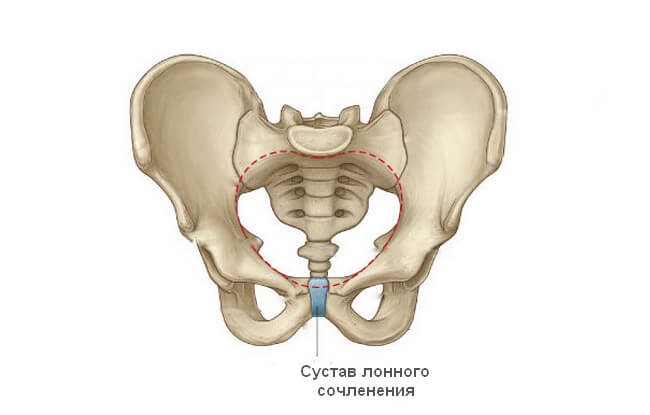
В норме расстояние между двумя костями этого сустава не превышает 1 см. Лонное сочленение относится к полуподвижным соединениям. Это значит, что допускается минимальный объем смещения его поверхностей относительно друг друга. Во время рождения ребенка сустав может расходиться на дополнительных 5-6 мм. Но иногда в дело включаются патологические процессы, тогда смещение достигает критической величины и приводит к появлению боли, локализующейся внизу живота.
Степени расхождения:
- 1 степень – расхождение 5-9 мм;
- 2 степень – 10-20 мм;
- 3 степень – более 20 мм.
Послеродовые боли, спровоцированные симфизитом, чаще всего появляются через 2-3 суток после родов. Женщина, лежа в постели, не может приподнять вверх ноги, боль доставляет ходьба. Точный диагноз можно поставить только после проведения рентгендиагностики.
Запор
Послеродовые боли в животе могут быть связаны с более банальной причиной. Кишечник после беременности и родов не всегда быстро приходит в нормальное состояние. Иногда требуется время, чтобы его завести. Но все это время кал будет накапливаться, расширять сигмовидную кишку и ампулу прямой кишки. Это сопровождается тянущей, ноющей, распирающей болью в животе, проявляющейся примерно через неделю после родоразрешения. Если своевременно не принять меры, то запор перейдет в крайнюю степень.
У некоторых женщин после родов поход в туалет связан с определенным страхом повредить имеющиеся швы на промежности или геморроидальные узлы. При этом застойные процессы в кишечнике усугубляются: жидкость из кала постепенно всасывается обратно в кишечник, он становится сухой и в большей степени может привести к повреждению нижней части кишечника.
Наличие нарушений стула вредит не только пищеварительному тракту. Это приводит к смещению или сдавлению матки, нарушает отток лохий и может привести к субинволюции.
Плацентарный полип
Задержка частей плаценты в полости матки, скорее всего, приведет к кровотечению в раннем послеродовом периоде. Но иногда небольшие части, микроскопические ворсины хориона позволяют полноценно сократиться матке, а признаки патологии появляются через продолжительное время.
Клиническая картина проявляется спустя 4-5 недель. Боль внизу живота не является характерным признаком патологии, на первое место выходят кровотечение, следствием которого является снижение гемоглобина, слабость, головокружение, тахикардия. Маточные боли после родов появляются после присоединения инфекции и развития эндометрита. Дальше клиническая картина будет развиваться по классической схеме воспаления матки.
Остеохондроз
Во время беременности у женщины изменяется осанка. Это связано с увеличением веса и его перераспределением в область живота. Если беременная не использовала специальный поддерживающий бандаж, то болевой синдром будет выраженным.
После родоразрешения не все становится сразу на свои места. Иногда за время беременности происходит сдавление нервных сплетений, а после родов это может проявиться признаками остеохондроза или неврита. Боль внизу живота будет сочетаться с иррадиацией ее в брюшную полость.
Когда нужно к врачу

Длительность периода болевых ощущений зависит от индивидуальных особенностей и скорости инволюции матки. В большинстве случаев в течение первых двух недель физиологический дискомфорт, связанный с кормлением ребенка, постепенно уменьшается. Боль появляется уже не на каждое кормление, ее интенсивность падает. Когда матка сократиться полностью, этот симптом исчезнет.
Но существуют признаки, которые говорят о возможном патологическом процессе. При их появлении не стоит затягивать с визитом к врачу:
- температура, сначала может быть небольшой, а затем повышаться до 39°С;
- нарушение общего самочувствия – слабость, непроходящая после отдыха;
- тянущая боль внизу живота, которая присутствует постоянно;
- озноб как симптом повышения температуры;
- головная боль;
- кровянистые выделения из половых путей (они могут усиливаться, изменять характер из слизистых в более жидкие, напоминающие алую кровь);
- схваткообразная боль, напоминающая спазмы, после чего выделяются сгустки крови;
- отсутствие стула более двух суток;
- неспособность оторвать пятки от постели в положении лежа;
- изменение походки на переваливающуюся, «утиную»;
- внезапное появление кровотечения через продолжительный период после выписки из роддома.
При плацентарном полипе кровотечение обычно интенсивное, начинается через месяц-два после рождения ребенка. При этом его можно дифференцировать от менструации: во время месячных ежедневно изменяется характер кровотечения, оно становится менее интенсивным. В случае плацентарного полипа выделения алого цвета и только усиливаются.
К гинекологу можно обратиться при любых изменениях, которые женщина посчитает отличными от физиологических.
Способы улучшить состояние
При наличии болевого синдрома, напоминающего боли в животе, как при месячных, необходимо установить причину этого состояния. Обязательными этапами являются осмотр врача. Он позволяет оценить размеры матки, насколько они соответствуют сроку, консистенцию, подвижность органа, распространенность болевого синдрома.
Также обязательно проводится УЗИ. С его помощью можно заметить расширенную полость матки, наличие в ней сгустков, остатков плаценты. Если причина в плацентарном полипе, будет заметно объемное образование. Воспалительный инфильтрат вокруг матки говорит в пользу развития воспалительного процесса.
Дополнительная диагностика зависит от сведений, полученных на первых двух этапах. Может потребоваться проведение гистероскопии, лапаротомии, рентгендиагностики.
Улучшить состояние женщины и уменьшить болевой синдром можно в зависимости от причин появления боли.
В послеродовом периоде использовать лекарственные препараты следует с осторожностью, большинство из них проникает в грудное молоко. Тех минимальных концентраций для небольшого веса плода может быть достаточно, чтобы вызвать побочные реакции.

Боли, связанные с естественным процессом инволюции матки не снимают с помощью спазмолитиков или нестероидных противовоспалительных средств. Схватки, напоминающие родовые являются естественным процессом, и появляются только при кормлении ребенка. Они кратковременны и не нарушают общего самочувствия. При их появлении нужно сделать несколько спокойных дыхательных движений. Постепенно эти симптомы исчезнут самостоятельно.
Субинволюция матки, которая еще не привела к появлению эндометрита, лечится с помощью удаления остатков плодного места из маточной полости. Дальнейшая тактика состоит в назначении сокращающих средств, антибиотиков для профилактики инфекции.
Если болевой синдром связан с воспалением, необходимо оценить степень тяжести и назначить соответствующее лечение. При эндометрите проводят антибиотикотерапию, что препятствует инфекционному процессу распространиться дальше, и детоксикацию с помощью внутривенного введения инфузионных растворов.
После купирования острого воспаления, для профилактики спаечного процесса, который приводит к появлению хронических тазовых болей, необходимо назначение физиопроцедур:
- магнитотерапии;
- лазеротерапии;
- диадинамических токов;
- лекарственного электрофореза.
Запор после родов необходимо лечить с помощью диеты и слабительных средств. Рекомендуются средства, которые действуют мягко в просвете кишечника. Иногда для запуска кишечника достаточно ложки касторового масла. Также применяют лактулозу, сладкую по вкусу и без неприятного запаха. Для новорожденных детей она безопасна.
Диета при запорах включает продукты, богатые клетчаткой и обладающие слабительным действием. Нужно съедать в день несколько плодов кураги или чернослива, салат из вареной свеклы или суп-свекольник. Но переусердствовать не стоит, злоупотребление послабляющей диетой приведет к выраженному ускорению перистальтики и спастическим болям в животе.
Расхождение лонного сочленения лечится долго, необходимо соблюдение постельного режима. При возможности, женщина находится не в традиционной постели, а в специальном гамаке, который помогает сближать кости таза. Для обезболивания используют нестероидные противовоспалительные средства.
Чтобы облегчить состояние, необходимо ношение бандажа, для равномерного распределения массы тела используют трость. Хорошо помогают в восстановлении кровообращения и срастания симфиза физиопроцедуры.
Многие считают, что за время вынашивания ребенка организм женщины обновляется и омолаживается. Но это мнение скорее относится к заблуждениям. В период беременности женский организм испытывает колоссальные нагрузки, он перестраивается под нужды ребенка, порой в ущерб матери. После родов ей нужен период для восстановления, который не всегда проходит безболезненно. Но следует отличать физиологически допустимую боль от признаков патологии, чтобы вовремя обратиться к врачу и не допустить развития осложнений.
Источник
