Колит дифференциальный диагноз с раком

Рак ободочной кишки – злокачественная опухоль, которая чаще образуется у людей в возрасте 40-70 лет. Заболевание в течение длительного времени протекает бессимптомно или проявляется дисфункцией кишечника. По этой причине опухоль чаще выявляют на поздней стадии онкологического процесса, когда возникают сложности с выполнением радикального оперативного вмешательства.
Для диагностики и лечения опухолей ободочной кишки все условия созданы в Юсуповской больницы:
Европейский уровень комфортности палат;
Новейшая диагностическая аппаратура экспертного класса, обладающая высокой разрешающей способностью;
Высокий уровень квалификации врачей;
Применение международных протоколов и стандартов лечения злокачественных новообразований ободочной кишки;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Пациенты, нуждающиеся в паллиативной помощи, могут находиться в хосписе. Тяжёлые случаи рака ободочной кишки обсуждаются на заседании Экспертного Совета. В его работе принимают участие доктора и кандидаты медицинских наук, врачи высшей квалификационной категории. Ведущие специалисты в области онкологии коллегиально вырабатывают тактику ведения пациента.
Причина развития заболевания
Точной причины рака ободочной кишки учёные до настоящего времени не установили. Злокачественная опухоль может развиться на фоне предраковых заболеваний: семейного и приобретенного полипоза, ворсинчатых опухолей и аденоматозных полипов. К провоцирующим образование опухоли факторам исследователи относят следующие патологические процессы:
Амебиаз;
Неспецифический язвенный колит;
Дивертикулез.
Заболевание может развиться при нарушении питания и состава пищи. Новообразование чаще развивается у людей, которые употребляют в пищу большое количество мяса и мясных продуктов. Внутренняя флора может вырабатывать канцерогенные вещества из животных жиров. К образованию опухоли приводит также нарушение пассажа кишечного содержимого при недостаточном употреблении свежих овощей, фруктов, продуктов, которые содержат большое количество клетчатки.
Виды
Макроскопически различают две формы злокачественного новообразования ободочной кишки – экзофитную и эндофитную. Первая форма рака характеризуется ростом опухоли в просвет кишки. Она может иметь вид узла или полипа, чаще встречается в правой половине ободочной кишки, по форме напоминает цветную капусту. Эндофитная опухоль в большинстве случаев образуется в левой половине ободочной кишки. Она инфильтрирует кишечную стенку, постепенно захватывает её по всей окружности и вызывает циркулярное сужение. На опухоли часто образуются язвы.
Морфологи различают следующие гистологические типы злокачественных новообразований ободочной кишки:
Аденокарциному;
Слизистый рак;
Солидный рак.
Рак ободочной кишки поздно метастазирует. Это позволяет хирургам-онкологам производить радикальные оперативные вмешательства даже при больших размерах новообразования. Опухоль рано вовлекается в воспалительный процесс. Он часто переходит на клетчатку, которая окружает кишечник. Метастазы могут длительное время находиться в регионарных лимфатических узлах. Их во время операции удаляют вместе с брыжейкой.
Симптомы
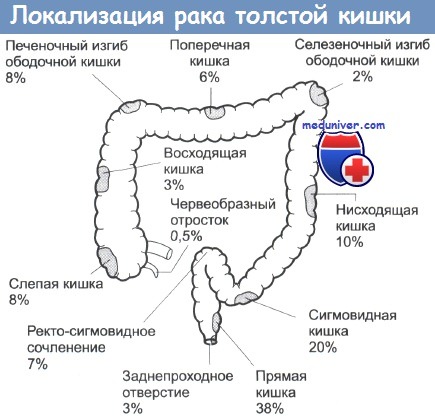
Ободочная кишка – это сегмент толстой кишки. Основные функции ободочной кишки – секреция, абсорбция и эвакуация содержимого кишечника. Ободочная кишка имеет самую большую длину. Она состоит из восходящей, нисходящей, поперечной и сигмовидной ободочной кишки, имеет печеночный изгиб, селезеночный изгиб. Рак ободочной кишки – это одно из распространенных злокачественных заболеваний в развитых странах, население которых употребляет избыточное количество животных жиров, много мяса и очень мало свежих овощей и фруктов.
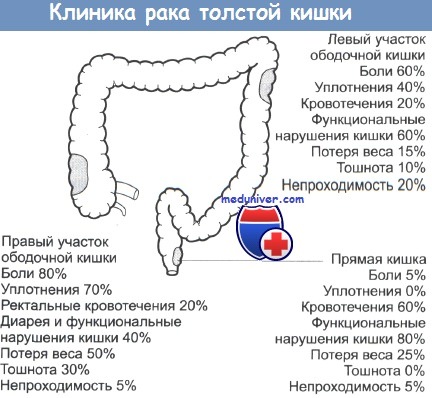
Симптомы заболевания становятся более выраженными по мере роста опухоли и интоксикации организма. Клиническая картина бывает разнообразной, зависит от локализации, формы опухоли, различных отягчающих обстоятельств. Левосторонний рак ободочной кишки характеризуется быстрым сужением просвета кишки, развитием ее непроходимости. Правосторонний рак ободочной кишки характеризуется анемией, интенсивной болью в животе. На ранних стадиях развития рака ободочной кишки симптоматика схожа с различными заболеваниями желудочно-кишечного тракта, что часто не позволяет своевременно поставить правильный диагноз. К симптомам рака ободочной кишки относятся:
- отрыжка;
- несистематическая рвота;
- тяжесть в животе после приема пищи;
- тошнота;
- метеоризм;
- боли в области живота;
- запор или диарея;
- изменение характера стула, его формы;
- ощущение дискомфорта, неполного опорожнения кишечника;
- железодефицитная анемия.
Нередко рак ободочной кишки сопровождается присоединением инфекции и развитием воспалительного процесса в опухоли. Боли в животе могут напоминать боли при остром аппендиците, часто поднимается температура, анализы крови показывают увеличение СОЭ и лейкоцитоз. Все эти симптомы нередко приводят к врачебной ошибке. Ранние проявления рака ободочной кишки – это кишечный дискомфорт, симптомы которого часто относят к заболеваниям желчного пузыря, печени, поджелудочной железы. Запоры при раке ободочной кишки не поддаются лечению, что становится важным симптомом развития онкологического заболевания. Левосторонний рак ободочной кишки гораздо чаще сопровождается кишечными расстройствами, чем правосторонний рак.
Запоры при раке ободочной кишки могут сменяться диареей, живот вздувается, беспокоит отрыжка и урчание в животе. Такое состояние может беспокоить длительное время. Назначение диеты, лечение расстройства работы кишечника не приносит результатов. Наиболее выраженные симптомы с вздутием живота и запорами, свойственные раку ректосигмоидного отдела кишечника, появляются на ранних стадиях развития рака.
Непроходимость кишечника при раке ободочной кишки – это показатель позднего проявления онкологического заболевания, чаще встречается при левосторонней форме рака. Правый отдел кишки имеет большой диаметр, тонкую стенку, в правом отделе содержится жидкость – непроходимость этого отдела наступает на поздних стадиях рака. Левый отдел кишки имеет меньший диаметр, в нем находятся мягкие каловые массы, при росте опухоли происходит сужение просвета кишки и наступает закупорка просвета каловыми массами – развивается кишечная непроходимость.
При пальпации врачи определяют в правой половине живота неподвижную, слегка болезненную опухоль. В связи с меньшим диаметром нисходящей кишки, плотной консистенцией кала, эндофитным ростом с сужением просвета кишечника при раке этой локализации часто развивается кишечная непроходимость. Рак ободочной кишки может осложняться кровотечением, кишечной непроходимостью, перфорацией (прободением стенки кишечника), прорастанием новообразования в соседние органы, воспалением опухоли.
При правосторонней форме рака больные нередко обнаруживают опухоль сами при пальпации живота.
Кровь в кале
Пациенты предъявляют жалобы на наличие в кале примесей: крови, гноя, слизи. Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования. В ряде случаев появление крови в фекалиях является единственным признаком рака, особенно если опухоль располагается в левой половине и селезёночном углу ободочной кишки.
В зависимости от расположения опухоли кал может иметь различный вид. При поражении восходящей кишки испражнения имеют бурый цвет или наблюдается дёгтеобразный стул. Каловые массы, смешанные с кровью, – признак опухоли, расположенной в области селезеночного угла и прилежащих отделов нисходящей кишки. При поражении конечного отдела ободочной кишки неизменённая (алая или тёмно-красного цвета) кровь покрывает кал.
Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования.
Рак восходящей ободочной кишки
Рак восходящего отдела ободочной кишки характеризуется выраженным болевым синдромом. Боль в области живота также сильно беспокоит при раке слепой кишки. Этот симптом является одним из признаков рака этих отделов ободочной кишки.
Рак селезеночного изгиба ободочной кишки
В силу своего анатомического расположения рак селезеночного изгиба ободочной кишки плохо определяется при помощи пальпации. Также плохо определяется рак печеночного изгиба ободочной кишки. Чаще всего обследование проводят в положении стоя или в положении полусидя. Такое исследование при первичном обследовании пациента позволяет получить информацию о наличии, размере опухоли и месте её локализации.
Рак поперечно-ободочной кишки
Рак поперечно-ободочной кишки развивается реже чем рак сигмовидной или слепой кишки. При растущей опухоли поперечно-ободочной кишки поражаются правые ободочные, средние, левые ободочные и нижние брыжеечные лимфатические узлы. Симптомы рака поперечно-ободочной кишки – это потеря аппетита, ощущение тяжести в верхней части живота, отрыжка, рвота. Такие симптомы чаще характеризуют рак правой стороны поперечно-ободочной кишки.

Осложнения
Рак ободочной кишки вызывает тяжёлые и опасные для жизни осложнения:
- Кровотечение;
- Кишечную непроходимость;
- Перфорацию (прободение стенки кишечника);
- Прорастание новообразования в соседние органы;
- Воспаление опухоли.
Кровотечение из ободочной кишки при наличии злокачественного новообразования редко бывает обильным. В основном кровь перемешивается с каловыми массами и определяется с помощью лабораторных исследований.
Непроходимость кишечника у большинства пациентов служит первым проявлением болезни. Она является обтурационной кишечной непроходимостью (растущая опухоль сужает просвет ободочной кишки).
Большую опасность для пациента представляет перфорация кишки. Прободение возникает либо в области опухоли при изъязвлении или распаде, либо проксимальнее (выше) её в результате чрезмерного растяжения кишечной стенки содержимым. При перфорации опухоли ободочной кишки резко ухудшается состояние пациента, развивается каловый перитонит, нередко с летальным исходом.
Большие трудности для диагностики и лечения представляют воспалительные и нагноительные процессы в клетчатке, которая окружает опухоль ободочной кишки. Инфекция чаще всего поражает позадибрюшинную клетчатку восходящего и нисходящего отделов толстой кишки, которые лишены серозной оболочки. При наличии воспаления пациенты предъявляют жалобы на боль в пояснице и задних отделах брюшной стенки. У них повышается температура тела. При пальпации врачи определяют напряжение мышц и болезненность в области передней брюшной стенки и поясницы.
Методы диагностики
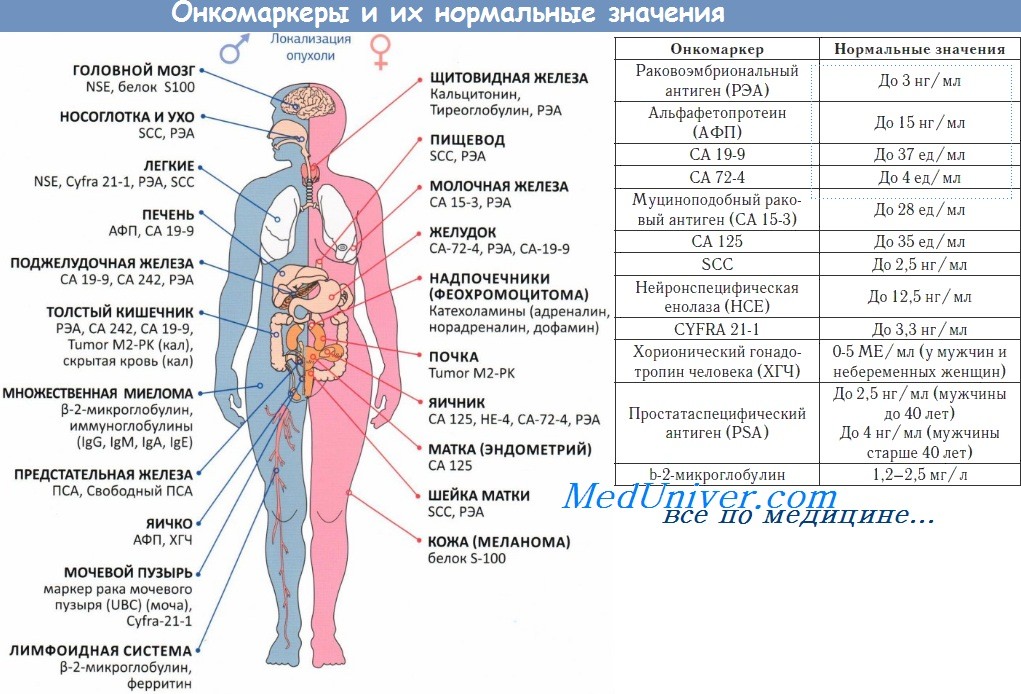
Врачи клиники онкологии Юсуповской больницы устанавливают диагноз «рак ободочной кишки» на основании анализа клинической картины заболевания, данных физикального обследования, эндоскопических и рентгенологических исследований, результатов биопсии. В анализе крови могут иметь место следующие изменения:
Анемия (уменьшение количества эритроцитов и гемоглобина);
Гипопротеинемия (снижение концентрации белка);
Увеличение скорости оседания эритроцитов;
Гипопротромбинемия (уменьшение количества тромбоцитов);
Снижение гематокрита.
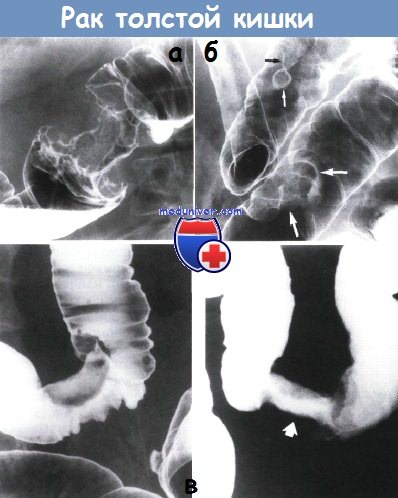
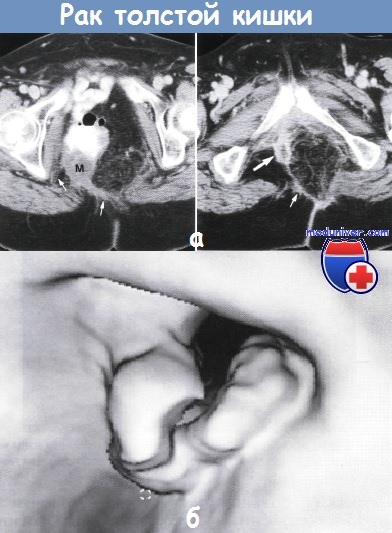
С помощью лабораторного анализа определяют наличие скрытой крови в кале. Во время ирригоскопии (рентгенологического исследования толстого кишечника с контрастированием бариевой смеси) определяют расположение, размер, протяжённость и характер роста опухоли. На рентгенограммах видны характерные признаки злокачественной опухоли ободочной кишки:
Сужение (стеноз) просвета кишки;
Дефект наполнения;
Ригидность кишечной стенки.
Колоноскопия (эндоскопическое исследование) позволяет осмотреть все отделы ободочной кишки, произвести биопсию. Участки тканей с патологически изменённых участков кишечника отправляют в морфологическую лабораторию для верификации гистологического типа рака. С помощью колоноскопии, выполненной с применением новейших аппаратов, онкологи Юсуповской больницы выявляют начальные стадии рака ободочной кишки, недоступные для других методов исследования.
Чтобы исключить наличие метастазов в печень, проводят радиоизотопное сканирование. Результаты исследования врачи клиники онкологии учитывают при определении стадии опухолевого процесса и составлении плана оперативного вмешательства. Позитронно-электронную компьютерную томографию (ПЭТ-КТ) выполняют при подозрении на метастазы. Если с помощью этих диагностических методов установить точный диагноз не удаётся, онкологи выполняют эксплоративную лапаротомию.
Перед операцией хирурги проводят дифференциальную диагностику рака ободочной кишки со следующими заболеваниями:
Туберкулёзом;
Болезнью Крона;
Актиномикозом.
Если опухоль расположена в левой половине ободочной кишки, исключают амебиаз, дивертикулит, неспецифический язвенный колит. При поражении злокачественной опухолью печёночного угла проводят дифференциальный диагноз с опухолью печени или правой почки, калькулёзным холециститом. Если онкологи подозревают рак селезёночного изгиба ободочной кишки, исключают опухоль и кисту селезёнки, хвоста поджелудочной железы или левой почки.
Лечение
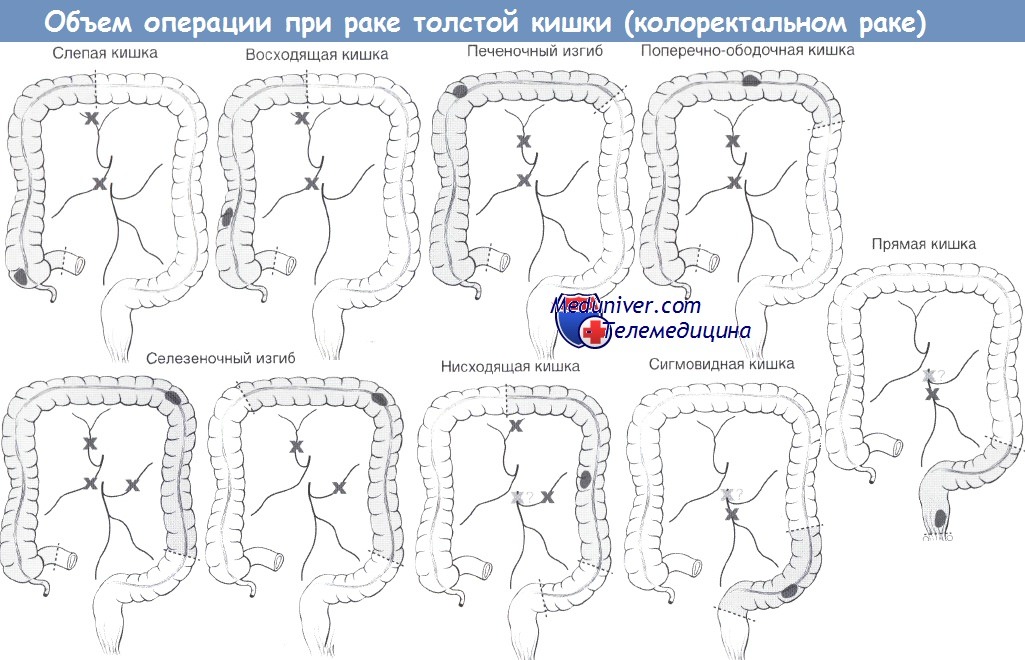
Онкологи Юсуповской больницы удаляют злокачественную опухоль ободочной кишки с помощью оперативного вмешательства. Проводится резекция пораженного участка ободочной кишки вместе с брыжейкой, также удаляются лимфатические узлы. Если обнаружен рак восходящей ободочной кишки, лечение проходит путем правосторонней гемиколэктомии. Таким же методом удаляется опухоль слепой кишки. Хирург удаляет лимфатический аппарат, всю правую половину толстой кишки, в том числе треть поперечно-ободочной кишки, восходящей, слепой кишки и участок печеночного изгиба.
Подготовка к хирургическому вмешательству
Независимо от характера и объёма операции, врачи клиники онкологии проводят общую и специальную предоперационную подготовку, которая во многом обеспечивает успех оперативного вмешательства. С помощью современных инфузионных средств ликвидируют нарушения водно-электролитного баланса, нормализуют уровень белка, проводят борьбу с гипохромной анемией и интоксикацией. Пациентам проводят внутривенное вливание препаратов и компонентов крови, глюкозы с витаминами, растворов электролитов. Одновременно проводят мероприятия, направленные на улучшение функции жизненно важных органов (сердца, лёгких, надпочечников, печени, почек).
Специальная подготовка направлена на удаление механическим путём каловых масс. Пациентам дают принимать слабительные препараты, ставят клизмы, подавляют патогенную микрофлору, которая в изобилии присутствует в кишечном содержимом, лекарственными средствами.
Для предоперационной подготовки толстого кишечника используют элементную диету. За 3-5 дней до операции врачи назначают пациентам специальные препараты, которые содержат все жизненно необходимые ингредиенты пищи в рафинированном виде.
Паллиативные резекции
При отсутствии технической возможности выполнить радикальную операцию хирурги проводят паллиативные резекции ободочной кишки. Выбор паллиативного вмешательства зависит от следующих факторов:
Локализации новообразования;
Степени распространения опухоли;
Анатомических особенностей места расположения первичного очага;
Осложнений опухолевого процесса;
Общего состояния пациента.
Если невозможно удалить опухоль правой половины ободочной кишки, хирурги накладывают обходной илеотрансверзоанастомоз. При неоперабельных новообразованиях нисходящей кишки и селезёночного угла создают обходной трансверзосигмоанастомоз. В случае выявления опухоли конечного отдела толстой кишки, накладывают проксимальную колостому, одноствольный иди двуствольный противоестественный задний проход.
Химиотерапия
Химиотерапия в лечении рака ободочной кишки применяется с разными целями – для уменьшения опухоли перед хирургическим вмешательством, приостановки ее роста, уничтожения раковых клеток, метастазов. Колоректальный рак – это довольно резистентная к цитостатикам опухоль. Химиотерапия при раке ободочной кишки назначается врачом в зависимости от размера опухоли и наличия метастазов, проводится курсами.
При поражении регионарных лимфатических узлов, прорастании опухолью серозной оболочки кишки проводят адъювантную химиотерапию. Если существует потенциальный риск развития метастазов в другие органы, проводят максимально активную химиотерапию. После нескольких циклов лечения противоопухолевыми препаратами оценивают состояние метастазов и проводят удаление очагов. После оперативного вмешательства применяют адъювантную химиотерапию.
Метастазы
Рак ободочной кишки чаще всего метастазирует в регионарные лимфатические узлы не сразу, а через продолжительное время после развития опухоли. Опухоль чаще прорастает в соседние ткани и органы. Рак ободочной кишки генерализованный, с проникающими метастазами в легкие, печень требует консультации торакального хирурга, хирурга-гепатолога.
Нерезектабельный рак ободочной кишки характеризуется прорастанием опухоли в костные структуры, магистральные сосуды. Проводится оценка возможности удаления опухоли; если хирургическое вмешательство невозможно, используется паллиативное лечение (химиотерапия).
Исходно резектабельные метастатические очаги удаляются хирургическим путем с последующим проведением паллиативной химиотерапии. Также в качестве лечения системная химиотерапия проводится перед операцией по удалению метастазов, после операции лечение химиотерапией продолжают.
Прогноз
Прогноз при отсутствии метастазов в регионарные лимфатические узлы оптимистичный. Пятилетняя выживаемость составляет около 80%. При наличии метастазов в регионарные лимфатические узлы более пяти лет живут около 25% больных.
При появлении первых признаков нарушения функции толстой кишки записывайтесь на приём к онкологу Юсуповской больницы, позвонив по номеру телефона контакт-центра. Выявление и лечение рака ободочной кишки на ранней стадии заболевания улучшает прогноз и способствует излечению пациента.
Источник
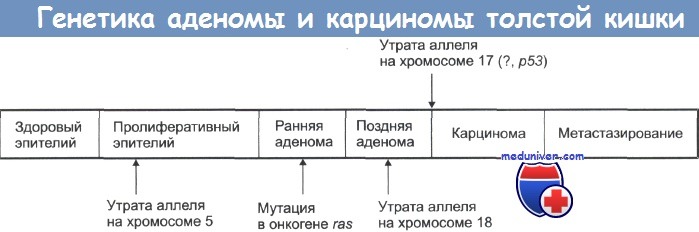
Колоректальный рак (КРР) – рак ободочной кишкиКолоректальный рак (КРР) – это наиболее распространенная опухоль в колорек-тальной хирургии, третий по частоте встречаемости рак и вторая причина в структуре онкологической смертности. В связи с этим, диагноз рака ободочной кишки должен быть исключен практически при любом его симптоме. Прямые факторы риска: сидячий образ жизни, курение, лучевой колит, состояние после формирования уретеросигмоидных анастомозов; пища с высоким содержанием жира/калорий/протеинов и алкоголь, низкое содержание клетчатки (вновь обсуждаемый вопрос); недостаток витамина D, инсоляции, кальция, фолатов. Популяционные факторы риска: Эволюция от неизмененной кишки до диагностированного рака: 10 лет (в обычной популяции), 3-5 лет (ННПРТК). Теоретически, колоректальный рак (КРР) является полностью предотвратимой опухолью, так как канцерогенез – это медленный процесс, который проходит этап видимых (полипы) предшественников, а ободочная кишка доступна для полной эндоскопии. Руководства по скринингу разработаны, но их осуществление нельзя назвать выполненным, даже приблизительно. Выбор оптимального лечения зависит от стадии и локализации опухоли, ее осложнений, ситуации (экстренная или плановая операция), наличия сопутствующих заболеваний и других патологических изменений ободочной кишки. Важность разграничения рака ободочной кишки (например сигмовидной ) и рака прямой кишки обусловлена планом лечения, поскольку в последнем случае определенную роль играет (нео-)адъювантная лучевая терапия. Сравнение основных категорий риска колоректального рака
АСАТК – аттенуированный САТК; САТК – семейный аденоматоз толстой кишки; 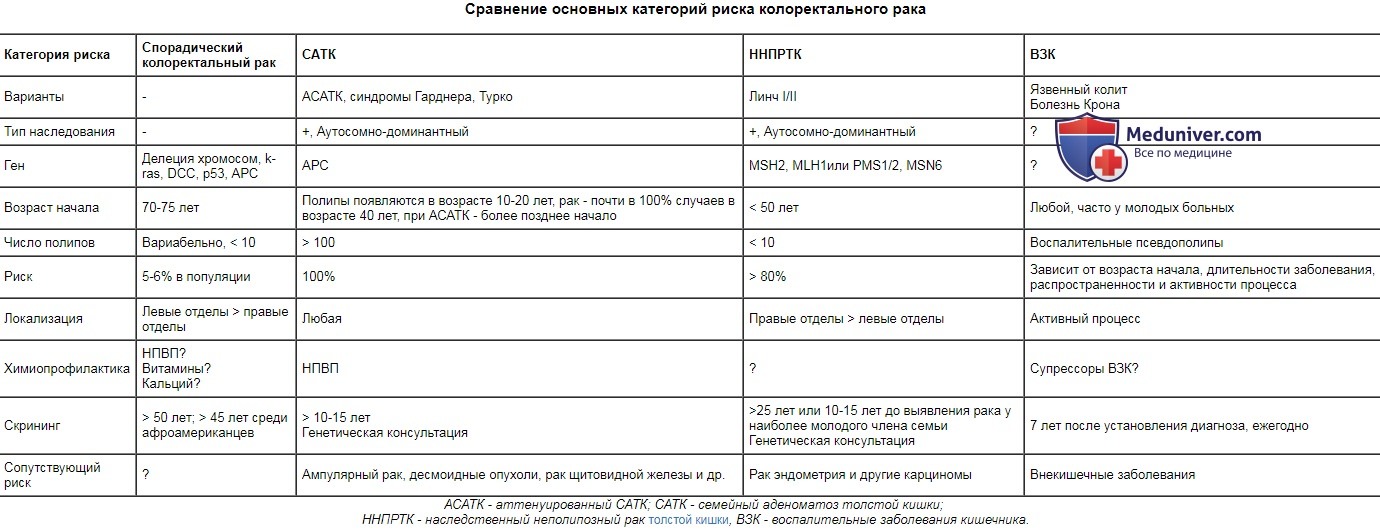 а) Эпидемиология колоректального рака:
б) Симптомы колоректального рака: в) Дифференциальный диагноз колоректального рака:
г) Патоморфология Микроскопическое исследование:
д) Обследование при колоректальном раке Дополнительные исследования (необязательные):
е) Классификация колоректального рака: ж) Лечение без операции рака ободочной кишки:
з) Операция при колоректальном раке Хирургический подход при раке ободочной кишки а) Радикальное лечение: – Селезеночный изгиб: – Нисходящая кишка: – Сигмовидная кишка: резекция сигмовидной кишки с перевязкой верхней прямокишечной или нижней брыжеечной артерии.
• Особые ситуации: – Синхронные опухоли: • Больной моложе 50 лет/ННПРТК: • САТК: • Картирование сторожевого лимфоузла: значительный уровень ложноотрицательных результатов, роль не определена.
Экстренное лечение колоректального рака: • Рак правых отделов: хирургическое лечение, как и в плановой ситуации, первичный тонкотолстокишечный анастомоз. • Рак левых отделов: – Двухэтапное лечение: – Трехэтапное лечение (в основном не применяется): проксимальная стома (трансверзостома) => резекция и формирование анастомоза в плановом порядке (с сохранением отключающей стомы) => закрытие стомы в плановом порядке. и) Паллиативное лечение: |