Когда ввели прививки от краснухи
Защищайся от инфекций!
Здесь приведен список прививок, которые делались в детском возрасте поколениям граждан СССР и России, родившимся в послевоенный период.
Состав прививок и календарь вакцинации менялись со временем. Для получения нужной информации необходимо указать год рождения человека.
Справка об обязательных прививках
Год рождения:
| Возраст (полных лет) | Прививки (обязательные до 17 лет) |
| 0—2 | |
| 3—5 | |
| 6—8 | |
| 9—13 | |
| 14—17 |
Примечание: Ревакцинация от туберкулеза проводится при отрицательной кожной пробе (пробе Манту)
В список включены все прививки, кроме ежегодной прививки от гриппа, положенные всем детям в стране в различные периоды их жизни, по правилам соответствующих лет.
В некоторых регионах делались дополнительные прививки (например, против туляремии, бруцеллеза, сибирской язвы и др.), которые здесь не указаны. Новые прививки могли вводиться раньше в отдельных регионах, чем по всей стране. Так, вакцинация против кори массово проводилась с 1968 года, но была включена в календарь прививок для всей страны только в 1973 году.
Краткая история вакцинации в России
Все родившиеся после войны поколения были привиты от туберкулеза, дифтерии и полиомиелита. Также все дети, родившиеся до 1979 года, прививались от оспы.
- 1957 — введение прививки от коклюша в первый год жизни и массовая вакцинация детей до 5 лет.
- 1960–1961 — введение прививки и массовая вакцинация детей и взрослых от полиомиелита.
- 1967 — введение прививки от столбняка для детей, включая старшеклассников.
- 1968–1973 — массовые кампании по вакцинации против кори; с 1973 г. — плановая прививка от кори в первый год жизни.
- 1980 — отмена прививки от оспы в связи с полной ликвидацией этого заболевания в мире. Введение прививки от эпидемического паротита (свинки).
- 1998 — введение двукратной прививки от краснухи, повторной прививки от кори и прививки от гепатита B.
- 2001 — дополнительные кампании по вакцинации детей и взрослых против кори, краснухи и гепатита B. К настоящему моменту от гепатита B должны быть привиты все поколения родившихся с 1988 г.
- 2006 — ежегодная прививка от гриппа детям, посещающим дошкольные учреждения и начальную школу, с 2007 г. — всем ученикам школ, с 2011 г. — всем детям старше 6 месяцев.
- 2011 — прививка от гемофильной инфекции для детей из групп риска.
- 2014 — прививка от пневмококковой инфекции, начиная с первого года жизни. Введение прививок от менингококковой, пневмококковой инфекций и ветряной оспы для призывников.
По состоянию на конец 2019 года в России не внедрены для всеобщего применения у детей некоторые вакцины, рекомендованные Всемирной организацией здравоохранения и используемые в развитых странах мира: против ротавирусной инфекции, вируса папилломы человека и гемофильной инфекции (последняя в России ставится детям с риском тяжелого течения заболевания).
Также в национальном календаре России не предусмотрена всеобщая вакцинация детей от ветряной оспы, менингококковой инфекции и гепатита А. Такие прививки применяются в отдельных странах (например, в США), но не входят в перечень ВОЗ рекомендованных прививок для повсеместного использования.
Дифтерия и корь: охват иммунизации и заболеваемость
В России во второй половине восьмидесятых годов уровень вакцинации детей до 1 года не был высоким — всего 50–60% от дифтерии и 76–92% от кори (по данным ОЭСР).
С 1990 г. он повышался, и к 2000 г. достиг 96–99%, что соответствует уровню стран с развитым здравоохранением и даже на несколько процентов выше, чем во многих из них (например, в США с 2000 г. 94–96% детей прививались от дифтерии и 90–92% — от кори).
При этом заболеваемость дифтерией была низкой уже с семидесятых годов, за исключением периода 1992–1997 гг., когда она выросла в десятки раз. В настоящее время дифтерию можно считать практически подавленной: в 2018 году в России было зарегистрировано всего 3 случая.
Заболеваемость дифтерией и корью в России
На 100 тысяч человек
ХХ Охват прививками детей до 1 года (%)
Может удивлять, что пик заболеваемости дифтерией в середине девяностых совпал с периодом расширения вакцинации. Но надо иметь в виду, что приведенные данные по охвату вакцинацией относятся к детям до 1 года, а болели, в основном, взрослые, т. е. люди, которые либо не были привиты в детстве, либо уже утратили иммунитет, поскольку на тот момент времени ревакцинация взрослых не предусматривалась.
Заболеваемость корью также оставалась высокой многие годы после начала массовой вакцинации детей. Отдельные вспышки наблюдаются до последнего времени, не только в России, но и в странах Европы — главным образом, среди непривитых по разным причинам взрослых и детей.
Источник
Средства от полиомиелита не существует. Полиомиелит можно предотвратить только с помощью иммунизации. Существует безопасная и эффективная вакцина от полиомиелита — оральная полиовакцина (ОПВ). ОПВ обеспечивает необходимую защиту детей от полиомиелита. В случае ее неоднократного применения она защищает ребенка пожизненно. В СССР обязательная прививка была введена в 1960—1961 годах.
Прививка от оспы
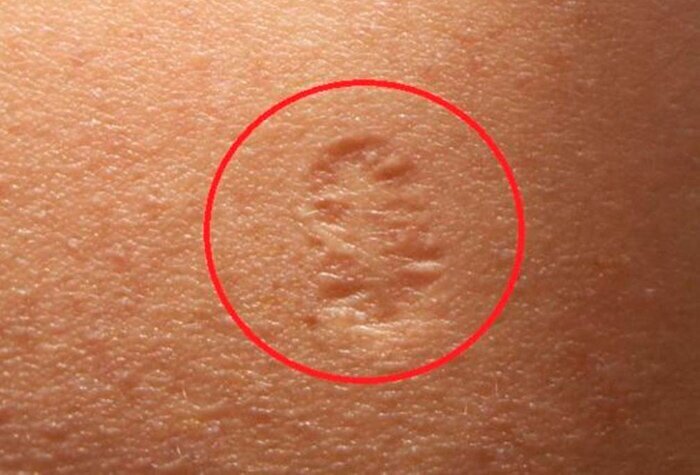
Именно шрам после прививки от оспы и объединяет людей, родившихся до 1980 года — после прививку отменили, в связи с полной победой над оспой во всем мире.
Натуральная или черная оспа — высокозаразная вирусная инфекция, особо опасная болезнь, характеризуется тяжелым течением. В 1958 году на XI сессии Всемирной ассамблеи здравоохранения было принято внесенное советской делегацией предложение о ликвидации оспы во всем мире. И путем проведения повальной вакцинации оспа была побеждена.
Прививка от оспы провоцирует возникновение шрама на коже, избежать этого нельзя. Из-за технологии вакцинации (иглой с 2 зубцами или оспопрививательным пером) и состава сыворотки шрам остается диаметром около 1 сантиметра. Летом 1978 года был зафиксирован самый последний известный случай оспы[en], который унес жизнь 40-летней Дженет Паркер, медицинского фотографа.
Прививка против столбняка

Обязательная прививка детей, включая старшеклассников, от столбняка была введена в 1967 году. Столбняк — это очень тяжелая и опасная болезнь. Даже когда лечение проводится своевременно, смертность составляет до 70% от числа заболевших.
Болезнь относят к инфекционным, ее возбудитель — палочка Clostridium tetani. Имеет острый характер протекания, в большей степени удар наносится по нервной системе. Столбнячная палочка, вернее ее споры, распространены в почве, в самой обыкновенной пыли, в морской и пресной воде. Наиболее часто они встречаются в хорошо удобренной и сырой лесной земле.
Благодаря такой распространенности столбняк имеет высокую степень опасности. Методы специфической профилактики столбняка у детей и взрослых включают в себя плановую поэтапную вакцинацию детей, которым вводят вакцину АКДС, затем каждые десять лет производится ревакцинация.
Прививка против кори
С 1968—1973 вводится массовая кампания по вакцинации против кори; с 1973 г. — плановая прививка от кори в первый год жизни.
Корь — это заболевание, вызываемое вирусом и проявляющееся в виде воспаления горла, глаз, насморка, кашля, температуры и сыпи по всему телу. Заболевание может привести к тяжелым осложнениям дыхательных путей и поражению мозга. Вакцина против кори содержит ослабленный вирус и вводится в виде подкожной инъекции.
Вакцина вводится в виде комбинированного раствора от четырех заболеваний: кори (Measles), свинки (Mumps), краснухи (Rubella) и ветряной оспы (Varicella) или как комбинированного раствора от кори, свинки и краснухи.
Прививка от эпидемического паротита (свинки)
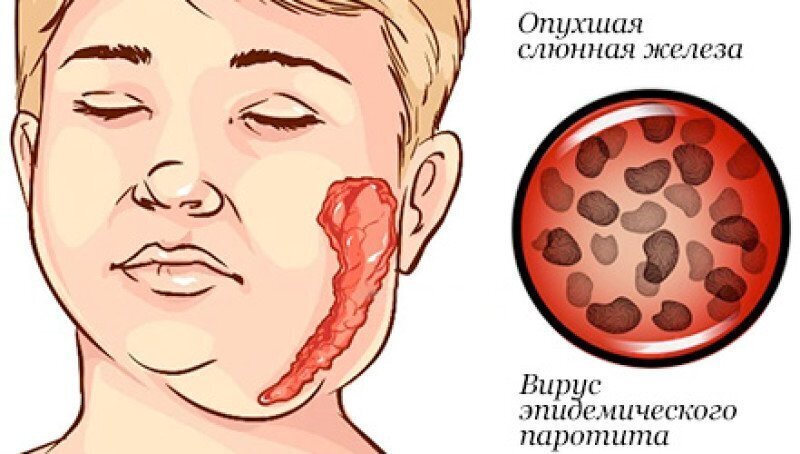
В 1980 году введение обязательной прививки от эпидемического паротита (свинки). Свинка — острое системное вирусное заболевание, которое обычно вызывает болезненное увеличение слюнных желез, как правило, околоушных. Осложнения могут включать орхит, менингоэнцефалит и панкреатит. Болезнь наиболее опасна у мальчиков в период полового созревания, в связи с возможным поражением яичек.
Прививка предоставляется в виде совмещенной вакцины от четырех заболеваний: кори (Measles), свинки (Mumps), краснухи (Rubella) и ветряной оспы (Varicella) — MMRV, или в виде совмещенной вакцины от кори, свинки и краснухи — MMR.
Обязательная прививка от краснухи, кори и гепатита B

Следующая «порция» обязательных прививок была введена лишь в 1998 году — двукратная прививка от краснухи, повторная прививка от кори и прививка от гепатита B Как правило, вакцину против вируса гепатита B вводят новорожденным и взрослым по схеме двух, трех или четырех доз. Минимального возраста для прививки не существует.
Самая частая схема включает три инъекции в течение нескольких месяцев. Вторую инъекцию следует сделать не ранее, чем через один месяц после первой, последнюю инъекцию следует ввести, по крайней мере, через два месяца после второй, но не ранее чем через четыре месяца после первой.
В настоящее время на территории РФ известны шесть вакцин против гепатита B, которые выпускаются разными производителями с использованием технологии генной модификации рекомбинантной ДНК в клетках дрожжевого микроорганизма, называемые генно-инженерными вакцинами
С 2006 введена ежегодная прививка от гриппа детям, посещающим дошкольные учреждения и начальную школу, с 2007 г. — всем ученикам школ, с 2011 г. — всем детям старше 6 месяцев.

С 2014 введена прививка от пневмококковой инфекции, начиная с первого года жизни
И последнее — американские ученые провели исследование о влиянии прививки БЦЖ на коронавирус (ссылка на исследование)
Американские эпидемиологи нашли связь между смертностью от COVID-19 в разных странах и тем, как давно и насколько широко в них применяли предназначенную для борьбы с туберкулезом вакцину БЦЖ. Они обнаружили, что вакцинация БЦЖ снизила уровень заражения вирусом.
По словам ученых: «Страны, в которых универсальная вакцинация с помощью БЦЖ не была принята, в том числе Италия, Нидерланды и США, сильнее всего пострадали от COVID-19»
Смотрите также — Как в СССР побеждали смертоносные эпидемии
Понравилось? Хотите быть в курсе обновлений? Подписывайтесь на наш Twitter, страницу в Facebook или канал в Telegram.
Источник
Источник
Варианты вакцин
Вакцина против краснухи на основе живого аттенуированного штамма используется на протяжении более чем 40 лет. Единственная доза обеспечивает свыше 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования. Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо, чаще всего, комбинированную с другими вакцинами – такими, как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). В России используются: вакцина против краснухи живая, вакцина против краснухи живая аттенуированная, «Приорикс», «MMR-II».
Принципы и цели вакцинации
Если инфицирование женщины вирусом краснухи происходит в начале ее беременности, то вероятность того, что она передаст вирус плоду, составляет 90%. Это может приводить к выкидышу, мертворождению или тяжелым врожденным порокам развития, известным как СВК. Поэтому крайне важна профилактика этой болезни. К концу 2013 года вакцина против краснухи была введена на общенациональном уровне в 137 странах.
Существует три принципиальных подхода к искоренению краснухи и СВК – вакцинация детей, вакцинация девушек-подростков и вакцинация женщин детородного возраста, планирующих иметь детей. Первая стратегия эффективна против борьбы с самой краснухой, но полностью не решает проблемы СВК (для этого потребуется 20-30 лет), поскольку, по имеющимся данным, вакцинация защищает на срок около 20 лет, а значит, теоретически она способна сдвинуть заболеваемость краснухой на детородный возраст. Вторая стратегия, вакцинация девушек-подростков эффективна в плане искоренения СВК (правда, для достижения этой цели потребуется 10-20 лет), но не решает проблемы заболеваемости краснухой вообще (в России пик приходится на возраст 7-14 лет). Вакцинация женщин крайне эффективна в плане борьбы с СВК (хотя добиться 100% охвата взрослого населения практически нереально), но также не решает проблему самой краснухи.
Ввиду этих соображений ВОЗ рекомендует сочетать, по мере возможности, все три стратегии. Примером такого сочетания являются США, где, помимо вакцинации детей, вакцинация проводится в колледжах и Вооруженных силах. В в соответствии с Национальным календарем прививок должны вакцинироваться дети от 1 года до 18 лет, женщины от 18 до 25 лет (включительно), не болевшие, не привитые, привитые однократно против краснухи, не имеющие сведений о прививках против краснухи. Интересное решение проблемы вакцинации женщин детородного возраста нашли во Франции – отказ в регистрации брака при отсутствии отметки о прививке против краснухи либо записи о перенесённой инфекции.
Эффективность вакцин
В России, начавшей массовую вакцинацию только в 2002–2003 гг., достигнуты большие успехи: в 2012 г. заболеваемость упала до 0,67 на 100 тыс. Среди больных краснухой преобладали непривитые лица и лица с неизвестным прививочным анамнезом (их доля составила 87,4% в 2011 г. и 90,7% в 2012 г.), так что сложились условия для внедрения программы элиминации краснухи и предотвращения синдрома врожденной краснухи (СВК).
Поcтвакцинальные реакции
Нежелательные поствакцинальные явления на вакцинацию обычно бывают легкими. Они могут включать боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли. Во время проведения кампаний массовой иммунизации в Американском регионе, охвативших более 250 миллионов подростков и взрослых людей, не было выявлено каких-либо серьезных неблагоприятных реакций, связанных с этой вакциной.
Риск поствакцинальных осложнений
Редким осложнением является временное снижение числа тромбоцитов в крови — такое же, как и при вакцинации коревой вакциной. Возникает через 2–3 недели после прививки. Тромбоцитопения после вакцинации 1/40 000, в ходе перенесенного заболевания – до 1/300.
Противопоказания
Иммунодефицитные состояния; злокачественные заболевания крови и новообразования. сильная реакция (подъем температуры выше 40 С, отек, гиперемия более 8 см в диаметре в месте введения вакцины) или осложнение на предыдущую дозу; острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний – прививку проводить не ранее 1 месяца после выздоровления; беременность;
Примечания:
- При назначении иммунодепрессантов и лучевой терапии прививку проводят не ранее, чем через 12 месяцев после окончания лечения;
- ВИЧ – инфицированные дети могут быть иммунизированы вакциной против краснухи;
- Запрещается вводить вакцину во время беременности. Необходимо принимать меры предосторожности во избежание зачатия в течение 2-ч месяцев после вакцинации.
Когда прививать?
Согласно национальному календарю прививок и рекомендациям Всемирной организации здравоохранения, детей прививают от краснухи в возрасте 1 года. В 6 лет показана ревакцинация. Также дети от 1 до 18 лет, не болевшие, не привитые, привитые однократно против краснухи; девушки от 18 до 25 лет, не болевшие, не привитые ранее.
Источник
Краснуха – это вирусное инфекционное заболевание, которое передаётся от человека к человеку. Сами по себе его симптомы не несут потенциальной угрозы жизни, приводят к образованию специфической сыпи и общей интоксикации, при этом формируется стойкий иммунитет к возбудителю. Опасность этой болезни заключается в её тератогенном действии. Она чрезвычайно опасна для беременных женщин и будущего ребёнка, поскольку вызывает уродства и отклонения в развитии. Самым эффективным способом защиты от этой инфекции является прививка от краснухи.
Виды вакцин против краснухи
Вакцина от краснухи производится на основе ослабленных жизнеспособных вирусов, обработанных специальным методом. Прививка запускает специфический ответ иммунной системы на проникновение в организм инфекционных агентов, в результате чего начинается активная выработка антител к вирусному возбудителю. Противокраснушная иммунизация проводится с использованием моно- и поливалентных вакцин.

Моновакцины
Моновакцина содержит только антиген вируса краснухи. Она считается малореактогенной. Ослабленный введённый возбудитель не передаётся окружающим. Поскольку такая прививка против краснухи переносится легко, то делается она чаще взрослым, или когда у членов семьи или коллектива обнаружена краснуха, поэтому требуется вакцинация в экстренном порядке.
Некоторые родители склоняются к тому, чтобы прививать ребёнка однокомпонентной вакциной от краснухи, а не делать прививку корь-краснуха-паротит. Они мотивируют это стремлением минимизировать возможные побочные последствия. Такой подход ошибочен, так как нагрузка на иммунитет только увеличится, поскольку придётся делать втрое больше уколов, а при каждой инъекции организм подвергается стрессу.
В педиатрической и терапевтической практике используются следующие моновакцины.
- «Эрвевакс» (Бельгия). Вакцина назначается детям, девушкам-подросткам, женщинам. Созданный иммунитет действует до 15 лет. Чаще делаются такие прививки против краснухи взрослым, поскольку детям обычно инъецируют поливакцины.
- «Рудивакс» (Франция). Состав обеспечивает стойкий иммунитет в течение 10-20 лет. Вакцина является самой популярной среди импортных составов благодаря высокой эффективности.
- «Вакцина против краснухи живая» (Россия). Живая вакцина отличается от импортных аналогов технологией изготовления. Вирусы выращиваются на основе перепелиных яиц, что позволяет применять её для пациентов с аллергией на куриный белок. Используется для малышей от 1 года, при повторной иммунизации в 6-7 лет, для подростков и взрослых.
- «Вакцина против краснухи культуральная живая аттенуированная» (Хорватия). Используется в поликлиниках, её можно приобрести самостоятельно, если требуется внеплановая прививка от краснухи взрослым и детям.

Трёхкомпонентные вакцины
Главным достоинством трёхкомпонентных составов является содержание в них антигенов сразу трёх инфекций. Выполнение всего одной инъекции вместо трёх значительно упрощает сам процесс, активирует выработку иммунитета одновременно от краснухи, кори и паротита (свинки). В России и СНГ применяются:
- MMR–II (США). Вырабатываются антитела к детским болезням: кори, краснухе, паротиту. Может применяться с АКДС, вакцинами против ветрянки, полиомиелита. Составы вводятся в разные участки тела;
- «Приорикс» (Бельгия). Тоже обеспечивает защиту от трёх инфекций. Производится на основе куриного белка и неомицина. Состав рекомендован как взрослым, так и детям.
Трёхкомпонентная вакцина с таким сочетанием компонентов в России, к сожалению, не производится. Краснушная составляющая (в Российской Федерации) добавляется при постановке детям дивакцины против кори и паротита, которые являются одними из наиболее опасных детских инфекций.
Отечественная
В России для защиты от краснухи обычно применяют живую аттенуированную бикомпонентную вакцину (паротит-краснуха). Одна доза препарата у 95 % вакцинируемых обеспечивает формирование иммунитета, похожего на иммунитет при реальном инфицировании.
В дополнение к этой комбинации потребуется инъекция против кори, что не совсем удобно. Используются моновалентные или комбинированные составы:
- против кори – КК;
- против кори и свинки – КСК;
- против кори, свинки и ветрянки – КСКВ.
Импортная
Большинство импортных препаратов против краснухи является трёхкомпонентными (перечислены выше) и дают возможность выработать антитела сразу к нескольким серьёзным болезням всего за один укол. Самое главное, что иммунитет настолько же эффективен, как и при введении моновалентных вакцин. При этом реже отмечается развитие побочных эффектов.

Какая вакцина лучше
Вакцины российского производства доступны для населения. Так, моновалентные составы вводятся в государственных поликлиниках бесплатно в соответствии с утверждённым графиком прививок. Весомым преимуществом отечественных вакцин перед импортными является технология их изготовления – они производятся на основе перепелиных яиц и подходят пациентам с острой аллергией на куриный белок. В этом смысле аналогов нашим вакцинам просто нет.
Импортными составами поликлиники для проведения массовой иммунизации не снабжаются, и пациенты должны приобретать их самостоятельно. Стоимость «Приорикса» колеблется от 30 до 40 долларов, а MMR–II – от 20 до 35 долларов США.
Показания и противопоказания
Одной из важнейших задач органов здравоохранения является минимизация ротации вирусов среди населения и полное их уничтожение. Вакцинация от краснухи рекомендована:
- работникам детских садов;
- медицинскому персоналу детских больниц и родильных домов;
- членам семьи беременной женщины, проживающим с ней в одном помещении;
- студентам;
- часто путешествующим людям;
- женщинам от 20 до 35 лет.

Прививка от краснухи категорически воспрещена, если:
- в предыдущих случаях введения вакцины у пациента отмечены осложнения;
- присутствует аллергическая реакция на компоненты (неомицин, аминогликозиды и другие);
- имеет место любое иммунодефицитное состояние: ВИЧ, болезни крови, онкопатологии на фоне использования препаратов, подавляющих иммунитет;
- пациентка беременна или кормит грудью;
- зафиксированы хронические заболевания в стадии обострения;
- пациент перенёс несколько переливаний крови;
- происходит восстановление после оперативного вмешательства.
Подготовка
Специально готовиться к процедуре не надо, однако для исключения возможной острой реакции лучше придерживаться следующих правил.
- Если пациент – аллергик, ему следует начать принимать антигистаминные препараты за 2-3 дня до назначенной даты.
- Если запланирована прививка ребёнку, который часто болеет, то следует попоить его общеукрепляющими препаратами за неделю до прививки. Это снизит риски обострения хронических болезней и возникновения осложнений.
- Если ребёнку дается витамин Д, то за 3-4 дня до прививки приём его следует приостановить и возобновить только через 5-6 дней.
- Плотно завтракать перед инъекцией не рекомендуется.
Особенности вакцинации
Инъекция выполнятся специалистами в стерильных условиях (в процедурном кабинете), при этом для манипуляции применяются одноразовые шприцы. Обязательно проверяются маркировка и срок годности препарата, укол делается согласно техники, описанной в инструкции по применению. Большое значение имеет визуальный осмотр упаковки. Если целостность ампулы нарушена, а сам состав изменил цвет или содержит хлопья, то применять его запрещено. Ампулу следует вскрывать непосредственно перед набором суспензии в шприц, предварительно обработав место скола антисептическим раствором.
В каком возрасте делают прививку
До года детям прививку от краснухи не ставят. Даже в случае заболевания кого-то из близких экстренную вакцинацию не проводят. Это связано с тем, что в состав вакцины включены живые, хотя и ослабленные, вирусы, которые к детям до года не применяются.
Календарь прививок
Реакция на прививку от краснухи у маленьких детей тем слабее, чем они младше. Именно поэтому схема противокраснушной вакцинации выглядит так.
- 1-я прививка – возраст 12 месяцев. Используется состав корь-краснуха-паротит.
- 1-я ревакцинация – возраст 6 лет. Используют такую же трёхкомпонентную вакцину.
- 3-я прививка – возраст 13 лет (только девочки). Это обусловлено бурным развитием организма и изменением гормонального фона подростков, что сильно ослабляет иммунитет.
Существуют важные нюансы, о которых должны знать родители. Мальчикам нельзя делать прививку от краснухи после 16 лет, девочек нельзя прививать от эпидемического паротита после 15 лет.
Далее прививки ставятся каждые 10-15 лет. Вакцинация взрослых, как правило, организуется по месту регистрации или работы при достижении определённого возрастного рубежа. Прививание в возрасте 22-29 лет обусловлено окончанием периода действия иммунитета (10 лет). Большинство женщин именно в этот период обзаводятся семьями и детьми, поэтому необходимость выполнения прививки от краснухи очевидна. Следующий этап вакцинации наступает примерно в 32-39 лет, однако в этом возрасте женщины рожают реже, и риск развития синдрома врождённой краснухи очень невелик.

Куда и как делают прививку
Каждый пациент должен подписать документ о добровольном согласии на процедуру. Врач обязан довести до него сведения о возможных побочных эффектах и рассказать о правилах поведения после прививки. Место, куда будет вводиться состав, зависит от возраста пациента.
- Дети от 12 месяцев до 6 лет. Состав вводится в мышцу бедра для обеспечения большей эффективности вакцины.
- Дети старше 7 лет. Вакцина вводится в руку (область ниже плеча). Укол в бедро в этом возрасте не делается, так как это ограничивает двигательную активность.
- Взрослому укол делают в руку или под лопатку.
Прививку против краснухи не ставят в ягодицу, поскольку сильно развитая подкожная жировая клетчатка в этом месте может явиться причиной уплотнений. Всасывание препарата при этом будет ограничено.
Механизм формирования защиты и сколько она действует
Все вакцины против краснухи созданы на базе ослабленных живых вирусов. Антиген сохраняет все свойства активной инфекции, в ответ на него организм вырабатывает иммунитет более стойкий, чем при использовании «мёртвых» составов. Слабый (обезвреженный) вирус попадает в кровь пациента, запускается механизм антиген-антитело, который и формирует иммунную защиту. Процессы, происходящие в привитом организме, похожи на реальный инфекционный процесс со «смазанной» симптоматикой. Сформированный иммунитет защищает человека на протяжении минимум 10 лет.
Можно ли заболеть краснухой после прививки
Прививка против краснухи обеспечивает человеку стойкую иммунную защиту к инфекции на 10-20 лет. Врачи рекомендуют проводить ревакцинацию по истечении этого срока. Каждый человек может выяснить, сохранился ли у него иммунитет, сдав анализ крови на антитела. Прививка от краснухи сегодня – самый надежный способ защититься от инфекции. У 95 % привитых вырабатывается стойкий иммунитет, однако есть взрослые и дети, попадающие в 5 % невосприимчивых к вакцине, они остаются беззащитными перед заражением. Поэтому на вопрос: «Может ли привитый ребенок заразиться краснухой?» ответ: «Да, с вероятностью в 5 %».

Чтобы предотвратить заболевание после прививки, следует чётко соблюдать противопоказания, особенно связанные с иммунодефицитными состояниями. Если ребёнка с такими проблемами привили по ошибке или недосмотру, инфекция может перерасти в болезнь. Даже ослабленный вирус для такого организма является очень опасным.
Как вести себя после вакцинации
После процедуры врачи рекомендуют провести некоторое время (30-60 минут) в поликлинике или поблизости, чтобы врачи смогли оказать своевременную помощь в случае возникновения острых побочных реакций. После прививки следует:
- не посещать места с большим скоплением народа, чтобы не заразиться другой инфекцией. Иммунная система после укола начинает активно работать, может просто не хватить сил на борьбу с дополнительной нагрузкой;
- избегать намокания места инъекции в течение суток, чтобы не занести инфекцию;
- пациентам с болезнями нервной системы надо пройти курс терапии между первичной прививкой и ревакцинацией, чтобы предупредить обострение.
Как переносится прививка
Если вакцинация прошла с соблюдением всех правил, прививка переносится хорошо. Выделяют характерные проявления после инъекции, которые обычно проходят сами и не считаются побочными эффектами:
- небольшая локальная припухлость;
- болезненность и гиперемия;
- увеличение лимфоузлов, расположенных рядом с местом укола;
- небольшая температура;
- головные боли и боли в суставах.
Эти проявления не требуют специального лечения и проходят без применения лекарств.
Осложнения, последствия и побочные действия. Как снизить вероятность их появления
Когда не полностью обследованному ребёнку делают прививку, могут проявляться более интенсивные последствия:
- сыпь (крапивница), красные пятна по телу;
- отёк Квинке и другие аллергические симптомы.

С взрослением вероятность осложнений у привитых пациентов возрастает, к ним относят:
- анафилактические реакции;
- судороги без температуры;
- менингит;
- полиневрит;
- глухота;
- конъюнктивиты;
- многоморфная эритема;
- неврит зрительного нерва.
Чтобы не допустить возникновения подобных осложнений, надо учесть индивидуальные особенности пациента, посоветоваться с лечащим врачом, сообщив о возникавших раньше негативных реакциях на прививки и о хронических болезнях.
Стоит ли делать прививку
Нужна ли вакцинация против краснухи, каждый человек решает сам. Но если он хочет защитить себя и своего ребёнка от инфекции, прививку делать надо. Особенно это касается женщин детородного возраста, которые хотят родить и вырастить здорового малыша в ближайшие 10 лет. Учитывая, что организм беременной женщины с ослабленным иммунитетом будет не способен бороться с инфекцией, профилактические меры следует принять заранее. Это касается и мужчины, проживающего с ней.
С прививками детям дело обстоит сложнее, поскольку сейчас многие родители отказываются от вакцинации вообще. Да, ребёнок переносит краснуху сравнительно легко, но он контактирует со многими людьми, среди которых могут находиться и беременные, и люди с хроническими болезнями и аллергиями, поэтому лучше защитить и его и окружающих от возможных осложнений.
Источник
