Кандидозы что это такое гинекология
- Врачи
- Лечение
- Диагностика
- Статья обновлена:18.06.2020
Для того чтобы стать причиной болезни, дрожжеподобному грибку из рода Candida необходимы особые условия: не слишком кислая среда обитания и снижение активности защитных сил организма.
К сожалению для женщин, к развитию кандидоза половых органов, обычно называемому молочницей, могут привести самые разные факторы или их комбинация, от которых нелегко защититься в повседневной жизни.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения
Осложненной грибковая инфекция влагалища считается, если:
- Присутствуют серьезные симптомы, например, обширное покраснение, отёчность и зуд, которые приводят к появлению трещин и язвочек.
- Четыре и более грибковых инфекций в течение года.
- Кандидозная инфекция вызвана не Candida albicans.
- Инфекция возникла в период беременности.
- Инфекция на фоне неконтролируемого сахарного диабета.
- Иммунная система ослаблена некоторыми видами лекарственных средств или ВИЧ-инфекцией.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans — самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии.
Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней.
Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например — при простуде или других вирусных инфекциях.
Источник
Вагинальный кандидоз или кандидозный вагинит (кольпит), молочница — это воспалительное заболевание слизистой влагалища, вызванное дрожжеподобными грибками рода Кандида (Candida spp). Эти микроорганизмы являются условными патогенами. В норме они обитают на коже и слизистых человека, не вызывая воспаления, но при воздействии ряда факторов начинают бесконтрольно размножаться.
Заболевание широко распространено среди женщин фертильного возраста. По статистике больше 75% пациенток однократно сталкивались с заболеванием, а 50% из них встречались с обострением кандидоза, 5% с рецидивирующей формой.
Причины кандидозов у женщин
Причина вульвовагинального кандидоза у женщин — активное размножение дрожжеподобных грибков, чаще всего штамма Candida albicans. Благодаря смене фаз роста микроорганизмы выживают в различных условиях, убить их может кипячение, обработка антисептическими средствами.
Женская молочница не относится к заболеваниям, передающимся половым путем, так как возбудителем выступает условно-патогенный микроорганизм. Но передача клеток от одного партнера к другому возможна во время секса.
Обычно заражение Кандидами происходит еще до начала половой жизни, бытовым путем. Дрожжеподобные грибки оседают на слизистой рта, заселяют кишечник, а затем попадают в половые пути.
У младенцев молочница может появиться уже в первые дни жизни, поразив полость рта, глаза. В этом случае микроорганизм передается от матери ребенку во время прохождения по родовым путям.
После заражения инфекция долго не проявляется, человек является носителем грибка, но от воспалительных процессов не страдает. Такое состояние считается нормой, женщине не требуется лечиться от кандиды, если ее ничего не беспокоит.
Факторы риска
Состояние микрофлоры слизистой влияет на размножение патогенных и условно-патогенных микроорганизмов. У здоровой женщины с крепким иммунитетом во влагалище преобладают молочнокислые бактерии или палочки Дедерлейна. Эти микробы выделяют кислоту и подавляют размножение патогенов.
Бактериальный вагиноз (дисбактериоз) и ослабление общего иммунитета позволяют Кандидам бесконтрольно делиться. Грибки покрывают верхний слой слизистой и провоцируют воспалительный процесс. Так формируется влагалищный кандидоз, который требует обращения к врачу и адекватного лечения.

Врачи выделяют ряд факторов риска, которые увеличивают вероятность развития молочницы:
- Бесконтрольный прием антибиотиков. Антибактериальные средства вызывают нарушение микрофлоры.
- Бесконтрольное употребление сладостей, дрожжей, сдобы и алкоголя. Такая еда питает грибки и помогает им активно размножаться.
- Слабый иммунитет, авитаминоз, инфекционные болезни, ВИЧ.
- Эндокринные нарушения, особенно сахарный диабет.
- Прием гормональных контрацептивов.
- Гормональные изменения при менструации, во время беременности и климакса.
- Атопические явления в организме.
- Пассивный образ жизни. Застойные процессы в малом тазу ухудшают иммунный ответ организма на появление возбудителя.
Только под воздействием одного или нескольких негативных факторов Кандида начинает активно размножаться. Если женщина полностью здорова, то даже половой акт с носителем грибка не приведет к воспалению, потому что здоровая микрофлора и иммунная система организма подавят его размножение.
Виды молочницы
В гинекологии диагностируют и лечат преимущественно вульвовагинальный кандидоз. Но дрожжеподобные грибки могут распространится и на другие слизистые:
- в кишечнике;
- в ротовой полости;
- уретру.

В тяжелых случаях возможно поражение кожных покровов и внутренних органов.
Кандидозный вагинит бывает острым и хроническим, рецидивирующим. Для острой формы характерны выраженные симптомы, обильные выделения из половых органов. При отсутствии лечения молочница переходит в хроническую форму с вялой симптоматикой.
Рецидивирующая форма заболевания встречается на фоне инфицирования влагалища и кишечника. После лечения местным препаратом грибки мигрируют обратно в половые пути и провоцируют появление острых симптомов. Рецидивы происходят при ослаблении иммунитета, гормональных перестройках во время месячных, беременности.
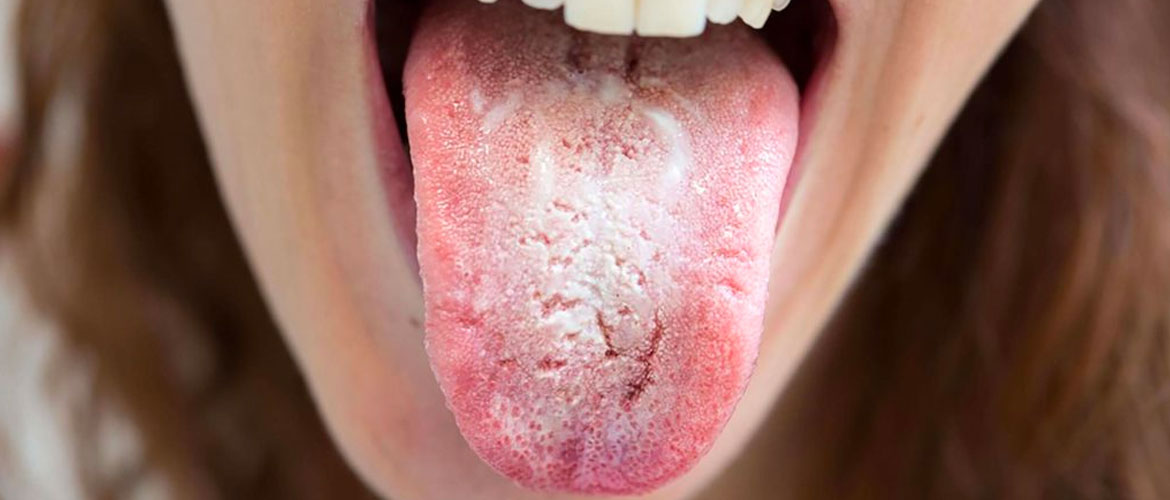
Симптомы кандидоза у женщин
Острый кольпит сопровождается ярко выраженной симптоматикой:
- Зуд в области влагалища, половых губ, в промежности.
- Покраснение и отек половых органов, раздражение кожных складок в паху.
- Жжение во влагалище при мочеиспускании.
- Боль и жжение во время и после полового акта.
- Характерные белые творожистые выделения с запахом тухлого кефира.
Вагинит в хронической стадии имеет симптомы других инфекционных влагалищных заболеваний, например, гарднереллеза, микоплазмоза. Выделения менее обильные, чем при острой стадии, имеют желтоватый оттенок, а сильного зуда и отека не наблюдается.
Неприятные признаки хронической молочницы могут сопровождать женщину годами. Постоянные рецидивы ухудшают качество жизни, лишают пациентку возможности получать удовольствие от секса.
Осложнения которые может вызвать кандидоз
Кандидозный кольпит не является смертельным заболеванием для обычной женщины, но недуг сильно нарушает качество жизни. Самое частое осложнение молочницы — переход заболевания в хроническую форму. Патогенные микроорганизмы поражают не только поверхностные слои слизистой, но и проникают все глубже, скрываясь от воздействия иммунной системы и лекарственных средств.
Течение хронической молочницы приводит к нарушению микрофлоры влагалища, а значит и защитной функции. Слизистая становится беззащитна перед любой инфекцией. При этом женщину постоянно беспокоят выделения с плохим запахом и зуд.
Лечить рецидивирующую молочницу сложно. Микроб успешно адаптируется к противогрибковым препаратам, а благодаря специальной оболочке, иммунные клетки человека не могут устранить возбудителя. В сочетании с ЗППП кандидозный кольпит вызывает бесплодие.
Молочница приводит к тяжелым последствиям у пациентов с ВИЧ. Возможно распространение грибка на матку, придатки, мочевой пузырь. У пациента возникает кандидозная ангина, воспаляются внутренние органы. При отсутствии своевременного лечения есть риск летального исхода на фоне иммунодефицита.
Кандидозный кольпит у кормящих женщин может привести к заражению сосков и вынужденному отказу от грудного вскармливания. Соски становятся болезненными, появляются трещины. Прикладывать ребенка не рекомендуется из профилактических целей, чтобы не занести инфекцию ему в рот.
Диагностика

Чтобы вылечить грибковую инфекцию, необходимо обратиться к гинекологу и сдать анализы. Для диагностики молочницы берут мазок на флору со стенок влагалища и шейки матки. При помощи микроскопического исследования мазка можно обнаружить мицелий грибов, а для выявления типа возбудителя осуществляют бактериологическое исследование, то есть выращивают возбудителей на питательных средах.
В процессе диагностики очень важно учитывать количество колоний дрожжеподобных грибов, потому что в небольшом количестве они могут содержаться в нормальной микрофлоре.
Важно понимать, что кандидоз часто протекает на фоне ИППП. Рекомендуется дополнительно сдавать анализы на скрытые инфекции, особенно при рецидивирующей форме заболевания.
Нельзя самостоятельно ставить диагноз, основываясь лишь на появлении зуда и белых выделений. Такие симптомы могут сопровождать и дисбактериоз влагалища, некоторые ИППП. Все эти патологии требуют иного лечения, нежели молочница.
Лечение кандидоза у женщин
Быстро вылечить молочницу можно только с применением медикаментозных препаратов. Противогрибковое средство подбирается в зависимости от выявленного типа возбудителя, учитывая чувствительность микроорганизма к препарату. Женщинам назначают местные лекарства в виде свечей. Если есть необходимость устранить кандидоз в кишечнике, то показаны таблетки. Рассмотрим несколько современных препаратов от кандидозного кольпита:
- Дифлюкан, Флюкостат — средства на основе флуконазола. Распространенный синтетический препарат. Принимается внутрь, оказывает системное противомикозное действие. При вагинальном кандидозе Флюкостат или Дифлюкан показан однократно в дозировке 150 мг.
- Клотримазол назначают местно в виде вагинальных таблеток и мази. Свечи назначают вводить в вагину 1 раз в день, перед сном. Курс терапии 6 дней.
- Пимафуцин — препарат на основе натамицина, выпускают в виде таблеток, свечей и крема. Подходит для комплексного лечения от молочницы обоих партнеров. Для устранения кандидоза кишечника назначают по 1 табл. 4 раза в день. В вагинальный тракт вводят свечи 1 раз в день перед сном, 3-6 дней. Мужчинам при баланопостите назначают наносить крем на головку полового члена несколько раз в сутки, женщинам при вульвите крем показан для устранения воспаления и зуда на вульве.
- Нистатин — это старый, но эффективный по сей день препарат. Выпускается в виде таблеток, мази и вагинальных свечей.

Чтобы избавиться от кандидоза навсегда, не достаточно просто пропить таблетки 3 дня. Женщине следует соблюдать следующие рекомендации:
- Изменить свой рацион. Исключаются продукты, содержащие сахар, дрожжи, алкоголь, а также жирное, острое, соленое, копченое. Такая еда раздражает слизистую и усиливает проявления кандидоза, а сладости и дрожжи являются хорошим питанием для грибков.
- Нужно регулярно убирать со слизистых оболочек и кожи выделения. Для этого рекомендуется дважды в день подмываться с нейтральным средством. В первые дни разрешены спринцевания с ромашкой перед введением свечи.
- Нужно соблюдать правила гигиены и использовать только личные полотенца, мочалки, нижнее белье, мыть почаще руки. Выделения при кандидозе заразны.
- Рекомендуется поддерживать в доме чистоту, Кандиды погибают под воздействием моющих средств и антисептиков.
- Во время лечения нужно соблюдать половой покой.
Важно не только пролечиться самой, но и вылечить полового партнера. Хотя Кандида является условным патогеном и не нуждается в обязательной терапии, мужчине все же необходимо устранить колонии грибков с полового члена. Это нужно для того, чтобы избежать моментального заражения женщины при первом же половом акте.
Слизистая влагалища после воспалительного процесса страдает от дисбактериоза. Местный иммунитет не справится с новым поступлением грибков и возникнет рецидив кандидоза. Чтобы этого избежать, лучше перестраховаться и пролечить мужчину, а также обязательно заняться восстановлением микрофлоры кишечника и влагалища после основного лечения.
Для восстановления нормальной микрофлоры нужно употреблять в пищу натуральные и свежие кисломолочные продукты. Также рекомендуется вводить вагинально свечи с эубиотиками, например:
- Вагилак;
- Лактонорм;
- Лактожиналь и прочее.
Дополнить лечение можно и народными средствами. При кандидозе снять зуд помогают сидячие ванночки и подмывания с отваром ромашки, календулы, содовым раствором, хозяйственным мылом. Кандиды живут в кислой среде, если подмываться слабощелочным раствором соды, можно уменьшить проявление заболевания.
Кандидоз при беременности

Причина возникновения влагалищного кандидоза при беременности — ослабленный иммунитет, при том независимо от общего здоровья женщины. После имплантации эмбриона в организме происходит гормональная перестройка, повышается выработка прогестерона. Этот гормон оказывает иммунодепрессивное действие на иммунитет, то есть подавляет его.
Такие изменения необходимы для успешного роста и развития плода. Если активность иммунитета не будет подавляться, то иммунные клетки воспримут плод как опухоль и начнут атаку для его устранения, случится выкидыш.
Из-за недостаточной иммунной функции беременные женщины становятся более подвержены инфекционным заболеваниям, в том числе и кандидозному кольпиту. Лечить его нужно обязательно, так воспаление влагалища может сильно помешать в родах:
- вызвать разрывы влагалища и шейки матки;
- спровоцировать оральный кандидоз у младенца;
- привести к воспалению матки после родов.
Лечат кандидозный вагинит у беременных местными препаратами — свечами и вагинальными таблетками, чтобы снизить риск негативного влияния на плод.
Профилактика
Молочница — неприятное заболевание, которого лучше избежать, соблюдая простые меры профилактики. Необходимо обратить внимание на соблюдение личной гигиены. Женщинам рекомендуют подмываться дважды в день, утром и вечером, с использованием средства для интимной гигиены. Мыло применять нежелательно, оно сушит кожу и слизистую, способствует ощелачиванию микрофлоры и дисбактериозу.
Мочалку и полотенце нужно использовать индивидуальные, чтобы избежать заражения от другого человека. А свое полотенце всегда должно быть чистым и сухим. На влажной ткани активно размножаются микроорганизмы.
Очень важно сбалансировано питаться, избегать авитаминоза. Если есть склонность к развитию кандидозного вульвовагинита, лучше отказаться от алкоголя и сладкого, сдобной выпечки.
Так как дрожжеподобные грибки хорошо уживаются с ЗППП, лучше избегать заражения. Для этого рекомендуется заниматься сексом только с одним постоянным здоровым партнером, а также предохраняться презервативом.
Для профилактики грибкового воспаления нужно заниматься спортом, достаточно отдыхать, пить много воды и избегать переохлаждения. Все эти факторы помогут укрепить иммунитет и предупредить бесконтрольное размножение микроорганизмов.
ТОП-5 проверенных клиник венерологии
- МедЦентрСервис (18 филиалов)
8 (495) 324-88-22- СМ-Клиника (13 филиалов)
8 (495) 292-63-14- Бест Клиник (3 филиала)
8 (495) 023-33-00- Академия здоровья
8 (495) 162-57-77- Платный медцентр дерматологии и венерологии
8 (495) 532-66-57
Источники
- https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/molochnica
- https://www.aif.ru/health/leksprav/1081439
- https://www.rlsnet.ru/tn_index_id_14317.htm
- https://www.piluli.ru/product461861/product_info.html
- https://www.rlsnet.ru/tn_index_id_6525.htm
- https://medaboutme.ru/zdorove/publikacii/stati/sovety_vracha/kandidoz_vidy_i_simptomy/
Источник
