Кандидоз влагалища чем лечат
Среди многочисленных гинекологических болезней в последнее время отмечен значительный рост грибковой инфекции. В частности, кандидоз влагалища занимает второе место среди всех вагинальных заболеваний в мире. В чем же причины его возникновения, как справиться с недугом? И самое главное -как предотвратить заражение в дальнейшем?

Что же это такое – кандидоз влагалища
Это инфекция, вызванная проникновением спор дрожжеподобных грибков рода Candida в слизистую оболочку влагалища. «Подхватить заразу» можно при половом контакте или при не соблюдении личной гигиены (например: грязные предметы, остатки фекалия из прямой кишки).
В результате грибкового роста и распространения развивается болезненное состояние, проще говоря, молочница. Кандиды, размножаясь во влагалище, могут плавно перетечь и на слизистую шейки матки, и на вульву.
Кандидоз влагалища встречается в основном у молодежи. Девочкам обычно не везет перед месячными. Дамы в ожидании ребенка еще чаще страдают этой хворобой. У женщин от сорока пяти лет ее практически нет.

Как и у любой болезни, у кандидоза влагалища существуют свои формы:
- носительство;
- истинный кандидоз (период болезни один-два месяца);
- кандидоз хронический (затягивается на три месяца и более).
Причины кандидоза влагалища
Их достаточно много:
- неправильная работа желез внутренней секреции (эндокринологические проблемы, диабет);
- самолечение антибиотиками, не правильно подобранная дозировка;
- вынашивание плода;
- предохранение от беременности путем приема гормональных противозачаточных средств;
- в случае орального секса (у многих присутствует носительство Candida–грибка во рту)
Признаки молочницы у женщин
Размножение кандиды дополняет общая ослабленность организма (из-за токсинов, вырабатываемых грибками). Это провоцирует воспаление. Слизистая интенсивно начинает избавляться от поврежденного слоя. В итоге дамы замечают:
- «изводящий» зуд во влагалище и вульве, особенно ночью;
- специфические выделения — бели, на вид похожие на крошки творога, иногда белесые, желтоватые или зеленоватые;
- «запашок», напоминающий скисший кефир;
- у некоторых — чувство жжения и боли при походе «по-маленькому».
Важно! Кандидоз влагалища может иметь хронический вариант. Зудящее влагалище в этом случае может оказаться единственным неудобством для заболевшей женщины. Зуд усиливается после интимной близости или перед наступлением критических дней.
Особо хотелось бы коснуться беременных, у которых и так забот хватает, а тут еще и это «горе». На фоне перестройки организма для полноценного вынашивания ребеночка происходят различные изменения гормональных процессов, обмена веществ и понижение уровня иммунитета. Ну и грибковая инфекция тут как тут. Наступает самое время для ее «расцвета».

Характер кандидоза влагалища у будущих мамочек стремительный, со всеми «достопримечательностями», то есть зудом и «творожком». Если количество грибков молочницы начинает «зашкаливать», то они смогут прорваться к матке и в околоплодные воды.
Однако заранее горевать не стоит, такой прыти грибка не достаточно, чтобы заразить еще не родившегося малютку. Матка устроена таким образом, что в критические моменты может самоочищаться. Малыш может «подцепить» болячку скорее во время родов, когда двигается по пораженным родовым путям своей мамы. Педиатры, в таком случае, говорят о возможности заболевания ребеночка расстройством кишечника, воспалением слизистых полости рта и даже воспалением уха. Грибок может проявить себя везде, где был прямой контакт с заразными водами.
Хочется дать дельный совет! Ни в коем случае не занимайтесь самолечением и при появлении подозрений на кандидоз влагалища, немедленно обращайтесь к доктору. Только врач-гинеколог сможет вам дать исчерпывающую информацию о способах лечения вашего заболевания.
Диагностические мероприятия
Нередко молочница подключается к инфекции, вызванной бактериями. И «пострадавшей» наряду с лечением от кандиды приходится лечиться еще и антибиотиками. Чтобы полностью подтвердить диагноз и назначить правильное лечение придется сдать мазок и пройти медосмотр у специалиста.
Мазок для подтверждения и определения рода и количества грибков берет медработник в условиях поликлиники. Если вам назначен анализ, заранее необходимо приобрести одноразовый стерильный гинекологический набор с цитощеткой. Секрет из вагины распределяют на предметное стеклышко, затем помещают под микроскоп. С помощью этого анализа можно определить степень поражения организма.
Кроме того, по назначению врача вам, возможно, будет необходим посев выделений на питательную среду (с целью определения чувствительности инфекции к определенным лекарствам). Данная манипуляция даст окончательный ответ на вопрос чем же вас лучше лечить.
Скорее всего, еще придется сдать общий анализ крови и мочи.
Как правильно лечить кандидоз влагалища
Сохранение и укрепление женского здоровья – важнейшее направление в развитии современной медицины. Здоровая женщина – это здоровая семья, здоровые дети, а соответственно здоровая нация.
Пораженное кандидами влагалище лечит гинеколог. Важны здесь и соблюдение периода лечения, и разнообразие лекарственных форм, и дозировка.
Комплексный подход обеспечит эффективность проводимой терапии. Придется вам, девочки, таблеточки попить и свечки применить. Не забываем о личной гигиене. Но это не значит, что вы без конца должны мыть (и не дай бог спринцевать!) интимное место. Как утверждают доктора, нынче спринцовка не в моде – малоэффективна и неудобна.
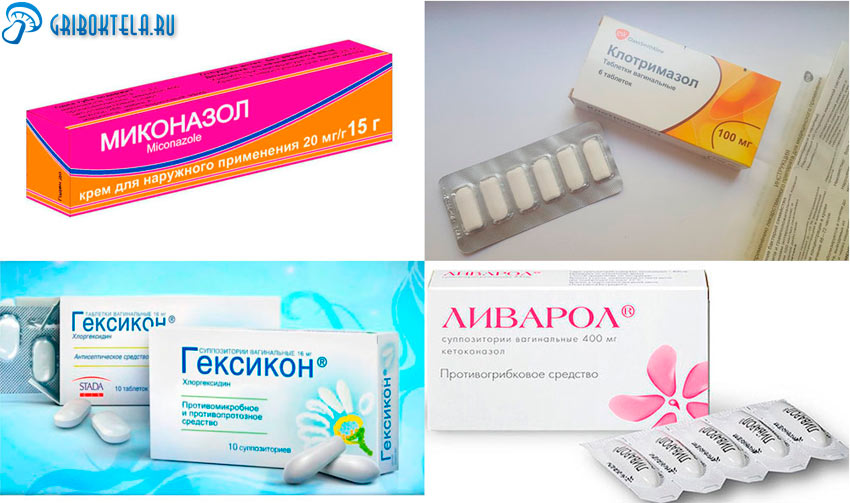
Современная медицина предлагает широкий выбор лекарственных противогрибковых медикаментов в различных формах. Кандидоз отлично излечивается вагинальными свечами. За незначительное время уйдут все симптомы, вы сможете жить нормальной жизнью.
Важно! Если свечки подобраны неправильно, то они могут выдать обратный эффект. Некоторые отрицательно влияют на младенца еще в утробе. Своевременное консультирование доктора крайне важно.
Эффективные фармацевтические препараты:
- Миконазол. Вагинальная суппозитория, совмещающая в себе как противогрибковый, так и противомикробный «удар». Лечение назначается не менее чем на две недели. Причем одна доза в день.
- Клотримазол. Свечи, которые наиболее активные против дрожжеподобных и плесневелых грибков, многих бактерий. Употребляется один раз в сутки, период — от трех дней до недели.
- Пимафуцин. Один из наиболее качественных препаратов, оказывающий лечебное действие не только против грибков, но и в значительной мере от бактерий (так как содержит сильный антибиотик). Суппозиторию вводят во влагалище. Курс лечения – от трех до шести дней. Главное отличие от других «продуктов» — он показан беременным и кормящим грудью.
- Гексикон. Выступает против молочницы как «дезинфицирующее оружие». Кандидозная инфекция исчезает за период от одной до трех недель, с условием однократного применения в сутки. Но, будьте осторожны! Менструация или аллергия на составных снадобья являются противопоказанием.
- Ливарол. Активность свечей выражается в интенсивном противокандидозном действии. Применяют один раз в сутки. Продолжительность лечения от трех до десяти дней. Запрещен к применению в первые месяцы беременности!
Как правильно вводить свечи:
- Во-первых, перед манипуляцией вымойтесь под душем и сходите в туалет. Чистенькими ручками быстренько извлекаете свечки из оболочки, так как, масло-какао, содержащееся в «ракете» начнет плавиться.
- Во-вторых, чтобы не пачкать одежду препарат лучше всего вставлять, укладываясь в кровать. Суппозитория должна находиться во влагалище глубоко и длительное время. Вещества, находящиеся внутри свечи медленно всасываются через слизистую.
Не спешите, вводя свечу, но и не медлите, старайтесь сделать все четко и правильно.
Лучшие рецепты народной медицины
Из уст в уста наши драгоценные дамы передают способы лечения молочницы уже достаточно давно. Современные методы лечения народные средства только дополнят, улучшив проводимую терапию.
Поинтересуйтесь, когда правильнее заготовить травы или не «заморачиваясь» купите их в ближайшей аптеке. Еще круче, если приготовить сбор из лекарственных трав, комплектуя, например: шиповник, эвкалипт, тысячелистник.
Настои, отвары, чаи помогут убрать зуд, болезненность, успокоят травмированную слизистую и кожу, снимут отек. Их применяют как наружно, так и внутренне.
Лечебное действие трав – доступно, безопасно, а главное побочных действий практически не вызывает.
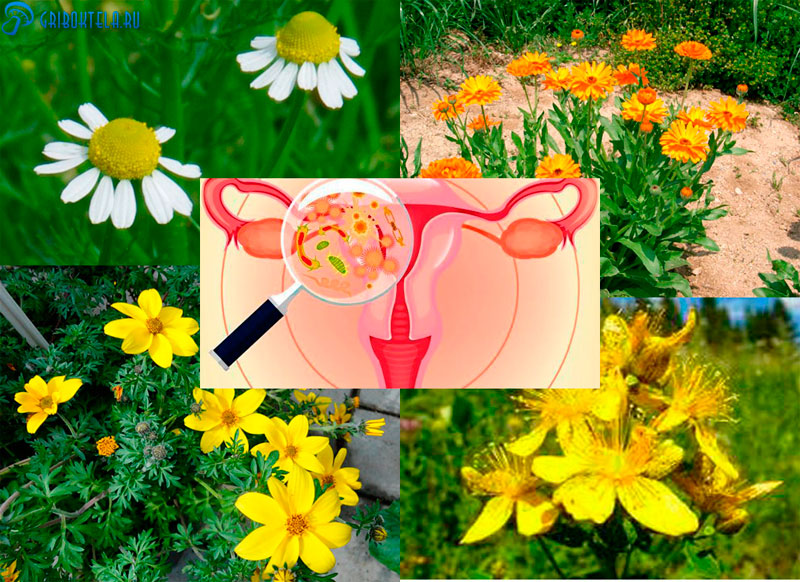
Лучшими считаются:
- ромашка — оказывает отличное противовоспалительное, успокаивающее и ранозаживляющее действие;
- череда — подарит дезинфицирующий и противовоспалительный эффект;
- календула — обладает бактерицидным действием;
- зверобой — поможет зажить поражённым тканям и обезвредит кандиду.
Незаменим при молочнице «чудодейственный бальзам» в виде настоя, приготовленный из цветков ромашки, а как же календулы (в простонародье — ноготки).
Сухие цветки – примерно одну столовую ложку, заливайте одним стаканом кипятка, дайте постоять двадцать минут, укрыв полотенцем. Процедите, используйте для подмывания и ополаскивания наружных половых органов.
Еще один способ остановить «неприятности» — самодельные ватные шарики, обкрученные бинтом. Получаются очень похожими на тампоны, только круглые и с длинными нитками. Можно, конечно, купить магазинный вариант, но это дорого. Не делайте их большими, потому что «тампончики» еще нужно обмакнуть в целебное «зелье».
Снадобья для «тампончиков»:
- Мед первого года. Он должен иметь жидкую консистенцию, что бы легче наносился и впитывался. Подмывание перед «процессом» — обязательно!
- Настой дубовой коры. Кстати, он приостановит грибок не только во влагалище, но и во рту.
- Масло облепихи — просто «супер»! Регенерирует пострадавшие клетки влагалища, восстанавливает микрофлору, очищает. К тому же совершенно не дорого. Тампон закладывайте один раз на ночь примерно неделю.
- Измельченные листья каланхоэ. Поместите их в тампон вместо ваты. Вводите во влагалище часов на пять или шесть.
- Смесь меда и разведенного с кипяченой водой (пополам) лукового сока. Применять на ночь, тоже примерно целую неделю (не забывая о гигиене).
Важно! Натуральные средства предполагают натуральные ткани в нижнем белье. Чем меньше синтетики, тем лучше. Личная гигиена только приветствуется! Воздержитесь от любовных утех.
Как избежать рецидивов вагинального кандидоза
Молочница влагалища может периодически возвращаться, то есть рецидивировать (четырежды за год). Если это явление носит регулярный характер, то становится необходимым прийти на прием еще и к терапевту. А вдруг выясниться, что у вас диабет или что-то хроническое? Имейте в виду, кандидоз требует внимания, иначе в процесс могут подключиться мочеполовая система (почки, мочевой пузырь) и даже кишечник.
Восстановление микрофлоры влагалища и вульвы после молочницы обязательно. Гинеколог частенько назначает физиотерапию, лекарства для повышения иммунитета, а также витамины В1, В2, В6, В12. Одновременно с лечением нужно включать в пищу молочные продукты с пометкой БИФИДО. Но, чтобы утверждать об окончании лечения обязательно посетите врача-гинеколога повторно и не забудьте проконсультировать «вторую половину».
Чтобы избежать молочницы:
- Следите за своим питанием. Фрукты, овощи, кефир, сметана, творог еще ни кому не повредили, а в вашем случае только помогут. Не игнорируйте чеснок, лук, красный перец.
- Старайтесь носить нижнее белье, в котором присутствуют хлопчатобумажные нити. Они пропускаю воздух и не вызывают повышенной потливости.
При использовании «лубрикантных гелей», знайте, что они должны смываться водой. Мягко скажем, спринцевание не лучший способ, лишний раз не надо лезть туда, куда не надо. Поэтому будьте разборчивы в отношении половых партнеров.
Источник
Энциклопедия / Заболевания / Женские заболевания / Вагинальный кандидоз
Автор статьи – Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001 года.
Молочницей, или кандидозом влагалища называют инфекционное заболевание, при котором поражается слизистая влагалища, зачастую поражение распространяется на шейку матки и вульву.
Синонимами слова «молочница» являются урогенитальный кандидоз, кандидозный кольпит (вагинит), вагинальный кандидоз.
Молочница вызывается грибками рода Candida, которые в небольшом количестве представлены в нормальной микрофлоре влагалища. Однако при определенных обстоятельствах подавляется рост лактобактерий (молочнокислых бактерий) и происходит активизация грибка, который активно размножается, вызывая характерные клинические проявления вагинального кандидоза, и создает условия для заселения влагалища болезнетворными организмами.
До настоящего времени врачи не пришли к единому мнению о классификации кандидоза влагалища. В клинической практике предлагается использовать 3 термина:
- кандидоносительство;
- острый вагинальный кандидоз;
- рецидивирующий кандидоз.
К причинам, которые приводят к активизации и росту грибков, относятся все те состояния и факторы, под действием которых подавляется жизнедеятельность нормальной микрофлоры:
- прием лекарственных средств, на фоне которых угнетается иммунитет (антибиотики, цитостатики, кортикостероиды);
- наличие хронических заболеваний, что также способствует ослаблению защитных сил организма (ВИЧ-инфекция, хронический гепатит, тонзиллит, кариес, цирроз печени, хроническая патология почек и прочее);
- недостаток витаминов;
- гормональные нарушения (сахарный диабет, расстройство работы яичников, патология щитовидной железы, пременопауза и менопауза, избыточный вес);
- беременность;
- гормональные контрацептивы;
- дисбактериоз кишечника;
- переохлаждение, перегревание, частая смена часового пояса, стрессовые ситуации – эти факторы являются дополнительными и могут усугублять или давать старт проявлениям вагинального кандидоза при «благоприятных» условиях.
Кроме того, предрасполагают к развитию заболевания и местно действующие факторы:
- беспорядочная половая жизнь;
- ношение влажного белья (после купания, тренировок);
- пренебрежение или, напротив, чрезмерное увлечение личной гигиеной;
- средства интимной гигиены (дезодорирующие прокладки, тампоны);
- использование местной контрацепции;
- ношение синтетического и/или тесного нижнего белья.
Молочница, как правило, развивается у женщин детородного возраста, однако не исключается возможность возникновения заболевания у женщин в постменопаузе, у девочек-подростков и даже детей.
Патогномичными признаками кандидоза влагалища являются зуд и бели. Выделения из половых путей носят различный характер. Они могут быть как жидкими, с вкраплениями творожистых крошек, так и густыми, мазеподобными и иметь зеленовато-белый цвет. Чем распространенней процесс, тем интенсивнее выделения. Бели при вагинальном кандидозе имеют неприятный, кислый запах или запах дрожжевого теста.
Другим главным проявлением молочницы влагалища является зуд, который особенно выражен при вовлечении в процесс вульвы. Зуд может быть постоянным или беспокоить только во вторую половину дня, в вечернее время и во время сна. В некоторых случаях зуд бывает настолько интенсивным, что ведет к развитию бессонницы и расстройству нервной системы. Характерно, что зуд усиливается после ходьбы, при пребывании на солнце и в период менструации.
При осмотре в зеркалах на слизистой влагалища и шейке матки визуализируются серовато-белые налеты, которые могут иметь вид точек или округлых, до 5 мм образований. В острую фазу заболевания налеты снимаются с трудом, а после их удаления видна покрасневшая или кровоточащая слизистая.
Хроническая (рецидивирующая) форма вагинального кандидоза протекает длительно, несколько месяцев и даже лет.
Дифференциальную диагностику заболевания следует проводить с бактериальным вагинозом и кольпитами другого происхождения.
Диагноз помогают установить характерные жалобы, признаки и влагалищный осмотр.
Из дополнительных методов исследования используют:
- микроскопия мазка (выявление мицелия грибка);
- бактериологический посев мазка (определение видовой принадлежности, количества грибков и их чувствительности к антигрибковым препаратам);
- ПЦР-диагностика для выявления сопутствующих заболеваний, передающихся половым путем.
- При необходимости назначается сахар крови, кровь на гормоны щитовидной железы, консультация эндокринолога, анализ кала на дисбактериоз, гельминты и прочее.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечением кандидоза занимается врач-гинеколог.
В первую очередь больная должна соблюдать половой покой (до отрицательных результатов анализов) и диету.
В диете рекомендовано исключить острые и пряные продукты (провоцируют зуд), а также мучное и сладкое (способствует росту грибков).
Из антимикотических (противогрибковых) препаратов выбирают те, к которым определилась высокая чувствительность высеянных грибков. Противогрибковое лечение назначают местно (в свечах, мазях и вагинальных таблетках) и системно, чем достигается наибольшая эффективность.
Из местных средств популярны
- Гино-Певарил (действующее вещество – эконазола нитрат),
- пимафуцин,
- свечи и мазь с клотримазолом,
- перорально эффективен однократный прием препаратов, содержащих флуконазол.
После проведения этиотропной терапии следует этап восстановления нормальной микрофлоры влагалища (бифидумбактерин, лактобактерин, ацилакт). Так как нередко кандидоз влагалища протекает на фоне гиповитаминоза и ослабленного иммунитета, назначаются витаминные комплексы и препараты, стимулирующие иммунитет (настойка элеутерококка, эхинацеи, лимонника).
Лечение острой формы заболевания занимает 1-2 недели.
Молочница зачастую сопутствует беременности, что вполне объяснимо. Во-первых, с началом беременности подавляется иммунитет. Во-вторых, гормональные перестройки, которые происходят в организме в период вынашивания плода (повышенное содержание эстрогенов, которые способствуют усиленной выработке выделений, а с ними вымывается нормальная микрофлора влагалища; а также усиленный синтез прогестерона способствует повышенному образованию гликогена – субстрата для грибков) провоцируют рост условно-патогенной микрофлоры, в том числе и грибков.
Клиника заболевания та же, что и у небеременных женщин. Но вагинальный кандидоз во время беременности может привести к следующим осложнениям:
- разрывы мягких тканей в родах;
- преждевременные роды;
- дородовое излитие вод;
- внутриутробное инфицирование;
- заражение малыша во время рождения.
Лечение молочницы при беременности
Противогрибковым препаратом, разрешенным при беременности является пимафуцин, экофуцин (в обоих случаях действующее вещество – натамицин).
Остальные препараты для лечения молочницы официальных исследований о безопасности для плода не имеют. Врач назначает такие лекарства исходя из собственного практического опыта и индивидуальных особенностей беременной.
Урогенитальный кандидоз может привести к следующим осложнениям:
- хронизация процесса;
- заболевания шейки матки;
- уретрит и воспаление мочевого пузыря;
- воспаление матки и придатков (в родах, при производстве абортов).
Прогноз при вагинальном кандидозе благоприятный.
Источник: diagnos.ru
Источник
