Кандидоз в цервикальном канале
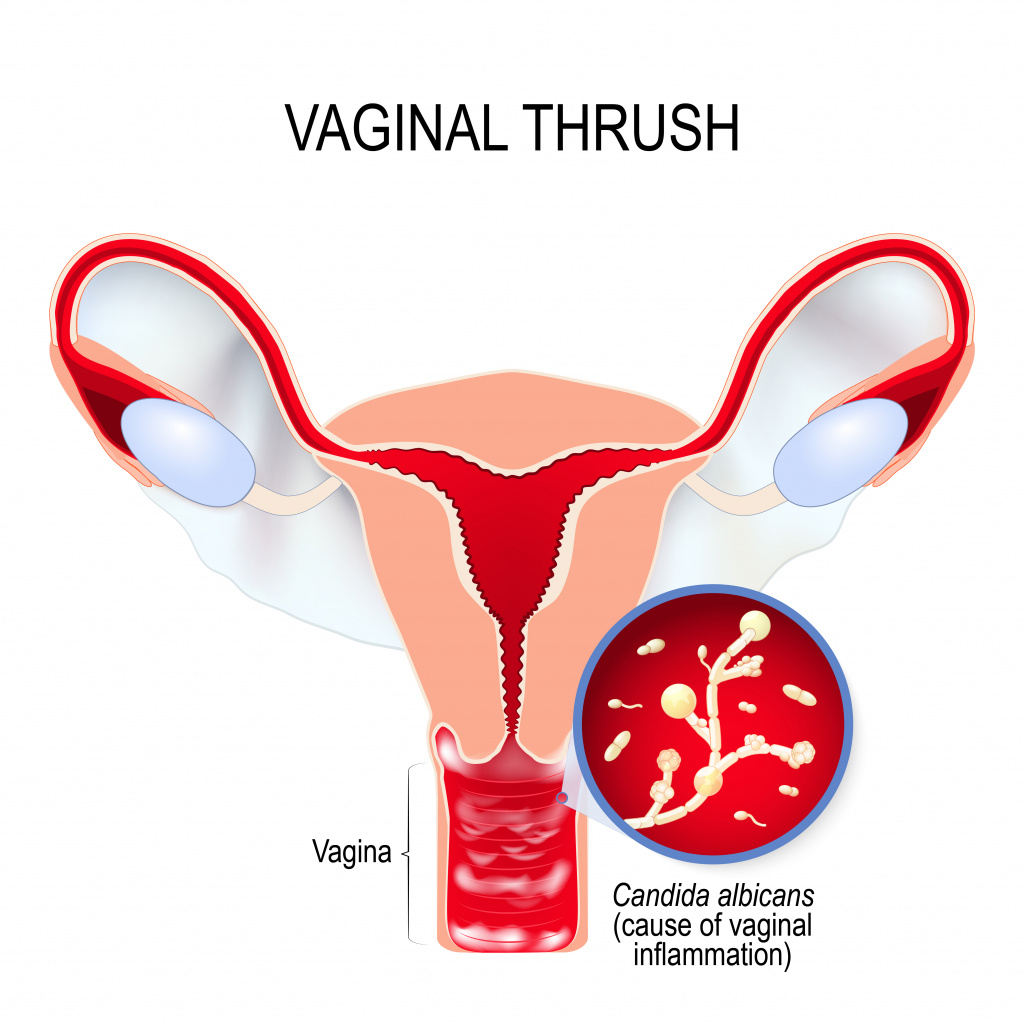
При патологическом размножении в мочеполовой системе дрожжевидные грибы рода Candida способны причинить много неудобств. Урогенитальный кандидоз у женщин поражает слизистые оболочки внешних половых органов и влагалище, у мужчин он чаще всего затрагивает головку полового члена. Кроме того, грибковая инфекция может распространиться на область ягодиц и паховые складки.

Распространенность кандидоза
Статистика утверждает, что среди пациентов, обращающихся с урогенитальными заболеваниями, треть страдает кандидозом половых органов. Причем женщин среди них в 10 раз больше, чем мужчин. Около 70% представительниц прекрасного пола хоть раз в жизни сталкивались с проявлениями молочницы, а половина испытывала рецидивы заболевания.
 Чаще всего кандидозом заражаются при половом контакте. У женщины при столкновении с возбудителем вероятность заболеть составляет 80%, у мужчин всего 2-25%. Однако грибки кандида не относятся к патогенной флоре, они могут мирно сосуществовать и не причинять вреда. Поэтому кандиду не относят к инфекциям, передающимся половым путем.
Чаще всего кандидозом заражаются при половом контакте. У женщины при столкновении с возбудителем вероятность заболеть составляет 80%, у мужчин всего 2-25%. Однако грибки кандида не относятся к патогенной флоре, они могут мирно сосуществовать и не причинять вреда. Поэтому кандиду не относят к инфекциям, передающимся половым путем.
При исследовании выявлено более 100 видов грибов Кандида. Более 90% случаев кандидоза развиваются из-за грибка Candida albicans. Некоторые виды также способны причинять много проблем. В том числе Candida glabrata, которая стала в последнее время источником серьезных внутрибольничных инфекций.
Классификация патологии
Урогенитальный кандидоз имеет разновидности:
- Кандидоносительство протекает почти бессимптомно. При снижении общего и местного иммунитета может развиться острая форма заболевания.
- Острый кандидоз имеет ярко выраженную симптоматику.
- Рецидивирующий или хронический кандидоз сменяет острый при отсутствии лечения или неадекватной терапии.
- Кандидоз, вызванный грибками, отличными от вида Candida albicans.
Причины развития урогенитального кандидоза

- Гормональный дисбаланс. Молочница частенько проявляется при беременности, а также при заместительной гормональной терапии при менопаузе. Пациенты с сахарным диабетом часто могут страдать кандидозом из-за гормональных нарушений. Молочница наблюдается в некоторых случаях после приема оральных контрацептивов.
- Изменение флоры половых органов при применении антибиотиков, иммунодепрессантов, глюкокортикостероидов, цитостатиков и других лекарств. Развитие кандидоза в этих случаях происходит на фоне кандидоносительства.
- Заражение после полового акта с носителем кандидозной инфекции или источником урогенитального кандидоза.
- Несоблюдение норм гигиены, то есть собственное заражение при наличии кандиды в кишечной микрофлоре. Это случается при систематическом ношении ежедневок женщинами и при врожденном фимозе и удлиненной крайней плоти у мужчин.
Системные заболевания и иммунодефицитные состояния провоцируют иммунную недостаточность, а это зачастую сопровождается возникновением и рецидивами урогенитального кандидоза. У больных СПИДом кандидоз протекает очень тяжело.
Признаки урогенитального кандидоза
У мужчин кандидоз проявляет себя на внутренней части крайней плоти, головке полового члена и в мочеиспускательном канале. У представительниц слабого пола молочница развивается в цервикальном канале, во влагалище, и на внешних половых органах: на вульве и половых губах.
Симптомы кандидоза гениталий:

- Постоянный или усиливающийся к вечеру зуд и жжение в области гениталий. Ночной зуд мешает уснуть, поэтому развиваются нарушения сна и неврозы. Проявления усиливаются после полового акта, длительной прогулки, теплой ванны или на жаре.
- Дискомфорт при мочеиспускании.
- Слизистая оболочка уретры и гениталий покрасневшие, отечны и температурят. На слизистой имеется сероватый налет.
- Выделения из влагалища у женщин умеренны или обильны. По внешнему виду бели различаются: хлопьевидные, творожистые, густые со слабым кисловатым запахом.
- У мужчин на крайней плоти развиваются болезненные трещины.
Диагностические мероприятия
При осмотре врач заметит признаки кандидоза на слизистой гениталий: гиперемирование, отечность, расчесы, белый творожистый налет и т.д. Самым распространенным видом исследования при постановке диагноза является микроскопический метод. Специальным образом обработанный мазок рассматривают под микроскопом на предмет обнаружения элементов грибка.
 В случае рецидивирующего кандидоза применяют культуральный метод. Это важно для тонкой диагностики, когда заболевание развивается нетипично, а другие инфекции уже исключены. Болезнь может быть спровоцирована другими штаммами кандиды, то есть не Candida albicans. При посеве вырастает грибница возбудителя, на которой можно проверить эффективность различных противогрибковых препаратов, что очень помогает при выборе медикаментозной терапии.
В случае рецидивирующего кандидоза применяют культуральный метод. Это важно для тонкой диагностики, когда заболевание развивается нетипично, а другие инфекции уже исключены. Болезнь может быть спровоцирована другими штаммами кандиды, то есть не Candida albicans. При посеве вырастает грибница возбудителя, на которой можно проверить эффективность различных противогрибковых препаратов, что очень помогает при выборе медикаментозной терапии.
Высокочувствительным анализом является полимеразная цепная реакция. ПЦР определяет наличие ДНК возбудителя, а именно Candida albicans. Исследование может показать присутствие дрожжеподобных грибков в нормальной микрофлоре.
Лечение патологии
Вылечить кандидоз мочеполовой системы вполне реально; при первых признаках нужно незамедлительно обратиться к врачу, пройти рекомендованные исследования и точно следовать схеме лечения.
Если заболевание уже носит хронический характер, лечиться придется дольше и вместе со своим половым партнером. В некоторых случаях рецидивирующего кандидоза пациента направляют к гастроэнтерологу, эндокринологу, онкологу и другим специалистам, чтобы выявить системные, гормональные и другие патологии.
Гинеколог или уролог возьмут мазок для микроскопического исследования. Больного должны направить на дополнительные исследования на предмет венерических заболеваний и инфекций, передающихся половым путем.
 Медицинская статистика подтверждает, что дрожжеподобные грибки перестали отвечать на терапию, помогающую еще десятилетие назад (Нистатин, Леворин и Амфотерицин), поэтому сейчас применяются другие лекарства:
Медицинская статистика подтверждает, что дрожжеподобные грибки перестали отвечать на терапию, помогающую еще десятилетие назад (Нистатин, Леворин и Амфотерицин), поэтому сейчас применяются другие лекарства:
- Имидазолы – Клотримазол, Кетоконазол, Бифоназол, Миконазол и др.
- Ттриазолы – Флуконазол, Итраконазол.
- Другие противогрибковые препараты – Декамин, Нитрофунгин, Флуцитозин, препараты йода и т.д.
Терапия включает обработки местными препаратами и антисептиками, а также использование вагинальных таблеток и суппозиториев:
- Спринцевания раствором соды, борной кислотой, марганцовокислым калием и др.
- Перед сном вставлять во влагалище суппозиторий с повидон-йодом (Бетадин, Йодоксид, Вокадин).
- Вагинальные таблетки – Клотримазол.
- Кортикостероидные кремы (Тридерм, Травокорт и др.).
Если у пациентки выражен кандидоз внешних половых органов, назначают теплые ванночки с пищевой содой. После водной процедуры область вульвы нужно намазать кремом Травокорт. В его составе находится противогрибковый компонент нитрат изоконазола и кортикостероид II класса дифлукортолон валерат.
 Он очень эффективен не только у женщин, но и у мужчин. Мужчины используют его утром и вечером, а женщины – только на ночь.
Он очень эффективен не только у женщин, но и у мужчин. Мужчины используют его утром и вечером, а женщины – только на ночь.
Самым распространенным препаратом считается Флуконазол. При неосложненном урогенитальном кандидозе назначают однократный прием 150 мг Флуконазола. Местно, после спринцевания, 3 дня подряд во влагалище вставляют суппозитории Эконазола или 3-6 дней вагинальные таблетки по 100 мг Натамицина. Лечение молочницы не стоит совмещать с приемом оральных контрацептивов.
Лечение хронической рецидивирующей молочницы более долгое. Первый курс составляет 14-дневный прием 50 мг Флуконазола. Альтернативный вариант – пить по 150 мг Флуконазола раз в три дня на протяжении 2 недель. По завершении проводится профилактическое лечение: в течение 3-4 месяцев раз в неделю принимают 150 мг Флуконазола.
Кандидоз генитальный – не опасная, но очень неприятная болезнь. Ее симптомы сильно снижают качество жизни. Постоянный зуд и дискомфорт в области половых органов отвлекает, раздражает, не дает сконцентрироваться, мешает спать и причиняет массу неудобств.
Мало того, оно еще и заразное. Острая форма кандидоза через 2 месяца сменяется хронической, а она проявляет себя рецидивами. Кроме того, хроническую форму урогенитального кандидоза сложнее лечить. Чем раньше вы обратитесь к врачу, тем легче и менее затратной окажется для вас терапия.
Источник
Нередко представительницы прекрасного пола недооценивают опасность такого заболевания, как молочница. К одним из наиболее опасных осложнений вагинального кандидоза относят цервицит. Воспалительные процессы, протекающие в шейке матки, становятся причиной эрозий, рубцов, а шейка теряет защитные функции. Процесс вынашивания ребенка протекает с осложнениями. Необходимо длительное терапевтическое лечение, направленное на ликвидацию последствий заболевания, вплоть до оперативного вмешательства.

Что такое цервицит?
Роль шейки матки в репродуктивной системе женщины сводится к защите от преждевременных родов, препятствию проникновения инфекции к плоду.
В строении нижнего отдела матки выделяют цервикальный канал, один конец которого открывается в полость матки, а другой — во влагалище. Воспаление слизистой поверхности шейки матки называют цервицитом. В зависимости от того, какая именно часть шейки воспалена, различают:
- Экзоцервицит — воспаление внешнего отдела цервикального канала. Его можно увидеть во время гинекологического осмотра с помощью зеркал, при этом поверхность слизистой оболочки имеет красный цвет;
- Эндоцервицит — воспаление более глубоких участков, не доступных для наружного осмотра.
Заболевание опасно патологическими изменениями шейки матки, образованием рубцов, эрозий. Скрытая форма течения цервицита зачастую является причиной бесплодия, вызывает трудности в оплодотворении, вынашивании ребенка и родоразрешении. Переход течения заболевания из острой стадии в хроническую опасен развитием спаечных образований, дисплазией и развитием рака шейки матки.
Вернуться к оглавлению
Причины развития заболевания
Заболевание вызывают условно-патогенные и патогенные микроорганизмы:
- вирусы: папилломы человека, герпеса;
- бактерии: хламидии, трихомонады, стафилококки, токсоплазма;
- дрожжеподобные грибки рода Candida.
 Воспаление мочеполовой системы провоцирует болезнь.
Воспаление мочеполовой системы провоцирует болезнь.
Микроорганизмы проникают на поверхность слизистой оболочки шейки матки при незащищенном половом контакте, механическом повреждении (аборт, внутриматочная спираль). Причиной являются хронические заболевания мочеполовой системы (аднекситы, циститы), гормональные перестройки женского организма (недостаточный синтез эстрогенов приводит к истончению слизистой). Начало половой жизни часто сопровождают «цистит невесты» и воспалительные процессы во влагалище. Незначительное ослабление иммунитета, вызванное, например, обыкновенной простудой, приводит к тому, что патогенные микроорганизмы начинают активно развиваться и запускается воспалительный процесс.
Вернуться к оглавлению
Молочница как причина цервицита
Как уже упоминалось, грибок Candida, является одним из возбудителей болезни. Обитая на всех слизистых, этот условно-патогенный микроорганизм входит в состав микрофлоры человека. Как только наступают благоприятные условия (достаточно питательной среды, подходящая кислотность рН 5,8—6,5) грибок начинает интенсивно размножаться. Вызывает заболевания: кандидозный вагинит, вульвит.
Вернуться к оглавлению
Симптомы заболевания
 Наличие выделений с неприятным запахом свидетельствует об росте инфекции.
Наличие выделений с неприятным запахом свидетельствует об росте инфекции.
Наиболее характерные симптомы молочницы — зуд, жжение в наружных половых органах, болезненное мочеиспускание, дискомфорт во время полового акта. Появляются выделения с неприятным, кислым запахом, белого цвета, по структуре, напоминающие творожную массу. Если данное заболевание своевременно не лечится, грибок продвигается вверх по влагалищу и захватывает нижний отдел матки. Воспаление цервикального канала характеризуется дополнительными симптомами:
- выделения становятся более вязким;
- появляется «мазание» на протяжении менструального цикла;
- беспокоят тянущие боли во внизу живота;
- половая жизнь невозможна из-за болезненного дискомфорта;
- возникают ложные позывы к мочеиспусканию, а сам процесс сопровождает режущая боль;
- во время острой стадии повышается температура тела, возможна рвота.
Вернуться к оглавлению
Диагностика
 Инструментальная диагностика поможет диагностировать болезнь на ранних стадиях.
Инструментальная диагностика поможет диагностировать болезнь на ранних стадиях.
Диагностируют заболевание во время гинекологического осмотра. Осмотр с помощью зеркал или кольпоскопа позволяет врачу визуально диагностировать изменения покрова шейки матки. Видны отек и покраснение, эрозийные образования, сосуды расширены. Кольпоскоп позволяет увидеть минимальные изменения слизистой, благодаря увеличенному изображению шейки матки.
При скрытой форме течения заболевания, видимых изменений могут не обнаружить. Необходим микроскопический анализ мазка, бактериологический посев, ПРЦ, цитологическое исследование соскоба. В случае если причина цервицита заключается в молочнице, анализ покажет присутствие в цервикальном канале грибка Candida.
Вернуться к оглавлению
Лечение цервицита
Недопустимо самолечение цервицита на любой его стадии. Невозможность точной диагностики и адекватного лечения может привести к онкологическому заболеванию шейки матки.
Первоначальная задача во время терапии цервицита — ликвидировать возбудителя заболевания, которым является грибок. Лечащий врач, руководствуясь результатами анализов, назначает противогрибковое лечение препаратами на основе натамицина, кетоназола, нистатина («Пимафуцин», «Флуканазол») в виде вагинальных таблеток, свечей, мази. Пройдя противогрибковую терапию, назначают препараты с пробиотиками, восстанавливающие нормальную микрофлору слизистой влагалища. Это свечи «Бифидумбактерин», капсулы «Бифиформ». При атрофии слизистой шейки матки используют гормональные препараты, содержащие эстроген («Овестин»).
Показан прием общеукрепляющих препаратов, повышающих устойчивость организма к заболеваниям. Рекомендована консультация иммунолога. Если консервативные способы лечения не принесли ожидаемых результатов, проводят отсечение пострадавших участков шейки матки, с помощью криодеструкции, лазеротерапии. Обязательна терапия полового партнера, даже при отсутствии у него симптомов заражения грибком.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
Факторы риска развития кандидоза
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
Классификация заболевания
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Симптомы кандидоза
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
Симптомы мужского урогенитального кандидоза
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Поверхностный кандидоз может быть эритематозным (основной симптом –покрасневшие участки кожи с мокнущей поверхностью) и везикулярным (образование на пораженном участке папул, везикул и пустул – воспалительных элементов, расположенных в поверхностных слоях кожи). Поражение начинается с крупных складок кожи, постепенно распространяясь на другие участки тела. В глубине складок возникает мокнутие (отделение серозного экссудата через мельчайшие дефекты эпидермиса), нарушение целостности кожного покрова способствует присоединению вторичной инфекции.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
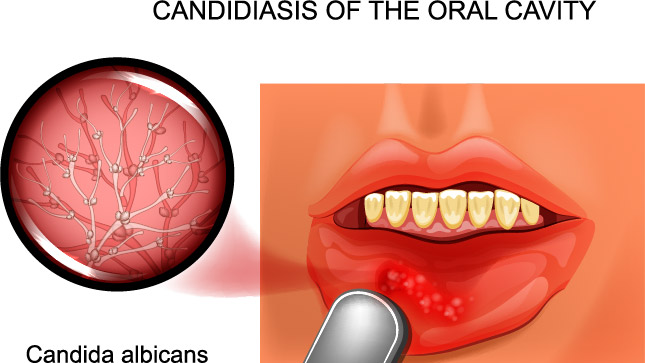
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
![shutterstock_1111315238 [преобразованный].jpg shutterstock_1111315238 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/26a/26aef3dec307717b4ca5183ddc40e23d.jpg)
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка. 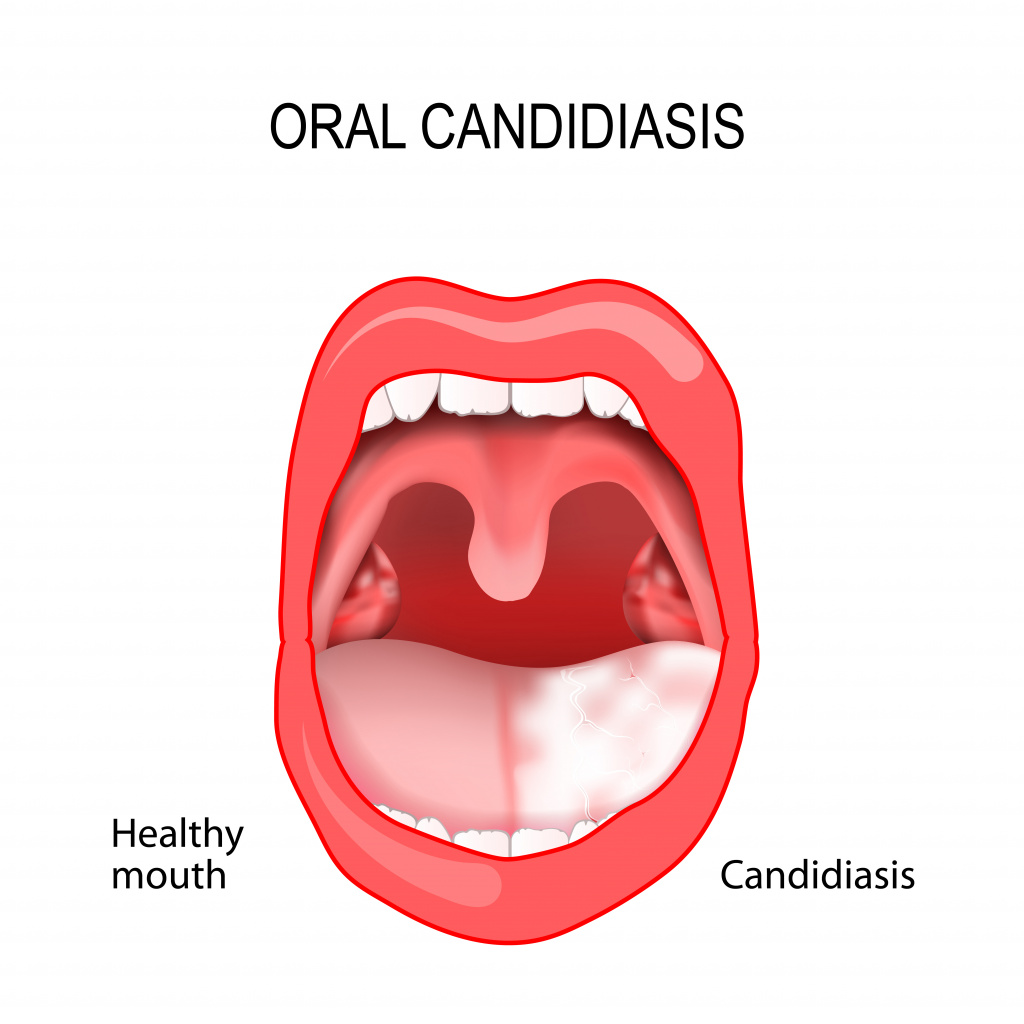
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
тесты для выявления ВИЧ-инфекции;
Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo)
Синонимы: Антитела к ВИЧ 1, 2, антитела к вирусу иммунодефицита человека, ВИЧ-1 p24, ВИЧ-1-антиген, p24-антиген.
Anti-HIV, HIV antibodies, human immunodeficiency virus antibodies, HIV-1 p24, HIV-1 Ag, p24-antigen.
Внимание! При положительных и сомнительных реакциях, срок выдачи…
490 руб
для определения содержания в организме необходимых микроэлементов и витаминов (в частности, витамина С).
Диагностика урогенитального кандидоза базируется на микроскопическом исследовании соскобов с пораженной области с выявлением мицелия грибка,
посеве биоматериала на питательную среду для получения культуры возбудителя с целью выявления в соскобах кожи, в моче, в секрете простаты и эякуляте ДНК грибков рода Candida.
Кандида, определение ДНК (Candida albicans, DNA) в моче
Определение ДНК Кандида (Candida albicans) в моче методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Кандиды выявляются на слизистых оболочках полости рта и желудочно-кишечного тракта у 30-50% здоровых людей и на слизистых оболочках гениталий у 20-3…
395 руб
Кандидоз различных локализаций часто развивается на фоне патологий эндокринной системы (например, при сахарном диабете). Для определения уровня глюкозы в крови выполняют глюкозотолерантный тест, определение гликированного гемоглобина, рекомендована консультация
врача-эндокринолога
.
Глюкоза (в крови) (Glucose)
Основной экзо- и эндогенный субстрат энергетического обмена.
Больше половины энергии, расходуемой здоровым организмом, образуется за счёт окисления глюкозы. Глюкоза и её производные присутствуют в большинстве органов и тканей. Главные источники глюкозы — сахароза, крахмал, пос…
280 руб
Гликированный гемоглобин (HbA1С, Glycated Hemoglobin)
Соединение гемоглобина с глюкозой, позволяющее оценивать уровень гликемии за 1 – 3 месяца, предшествующие исследованию.
Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, содержащемуся в эритроцитах.
Гликированный (употребляется также т…
695 руб
К каким врачам обращаться
Диагностировать кандидоз полости рта и желудочно-кишечного тракта могут
врач-терапевт
,
гастроэнтеролог
и стоматолог. Для подтверждения диагноза урогенитального кандидоза нужно посетить
уролога
или
гинеколога
. При диагностировании сахарного диабета необходимо обратиться к
эндокринологу
, а при иммунодефицитных состояниях – к иммунологу и инфекционисту.
Лечение кандидоза
С учетом того, что 10-20% женщин являются бессимптомными носителями грибков рода Candida, лечения требуют лишь случаи лабораторно доказанного урогенитального кандидоза, сопровождаемого клиническими проявлениями. Для лечения широко применяются препараты местного действия (вагинальные свечи, мази), в случае их неэффективности назначают антимикотические препараты системного действия (таблетированные формы).
Антимикотические (противогрибковые) лекарственные средства имеют широкий спектр противопоказаний, их прием требует тщательного мониторирования функций печени и почек, в связи с чем определять тактику лечения, необходимость и длительность приема этих препаратов может только врач.
Осложнения кандидоза
Урогенитальный кандидоз может осложниться присоединением вторичной инфекции, развитием воспалительного процесса (в том числе хронического) в репродуктивной системе, что может стать причиной вторичного бесплодия из-за образования спаек, нарушающих проходимость половых путей.
Для кандидозов прочей локализации также актуально присоединение бактериальной инфекции.
Профилактика кандидоза
Профилактика кандидоза в основном сводится к уменьшению количества рецидивов заболевания, что достигается путем:
- выявления и лечения больных с кандидозом любой локализации;
- обоснованного применения антибиотиков;
- восстановления нормальной микрофлоры после терапии антибактериальными препаратами;
- соблюдения личной гигиены;
- лечения хронических заболеваний (например, сахарного диабета);
- предупреждения возникновения микротравм в полости рта, кожи (особенно у маленьких детей и людей с хроническими заболеваниями или иммунодефицитными состояниями).
Источники:
- Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом // Российское общество дерматовенерологов и косметологов. – Москва, 2013. – 16 с.
- Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин // Российское общество акушеров – гинекологов, 2019.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Боли в пояснице
Боли в пояснице возникают почти у всех, особенно после 40 лет. Одной из причин является остеохондроз – дегенеративно-дистрофическое изменение позвоночника. Однако во многих случаях он не объясняет характера, остроты и длительности болей в спине.
Потеря массы тела
Неожиданное снижение массы тела – мечта многих людей в современном мире. Но всегда ли стоит радоваться похудению без видимой причины? Быстрая потеря килограммов, по результатам исследований, является тревожным признаком.
Тяжесть внизу живота
Живот – сосредоточение жизненно важных органов, которые расположены близко друг к другу, что мешает определить источник дискомфорта. Диагностика патологий, связанных с болевым синдромом и чувством тяжести внизу живота, затруднена.
ОРВИ
ОРВИ, или острые респираторные вирусные инфекции, представляют собой группу инфекционных заболеваний, вызванных вирусами. Их основные симптомы – насморк, боль в горле и кашель – это следствие воспалительных процессов в верхних и нижних дыхательных путях.
Цистит
Цистит – это воспаление слизистой оболочки мочевого пузыря, встречающееся, по данным медицинской статистики, у 35% лиц в возрасте до 45 лет. Чаще заболевание диагностируется у женщин, чем у мужчин, что объясняется анатомическими особенностями строения мочеполовой системы.
Источник
