Камни в почках лечение рак почки
Опухоли почки
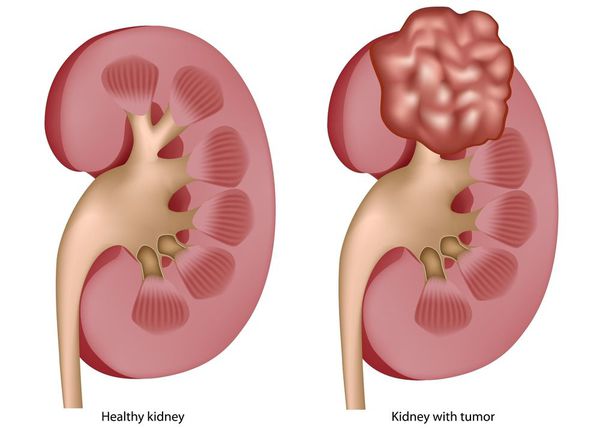
Как и любая другая опухоль в человеческом организме – опухоль почки – это масса клеток, прародитель которых потерял способность остановить собственное деление. В результате клетка стала бесконтрольно делиться и появилось уже скопление клеток, также не имеющих механизмов остановки деления.
Второй характеристикой опухоли почки, как впрочем и большинства других опухолей, является потеря спецификации клетки – так как клетка быстро делится, она просто не успевает специализироваться. Таким образом, опухоль почки в первом приближении можно характеризовать, как массу клеток, бесконтрольно делящихся и потерявших способность к специализации. Чем меньше специализирована клетка опухоли для выполнения своей функции, чем быстрее она делится и чем больше его способность к распространению по кровеносным и лимфатическим сосудам, тем опухоль злокачественнее.
Почти 90 % опухолей почки злокачественны. Оставшиеся 10 процентов приходятся на ангиомиолипомы и другие, гораздо более редкие доброкачественные опухоли почки. Между тем, даже доброкачественные опухоли почки вполне могут быть опасны для здоровья. Например – ангиомиолипома может повредить сосуды почки, вызывая кровотечение. Что же касается злокачественных опухолей или рака почки, то тут мы сталкиваемся с повреждением функционирующей почечной ткани, ее сосудов и кровотечением, с метастазированием в кости, легкие, головной мозг и, соответственно, нестерпимыми болями.
Метастазы рака почки
Метастазирование — это распространение опухоли по кровеносным или лимфатическим сосудам. Опухоли, как и всему живому в организме, требуется питание, обеспечиваемое сосудами. Вот в эти сосуды и попадают 1-2 клетки из основной опухоли, которые распространяются на различные органы. Для рака почки характерно метастазирование в кости и легкие, а также в печень, надпочечники и головной мозг.
<Метастаз рака почки, как и основная опухоль, нарушает функцию органа, где развивается. Например, метастаз рака почки в легкие вызывает упорный кашель, метастаз в кости — страшные, изнуряющие боли, от которых помогают только сильнодействующие наркотические препараты. К сожалению, часть пациентов, обративших к врачу, уже имеют отдаленные метастазы в тех или иных органах. Это резко ухудшает прогноз течения заболевания, так как приходится бороться не с одной опухолью, а, по сути, с опухолями множеством опухолей в нескольких органах.
Как часто и у кого встречается рак почки?
Есть три фактора, тесно связанных с раком почки. Это курение, так как часть канцерогенных веществ, содержащихся в сигаретном дыме проходит через почку. Также показано, что ожирение и артериальная гипертония часто ассоциированы с раком почки. Ежегодно в России до 200 000 человек в возрасте от 40 до 70 лет заболевает раком почки. Рак почки у мужчин встречается в 1,5-2 раза чаще, чем рак почки у женщин.
Диагностика опухолей почек
Половину опухолей почек выявляют при диспансерном ультразвуковом обследовании. Минимальное подозрение на опухоль почки – причина срочного обращения к онкоурологу. В данной ситуации время играет против пациента, ведь чем меньше прошло времени между обнаружением опухоли и началом лечения, тем лучше результаты этого лечения.
При подозрении на рак почки пациенту назначают общий анализ мочи, общий и биохимический анализы крови.
Один из наиболее информативных методов диагностики рака почки – компьютерная томография. Она помогает оценить размер, форму и локализацию злокачественного новообразования, обнаружить очаги в лимфатических узлах и других анатомических структурах за пределами почек. Исследование нередко дополняют внутривенным контрастированием. Введение контраста противопоказано при нарушении функции почек.
Магнитно-резонансную томографию применяют реже, чем КТ. Она показана, когда пациенту нельзя проводить компьютерную томографию с контрастом, если имеется подозрение на прорастание опухоли в нижнюю полую вену или другие крупные сосуды, для обнаружения метастатических очагов в головном и спинном мозге.
Ангиография – рентгенография с контрастирование сосудов, почки. Она помогает в диагностике заболевания и планировании хирургического лечения.
Позитронно-эмиссионная томография помогает обнаружить вторичные очаги рака в различных частях тела. Суть метода в том, что в организм пациента вводят вещество, которое обладает слабой радиоактивностью и накапливается в опухолевых клетках. Затем выполняют снимки с помощью специального аппарата, и на них опухолевые очаги хорошо видны.
В отличие от других онкологических заболеваний, биопсия при раке почки проводится редко. Обычно результатов других исследований хватает для того, чтобы принять решение о необходимости хирургического вмешательства. Уже после операции удаленную опухоль направляют в лабораторию, чтобы подтвердить диагноз. Биопсию проводят, если другие исследования не позволяют разобраться, показана ли операция. В случаях, когда хирургическое вмешательство противопоказано, исследование опухолевой ткани помогает определиться с тактикой лечения.
Всегда ли нужна операция при раке почки?
В медицине нет категоричных, стопроцентных ответов. Какова цель операции по удалению рака почки? Удалить опухоль? Удалить почку с подлежащими структурами? Удалить только первичный очаг опухоли, а потом бороться с метастазами теми или иными способами? Перенесет ли пациент операцию, каково его общее состояние? Какую именно операцию выбрать для конкретного больного? На эти вопросы должен ответить онкоуролог, перед тем, как предложить хирургическое, консервативное или комбинированное лечение. В основном, это зависит от стадии рака почки, расположения опухоли, наличия метастазов в лимфатические узлы и общего состояния здоровья пациента.
После операции при стадии рака почки 1, 2 и 3 некоторым пациентам может быть назначена таргетная терапия препаратом сунитинибом. К сожалению, других эффективных видов адъювантной терапии, которые могли бы снизить риск рецидива, на данный момент не существует. Злокачественные опухоли почек не очень чувствительны к химиопрепаратам и облучению. В настоящее время в этом направлении проводятся исследования, возможно, в будущем появятся новые методы лечения рака почки после операции.

Даже после радикального хирургического вмешательства и наступления ремиссии сохраняется риск рецидива. Опухоль может возникнуть повторно не только в почках, но и в других органах. Поэтому в течение многих лет после операции при раке почки пациент должен находиться под наблюдением онколога. Врач проводит осмотры, назначает скрининговые исследования.
Сколько живут после операции по поводу рака почки?
Это зависит главным образом от стадии, на которой была диагностирована опухоль, и начато лечение. Пятилетняя выживаемость (процент пациентов, оставшихся в живых спустя 5 лет) наиболее высока для I стадии и составляет 81%. На II и III стадиях она, соответственно, составляет 74 и 53%. При IV стадии — 8%.
Как врач определяет стадию рака почки и на чем основывается, предлагая тот или иной метод лечения?
Стадия рака почки зависит от размеров и расположения опухоли. Так, рак почки первой стадии — это опухоль меньше 7 см, не выходящая за пределы почки. Рак почки второй стадии — это опухоль меньше 10 см, также не выходящая за пределы почки. А вот рак почки третьей стадии — это уже опухоль любых размеров, ограниченная почкой, либо повреждающая надпочечник, почечную вену, но имеющую метастаз в ближайших лимфатических узлах. Рак почки четвертой стадии может быть любых размеров, однако при этой стадии опухоль либо выходит за пределы почечной фасции, либо имеются больше одного метастаза в ближайших лимфатических узлах, либо имеются метастазы в легкие, кости, печень или головной мозг.
Стадию рака почки определяют в соответствии с международной классификацией TNM. Рядом с каждой из трех букв аббревиатуры указывают индекс, описывающий характеристики первичной опухоли (T), поражение регионарных лимфатических узлов (N), наличие отдаленных метастазов (M):
T | T1 – опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр не более 4 см (T1a) или 4–7 см (T1b). T2 – опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр 7–10 см (T2a) или более 10 см (T1b). T3 – злокачественное новообразование распространяется на почечную вену и ее ветви, на надпочечник на одноименной стороне, паранефральную клетчатку, не прорастая фасцию Героты (T3a), на нижнюю полую вену ниже (T3b) или выше (T3c) диафрагмы или врастает в стенку вены. T4 – опухоль распространяется за пределы фасции Героты. |
N | N0 – опухолевые очаги в регионарных лимфоузлах отсутствуют. N1 – обнаруживается опухолевый очаг в одном лимфоузле. N2 – обнаруживаются опухолевые очаги в двух и более регионарных лимфоузлах. |
M | M0 – отдаленных метастазов нет. M1 – отдаленные метастазы присутствуют. |
В зависимости от значений T, N и M, выделяют четыре стадии рака почки:
- Стадия I: опухоль в почке не более 7 см (T1), лимфоузлы не поражены, отдаленных метастазов нет.
- Стадия II: первичная опухоль более 7 см (T2), отсутствуют очаги поражения в лимфатических узлах и отдаленные метастазы.
- Стадия III: злокачественная опухоль распространяется на соседние структуры (T3) и/или поражен один регионарный лимфатический узел (N1).
Стадия IV: опухоль распространяется на соседние структуры (T4), либо поражено 2 и более регионарных лимфоузла (N2), либо обнаружены отдаленные метастазы (M1).
Почему в одном случае при опухоли почки размером в 2 см предлагается удаление почки, а в другом случае опухоль достигает 5 см, но врач говорит о возможности удаления только опухоли с сохранением почки?
Опухоль почки размером 2 см может быть расположена вблизи почечных сосудов и ее удаление технически может быть невозможным. Однако данные литературы указывают, что если нет метастазов в лимфатические узлы и отдаленные органы, то опухоль почки до 7 см можно удалять с сохранением почки, что, безусловно, лучше полного удаления почки и инвалидизации пациента.
Какие методы существуют для лечения рака почки?
Условно методы можно разделить на хирургические и терапевтические. Что касается хирургических методов – то это традиционная «открытая» хирургия, когда путем большого разреза хирург получает доступ к почке и удаляет либо опухоль (резекция опухоли почки), либо почку с подлежащими структурами (радикальная нефрэктомия).
То же самое можно выполнить лапароскопическим способом, т.е. без большого разреза, используя особые, лапароскопические инструменты через маленькие проколы в брюшной стенке. Последнее с успехом применяется в ведущих клиниках Европы, США и Израиля. Европейская онкологическая клиника обладает всем необходимым оборудованием и квалификацией специалистов для выполнения лапароскопических вмешательств при раке почки.
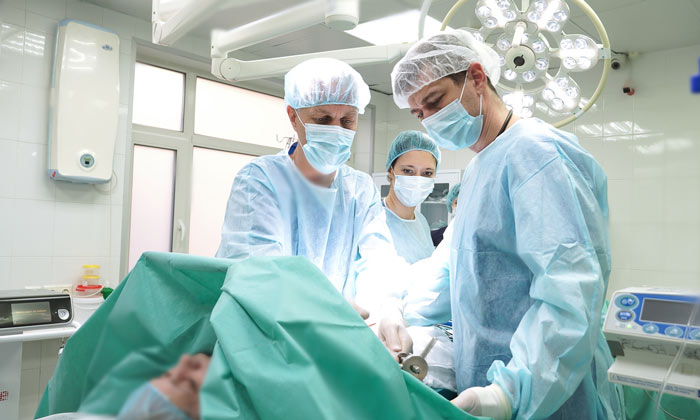
В нашу практику введена радиочастотная аблация опухоли почки — способ лечения рака почки у пациентов, которые по тем или иным причинам не перенесут «открытую» или лапароскопическую операцию. Суть метода заключается в введении особого инструмента в опухоль почки под контролем УЗИ и деструкции этой опухоли. Для выполнения радиочастотной абляции не требуется большого разреза, так как толщина инструмента не превышает 3-4-х мм. Данный метод позволяет избавить от опухоли так называемых «неоперабельных» пациентов.
Что касается терапевтических методов, то необходимо констатировать, что химиотерапия и облучение, применяемая в онкологии для лечения опухолей других органов, неэффективны в лечении рака почки. Однако для лечения рака почки 3 и 4 стадии мы применяем современную иммунотерапию и таргетную терапию. В каждом случае к лечению пациента с метастатическим раком почки мы имеем возможность привлечь ведущих отечественных специалистов, а также получить «второе мнение» из университетских клиник Австрии, Германии, США и Израиля. Данное обстоятельство позволяет онкоурологическому отделению Европейской онкологической клиники находиться на острие медицинской науки и принимать верные решения, дающиее пациентам максимальные шансы на выздоровление.
Лечение рака почки на разных стадиях
Выбор тактики лечения при раке почки в первую очередь определяется стадией опухоли и состоянием здоровья пациента.
При стадиях I и II возможно хирургическое лечение. Стандартным вариантом считается нефрэктомия. К органосохраняющим операциям прибегают реже, в частности, при опухолях в единственной почке. Кроме того, на выбор объема операции влияет размер опухоли. Также удаляют близлежащие лимфатические сосуды, особенно если они увеличены, окружающую жировую клетчатку.
При III стадии рака почки основным методом лечения также является нефрэктомия, при этом должны быть удалены все регионарные метастазы. Если опухоль прорастает в почечную или нижнюю полую вену или мигрирует в их просвете в виде опухолевого тромба, пораженные ткани также нужно удалить, при этом может потребоваться подключение пациента к аппарату искусственного кровообращения.
При высоком риске рецидива после операции применяют адъювантную терапию таргетным препаратом сунитинибом. Пациенты получают его в течение года.
Если хирургическое вмешательство противопоказано, прибегают к радиочастотной аблации, эмболизации.
На IV стадии подходы к лечению могут быть разными, в зависимости от степени распространения рака в организме. В некоторых случаях возможно хирургическое лечение, в том числе циторедуктивные операции, во время которых хирурги не могут убрать опухоль полностью, но стараются удалить как можно больший ее объем. В редких случаев возможно удаление основной опухоли в почке и единичных вторичных очагов в других органах. После операции назначают курс таргетной терапии, иммунотерапии.
При неоперабельном раке почки основными методами лечения становятся иммунотерапия и таргетная терапия.
Симптомы рака почки: когда нужно посетить врача?
В некоторых случаях рак почки удается выявить на ранних стадиях, когда опухолевые клетки не распространяются за пределы органа. Но зачастую заболевание диагностируют на более поздних стадиях. Во-первых, это связано с тем, что рак почки может очень долго протекать бессимптомно. Во-вторых, для этого типа рака на данный момент не существует рекомендованных скрининговых исследований.
Все симптомы можно разделить на ренальные (связанные с поражением почек) и экстраренальные.
Среди ренальных проявлений рака почки наиболее характерны три:
- Гематурия (примесь крови в моче) – самый распространенный и зачастую первый симптом. Он возникает более чем у половины пациентов с раком почки. Моча приобретает красный цвет, при этом боль не беспокоит либо носит острый характер и возникает после гематурии. Этим злокачественная опухоль отличается от неопухолевых заболеваний почки, например, мочекаменной болезни, при которой обычно сначала возникает боль, а потом появляется примесь крови в моче. Гематурия периодически исчезает, но через некоторое время снова появляется, причем, промежутки между кровотечениями сокращаются. Количество крови в моче не зависит от размеров опухоли.
- Боли беспокоят около половины пациентов. Острая боль после гематурии возникает из-за того, что сгустки крови перекрывают просвет мочеточника. Тупые сильные боли зачастую говорят о плохом прогнозе.
- Пальпируемая опухоль – симптом, который выявляет врач во время осмотра примерно у трети пациентов.
Все три симптома одновременно встречаются у одного из десяти пациентов с раком почкеи. Обычно при этом выявляют запущенные опухоли.
Среди экстраренальных симптомов в первую очередь стоит отметить повышение температуры тела. У 5% больных лихорадка – единственное проявление заболевания. У некоторых пациентов повышается артериальное давление, отмечается покраснение лица из-за увеличения количества эритроцитов в крови, у мужчин – расширение вен мошонки (варикоцеле). На поздних стадиях снижается аппетит, пациент теряет вес без видимой причины, постоянно ощущает утомление, недомогание.
Цены в Европейской онкологической клинике на лечение рака почки
- Консультация онколога — 5100 руб.
- Консультация химиотерапевта — 6900 руб.
- Резекция почки — 111500 руб.
- Нефруретерэктомия — 66700 руб.
- Стентирование почки под рентгентелевизионным контролем (без стоимости стента) — 27100 руб.
- Проведение химиотерапии (инфузия, без стоимости лекарственных препаратов) — 15000 руб.
- Проведение иммунотерапии (без стоимости лекарственных препаратов) — 15000 руб.
Источник
Над статьей доктора
Лелявина Кирилла Борисовича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 24 мая 2018Обновлено 22 июля 2019
Определение болезни. Причины заболевания
Рак почки (РП) — онкологическое заболевание, при котором возникает злокачественное новообразование, способное поразить как одну, так и обе почки. Почечно-клеточный рак — самый распространённый гистологический тип данного заболевания. Он характеризуется неконтролируемым ростом раковых клеток и метастазами — распространением злокачественных клеток в другие отделы и органы.

Раковые клетки провоцируют разрушение здоровой почечной ткани, за счёт которой в дальнейшем они растут. Токсины, выделяемые в процессе роста опухоли, приводят к отравлению организма, которое может закончиться летальным исходом. Так, примерно 40% больных с диагнозом почечно-клеточный рак умирают из-за прогрессирования заболевания, поэтому данная опухоль причисляется к самым смертоносным злокачественным новообразованиям.
Ежегодное увеличение заболеваемости РП на мировом уровне происходит из-за увеличения продолжительности жизни и совершенствования методов диагностики (УЗИ, КТ). Каждый год РП заболевает более 20 тысяч россиян, 64 тысячи американцев, 10 тысяч людей, проживающих в Великобритании. Ещё большее число человек, страдающих РП, зарегистрировано в Германии и Скандинавии. В Белоруссии и Чехии диагностировано примерно 1,5 тысячи заболевших.
В 2016 году заболеваемость РП отмечалась у 4,8% мужского и 3,3% женского населения относительно общей структуры злокачественных заболеваний.[2] Чаще всего при диагностике выявляется первая и вторая стадия рака. Лица мужского пола относятся к группе онкологического риска, так как вероятность развития РП у них в два раза выше, чем у представительниц женского пола. В рейтинге распространённых заболеваний среди мужчин почечно-клеточный рак занимает восьмое место.
Согласно наблюдениям, РП чаще возникает среди городского населения, чем у сельских жителей. В России в 2016 году средний возраст пациентов с диагнозом РП, установленным впервые в жизни, составил 62,3 года, а возраст, в котором болезнь достигает своего пика, находился в пределе 60-70 лет.[2]
На данный момент достоверные причины возникновения РП не установлены, однако достаточно точно определены факторы риска, влияющие на развитие онкологического заболевания. К ним относятся:[1][6]
- курение, как активное, так и пассивное — риск возникновения заболевания повышается на 50%;
- длительный приём мочегонных препаратов — на 30%;
- повышенный вес тела (метаболический синдром) — на 20%;
- повышенное артериальное давление — на 20%;
- профессиональные воздействия (работа с химикатами, красителями);
- сахарный диабет;
- длительная терапия гемодиализом;
- вирусный гепатит[5];
- генетическая предрасположенность (наличие РП у родственников первой линии);
- поликистоз почек;
- болезнь Гиппеля-Линдау.
При умеренном потреблении алкоголя возникает защитный эффект (механизм не установлен).[9] Нефросклероз является фоновым заболеванием, способствующим развитию почечно-клеточного рака. На развитие нефросклероза влияет хронический пиелонефрит, поликистоз, хроническая болезнь почек, а также сахарный диабет.
Раннее выявление факторов риска позволяет сформировать определенные группы и на раннем этапе провести мероприятия по профилактике заболевания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы рака почки
Как правило, злокачественные новообразования в почке клинически не проявляются вплоть до самых поздних стадий рака.[1][3][6] Большинство злокачественных опухолей диагностируется случайно во время УЗИ (ультразвукового исследования), при этом общее состояние пациента вполне благополучное, и клинические проявления РП отсутствуют.
У 15% пациентов с РП отмечается артериальная гипертензия.[6] Типичные симптомы РП — гематурия, пальпируемая опухоль, боль в пояснице — в последнее время стали встречаться реже (6-10%).
Приблизительно у 25% больных с диагнозом почечно-клеточный рак обнаруживаются так называемые паранеопластические синдромы.[4] Чаще всего возникают синдромы:
- повышенного артериального давления;
- истощения или снижения массы тела;
- гипертермии или лихорадки;
- нейромиопатии;
- амилоидоза (нарушение белкового обмена);
- изменения в крови (повышенная скорость оседания эритроцитов, анемия, гиперкальциемия, полицитемия);
- нарушения функции печени.
Некоторые пациенты отмечают внезапное появление крови в моче (гематурия). Возникновение боли в спине может свидетельствовать о прорастании опухоли почки в соседние отделы организма или распространении процесса на мочеточник. Иногда удаётся прощупать уплотнение в животе, наблюдается похудание, общая слабость, повышенная утомляемость и ночная потливость. Перечисленные признаки появляются постепенно. Поэтому необходимо регулярно выполнять УЗИ и периодически сдавать кровь и мочу на анализ.
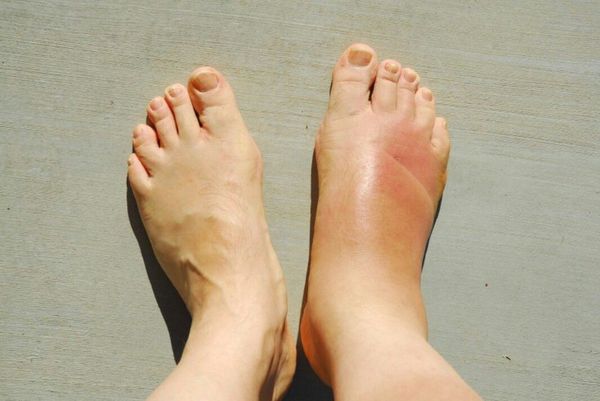
При образовании опухолевого тромбоза нижней полой вены существует вероятность возникновения синдрома сдавления нижней полой вены: отекают нижние конечности, расширяются подкожные вены, образуется тромбоз глубоких вен нижних конечностей, у 3,3% появляется варикоцеле.
Патогенез рака почки
Большинство канцерогенов и веществ, влияющих на развитие почечно-клеточного рака, выводятся через мочевую систему. На первом месте среди таких веществ находится табак (около 70% больных РП — курильщики со стажем). Другие два фактора возникновения рака — ожирение и хронически повышенное артериальное давление.

Опухоль образуется ввиду бесконтрольного деления раково-изменённой клетки. При этом новообразование растёт, увеличивается в размерах, выходя за пределы почки: через кровоток и лимфы проникает в другие органы, лёгкие, кости и мозг. В связи с этим на медицинских конгрессах, конференциях, симпозиумах звучит одна и та же мысль: раковая опухоль ждать не любит, время работает против пациента. Поэтому так важно проводить профилактическую диагностику заболевания и своевременную терапию в случае обнаружения опухоли.
Классификация и стадии развития рака почки
Из-за многообразия причин образования РП, различной морфологии и гистологии новообразования возникло несколько классификаций РП.
По классификаций ВОЗ (Всемирная организация здравоохранения)[7] новообразования в почке бывают:
- доброкачественными (почечная онкоцитома, метанефрогенная и папиллярная аденома);
- злокачественными (светлоклеточный, папиллярный почечно-клеточный и хромофобный почечно-клеточный рак, рак собирательных канальцев и неклассифицируемый рак почки).
Злокачественные опухоли, в свою очередь, могут быть:[8]
- почечно-клеточными (светло-клеточные, тубулярные, медуллярные, папиллярные, зернисто-клеточные карциномы);
- нейроэндокринными (карциноид, нейробластома; развиваются из нервных клеткок);
- герминогенными (хорионкарциномы; возникают из первичных половых клеток);
- мезенхимальными (саркомы).
TNM-классификация РП
Последняя версия данной международной классификации, систематизирующей стадии рака почки, опубликована в 2017 году.[4][6]
По типу опухоли, её скорости распространения и роста, особенностям взаимодействия новообразования с другими органами и отделами организма выделяют следующие стадии РП:
Tх — оценка первичной опухоли невозможна;
Т0 — признаки первичной опухоли отсутствуют;
T1 — новообразование до 7 см, не выходящее за пределы почки:
- T1a — опухоль до 4 см;
- T1b — опухоль 4-7 см;
T2 — новообразование более 7 см, локализующееся в почке:
- T2а — опухоль 7-10 см;
- T2b — опухоль свыше 10 см;
T3 — новообразование прорастает в надпочечники, околопочечные ткани или венозную систему, но не выходит за пределы капсулы, которая окружает почку (фасция Герота):
- T3a — опухоль поражает паранефральные ткани или надпочечники, но не распространяется за пределы фасции Герота;
- T3b —опухоль прорастает в нижнюю полую или почечную вену ниже диафрагмы;
- T3c — опухоль прорастает в нижнюю половую или почечную вену выше диафрагмы;
T4 — опухоль разрастается за пределы фасции Герота и поражает другие органы и отделы организма.
По наличию/отсутствию метастаз в лимфоузлах различают такие стадии:
- N0 — метастазы в лимфатических узлах отсутствуют;
- N1 — метастазы в одном регионарном лимфатическом узле;
- N2 — метастазы в нескольких регионарных лимфатических узлах.
По наличию/отсутствию метастаз в других органах и отделах выделяют:
- M0 — метастазы в отдалённых органах-мишенях отсутствуют;
- M1 — метастазы в отдалённых органах-мишенях и тканях (в основном в костно-мышечной системе, печени и лёгких).
Существует более упрощённая версия TMN-классификации, в которой РП делится на четыре стадии:
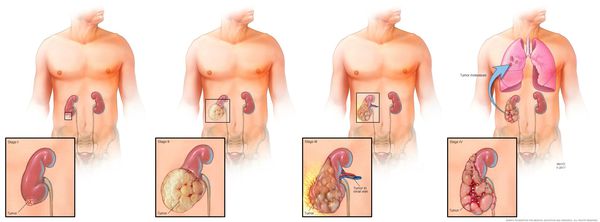
- I стадия: небольшая опухоль (до 7 см), развивается медленно, не выходя за пределы почки; отсутствует поражение лимфоузлов и других органов;
- II стадия: опухоль более 7 см, злокачественная, развивается быстро; возможно поражение лимфоузлов и ближайших органов;
- III стадия: опухоль от 10 см, локализуется в почке; новообразование прорастает в лимфоузлы и крупные сосуды кровеносной системы, но не затрагивает внутренние органы;
- IV стадия: опухоль очень большого размера; метастазы затрагивают надпочечники и другие внутренние органы, лимфоузлы и кровеносные сосуды.
Осложнения рака почки
Вторичные очаги болезни (метастазы) — самые опасные осложнения почечно-клеточного рака К сожалению, они возникают почти у каждого четвёртого больного. Не смотря на выполненную радикальную операцию по удалению поражённого органа, вторичные очаги РП вновь возникают в 30% случаев.
Клинические признаки метастазов зависят от органов-мишеней и тканей, в которых возникли вторичные очаги:
- метастазы в лёгких — возникает кашель, не связанный с ОРВИ, и кровохарканье;
- метастазы в головном мозге — проявляется интенсивная головная боль и невралгия;
- метастазы в печени — горький привкус во рту, боли в правом подреберье, желтушность склер и кожных покровов;
- метастазы в костях — можно обнаружить после рентгеноскопии, возникают болевые ощущения и повышенная ломкость костей.
Диагностика рака почки
Зачастую РП долгое время протекает бессимптомно, давая о себе знать только на поздних стадиях, при этом скрининговое (массовое) обследование на наличие почечно-клеточного рака, к сожалению, в большинстве случаев не проводится.[1][3][6] Поэтому необходимо проходить профилактическую диагностику. Для это существует ряд разнообразных методов диагностики.
Роль физикального осмотра при РП ограничена, так как данный метод не всегда позволяет врачу выявить признаки данной болезни. Преимущественно пациент узнаёт о почечно-клеточном раке случайно после результатов УЗИ или компьютерной томографии (КТ), которые требовались для диагностики заболеваний почек или других органов.
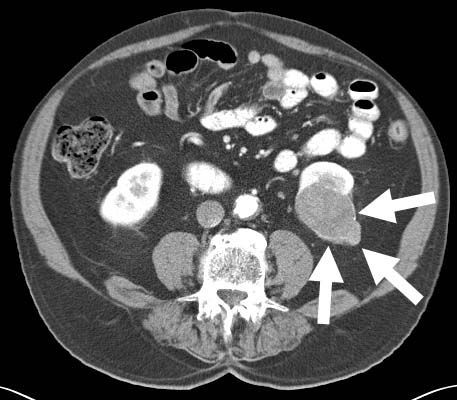
КТ с внутривенным введением контраста — «золотой стандарт» диагностики РП, который способен определить размер опухоли, её расположение, стадию РП, наличие поражения лимфоузлов и разрастания в органах, расположенных рядом, а также метастазы в чашечно-лоханочной системе, брюшной полости, почечной и нижней полой вены.[1][3][4] Сегодня наиболее часто применяется мультиспиральная КТ с введением контраста (точность диагностики — 95%).
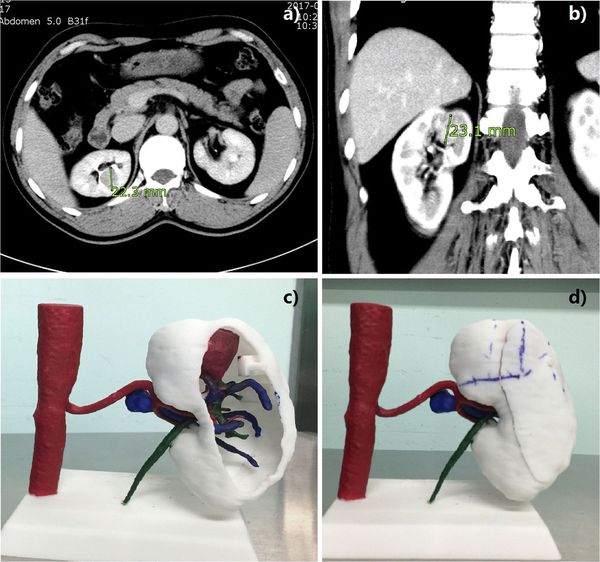
3D-компьютерное моделирование развития опухоли и виртуальное планирование операции — новейшие методики диагностики РП. Они помогают провести органосохраняющие и органоуносящие операции, а также подготовиться к нефрэктомии. Задачи 3D-компьютерного моделирования заключаются:
- в виртуальном выполнении всех предстоящих этапов операции, учитывая анатомические особенности больного;
- в разработке профилактических мер интра- и послеоперационных осложнений;
- в планировании удаления опухолевого тромба или резекции нижней полой вены с помощью 3D-принтинговых моделей почки.
Магнитно-резонансная томография (МРТ) — не столь распространённый метод диагностики опухоли, по сравнению с КТ. МРТ используется только в том случае, если проведение КТ противопоказано.
Рентгенография органов грудной клетки и остеосцинтиграфия позволяет обнаружить метастазы в лёгких и костях.
С помощью анализа мочи можно выявить присутствие крови в ней, а с помощью анализа крови — наличие косвенных признаков РП (анемия, повышенный уровень щелочной фосфатазы и мочевины и др.).
Биопсия опухоли требуется для того, чтобы подтвердить диагноз и определить дальнейшую тактику лечения. Однако иногда данный метод может быть неинформативным, поэтому он проводится довольно редко.
Почечную ангиографию проводят в случае планирования эмболизации почечных артерий.
Лечение рака почки
Тактику лечения больного РП можно выбрать только после того, как установлен диагноз и определена сталия развития опухоли. При этом врач обязательно должен учитывать возраст больного, его общее состояние, распространённость метастазов. Лечение почечно-клеточного рака может осуществляться хирургическим и химиотерапевтическим методом, с помощью иммунной терапии, лучевой и гормональной терапии.
Хирургический метод
Оперативное вмешательство по-прежнему остается единственным способом избавления от почечно-клеточного рака. [1][3][4] Доступны лапароскопические и роботизированные хирургические методы. Выбор одного из них зависит от объёма опухоли. Различают два вида операции: органоуносящий и органосохраняющий.
В 1961 году Чарльз Робсон сформулировал идею о применении радикальной нефрэктомии при лечении рака. Данный метод заключался в удалении почки и окружающей её клетчатки, не выходя за пределы фасции Герота, также при этом происходит удаление надпочечника (адреналэктомия) и регионарных лимфоузлов (расширенная лимфаденэктомия) через торакоабдоминальный доступ.
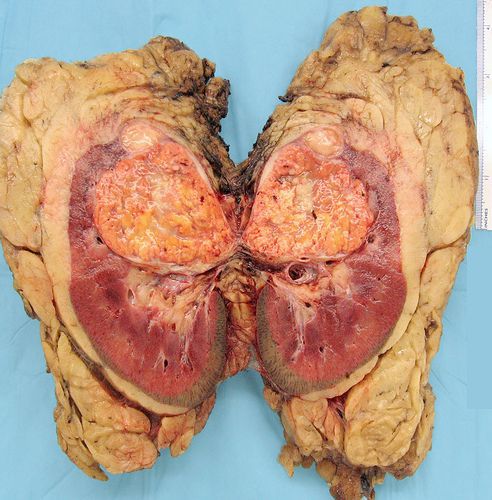
Однако стоит учитывать, что радикальная нэфректомия уже не является оптимальным методом лечения малых почечных новообразований, а расширенную лимфаденэктомию перестали применять в случаях удаления почки, поражённой раком (в соответствии с последними рекомендациями EAU — Европейской ассоциации урологов). Поэтому на сегодняшний день нефрэктомию не считают «золотым стандартом» лечения РП.[4] Удаление надпочечников при нефрэктомии не обязательно, так как по статистике опухоль в надпочечнике возникает достаточно редко (в 19% случаев) и в основном является доброкачественной. А метастазы в надпочечнике встречается лишь у 1,5% пациентов с РП. Сегодня возможно сохранение надпочечника, ориентируясь на результаты мультиспиральной КТ и интраоперационную ревизию.[4]
Согласно тем же рекомендациям EAU лапароскопическая нефрэктомия показана при стадии онкологического процесса почки T2 и при интраренальных малых новообразованиях, когда органосохраняющая операция не выполнима.[6] Расширенную нефрэктомию целесообразно выполнять при опухолевом тромбозе.
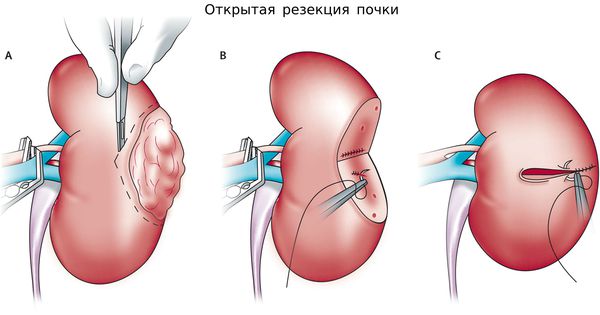
Следует отметить, что категория опухоли почки T1 достаточно гетерогенна, так как среди данных опухолей насчитывается 20% доброкачественных опухолей, 20% агрессивных форм рака и 60% опухолей низкого злокачественного потенциала. Поэтому современная онкоурология предлагает большой выбор малоинвазивных хирургических вмешательств:[6]
- температурное воздействие (радио-частотная абляция, криодеструкция);
- лапароскопическая и роботическая хирургия (резекция);
- активное наблюдение и поисковые методики (лазер, фокусированный ультразвук — HIFU).
В зависимости от распространённости опухоли применяются следующие методы лечения:
- хирургический (если опухоль не выходит за пределы почки);
- хирургический метод + адъювантная (профилактическая) терапия (если опухоль поражает окружающие органы и сосуды);
- симптоматический, хирургический метод, химиотерапия, гормонотерапия, цитокиновая иммунотерапия и таргетная терапия (при метастазазировании).
Иммунная терапия
Уничтожать раковые клетки способны иммунотерапевтические препараты:
- цитокины (интерлейкин-2, альфа-интерферон);
- ингибиторы контрольных точек иммунитета (ниволумаб, пембролизумаб и др.).
Цитокины — вещества, подобные природным протеинам-активаторам иммунной системы. Такой препарат этой группы как интерлейкин-2 (IL-2) часто используется при лечении РП. Он стимулирует рост и активирует Т-лимфоциты (иммунные клетки), которые способствуют разрушению раковых клеток. Но у данного препарата есть серьёзные побочные эффекты. Более эффективным цитокином считается интерферон альфа-2а. При этом совместное применение этого и вышеуказанного препарата поможет достичь максимального эффекта от лечения. Применение ингибиторов контрольных точек иммунитета организм пациента переносит достаточно хорошо, при этом побочные эффекты почти не возникают.[6]
Таргетная терапия лекарственными препаратами воздействует на оп?
