Какие камни в почках образуются при подагре
Камни в почках не только болезненны, как подагра, но и оба развиваются из-за высокой мочевой кислоты в крови. Если вы страдаете от подагры, у вас повышенный риск развития камней в почках в будущем, если вы не будете следить за своей диетой и правильно относиться к своей подагре. Особенно после 40 лет и даже больше после 70 лет. Если вы мужчина, у вас больше шансов развить камни в почках. У одного из 20 человек с подагрой или без подагры будут развиваться почечные камни при их жизни. В этой статье рассмотрим камни в почках при подагре.
После того, как вы уже развили камни в почках, вы склонны развивать их снова, это становится повторяющей болезнью. Почечные камни в основном представляют собой кристаллические минералы, которые образуются в мочевом тракте, вызывая сильную боль в области желудка или паха, и обычно вызывают кровь в моче. Если вы испытываете слабое мочеиспускание или если в моче содержится большое количество каменнообразующих веществ, то появляются камни в почках. Вы почувствуете жжение, когда будете мочиться и как приступ подагры, это будет атака почек. Противовоспалительная диета.
Смесь оксалата и фосфата или кальция может производить камни в почках, а также мочевую кислоту. Среди различных типов камней в почках камни мочевой кислоты наиболее трудно диагностировать, так как они не обнаруживаются через рентген. И поскольку ваш врач может задержаться в диагностике, это может привести к увеличению камня в почках. Вот почему подагра имеет много общего с камнями в почках.
Причины, такие как мочевая кислота, обезвоживание и алкоголь, могут привести к развитию камней в почках. Кристаллы мочевой кислоты, которые откладываются в почках, могут стать крупными камнями и могут вызвать у вас постоянное повреждение почек, рубцевание на почках с острыми краями. Кроме того, камни в почках могут помешать почкам, удалить отходы и повышается риск заражения. Камни в почках при подагре могут также в конечном итоге привести к хроническому заболеванию почек и даже почечной недостаточности, что означает, что вам понадобится диализ или трансплантат для лечения осложнений, которые сделают вас больным или даже могут убить вас. Препараты при обострении подагры.
Шведское исследование 2017 года показало, что у пациентов с подагрой на 60% больше вероятность развития камней в почках по сравнению с общей популяцией. Исследование показало, что риск более распространен у мужчин по сравнению с женщинами. И затрагивает в основном мужчин, страдающих ожирением и страдающих диабетом. В исследовании также подчеркивается важность принятия надлежащей дозы аллопуринола для ограничения риска возникновения камней в почках в будущем.
Если вы страдаете от камней в почках, симптомы включают не только кровь в моче и боль в области живота или паха, но и тошноту, рвоту, спазмы, лихорадку, боли в спине и даже озноб. При появлении каких-либо симптомов обязательно обратитесь к врачу. Важно пить много воды. Старайтесь пить не менее 8 чашек, но рекомендуется от 12 до 16 чашек воды в день. Как жиры влияют на подагру?
Если вы потеете много, важно оставаться хорошо гидратированным. Выпивая много воды, вымываете натрий и другие токсины, чтобы помочь камням в почках пройти через тело быстрее. Прохождение камней в почках может быть довольно болезненным, но не причинит вам никакого постоянного повреждения. Держитесь подальше от мяса, алкоголя, сладких продуктов, соленых продуктов. Питайтесь в основном овощами, делайте салаты, полные овощей, чтобы сделать это максимально комфортным. Если становится хуже, то для удаления камней в почках потребуется операция.
Если у вас выходит небольшой камень, ваш врач может порекомендовать вам, принять болеутоляющее средство для дискомфорта. Ваш врач может также назначить лекарство, чтобы расслабить мышцы в вашем мочеточнике, помогая пройти камню быстрее и с меньшей болью. То, что вы должны начать с сегодняшнего дня, — это изменить свой образ жизни, если вы хотите избежать камней в почках в будущем. Подагра при беременности.
Источник
Берегите кальций
Фосфатные камни бывают двух видов: фосфатно-кальциевые и смешанные (или струвиты), состоящие из магниево-аммонийных фосфатов и солей кальция.
Фосфатно-кальциевые камни образуются и растут при щелочной реакции мочи и повышенном выведение фосфата кальция с мочой. Это бывает при заболеваниях с повышенной кислотностью желудочного сока, при длительном приеме препаратов, снижающих кислотность, при нарушении работы почечных канальцев. Кроме того, такие камни часто формируются при нарушении функции паращитовидных желез и обмена витамина D.
Струвиты образуются при хроническом воспалении в мочевых путях Бактерии-возбудители (чаще всего протей, кишечная палочка и бактерии из рода Pseudomonas) синтезируют ферменты, расщепляющие мочевину с образованием аммиака, который является обязательным компонентом струвитов. При этом моча сильно защелачивается (рН >7,5) и создаются условия для выпадения кристаллов солей. Струвиты растут быстро, часто становятся коралловидными и требуют оперативного вмешательства.
Цель диеты:
• создать условия для закисления мочи;
• уменьшить выделение кальция с мочой.
При фосфатно-кальциевых камнях больным рекомендуются продукты, повышающие кислотность мочи, богатые витаминами А и D: мясо, рыба, печень, сало, хлеб, мучные изделия, сливочное и растительное масло, яйца (одно в день), некрепкий чай, кофе с небольшим количеством молока. Разрешаются овощи, бедные щелочными валентностями и кальцием (горох, фасоль, чечевица, брюссельская капуста, тыква), кислые ягоды и фрукты (брусника, клюква, красная смородина, кислые яблоки, айва). Молоко и молочные продукты, а также растительная пища, кроме названных продуктов, ограничиваются.
Надо иметь в виду, что длительные пищевые ограничения кальция могут нанести вред организму, поэтому на фоне основной диеты один раз в неделю в рацион включают молоко и молочные продукты. Таковы классические рекомендации диеты №14 при фосфатных камнях.
Однако ряд диетологов обращают внимание на то, что животный белок способствует повышенному выделению кальция с мочой. При этом он может высвобождаться из костной ткани, что приводит к ее разрежению. Кроме того, животный белок является источником фосфора. Поэтому существует другой подход к диетическому питанию при фосфатных камнях.
Основу рациона составляют блюда из цельнозерновых злаков (хлеб, проростки, хлопья из ржи, пшеницы, овса, настои на злаках) и нешлифованных круп (каши), семя льна, растительное масло, бедные оксалатами ягоды и фрукты (в том числе в виде компотов и морсов с медом или неочищенным сахаром), тыква, репа, бобовые, морковь, капуста (особенно квашеная). Сметана добавляется в небольших количествах только в готовую пищу. В день можно съедать 1 яйцо с желтком (при этом взбитые белки из 2-3 яиц можно использовать для приготовления блюд), рыба и морепродукты разрешены 2-3 раза в неделю. Потребление соли и животного жира ограничивается. Мне представляется, что в пожилом возрасте предпочтительнее придерживаться этого варианта диеты.
Регулярное включение в рацион клюквы, клюквенного морса и сока снижает частоту развития мочевой инфекции. Это важный продукт для больных, имеющих смешанные камни, а также находящихся в группе риска. Кроме того, им стоит обратить внимание на пряные травы, которые используют как приправу: тимьян, фенхель, тысячелистник, тмин. При регулярном употреблении они способны оказывать выраженное противомикробное действие. Нормальная работа желудка и кишечника служит залогом здоровья почек. Поэтому надо следить за тем, чтобы их работа не нарушалась.
К чему ведет чревоугодие
При подагре нарушается обмен пуриновых оснований и мочевой кислоты. Это происходит по разным причинам, в том числе под действием наследственных факторов. Большую роль в развитии болезни играют и пищевые предпочтения: употребление большого количества продуктов, богатых пуриновыми основаниями, особенно мяса и мясопродуктов. Кратчайший путь к подагре при наличии генетической предрасположенности – это чревоугодие: частые обильные застолья с жирной мясной пищей и алкоголем, в том числе с пивом. Попадая в организм человека, пуриновые основания расщепляются до мочевой кислоты. При ее избытке почки не могут вывести ее полностью, и содержание мочевой кислоты в крови резко повышается. Вследствие этого она накапливается в организме. Кристаллы самой кислоты и ее солей откладываются в тканях (чаще в суставах рук и ног), а в перенасыщенной солями моче образуются уратные камни.
Соблюдение диеты дает хороший результат в профилактике обострений и снижении темпов прогрессирования заболевания.
Цель диеты:
• снизить уровень содержания мочевой кислоты в крови;
• повысить выделение мочевой кислоты почками;
• уменьшить риск образования уратных камней в почках;
• снизить риск повышения концентрации щавелевой кислоты и ее солей (оксалатов) в моче для профилактики образования смешанных камней.
Для лечения вне обострения и профилактики приступов подагры рекомендуется диета № 6 по М.И.Певзнеру. Она подразумевает исключение из рациона продуктов, богатых пуриновыми основаниями и мочевой кислотой, и ограничение продуктов, являющихся источниками оксалатов. Эти же продукты закисляют мочу и создают условия для выпадения кристаллов уратов и оксалатов.
Запрещаются: печень, почки, мозги, язык, мясо молодых животных, консервы, копчености, жирная, соленая, копченая рыба, бульоны – мясные, рыбные, грибные, куриные, животный жир, бобовые, щавель, шпинат, цветная капуста, инжир, шоколад, какао, кофе, крепкий чай.
Очень важно, изменив рацион питания, сдвинуть реакцию мочи в щелочную сторону. Это приводит к повышению растворимости кристаллов мочевой кислоты и предупреждает прогрессирование мочекаменной болезни. С этой целью в питании увеличивают количество молочных продуктов, овощей и фруктов включают в него щелочные минеральные воды. Защелачиванию мочи способствуют соки из огурцов, кабачков, настой листьев липы.
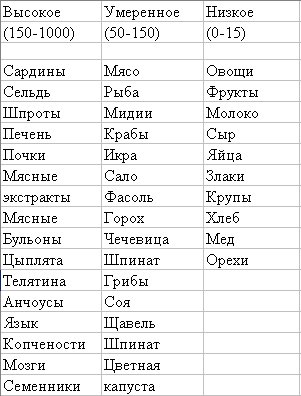
Содержание пуриновых оснований в продуктах (в мг на 100 г)

Особое внимание уделяется цитрусовым, в первую очередь лимонам. В определенной степени их можно расценивать как альтернативу цитратным смесям, которые обычно назначают для подщелачивания мочи и увеличения концентрации в ней цитратов. Считается, что регулярный прием 0,5 чашки свежевыжатого лимонного сока, разведенного водой и подслащенного медом, не только повышает выделение цитратов, но и уменьшает выделение кальция с мочой. Свежевыжатый апельсиновый сок также оказывает положительное действие на обмен цитратов, но не влияет на содержание кальция в моче и к тому же увеличивает количество оксалатов. Что же касается сока из грейпфрута, то у не которых больных он увеличивает риск образования камней.
Прежде всего, надо постараться определить состав камней. А пока происхождение камнем уточняется, соблюдать общие диетические рекомендации для всех видов мочекаменной болезни.
• Пить 1,5-3 л жидкости в день (вода, слабый чай, березовый сок, настой мелиссы, мяты, укропа, фенхеля). Избегать безалкогольных прохладительных напитков, содержащих много фосфорной кислоты, повышающей риск образования камней.
• Ограничить употребление соли и продуктов, содержащих ее в больших количествах.
Полезны овощи, фрукты и ягоды, богатые калием. Он оказывает выраженное мочегонное действие и тем самым благоприятствует выведению мочекислых соединений из организма. Фрукты и ягоды рекомендуется есть 2 раза в день, утром и вечером, за 40-60 минут до еды или через 2-3 часа после еды.
Для снижения насыщения мочи солями рекомендуется больше пить. Если нет противопоказаний со стороны сердечно-сосудистой системы, надо выпивать 2-2,5 л жидкости в день. При этом количество соли ограничивается до 5-7 г, чтобы избежать задержки жидкости в организме и снизить потребление натрия.
Ограничивают употребление тугоплавких животных жиров, богатых насыщенными жирными кислотами, так как установлена прямая взаимосвязь между их количеством в пище, возрастанием уровня мочевой кислоты в крови и уменьшением ее выделения с мочой. Нарушения обмена мочевой кислоты часто сопровождаются снижением чувствительности клеток к инсулину, поэтому рекомендуется меньше употреблять легкоусвояемых углеводов (продуктов из белой муки, сахара, сладостей). При избыточном весе это ограничение должно быть более жестким.
Режим питания дробный: 5-6 раз в день; в промежутках между приемами пищи и натощак надо обязательно пить хотя бы несколько глотков жидкости.
Мясо, птицу и рыбу предварительно отваривают: при варке до 50% содержащихся в продукте пуринов переходят в бульон. После отваривания из мяса, птицы, рыбы готовят разные блюда (тушат, запекают, жарят). В рацион мясные и рыбные блюда включают не чаще 2-3 раз в неделю. Порция мяса должна быть не более 100-150 г, рыбы – не более 170-200 г.
• Отказаться от пищевых концентратов (бульонные кубики, супы в пакетиках, соусы и т.д.), содержащих глутамат натрия, а также от других продуктов с избытком натрия.
• Исключить острые и жареные копчености, алкоголь.
• Ограничить потребление животных белков и жиров.
• Есть больше продуктов, содержащих калий и витамины (особенно группы B).
• Без совета врача не принимать препараты с повышенным содержанием кальция и витамина С.
При подагре следует обеспечить организм суточной нормой витаминов С (аскорбиновой кислотой), В1 (рибофлавином) и В3 (ннацином). Желательно получать эти витамины из натуральных продуктов.
Перед сном при подагре обязательно нужно выпивать стакан жидкости: некрепкий чай, чай с молоком или лимоном, кефир, отвар пшеничных отрубей, соки. Следует ограничить потребление продуктов, возбуждающих нервную систему (кофе, какао, крепкий чай, острые закуски, пряности и др.). Употребление спиртных напитков может провоцировать подагрические приступы, так как алкоголь ухудшает выведение почками мочевой кислоты.
При подагре полезно раз в неделю проводить разгрузочные дни – творожные, кефирные, молочные и фруктовые. В разгрузочные дни надо выпивать не менее 1,5-2 л жидкости. А вот голодание строго противопоказано. Оно приводит к резкому повышению содержания мочевой кислоты в крови и приступу подагры. Не меньший вред могут нанести высокобелковые диеты (мясо, рыба, сыр, молочные продукты, яйца), которые некоторые больные используют для борьбы с лишним весом.
В период обострения категорически запрещаются любые мясные и рыбные продукты. Основу диеты составляют молоко, молочнокислые продукты, кисели, компоты, овощные и фруктовые соки, некрепкий чай с молоком или лимоном, овощные супы, жидкие каши. В день надо пить до 2 л жидкости. Особенно полезны в такие дни щелочные минеральные воды.
Когда обострение затихает, можно включать в питание мясные блюда, но не чаще двух раз в неделю по 100-150 г отварного мяса. В остальные дни едят молочные продукты, яйца, крупы, картофель, овощи и фрукты. Такая диета назначается на 1-2 недели.
Татьяна Кравец,
кандидат медицинских наук
Источник
Диета при подагре, мочекаменной болезни с уратурией
Показания: диета при подагре, мочекаменной болезни с камнями-уратами.
При мочекаменной болезни с фосфатурией (камни-фосфаты) — смотри диету № 14
Цель назначения диеты № 6 способствовать нормализации обмена пуринов, уменьшению образования в организме мочевой кислоты и ее солей, сдвигу реакции мочи в щелочную сторону. Назначается при подагре, мочекаменной болезни с камнями-уратами.
Общая характеристика диеты № 6 по Певзнеру
- исключение продуктов, содержащих много пуринов, щавелевой кислоты;
- умеренное ограничение натрия хлорида (соли);
- увеличения количества ощелачивающих продуктов (молочные, овощи и плоды) и свободной жидкости (при отсутствии противопоказаний со стороны сердечно-сосудистой системы);
- небольшое уменьшение в диете белков и жиров (в основном тугоплавких), а при сопутствующем ожирении — и углеводов.
Кулинарная обработка обычная, исключая обязательное отваривание мяса, птицы и рыбы. Температура пищи обычная.
Химический состав и калорийность диетического стола № 6
- белки — 70-80 г (50% животные),
- жиры — 80-90 г (30% растительные),
- углеводы — 400 г (80 г сахара);
- натрия хлорид (соль) — 10 г,
- свободная жидкость — 1,5-2 л и больше.
Калорийность — 2700-2800 ккал;
Режим питания при диете № 6: 4 раза в день, в промежутках и натощак — питье.
Общая информация о заболевании
Симптомы подагры описывали еще древнегреческие врачи, внешне она проявляет себя как деформация и воспаление суставов, вызванное отложением солей мочевой кислоты – уратов. Заболевание поражает преимущественно мужчин среднего возраста, у женщин проявляется в период климактерических изменений. Сегодня частота заболеваемости подагрой составляет 3%, резкий рост заболевания фиксируется во 2-й половине прошлого века. Причина – изменение пищевых привычек на фоне наследственности и патологий обмена веществ.
Оседание уратов в организме происходит не только в суставах – в 8 случаях из 10 наблюдается поражение почек, что позволило выделить подагрическую нефропатию в самостоятельное заболевание.
Нарушение пуринового обмена вызывает повышенную концентрацию мочевой кислоты в организме, которая накапливается в тканях, соединяясь с водой формирует соли, в крови циркулирует урат натрия. Источником пуриновых соединений являются животные пищевые белки, поступающие с пищей, собственные белковые соединения организма. Выведение солей производится почками (75%), что определяет их патологию при подагре. В органах начинаются концентрироваться соли, которые затем формируются в камни (уратный нефролитиаз).
Не всегда повышенный синтез мочекислых солей в организме означает подагру. Для превращения склонности в болезнь необходимо, чтобы создались условия для их оседания (зоны воспаления). Пока не удалось определить минимальный порог концентрации мочевой кислоты, не вызывающий риска подагрической нефропатии. Аналитическим методом определена граница уровня мочевой кислоты, при которой многократной возрастает риск подагры (0,32 -0,37 ммоль на литр для женщин и мужчин соответственно).
Нефропатия, спровоцированная подагрой, сопровождается воспалительными процессами в мочевыводящей системе. Они проявляются периодическими тянущими, сильными болями в спине, трудностями при отделении мочи, болями внизу живота и в паху
Существует определение вторичной подагры, которая развивается на фоне лечения новообразований с помощью лучевой терапии, патологического процесса в почках, при которых они теряют способность выводить соединения мочевой кислоты из организма.
При вторичной подагре падает способность почек к фильтрации. Воспаление или изменение структуры почечной ткани снижается или блокируется диаметр канальцев. В результате в крови повышается уровень мочевой кислоты и некоторых сопутствующих соединений. После превышения допустимого порога концентрации ураты проникают через стенки сосудов и накапливаются в тканях.
Другие осложнения
Согласно результатом исследования, подагрическое заболевание негативно влияет не только на почки, но и повышает риск приступов сердца у людей, которые ранее не имели проблем с сердечно-сосудистой системой. Также имеются случаи развития катаракты, осложнений в легких, возникновения неврологических проблем, проявляющихся в заметном снижении памяти и замедленности процессов мышления. Нередко поражаются суставы, хрящи и кости, что приводит к ограниченности движений и сильным болям.
На данный момент существуют эффективные методы лечения заболевания, связанного с повышенным содержанием в крови уратов натрия. Важно не только проходить регулярные осмотры у специалиста, но и точно следовать всем его рекомендациям, включающим курсовое лечение препаратами, а также соблюдение определенной диеты.
Причины развития подагрической нефропатии
Причиной уратного нефролитиаза является нарушение баланса
мочевой кислоты, которое приводит к накоплению ее солей. Мочевая кислота в нормальном продуцируется органом, и полностью выводится из организма. При нарушении метаболических процессов лишь часть кислоты выводится, остальная – оседает в тканях и суставах, при выведении вызывая поражение почек:
- острую мочекислую нефропатию;
- хронический тубулинтерстициальный нефрит;
- почечнокаменную мочекислую форму болезни.
К основным провокаторам возникновения подагрической формы нефропатии относят:
- фактор пола;
- заболевание сахарным диабетом;
- возрастной фактор;
- применение в лечении мочегонных средств слишком длительное время;
- лечение антибиотиками;
- ожирение;
- лечение новообразований;
- фактор наследственности.
Основная причина – подагра, которая провоцирует сосудистые изменения на фоне патологического искажения обменных процессов, спровоцированного наследственными факторами и пищевыми привычками.
Следствием комплексного нарушения является поражение паренхимы органа, которая проявляется отклонением в составе урины.
Профилактические меры
Современными учеными доказано, что на развитие подагрической болезни немалое влияние оказывает стресс, при котором начинает вырабатываться мочевая кислота. Также стрессовые ситуации способны снижать в организме уровень пантотеновой кислоты, которая влияет на выведение мочевой кислоты.
Витамин Е оказывает большое влияние на клетки, отвечающие за выработку мочевой кислоты. Витамин С играет роль общеукрепляющего вещества, препятствующего развитию воспалительных процессов.
Пациентам с подагрической нефропатией нельзя принимать долгие тепловые процедуры, переедать. Также противопоказана жара. Не стоит забывать и о минеральной ощелачивающей воде, которая оказывает благоприятное действие на весь организм.
При имеющемся заболевании важно регулярно наблюдаться у специалистов и своевременно обследовать почки.
Симптомы и формы подагрической почки
Подагрическая нефропатия не имеет явных проявлений заболевания. На возможность нарушения указывают:
- периоды резкого повышения кровяного давления;
- фактор физического возраста и пола (мужчины, от 35лет);
- заметных отложений солей на суставах (тофусов).
Дополнительно больной жалуется на сильные резко возникающие боли в области почек, трудности при мочеиспускании.
Каждая из форм заболевания выказывает свои симптомы, поэтому их определение и лечение рассматривают как отдельные патологии:
- острой мочекислой нефропатии;
- хронического тубулинтерстициального нефрита;
- почечнокаменной мочекислой нефропатии.
Для каждого типа болезни рассматривается характерное лечение.
Примерное суточное меню
Составить меню на день из разрешенных продуктов не представляет труда. Примерное дневное меню может быть, к примеру, следующим:
- Завтрак из сырников со сметаной, чай и легкий овощной салат;
- Обед в виде овощного супа (можно молочный), пюре из картофеля или любая каша, компот или сок. В следующий день можно съесть немного рыбы или мяса из разрешенных продуктов;
- Ужин предполагается легкую пищу, к примеру, овощную запеканку, голубцы, овощные котлетки. Запить можно отваром шиповника или компотом из сухофруктов, кроме изюма;
- Перед сном, за час, можно выпить ряженку или кефир.
Ещё по теме: Причины и лечение утолщения стенок мочевого пузыря
Почечнокаменная нефропатия
Такая патология мочекислого типа диагностируется при определении в органе образований (затрагиваются оба органа). При удалении камней они образуются вновь из-за нарушения обменных процессов.
Характерными для мочекислого нефролитиаза являются камни коралловой формы, с острыми и поражающими краями, полностью блокирующими лоханку органа. Сопровождающими для такого заболевания являются почечные кровотечения и воспаления почек.
Диагностика усложняется характером камней – они не определяются при рентгенологическом изучении, выявить конкременты можно только при УЗИ. Эта форма подагрической нефропатии проявляется острыми болевыми симптомами, которые вызывается задержкой урины в мочевыводящих путях.
2Какова распространённость инфаркта
Встречается в 30% у новорожденных доношенных детей
Мочекислый инфаркт — пограничное состояние, которое встречается в 30% у новорожденных доношенных детей. Немного реже это состояние встречается у недоношенных. Изменения проявляются, начиная с 3-го дня жизни новорожденного. В норме они должны исчезнуть к концу первой недели жизни ребенка.
Хронический интерстициальный нефрит
Состояние является одной из видов патологии, что выражается воспалением канальцев почек, интоксикацией организма, резко ухудшает деятельность органа.
Симптомы интерстициального нефрита:
- сильная общая слабость;
- высокая температура тела;
- мелкая сыпь на поверхности кожи;
- боли при отхождении урины;
- увеличение почек;
- постоянные тупые боли в нижней части спины и боках;
- низкая работоспособность;
- появление хлопьев гноя и крови в моче, моча мутная, цвет бурый;
- плохой аппетит, в некоторых случаях – отвращение к еде;
- частые отеки;
- постоянно повышенное кровяное давление, снижение которого возможно только поле препаратов.
При очень высоком артериальном давлении, не реагирующем на медикаментозные препараты, можно подозревать системное поражение почек при подагре и замену их ткани соединительной.
Острая мочекислая нефропатия
Состояние развивается резко на фоне отсутствия предварительных симптомов. Характерны:
- сильное сокращение объемов выделяемой урины;
- жалобы на сильную тянущую боль в пояснице;
- выделение крови в моче, ее окрашивание в красный цвет;
- наблюдаются резкие повышения артериального давления;
- колики.
При отсутствии лечения развивается почечная недостаточность с полным прекращением выделения мочи, интоксикации организма.
Исследователи отмечают отсутствие взаимозависимости между тяжестью подагры, частотой приступов и скоростью развития подагрической нефропатии. Основным критериям является индивидуальные особенности организма.
Лечение медикаментами
Схема лечения построена на активном лечении капельницами. Для лечения капают физиологический раствор, растворы, снижающие образование кристаллов мочекислых солей в тканях (препараты Декстроза, Маннитол, Фуросемид). Одновременно применяется Аллопуринол, Сульфинпиразрон.
Болевые симптомы снимаются Колхицином и противовоспалительными препаратами. Если болезнь развивается стабильно, обязательно применяется диета и общеукрепляющее лечение.
Основные направление лечения:
- купирование последствий обмена пуринов;
- коррекция метаболических процессов;
- купирование симптомов хронического воспаления почек.
Основные принципы питания
Меню больных подагрической почкой исключает пищу, помогающую синтезу уратов, но подлежат включению продукты, которые помогают отделению урины. Категорическому исключению из рациона подлежат:
- алкогольные напитки;
- пряности;
- мясные субпродукты;
- консервы из мяса и рыбы;
- куриное мясо;
- щавель;
- красный и зеленый болгарский перец;
- редьку и редиску;
- сладости.
Ограниченно можно включать в рацион:
- Молочные и молочнокислые продукты;
- Омлеты и блюда из яиц;
- Говядину;
- Индюшатину.
Блюда должны быть теплыми, еда малокалорийной, соль – ограниченной.
Показаны минеральные щелочные воды.
В периоды относительного улучшения рекомендуются применение физиотерапевтических процедур. При диагностике крупных камней показано оперативное лечение (удаление) открытым способом, методом дробления или щадящим дистанционным. Если возникает острая почечная недостаточность, больной срочно госпитализируется.
Прогноз
Если диагностирован острый тип подагрической нефропатии, то своевременное лечение дает позитивный результат.
При хроническом характере процесса возможно формирование недостаточности почек на протяжении 15-20 лет для 25% больных.
В 80% случаев прогноз зависит от правильного подобранной схемы лечения болезни.
ПОДАГРА
Подагра – от греч. podagra
, что буквально обозначает «капкан для ног»:
podas
– нога;
agra
– капкан. Название отражает особенности болезни: преимущественное поражение суставов ног с отложением мочекислого натрия в них сковывает ноги при движении так, как будто они попали в капкан. Скопления солей мочевой кислоты в суставах образуют уплотнения – эти узелки принято называть «тофусы». Из-за них нарушается подвижность суставов, и приступы боли возникают даже при незначительных движениях. Если не проводится адекватное лечение, подагрические узелки увеличиваются, изменяется форма сустава и развивается его деформация, что сильно понижает качество жизни. Подагра нередко сопутствует и другим нарушениям обмена веществ: ожирение, диабет, желчекаменная и мочекаменная болезни. Раньше подагра считалась исключительно мужской болезнью, но сейчас она часто встречается и у женщин. Примерно у 25% пациентов подагра осложняется мочекаменной болезнью. Конечно, это заболевания разные, но оба они связаны с нарушениями водно-минерального обмена – поэтому и подход к лечению должен быть единым.
МОЧЕКАМЕННАЯ БОЛЕЗНЬ
Мочекаменная болезнь – это нарушение минерального обмена, при котором в почках образуются разные по составу соли: ураты, фосфаты, оксалаты; часто состав отложений смешанный. Кристаллы солей постепенно увеличиваются в размерах, формируя песок и камни. Для заболевания характерны приступы боли, связанные с активным движением или резкими изменениями положения тела. Когда песок или камень попадают из почки в мочеточник, то при их движении боль переходит из поясницы в паховую область, сопровождаясь частыми позывами к мочеиспусканию. Если камень перекрывает мочеточник, то возникает приступ почечной колики (схваткообразные боли, которые продолжаются часами). Возможна даже потеря сознания от болевого шока. Приступы могут повторяться до тех пор, пока камень не изменит свое положение или не выйдет из мочеточника.
ОПРЕДЕЛЕНИЕ ТЕРМИНОВ
1.1. В настоящей Политике конфиденциальности используются следующие термины: 1.1.1. «Администрация сайта (далее – Администрация сайта) » – уполномоченные сотрудники на управления сайтом, действующие от имени Название организации, которые организуют и (или) осуществляет обработку персональных данных, а также определяет цели обработки персональных данных, состав персональных данных, подлежащих обработке, действия (операции), совершаемые с персональными данными. 1.1.2. «Персональные данные» — любая информация, относящаяся к прямо или косвенно определенному или определяемому физическому лицу (субъекту персональных данных). 1.1.3. «Обработка персональных данных» — любое действие (операция) или совокупность действий (операций), совершаемых с использованием средств автоматизации или без использования таких средств с персональными данными, включая сбор, запись, систематизацию, накопление, хранение, уточнение (обновление, изменение), извлечение, использование, передачу (распространение, предоставление, доступ), обезличивание, блокирование, удаление, уничтожение персональных данных. 1.1.4. «Конфиденциальность персональных данных» — обязательное для соблюдения Оператором или иным получившим доступ к персональным данным лицом требование не допускать их распространения без согласия субъекта персональных данных или наличия иного законного основания. 1.1.5. «Пользователь сайта (далее — Пользователь)» – лицо, имеющее доступ к Сайту, посредством сети Интернет и использующее Сайт. 1.1.6. «Cookies» — небольшой фрагмент данных, отправленный веб-сервером и » — небольшой фрагмент данных, отправленный веб-сервером и хранимый на компьютере пользователя, который веб-клиент или веб-браузер каждый раз пересылает веб-серверу в HTTP-запросе при попытке открыть страницу соответствующего сайта. 1.1.7. «IP-адрес» — уникальный сетевой адрес узла в компьютерной сети, построенной по протоколу IP.
Источник статьи: https://kamenonline.ru/mkb/kamni-v-pochkah-pri-podagre.html
Источник
