Какая вероятность заболеть корью
Общие сведения
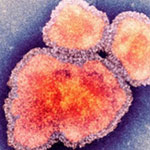
Корь является крайне заразной тяжелой болезнью вирусного происхождения (индекс контагиозности приближается к 100 %).
Корь – одна из основных причин смерти среди детей раннего возраста, даже несмотря на наличие безопасной вакцины, почему в довакцинальную эру корь называли «детской чумой».

Вирус передается воздушно капельным путем при кашле и чихании и при тесных личных контактах. Вирус остается активным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком приблизительно за 4 дня до появления у него сыпи и в течение 4 дней после ее появления. С 5-го дня высыпаний больной считается незаразным.
Вспышки кори могут принимать форму эпидемий, которые приводят к смертельным исходам, особенно среди детей раннего возраста, страдающих от недостаточности питания.
Вероятность заболеть
Если человек, ранее корью не болевший и не привитый, будет контактировать с больным корью – вероятность заболеть чрезвычайно высока. Для этой инфекции характерна почти 100% восприимчивость.
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску.
Симптомы и характер протекания заболевания
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 8-14 (редко до 17 дней) дней после инфицирования и продолжается от 4-х до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Осложнения после перенесенного заболевания
Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью.
В 30% случаев корь приводит к осложнениям. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 20 лет. Самые серьезные осложнения включают слепоту, энцефалит (воспалительные изменения вследствие коревой инфекции, приводящие к отеку вещества головного мозга), тяжелую диарею и связанную с ней дегидратацию, отит, первичная коревая, вторичная бактериальная пневмония.
Риску развития тяжелых осложнений подвергаются также инфицированные женщины во время беременности, сама беременность может заканчиваться самопроизвольным абортом или преждевременными родами.
Смертность
По оценкам, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
В 2013 году в глобальных масштабах произошло 145 700 случаев смерти от кори — почти 400 случаев в день или 16 случаев в час. В 2014 году в глобальных масштабах произошло 114 900 случаев смерти от кори — почти 314 случаев в день или 13 случаев в час.
Среди групп населения с высокими уровнями недостаточности питания и при отсутствии надлежащей медицинской помощи до 10% случаев кори заканчиваются смертельным исходом.
Особенности лечения
Тяжелых осложнений кори можно избежать при поддерживающем лечении, которое обеспечивает хорошее питание, надлежащее поступление жидкости и лечение дегидратации с помощью рекомендуемых ВОЗ регидратационных растворов. Эти растворы возмещают жидкость и другие важные микроэлементы, которые теряются при диарее и рвоте.
Специфических противовирусных препаратов для лечения кори не существует!
Для лечения глазных и ушных инфекций и пневмонии следует назначать антибиотики. Все дети в развивающихся странах, которым поставлен диагноз кори, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. Как показывает опыт, добавки витамина А способствуют уменьшению числа случаев смерти от кори на 50%.
Симптоматическое лечение включает отхаркивающие средства, муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей. В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Детям, болеющим корью, не рекомендуется принимать аспирин, аспирин может привести к развитию синдрома Рея (печеночная энцефалопатия вплоть до развития глубокой комы вследствие приема ацетилсалициловой кислоты на фоне вирусной инфекции). Для борьбы с лихорадкой и болью можно использовать ибупрофен и парацетамол.

Эффективность вакцинации
По оценкам ВОЗ, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори. В 2014 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 73% в 2000 году.
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллиона случаев смерти. Глобальная смертность от кори снизилась на 75% — с 544 200 случаев смерти в 2000 году до 114 900 случаев в 2014 году, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения.
Вакцины
Вакцина против кори впервые была создана в 1966 году. Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково эффективна как в виде моновакцины, так и в виде комбинированного препарата.
Подробнее о вакцинах
Последние эпидемии
- В 2011-2012 гг. ситуация по кори ухудшилась в 20 субъектах РФ, в основном, за счет завозных случаев. Это связано с неблагополучием в Европейском регионе, откуда прибывал основной поток инфицированных. Так, в 2011 г. в Европе зафиксировано более 30 000 случаев кори, только во Франции — 15 000 с 714 случаями пневмонии, 16 — энцефалита и 6 —летального исхода. Показатель заболеваемости корью в РФ составил в 2011 г. 4,4, в 2012 г. — 14,9 на 1 млн (2123 случая в 2012 г.); болели чаще всего непривитые: из 1779 случаев кори с известным прививочным статусом не получили ни одной дозы вакцины 1290 человек (73%), из них 465 детей в возрасте 1-4 лет.
- Вспышки кори в странах Европы и США происходят также, в основном, из-за низкого охвата вакцинацией, в т. ч. под влиянием антипрививочного лобби. В Англии снижение охвата вакцинацией до 80% из-за боязни аутизма привело к возникновению более 1000 случаев кори. В США, где статус элиминации кори был достигнут в 2002 г., в 2011 г. зафиксировано 17 вспышек заболевания. 65% заболевших не имели прививки против кори: как правило, по «философским» и религиозным мотивам.
- За лето 2013 года в Нидерландах было выявлено 1226 случаев кори, при этом 82 заболевшим понадобилась госпитализация. В 14% случаев корь осложнилась другими заболеваниями, в том числе энцефалитом и пневмонией. Вспышка возникла в одной из протестантских школ, а затем распространилась по всей стране.
Исторические сведения и интересные факты
Заболевание известно на протяжении двух тысячелетий. Первое описание болезни сделал арабский врач Разес. В XVII веке – англичанин Сиденгам и француз Мортон, однако только в XVIII веке корь выделили как самостоятельное заболевание. Впервые вирус был выделен в 1967 году, а в 1969 году удалось доказать, что именно корь является причиной склерозирующего панэнцефалита. В 1919 году впервые была произведена сыворотка для лечения кори.
Источник
В информационное пространство вернулось, казалось бы, почти забытое заболевание – корь. Болезнь считали побежденной, ее массовое распространение ранее происходило только в откровенно неблагополучных странах. Но корь вернулась, причем не только в Россию или на Украину. Вспышки кори фиксируют и в таких благополучных странах Старого Света, как Франция, Италия, Португалия.
В 2018 году в 66 регионах РФ зафиксировали 2538 случаев кори. Для сравнения – в 2017 году всего 54 случая. И в 2019 году ситуация продолжает ухудшаться. Больше половины среди заболевших – дети. Сегодня мы расскажем об этой опасной болезни, и как можно от нее уберечься. Информация в статье носит ознакомительный характер, любые действия, касательно профилактики и лечения, согласовывайте с лечащим врачом.
Основные факты
Корь – болезнь человека, животные ею не болеют. Сколько существует человечество, столько существует и корь. До изобретения антибиотиков от кори умирал каждый сотый заболевший ребенок. Благодаря антибиотикам смертность снизилась в 10 раз. И дело в не в том, что антибиотик лечит. Вирусные инфекции антибиотикам неподвластны, однако корь нередко вызывает бактериальные осложнения, ликвидировать которые и помогают антибиотики.
До 1980 года, до широкого распространения вакцинации, на планете Земля зафиксировали 2,6 млн смертей от кори. Корь – крайне заразная болезнь вирусного происхождения. Несмотря на наличие безопасной и эффективной вакцины, корь все еще является одной из основных причин детской смертности. В частности, в 2013 году от кори умерло 145 тысяч человек, большинство из которых – дети до пяти лет. Дело в том, что корь широко распространена в ряде стран Африки и Азии. Речь идет в первую очередь о государствах с низкими доходами населения и слабо развитой системой здравоохранения. Вспышки кори нередко приводят к возникновению эпидемий, которые приводят к многочисленным смертельным исходам. У людей, переболевших корью, вырабатывается пожизненный на нее иммунитет.
Передача инфекции
Одна из опасностей кори – ее высочайшая контагиозность. У человека, ранее не болевшего корью, при контакте с больным вероятность заразиться близка к 100%. Корь передается воздушно-капельным путем, вирус с высокой летучестью способен распространяться на большие расстояния. Например, можно заразиться даже в 200 метрах от больного. Если ребенок с корью пришел в школу – все ее ученики и сотрудники в контакте с корью, если в подъезде заболел человек корью, все жители подъезда в контакте с корью.
В воздухе или на инфицированных поверхностях вирус живет до двух часов. Заболевший передает вирус в период, который начинается за четыре дня до появления у него сыпи, и заканчивается четырьмя днями после ее появления. Проникает вирус через дыхательные пути и слизистые оболочки глаз.
Признаки и симптомы
Первые признаки болезни появляются только через 10-12 дней с начала воздействия вируса. Появляется высокая температура, которая держится стабильно высокой в течение четырех-семи дней. Температура может сопровождаться слезотечением, покраснением глаз, кашлем и насморком. На внутренних поверхностях щек могут появиться белые пятна. В период с седьмого по 18-й день с начала воздействия вируса на лице и шее больного появляется розовая сыпь, постепенно распространяясь по всему телу. Сыпь держится пять-шесть дней, после чего исчезает.
Осложнения
Чаще всего смертельные случаи «от кори» вызваны осложнениями болезни. Тяжелее всего болезнь проходит у детей до пяти лет и взрослых старше 20 лет. Слепота, энцефалит, отек головного мозга, тяжелая диарея, пневмония. Это далеко не полный список возможных тяжелых осложнений. Все дело в том, что корь вызывает снижение иммунитета, на фоне чего и возникают дополнительные бактериальные инфекции. Вирус у детей резко снижает содержание в организме витаминов А и С. Их употребление во время болезни обязательно, и желательно в те моменты, когда кто-то в окружении ребенка заболел (в подъезде, в детском саду)
Корь и беременные
У беременных женщин, подхвативших корь, повышается риск развития тяжелых осложнений. Беременность в таком случае может прерваться самопроизвольным абортом, также повышается риск преждевременных родов. Вирус кори проникает через плаценту, и ребенок обычно рождается с характерной сыпью на коже и на слизистой рта.
Все на вакцинацию!
Как отмечает Минздрав РФ, более 90% заболевших корью в 2018 году россиян не имели прививок от заболевания. Большинство из них заразились вирусом за границей. Только с 2000 по 2013 год, по оценкам ВОЗ, вакцинация предотвратила в мире 15,6 млн смертей от кори.
Ключевой аспект профилактики болезни – противокоревая вакцинация детей в сочетании с кампаниями массовой иммунизации. Противокоревая вакцина безопасна, она используется уже около полувека. Она эффективна и недорога. Нередко вакцину от кори объединяют с вакцинами против краснухи и свинки. По сути, вакцинация – это искусственное заражение очень ослабленным вирусом. В худшем случае вакцина вызывает незначительные реакции в виде повышения температуры и появления необильной сыпи. Реакции ребенок переносит легко. И главное – при этом ребенок абсолютно не заразен и может посещать детские коллективы.
Как отмечает педиатр Евгений Комаровский, «половинчатая» вакцинация даже хуже, чем полное ее отсутствие. Если в стране не привит никто, то вирусом заражаются преимущественно дети. Цена этому, как мы писали выше – один умерший ребенок из тысячи. Если же привита только половина населения, то дети начинают встречаться с вирусом реже, а болеть начинают взрослые, которые переносят болезнь намного тяжелей. И смертельных исходов становится еще больше. Выход из ситуации один – обязательная вакцинация всех.
«Общество должно принять решение: прививаемся или нет. Вот оптимальный результат: должно быть привито не менее 90% людей. Идеально — 95-98% всех жителей. Тогда вирусу просто невозможно циркулировать — негде, все невосприимчивы к кори. И тогда болезнь исчезает», – подчеркивает Евгений Комаровский.
Противники вакцинации
Противники вакцинации напоминают мракобесов. Некоторые родители, в силу своих религиозных, моральных и других принципов отказываются от вакцинации. На самом деле, это страшно. Практика тотальной иммунизации увеличила продолжительность жизни человечества на 20 лет. Сейчас же намечается обратный тренд. Трудно понять с логической точки зрения причины людей, отказывающихся от вакцинации. Но понятно одно, своей упертостью они ставят под смертельную угрозу не только себя и своих детей, но и всех нас. Пример Украины, где из-за недоверия населения органам здравоохранения корью в 2018 году заболели 54 тысячи (!) человек, это наглядно доказывает.
И появляющиеся вспышки кори, возвращение болезни связано именно с тем, что люди массово отказываются от вакцинации, ссылаясь на пугающие статьи СМИ, «факты» в которых не подтверждены ни наукой, ни медиками. К сожалению, Минздрав России пока отказывается от жесткой и принудительной вакцинации, надеясь на сознательность граждан. А некоторые граждане не понимают, что даже исключение из правила, например, один проблемный случай вакцинации на 10 млн случаев, это не сравнимо с десятками и сотнями тысяч жертв эпидемии. Что может быть дороже одной человеческой жизни, спросите вы. Ответ прост – 10, 100 или 1000 человеческих жизней.
Запомните раз и навсегда:
- Это не миф. Корь уже вернулась. И мы назвали виновников этого;
- Болезнь вызовет эпидемию при низком охвате населения вакцинацией;
- Корь – одна из основных причин детской смертности;
- Вакцинироваться можно в любом возрасте. Правильнее всего в детстве. Если вы взрослый, и не знаете, привиты вы или нет, можете вакцинироваться. Особенно, если вы из группы риска. Речь идет об учителях, медиках, работниках детсадов.
- Корь не лечится в домашних условиях.
- Привитые граждане не становятся источниками инфекции.
Оцените нашу статью и ПОДПИШИТЕСЬ НА КАНАЛ!
Фото: из открытых источников
Источник
Единственный способ защиты от кори – прививка, в один голос говорят врачи. Среди тех, кто заболел, более 90% не были привиты
Фото: Алексей БУЛАТОВ
В последней сводке Роспотребнадзор сообщает, что корь добралась до 47 из 53 стран европейского региона. Заразились 82 596 человек, 72 умерли (это последние данные, известные на сегодня – за период с января по декабрь 2018 г.). Тяжелее всего ситуация на Украине, в Грузии, а также в Сербии, Черногории, Греции, Румынии. Крупные вспышки зарегистрированы и в таких благополучных по части здравоохранения странах, как Франция, Италия, Германия, Израиль.
В России в последнее время увеличилось число завозов кори из-за границы, говорят эпидемиологи. Пока, по официальным данным, показатели заболеваемости ниже, чем в большинстве других стран европейского региона. Однако практикующие врачи-инфекционисты советуют не расслабляться тем, у кого снижена защита от кори.
«КП» уже подробно писала о прививках для детей. А что делать взрослым? Бежать ли срочно на вакцинацию? Какие первые признаки заражения, особенности лечения и осложнения для тех, кому уже давно больше 18-ти? Все эти вопросы мы постарались прояснить вместе с экспертами.
1. Чем опасна корь?
Вирус начинает с поражения дыхательных путей (легких), потом дает осложнения – примерно в 40 – 50% случаев.
– Корь особенно опасна осложнениями, которые бьют по дыхательной системе, сердечно-сосудистой и центральной нервной системе, – рассказал «КП» врач-вакцинолог, педиатр, главврач одного из медицинских центров Москвы Евгений Тимаков. У взрослых наиболее часто возникает пневмония. Среди самых опасных последствий кори – воспаление и отек головного мозга (энцефалит). У пожилых людей корь может привести к деменции (слабоумию), глухоте, слепоте.
Чаще всего осложнения развиваются у маленьких детей, а среди взрослых – у курильщиков, больных сердечно-сосудистыми и неврологическими заболеваниями.
2. Насколько велик риск заразиться для россиян?
Корь – самая заразная в мире инфекция. «Заражается большинство людей, которые провели некоторое время рядом с заболевшим, – предупреждает доктор Тимаков. – Для передачи инфекции достаточно, чтобы на слизистые оболочки здорового человека (в нос, рот, глаза) попали вирусные частицы от больного (опять же из носа при чихании или изо рта при кашле). Сколько времени нужно находиться рядом с источником заражения и какое количество вируса должно попасть в организм, чтобы человек заболел – зависит от иммунитета, общего состояния организма, возраста».
Чаще инфекцию подхватывают:
– маленькие дети,
– беременные женщины,
– люди старшего возраста (60+),
– больные сахарным диабетом, сердечно-сосудистыми и другими хроническими заболеваниями,
– люди, которые регулярно недосыпают (спят меньше 7 – 8 часов в сутки),
– сладкоежки – избыток сахара в организме вредит иммунным клеткам (напомним, Всемирная организация здравоохранения рекомендует съедать максимум 25 граммов, или 6 чайных ложек сахара в сутки, включая сахар во всех блюдах и продуктах).
Избыток сахара в организме вредит иммунным клеткам
Фото: Евгения ГУСЕВА
«Исходя из моего общения с коллегами, число заражений корью в России и в том числе в Москве последние несколько лет неуклонно растет, – говорит Евгений Тимаков. – Но все-таки преувеличение утверждать, что, если заболел кто-то из подъезда или в детском саду, то непременно заразится весь дом или детсад. Вспышку тормозит прослойка привитых детей и взрослых, которая в нашей стране, к счастью, еще достаточно велика».
3. Как уберечься?
Единственный способ защиты от кори – прививка, в один голос говорят врачи. Среди тех, кто заболел, более 90% не были привиты, сообщает Роспотребнадзор.
«Прививка не дает 100%-ной защиты, но если вы заболеете, то перенесете корь в гораздо более легкой форме и почти наверняка избежите опасных осложнений», – поясняет доктор Тимаков.
Детям согласно Национальному календарю профилактических прививок в нашей стране прививку от кори положено делать в первый год жизни и в 6 лет (ревакцинация).
Как решается вопрос о прививках от кори для взрослых, «КП» рассказал эксперт Всероссийского союза страховщиков Алексей Данилов.
– Исходя из Приказа Минздрава РФ от 21.03.2014 № 125н, взрослым гражданам вакцинация против кори проводится в возрасте от 18 до 35 лет в случае, если человек до этого возраста не прививался, прививался лишь однократно либо не имеет сведений о прививках и при этом не болел ранее корью. При таких условиях прививка будет бесплатной. Причем, даже не требуется полис ОМС (поскольку вакцинацию государство оплачивает из средств федерального бюджета, а не через систему ОМС). Достаточно обратиться в поликлинику по месту жительства к своему лечащему врачу (участковому терапевту). Он выдаст направление на прививку в процедурный кабинет.
В возрасте от 36 до 55 лет бесплатная вакцинация полагается в таких случаях: а) был контакт с больным корью; б) лицо входит в группу риска в силу своей профессии: работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной, социальной сферы. Вакцинация требуется и гарантируется, если эти лица ранее не болели корью, не привиты, привиты лишь однократно или не имеют сведений о прививках против кори.
В остальных случаях те, кому больше 35-ти, могут пройти вакцинацию по собственному желанию, оплатив её за счет личных средств.
4. Сдавать ли анализы перед прививкой?
В Интернете можно встретить совет: взрослым перед принятием решения – делать ли прививку – нужно сдать анализ на состояние (напряженность) иммунитета против кори: наличие антител IgG к вирусу кори. За свой счет это обойдется от 700 до 1000 рублей. Нельзя ли сдать кровь в районной поликлинике бесплатно?
– Перед направлением на вакцинацию лечащий врач обязан провести осмотр и опрос пациента, в том числе для выявления показаний и противопоказаний, – поясняет эксперт ВСС Алексей Данилов. – Предварительное определение уровня антител в обязательный список не входит.
К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет
Фото: Евгения ГУСЕВА
– Особого смысла в этом анализе нет, – добавляет Евгений Тимаков. – Как вакцинолог, я рекомендую всем взрослым делать прививку от кори в возрасте от 25 до 55 лет. Потому что к 25 годам «детский» иммунитет в любом случае, как правило, слабеет. Даже если лично у вас антитела сохранились (что мог бы показать анализ. – Ред.), то прививка все равно не навредит.
Что касается противопоказаний, то врач должен определить их индивидуально при осмотре. Среди общих «преград» – острые заболевания и обострения хронических. Например, разгар ОРВИ.
НА ЗАМЕТКУ
После вакцинации вам на руки должны выдать Сертификат о профилактических прививках. Либо внести отметку о прививке от кори, если такой сертификат у вас уже есть (был оформлен при проведении предыдущих прививок). «В отличии от амбулаторной карты прививочный сертификат хранится на руках у пациента и его наличие, например, существенно облегчает человеку оформление медицинской книжки при трудоустройстве в те организации, где это требуется», – поясняет эксперт Всероссийского союза страховщиков Алексей Данилов.
5. Как распознают и лечат корь?
Начало кори похоже на тяжелую простуду (ОРВИ). Температура часто подскакивает до 38 – 40 градусов. Появляется кашель, закладывает нос, слезятся глаза. На 4 – 5 день появляется сыпь.
– К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет, – говорит врач Евгений Тимаков. – Применяются симптоматические средства: чтобы снизить жар, уменьшить боль, отек слизистых. Взрослым, как правило, назначают антибиотики для борьбы с опасными осложнениями. В целом рекомендуется постельный режим и побольше пить.
Источник
