Эпидемия кори в московской области 2017
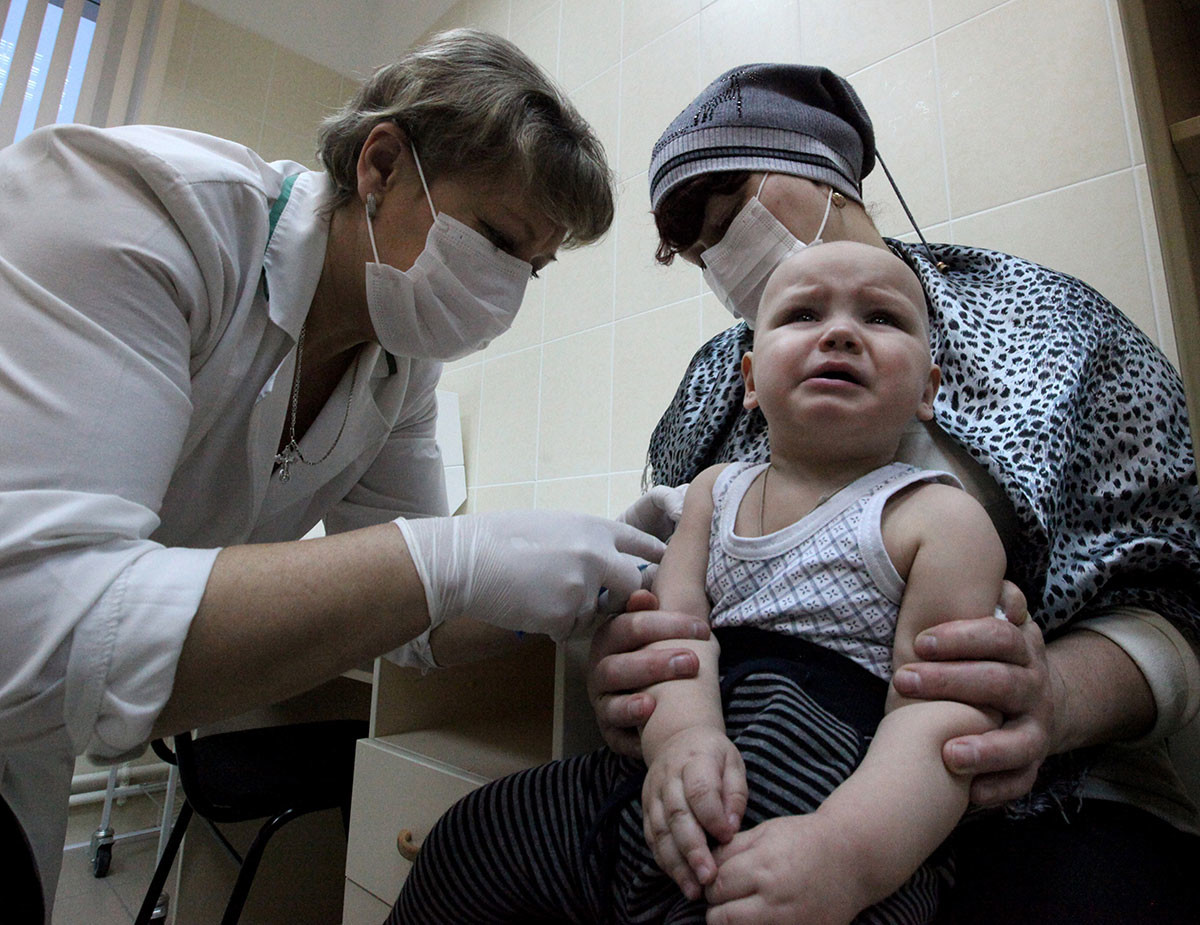
Эпидемии, по мнению специалистов, пока нет, но она не исключена с началом учебного года.
Такой пост оставил в ФБ московский врач Сергей Дивисенко:
Первый раз такое вижу: в моём подъезде врач и медсестра с сумкой холодильником (из взрослой поликлиники). Ходят по квартирам и предлагают привиться от кори, тем кто не болел и не привит. В нашем подъезде заболел ребёнок корью. Написал в общедомовой чат, несведущие стали обсуждать, что прививку можно делать только после обследования.
В одном из комментариев содержатся конкретные рекомендации:
В Москве корь. Да, доктор пишет, я из закрытой группы вынесу. Много. Нет, не эпидемия. Но если помирать придется вдруг вам или вашим детям, это будет совершенно не важно. ВОЗ голосит, что для предотвращения эпидемии вакцинированных должно быть не менее 95% Посмотрите вокруг и прикиньте на пальцах, что эпидемии себя ждать не заставят. Не сейчас, так чуть позже. Взрослые тоже болеют и тяжело. Прежде чем срочно бежать ревакцинироваться, то есть делать повторную прививку, «надо бы сначала посмотреть напряженность иммунитета. Это во многих лабораториях кровь из вены на антитела к вирусу кори класса IgG. Делается до 5-7 дней. Если недостаточно их, то вакцинироваться от кори. И всё. Не делайте сразу вакцину. И также нет смысла вакцинироваться, если накануне получали какие-либо препараты иммуноглобулина.» Это про ревакцинацию. А кто сам не прививался и детей не прививал, и не собирается, духовника вам хорошего, что еще.
Между тем, на Украине тоже наблюдается вспышка этого опасного инфекционного заболевания. Украинский доктор Евгений Щербина оценил степень риска:
На данный момент эпидемия, и тем более пандемия, еще не объявлены. Но на самом деле, эти определения не очень важны, потому что в Румынии тоже была вспышка, но там за период с 1 января 2016 по 16 июня 2017 было зарегистрировано 7223 заболевших корью, из них 30 человек умерло: большинство из них – дети. Это мало или много? Я считаю, что слишком много, независимо от того, каким словом мы это назовем. Заболеваемость резко возрастет после окончания летних каникул, когда дети пойдут в школы и детские сады, то есть здоровые и заразные дети начнут тесно контактировать. Количество заболевших спрогнозировать сложно, но оно скорее всего будет намного выше, чем в соседней Румынии, учитывая намного более низкий уровень людей, защищенных вакциной. Кстати, практически по всей Европе отмечаются вспышки кори. В одной лишь Италии в 2017 году зарегистрировано 3074 случая кори. И, естественно, вспышке предшествовал резкий спад количество вакцинированных детей.
Большая часть заболевших – не привитые вообще или привиты однократно. Двое умерших детей в Одессе не получили ни одной прививки от кори. Ребенок и взрослый, привитый однократно защищен от кори на 93%, а привитый двукратно – на 97% от заболевания в принципе. Корь очень заразная. Если вы не привиты от кори, то даже короткое нахождение рядом с человеком, болеющим корью приведет к заражению в 90% случаев. Избегание прямых контактов с больными людьми поможет вам совсем чуть-чуть снизить риск заражения, но в случае, если вы проживаете на территории вспышки – никакие меры профилактики вам не помогут, кроме вакцинации. То же самое стоит сказать и про ношение маски, прием «иммуномодуляторов» и «противовирусных» лекарств – это бесполезное занятие. Если взрослый не знает, сколько раз он привит и он не может найти детскую амбулаторную карту, то тогда два варианта:
1) Сдать анализ крови на IgG к кори и при положительном результате вакцинации не нужна, а при отрицательном – две дозы КПК с интервалом в 1 месяц минимум.
2) Вариант самый простой – просто сделать одну дозу КПК, без проверки уровня IgG к кори. Лишняя доза КПК ничего страшного с вами не сделает, а только простимулирует иммунный ответ. Беременным вакцину КПК вводить запрещено. Вакцинация (при наличии показаний) может проводиться сразу после рождения ребенка или за 4 недели минимум до следующего зачатия.
– в 1 случае из 10 дает бактериальный средний отит и иногда может приводить к длительной потере слуха.
– у 1 из 10 развивается тяжелая диарея.
– у 1 из 20 развивается пневмония – одна из самых частых причин смерти от кори у детей.
– у 1 из 1000 развивается коревой энцефалит – тяжелейшее заболевание, которое может сопровождаться судорогами и умственной отсталостью.
– 1-2 из 1000 заболевших корью умирает.
Вакцины, которые следует применять:
В России чаще всего можно встретить две вакцины: отечественную паротитно-коревую вакцину и бельгийскую корь-краснуха-паротит – Приорикс. Конечно же, лучше выбрать бельгийскую вакцину.
Нашли опечатку в тексте? Выделите её и нажмите ctrl+enter
Источник
В Москве зарегистрировали два очага распространения болезни. Официальная информация о случаях заражения появилась на сайтах двух московских школ: “Богородской” № 1797 — в Восточном административном округе и “Раменки” № 1434 — в Западном. В сообщении говорится о введении карантина.
Эпидемия или вспышка?
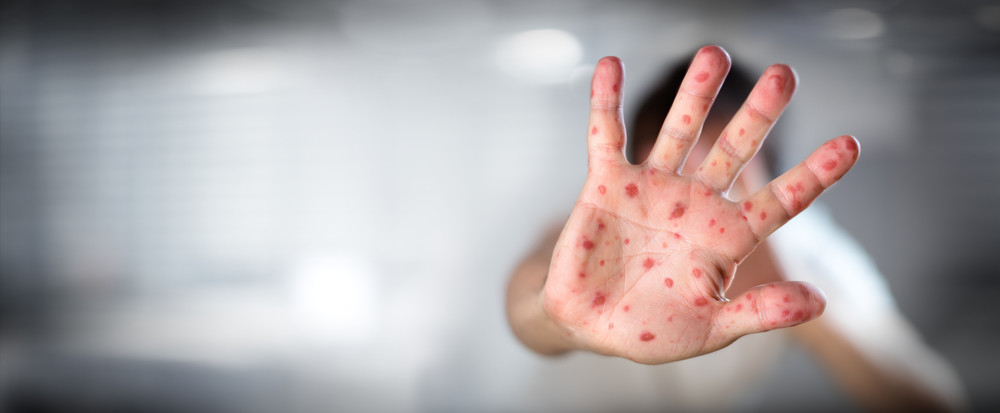
Фото © Shutterstock Inc
В Московском отделении Роспотребнадзора подтверждают всего четыре случая заражения опасной болезнью. Однако практикующие врачи уверены, что их намного больше. Врач — педиатр-вакцинолог Евгений Тимаков сообщил Life.ru о том, что каждый день получает звонки с жалобами на заболевание корью.
— У меня 16 лет практики, и за первые 12 лет я корь встречал только один раз. А в последние годы — чуть ли не каждый день. В России три года идёт эпидемия кори. И этих случаев не несколько, а довольно много, причём не только в Москве, по всей стране. К нам в медицинский центр сейчас регулярно обращаются с подозрением на корь после контактов с заражёнными, сообщая, что заболевание выявлено в подъезде очередного дома в Москве. Пациенты также сообщают о случаях заражения в детском саду или школе. Каждый день у нас один-два звонка обязательно по поводу кори. Вот только сегодня уже два было, — сообщил Евгений Тимаков Life.ru.
Ранее Life.ru писал о регистрации случаев кори в России. Однако эксперты уверяли, что она встречается в основном в приграничных районах. Сейчас тоже продолжают поступать сообщения о заболевших корью из регионов. Во Владимирской области на прошлой неделе в два раза возросло количество заражённых: с 25 до 49 человек. Как говорят представители медицинского сообщества, эти вспышки кори, которые многие называют эпидемией, — последствия массового отказа от вакцинации, который фиксировали в прежние годы в том числе и в России.
Заразились те, кто отказался от прививки
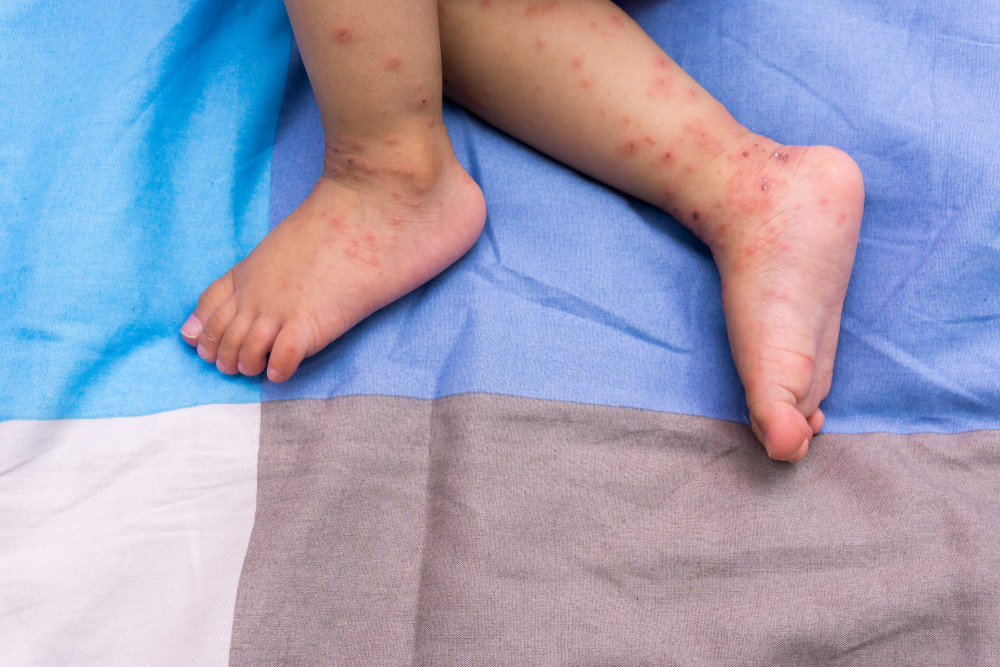
Фото © Shutterstock Inc
В Роспотребнадзоре Life.ru подтвердили, что заражаются только те, кто не привит. И в Москве это четыре единичных случая. Как заявили в ведомстве: “Число заболевших в столице не изменилось, распространения нет, и это даже не вспышка”.
В августе 2018 года, когда ВОЗ зарегистрировала самый высокий показатель заболеваемости в Европе с 2010 года, официальные ведомства предупреждали об опасности заразиться в поездках по ЕС. При этом ситуацию в России называли стабильной из-за высокого процента вакцинированных. В то же время аналитики, ссылаясь на данные Роспотребнадзора и Европейского бюро ВОЗ, сообщали, что основной удар кори в прошлом году в России пришёлся именно на Москву. Тогда официально сообщали о почти двух с половиной тысячах зарегистрированных случаев болезни и трёх — с летальным исходом.
Могут заболеть даже вакцинированные…

Фото © РИА “Новости” / Виталий Аньков
В Роспотребнадзоре напоминают о важности вакцинопрофилактики. Это единственное эффективное средство против кори, говорят медики. Прививка даёт почти стопроцентную гарантию на 20 лет, утверждается в сообщении Роспотребнадзора, примерно столько сохраняется иммунитет к кори после вакцинации. Врач — иммунолог-вирусолог, доктор медицинских наук Владислав Жемчугов напомнил Life.ru, что, вопреки мнению о продолжительности поствакцинального иммунитета к кори в течение 20 лет, возможно заболевание вакцинированных уже через 5–7 лет.
— Это воздушно-капельная инфекция, и она очень контагиозна, то есть заразна. Практически все невакцинированные будут болеть, если в классе или в подъезде есть хоть один инфицированный, — добавил он.
Делать ли прививку повторно и когда?
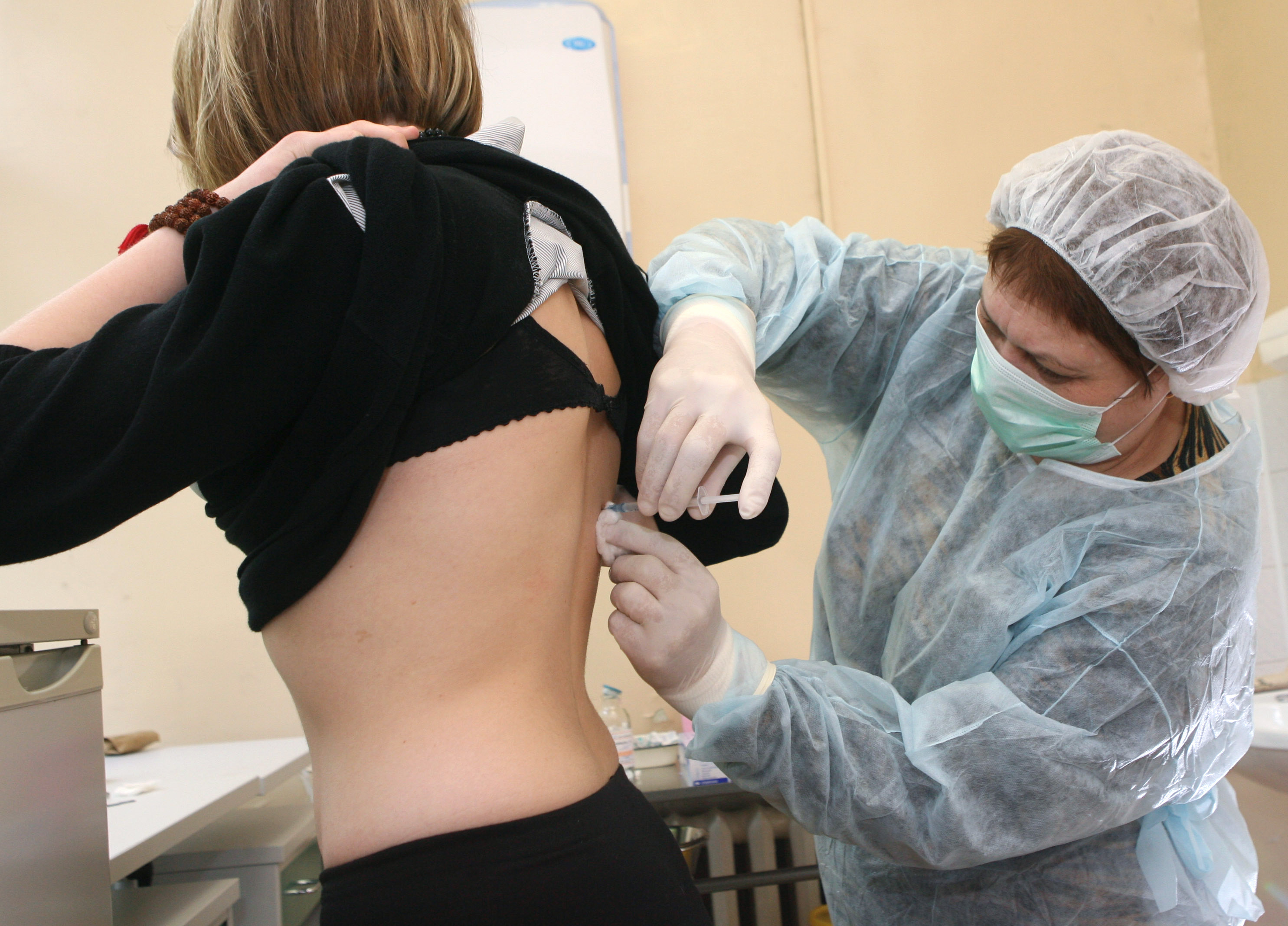
Фото © РИА “Новости” / Игорь Зарембо
Специалисты напоминают, что в возрасте 25 лет нужно делать повторную вакцинацию. Первую профилактическую прививку делают в 1 год, потом проводят ревакцинации в 6 лет.
— Непривитые и не болевшие корью дети с 1 года до 18 лет, а также взрослые до 35 лет (декретированные контингенты до 55 лет) должны быть привиты! — призывает Роспотребнадзор.
Врачи также напоминают, что корь сейчас бушует в приграничных странах. — Отправляясь в них, нужно заранее сделать прививку, — говорит Владислав Жемчугов.
— О повторной вакцинации стоит задуматься, если после первой вакцинации прошло 20 лет и больше, при этом вы едете в страну или регион, где распространено это заболевание. Например, сейчас оно встречается в Западной Европе, Грузии и на Украине.
О сроках карантина в школах

Фото © РИА “Новости” / Алексей Мальгавко
Врач Владислав Жемчугов пояснил, что российские школы обязаны ввести карантин по согласованию с Роспотребнадзором, если есть хоть один заболевший в классе.
Как заявил директор “Богородской” школы Алексей Нефёдов, карантин установлен сразу после выявления первого случая заражения корью. Он действует с 24 января в школе по адресу 1-я Гражданская, дом 96. Карантин продлится 21 день. На официальном сайте Раменской школы № 1434 также есть приказы о введении карантина на 21 день, противоэпидемические мероприятия проводят в первом и втором корпусах на улице Раменки, дом 15.
Медики поясняют, что продолжительность инкубационного периода, когда заболевание развивается, примерно три недели. За это время как раз заболеют все, кто уже был заражён. Заболевание развивается начиная с 10-14-го дня после контакта с заражённым. А если очаг в школе, все заболевают одновременно, то есть все могут переболеть в течение недели и опасность уйдёт, поэтому карантин устанавливают примерно на этот срок.
Ранее Life.ru уже сообщал, что в одной из московских школ, где обнаружили корь, ввели карантин. Противоэпидемические меры проводят и в больницах, в которые ежедневно поступают десятки человек, сообщают медики.
Подпишитесь на LIFE
Источник
Кишечные инфекции, вал клещевых энцефалитов и южные инфекции, привезенные россиянами из отпусков,— таковы медицинские итоги лета. Один из самых именитых инфекционистов России академик Виктор Малеев рассказал “Огоньку” о наших самых маленьких, но от этого не менее опасных врагах
Интервью продолжает серию бесед с ведущими специалистами отечественной медицины. Ранее в “Огоньке” были опубликованы материалы с главным онкологом Минздрава Михаилом Давыдовым (N 46 за 2016 год), главным урологом Минздрава Дмитрием Пушкарем (N 5 за 2017 год), главным кардиологом Москвы Еленой Васильевой (N 12 за 2017 год) и директором НИИ пульмонологии Александром Чучалиным (N 27 за 2017 год).
Один на один с заразой
Визитная карточка:
Виктор Васильевич Малеев, академик РАН, заместитель директора по научной и клинической работе Центрального НИИ эпидемиологии.
Почти полвека его работа связана с эпидемиологией. Работал в очагах опасных инфекций — холеры, чумы, геморрагической лихорадки, атипичной пневмонии. В 2014 году отправился в Гвинею на помощь местным врачам, чтобы предотвратить эпидемию Эболы. Именно Малеев разработал электролитический раствор от обезвоживания, который сегодня используют везде: от отделений интенсивной терапии до домашней аптечки. С 2001 года до недавнего времени — главный инфекционист Минздрава РФ. Лауреат Государственной премии Российской Федерации в области науки и техники.
— Виктор Васильевич, подходит к концу сезон отпусков. Что он принес в этом году?
— В этом году, как всегда, туристы привезли много инфекций из-за рубежа. Куда у нас ездят чаще всего? В Турцию на “все включено”. Оттуда привозят амебиаз (тяжелое кишечное расстройство, вызываемое одноклеточным паразитом.— “О”), лейшманиоз, геморрагические лихорадки или банальные глисты.
Другой случай — экзотические болезни. В Красноярске сейчас очень много случаев лихорадки Денге. Откуда в Сибири тропическая инфекция? От них летают чартерные рейсы в Таиланд, откуда и привозят эту лихорадку. А из Доминиканы везут малярию. Поэтому же у нас зарегистрирована нашумевшая лихорадка Зика, притом что комаров-переносчиков этой инфекции у нас нет. Но люди ездят в Таиланд, Доминикану, где эти комары распространены, там заражаются и передают инфекцию половым путем. Плохо то, что по этим инфекциям диагноз с ходу не поставишь — не все рассказывают терапевту про поездку, и врач может долгое время просто не понимать, с чем имеет дело.
— И что же делать в такой ситуации?
— Хотя бы выполнять рекомендации Роспотребнадзора, которые он составляет для поездки в каждую страну. Если там малярия, значит, надо принимать специальные препараты. В других случаях необходимо сделать прививки. Увы, далеко не все наши граждане соблюдают эти рекомендации. Да что говорить про экзотические страны, когда у нас в Новосибирске сейчас паника — много клещей и случаев клещевого энцефалита. И на Урале, и на Дальнем Востоке. Но, даже зная это, прививку делают не все.
— В последнее время тревогу вызывают сообщения об эпидемии кори — в Европе, в основном в Италии, от нее умирают. В России в этом году число заболевших выросло в два раза. Как остановить эту инфекцию?
— Мое мнение: это проблема отчасти надумана. И для России корь не страшна, у нас нет угрозы эпидемии этого заболевания. Да, есть отдельные случаи заболевания, связанные с тем, что к нам приезжают непривитые люди, из той же Украины, где система вакцинации полностью развалена. И иногда заболевают пожилые люди, у которых иммунитет уже снижен.
— Дискуссия о прививках у нас идет постоянно. Предлагается даже запретить принимать в сады и школы непривитых детей. Как вы к этой идее относитесь?
— Запретить — самый простой путь… Ну запретят принимать без прививок. Родители купят справку или отдадут ребенка в другой сад. Видите, даже инфекции связаны с коррупцией. Справку в бассейн ведь многие покупают, вместо того чтобы сдать анализ на яйца глист.
Сейчас вообще к инфекциям относятся несерьезно. А ведь практически в основе любого неинфекционного заболевания оказывается инфекция. Нас везде окружают микробы, и преуменьшать их роль — по меньшей мере недальновидно.
“Инфекции тоже хотят выжить”
За последние пять лет ВОЗ зарегистрировала 1100 эпидемий. Борьба с ними — одна из самых расходных статей бюджета
Фото: WNA / VOSTOCK-PHOTO
— По данным Росстата, только инфекционными болезнями в России ежегодно болеют порядка 5 млн человек. Какие современные инфекции врачи считают самыми опасными?
— Понятие опасность относительное, каждый из нас уязвим по-своему. Если человек непривитый — ему угрожает одна опасность. Если ведет, скажем так, свободный образ жизни — другая. Если не моет руки — третья. Недавно, например, произошла вспышка серозного менингита в детском лагере в Свердловской области. Сотрудники не соблюдали санитарию при готовке пищи. Или возьмем небольшие сельские больнички. Почему там возможно распространение инфекций, связанных с оказанием медицинской помощи? Потому что там часто нет полноценного централизованного водоснабжения и канализации, а также условий для эффективной дезинфекции.
Сейчас сравнительно много людей с пересаженными органами, постоянно принимающих иммунодепрессанты, так для них опасна любая минимальная инфекция. В повышенной зоне риска всегда будут медики, которые могут заразиться в медучреждениях от пациентов. Но если говорить о самой распространенной инфекции, то это, безусловно, грипп. Тем более в нашем довольно прохладном климате.
— На разработку всевозможных вакцин от гриппа во всем мире уходят миллиарды. Грипп удастся когда-нибудь победить?
— Вряд ли. Полностью ликвидировать ни одну инфекцию, кроме оспы, не удалось. Грипп ведь постоянно меняется: один штамм исчезает, появляется другой. У людей выработался иммунитет, но проходит 10-15 лет — и опять этот штамм возвращается. А популяция людей уже новая, и иммунитета у них к нему нет. Инфекция тоже хочет выжить.
— Значит, и против ВИЧ-инфекции нет средства?
— Лекарства от ВИЧ-инфекции уже есть, но они полностью не уничтожают вирус, а лишь подавляют его развитие. Чтобы жить, человек должен принимать эти лекарства постоянно. Но сейчас другая ситуация. При рискованном сексуальном контакте рекомендуют использовать презерватив, но не всем это нравится. И нередко, зная или предполагая, что у партнера ВИЧ-инфекция, человек принимает перед сексуальным контактом это лекарство, чтобы не заразиться. И это плохо, потому что таким образом увеличивается устойчивость вируса и через какое-то время лекарство не будет действовать.
Природа-террорист
— Российские медики, начиная с 2004 года, постоянно выезжают на места эпидемий опасных инфекций. Как врачи готовятся к подобной работе?
— Мы постоянно проводим обучение, причем не только российских врачей, но и врачей на местах. Особые санитарно-эпидемиологические отряды формируются на базе ведущих научно-исследовательских учреждений Роспотребнадзора и состоят из эпидемиологов, микробиологов, специалистов по дезинфекции, энтомологов и других.
Я сам ездил в Гвинею во время эпидемии вируса Эболы — мы открывали там госпиталь, я читал лекции для врачей. А наши эпидемиологи до сих пор там работают. Также выезжаем во Вьетнам, Эфиопию, Бразилию, страны Шанхайской организации сотрудничества (Россия, Китай, Казахстан, Таджикистан, Киргизия, Узбекистан, Индия, Пакистан.— “О”) и другие.
— Что там делают наши врачи?
— Разрабатывают новые, более совершенные методы диагностики опасных инфекций. Сегодня очень нужны методы, которые позволяют своевременно выявлять инфекцию и не требуют большого количества материала для анализов — в полевых условиях их брать сложно. Это очень важно, потому что постоянно появляются новые болезни, которые мы сразу не можем выявить и своевременно установить их природу.
— А у вас нет страха заразиться?
— Есть, конечно. Всего ведь не предусмотришь. Я, например, в 1994 году работал в Индии в городе Сурат во время эпидемии легочной чумы. Более половины больных умирали от этой инфекции в течение трех дней. Существует стандарт работы в подобных условиях — противочумной костюм и резиновые сапоги. Но в Индии стояла страшная жара, и находиться в таком костюме не просто. Я работал не на природе, а в больнице, поэтому надевал костюм, но, правда, без сапог — тут уж сам смотришь, какие правила надо непременно соблюдать, а какие можно нарушить.
Есть и другой аспект. Когда инфекция уже выявлена, риск заразиться, конечно, остается, но все же он существенно меньше тогда, когда врач знает, с чем ему предстоит столкнуться на месте. Неизвестная инфекция — наша главная опасность.
Так было с инфекцией SARS (атипичная пневмония) в 2003 году во Вьетнаме, когда профессор из Франции, обследуя больных, думал, что это грипп, не использовал персональные средства защиты и был инфицирован с летальным исходом. Когда я посетил КНР, где уже регистрировалась эпидемия, то уже знал, что это за синдром, поэтому работал в полном защитном облачении. Тогда мы ожидали, что эта инфекция придет в Россию, поэтому я должен был “увидеть” ее и поработать с ней.
— Периодически возникают разговоры про бактериологическое оружие, которое создается в секретных лабораториях. Как вы относитесь к этим предположениям?
— Формально подобные работы запрещены. Гипотетически изучается вопрос: что будет, если применить массово те или иные бактериальные соединения. Моделируются подобные ситуации, делаются прогнозы, проводятся испытания как препаратов, так и воздействия на людей различных микроорганизмов. Но предсказать, как могло бы работать бактериологическое оружие, очень сложно — у уравнения слишком много составляющих.
Нам бы справиться с теми микробами, которые есть в природе. Например, тот же птичий грипп или свиной никто не придумывал, но эти заболевания дали большую смертность, чем если бы применили бакоружие. На Гаити в 2010 году более 9 тысяч умерли от холеры, а более 700 тысяч заболели. Сама природа может быть большим террористом, чем мы.
— В одном из интервью вы рассказывали, что однажды провозили из Вьетнама пробирку с бактериями чумы в кармане пиджака.
— Чуму нужно было изучать, но в СССР о единичных случаях особо опасных инфекций старались не сообщать или регистрировать их под видом других, менее опасных инфекций. Помню, в 1980-е годы я был приглашен на консультацию в четвертое управление. Привезли больного, партизана-вьетнамца, который у нас отдыхал, по симптоматике — бубонная чума. Коллега, которая его осматривала, уже имела опыт диагностики чумы. Я подтвердил ее диагноз. В органах буквально на дыбы встали: чума в четвертом управлении! Отдаю ли я отчет в том, что говорю?
Тем не менее весь медперсонал, контактировавший с больным, поместили на карантин. Пациента, который вскоре умер, похоронили в гробу, залитом хлоркой, гроб забетонировали. Такие вот были меры предосторожности против распространения этой инфекции. И хотя все знали, что была чума, в медицинских записях запретили эту инфекцию называть.
20 литров — чтобы выжить
— В советское время вообще к инфекциям относились более внимательно?
— Да, намного серьезнее. Например, на эпидемии всегда выезжали первые лица страны.
— Говорят, что именно вы предотвратили холеру в СССР в 1970 году.
— Я ее не предотвратил. Летом 1970 года в Астрахани действительно вспыхнула эпидемия этой инфекции, и я выехал лечить людей, так как в тот период под руководством Валентина Ивановича Покровского занимался этой проблемой — работал над созданием полиэлектролитных растворов. Ведь при холере люди погибали именно от обезвоживания.
— В итоге вы стали изобретателем первых водно-солевых растворов, которыми теперь во время эпидемий пользуются в России и странах СНГ. Сложно ли было в то время внедрить разработку?
— Да буквально за пару месяцев внедрили. Меня вызвал министр медицинской промышленности и попросил рецепты этих растворов, срочно. Тогда очень остро стояла проблема: как восполнить потерю жидкости при этой инфекции. Ведь больной терял по 10-20 литров в день. Это колоссальный объем! Кстати, на тот момент уже существовал раствор, придуманный американцами и опробованный в Бангладеш. Но нам он не подходил.
— Почему?
— Потому что в Бангладеш основа питания — растительная пища, по преимуществу бананы, которые содержат много калия, а у нас преобладает повышенное потребление солей натрия. Так что надо было создавать оригинальный полиионный раствор.
В общем, рецепты требовались настолько срочно, что я даже домой за своими записями не успел съездить. Так по памяти их и записал. Сейчас эти растворы используют при перитонитах, при интенсивной терапии. Состав каждого раствора разработан так, что его можно использовать без всяких предварительных анализов и в больших объемах.
Надо сказать, что в советское время при эпидемиях врачам везде был “зеленый свет”. Когда мне понадобилось сопло для фотометра (им измеряли химический состав жидкости), так секретарь обкома договорился с местным стекольным заводом, чтобы изготовили нужную деталь.
— Затем вас стали посылать на случаи холеры в другие страны?
— Да, в Кению, Сомали, Йемен, Бангладеш — везде, где появлялись эпидемии холеры. А как иначе ее лечить, если не видел ее и знаешь о ней только из учебников?
Один на один с заразой
Визитная карточка:
Виктор Васильевич Малеев, академик РАН, заместитель директора по научной и клинической работе Центрального НИИ эпидемиологии.
Почти полвека его работа связана с эпидемиологией. Работал в очагах опасных инфекций — холеры, чумы, геморрагической лихорадки, атипичной пневмонии. В 2014 году отправился в Гвинею на помощь местным врачам, чтобы предотвратить эпидемию Эболы. Именно Малеев разработал электролитический раствор от обезвоживания, который сегодня используют везде: от отделений интенсивной терапии до домашней аптечки. С 2001 года до недавнего времени — главный инфекционист Минздрава РФ. Лауреат Государственной премии Российской Федерации в области науки и техники.
Микрососеди
— Вы изучаете инфекции более полувека. Появляются ли сегодня какие-то принципиально новые знания о них?
— Появляются новые методы диагностики, например молекулярной. Она позволяет не только увидеть, какой микроб вызвал инфекцию, но и “посчитать” их количество. Сегодня мы разрабатываем технологию биочипов, когда по одной капельке крови можно распознать не одну, а сразу 30 инфекций. Первый биочип уже находится в производстве, сейчас идет процедура одобрения. Это очень длительный бюрократический процесс.
— Не так давно ВОЗ признала именно изменение климата одним из факторов увеличения инфекций во всем мире.
— Это так. Потепление, например, влияет на распространение комаров, которые переносят множество инфекций, причем для каждой территории — свои. Так что в той же Москве вполне вероятно могут появиться южные комары с “южными” инфекциями — той же малярией или лихорадкой Западного Нила.
Но прежде всего изменение климата приводит к возникновению так называемых природно-очаговых инфекций. Возьмите, например, Якутию. Там за последнее время сильно потеплело — и в нынешнем году появились клещи, которых в этом регионе в принципе никогда не было! А в прошлом году на Ямале случилась вспышка сибирской язвы: разморозились скотомогильники, где десятилетиями хранились очень жизнестойкие споры сибирской язвы.
— Если говорить о столице, то первая половина лета здесь была такой дождливой и холодной, что о глобальном потеплении как-то не думается. Сырая погода провоцирует инфекции?
— Конечно. Во-первых, при частых дождях возникают проблемы с загрязнением воды. Ливневые стоки в городах просто не рассчитаны на такие потоки. В итоге часть воды попадает в канализационные системы, рядом с которыми проходят трубы с питьевой водой. Если системы подачи воды работают с нарушениями, то сточные воды попадают в питьевую, создавая условия для развития инфекции, например кишечной. Самый типичный случай — холера.
Во-вторых, холодное дождливое лето всегда означает увеличение простудных заболеваний, в том числе самого распространенного — гриппа. Обычно вал этих инфекций начинается в сентябре, но, возможно, в этом году он придет раньше.
— Получается, что в целом эпидемиологическая картина мира за последние годы ухудшилась?
— Население во всем мире стареет, значит, возникают новые инфекции, характерные именно для этой части людей. Плотность населения увеличилась — ждите новых инфекций. Есть даже инфекции космического корабля, которых просто не могло быть в докосмическую эру. В космосе люди много дней проводят в тесных, скученных условиях, что означает интенсивный обмен микробами. Отсюда и грибковые, и вирусные инфекции.
В последние годы изменилось социальное поведение человека — отсюда рост таких инфекций, как ВИЧ и гепатит. На общую ситуацию влияют и процессы миграции.
— Выходит, нам инфекцию не победить?
— Новые средства борьбы с микробами не появляются так быстро, как хотелось бы. Инфекции меняются намного быстрее, чем человек.
Беседовала Елена Бабичева
Источник
