Европейская организация крона и колита
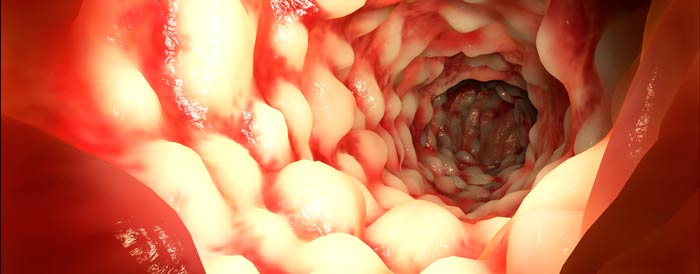
Болезнь Крона — это хроническое, тяжелое воспалительное заболевание желудочно-кишечного тракта, при котором может наблюдаться поражение любого его отдела, начиная полостью рта и заканчивая прямой кишкой. Клинически оно проявляется воспалением всей толщи стенки пищеварительной трубки, образованием язв и рубцов.

Болезнь Крона в цифрах и фактах:
- В 70% случаев патологический процесс развивается в тонкой кишке, в 25% случаев — в толстой кишке, в 5% случаев — в пищеводе, желудке или области ануса.
- Болезнь Крона может начинаться в любом возрасте. Чаще всего — в 20-50 лет.
- Мужчины и женщины болеют примерно одинаково часто.
- Точных данных о том, насколько распространено заболевание, нет. На территории Великобритании на 1500-1800 человек приходится 1 больной.
Почему возникает болезнь Крона?
Причины возникновения болезни Крона точно не установлены. Имеется несколько теорий на этот счет. Наиболее популярная из них гласит, что значительная роль принадлежит неправильной работе иммунной системы. Она начинает воспринимать в качестве чужеродных агентов компоненты пищи, полезные для организма вещества, бактерии, входящие в состав нормальной микрофлоры. В результате белые кровяные тельца, — лейкоциты, — накапливаются в стенке кишечника, развивается воспалительный процесс.
Однако, ученые затрудняются сказать, является ли изменение работы иммунной системы причиной или следствием болезни Крона.
Другие возможные причины заболевания:
- Генетические нарушения: у 5-10% пациентов есть близкие родственники, у которых тоже диагностирована болезнь Крона.
- Нарушения работы иммунной системы, в том числе аллергии, аутоиммунные реакции и заболевания. Кроме того, причиной развития болезни Крона могут стать перенесенные ранее бактериальные или вирусные инфекции, которые могут спровоцировать нарушение иммунного ответа.
- Курение. По данным статистики, у курильщиков болезнь Крона развивается в 2 раза чаще, чем у некурящих людей. Если пациенты продолжают курить, то заболевание протекает у них тяжелее.
- Образ жизни. Чаще всего данная патология регистрируется в экономически развитых странах, причем рост заболеваемости отмечается с 50-х годов ХХ века, когда началось общее улучшение благосостояния стран Европы и США.
Признаки болезни Крона
Симптомы болезни Крона определяются местом локализации поражения, тяжестью заболевания, его продолжительностью и наличием рецидивов. Симптомы болезни Крона делятся на три группы:
- Кишечные.
- Общие.
- Внекишечные.
Кишечные признаки болезни Крона:
- Диарея более 6 раз в сутки. При тяжелом течении заболевания диарея может мешать нормальной жизни и даже полноценному сну.
- Боли. Их локализация будет зависеть от пораженного отдела ЖКТ. В ряде случаев абоминальная боль напоминает картину острого аппендицита.
- Потеря аппетита.
- Снижение веса.
- Кровотечения. Они возникают при изъязвлении стенки пищеварительной трубки. При поражении верхних отделов органов ЖКТ, кровотечения могут носить скрытый характер и обнаруживаться при проведении теста на скрытую кровь в кале. При поражении терминальных отделов толстой кишки, в кале обнаруживаются прожилки крови или темные сгустки. При хроническом тяжелом течении заболевания, такие кровотечения могут вызвать развитие среднетяжелой и тяжелой анемии.
Общие симптомы болезни Крона:
- Повышенная утомляемость.
- Слабость.
- Бледность кожных покровов (при развитии анемии).
- Периодические повышения температуры.
Внекишечные проявления болезни Крона:
- Образование свищей. При длительном течении воспалительного процесса в кишечной стенке, он может привести к образованию свищевых ходов, открывающихся в брюшную полость, влагалище, мочевой пузырь, перианальную область. Это чревато развитием серьезных инфекционных осложнений вплоть до перитонита и сепсиса.
- Артриты.
- Поражение глаз — эписклериты, увеиты.
- Поражение кожи — эритемы, пиодермии, гнойничковые поражения.
- Заболевания печени.
Какое обследование необходимо при подозрении на болезнь Крона?
Заболевание помогают выявить следующие исследования и анализы:
- Эндоскопические методики: ректороманоскопия (осмотр прямой и сигмовидной кишки), колоноскопия (осмотр ободочной кишки). Врач вводит через задний проход пациента специальное эндоскопическое оборудование с видеокамерой и проводит осмотр слизистой оболочки кишки. Эти исследования отличаются высокой информативностью, при этом они не требуют общего наркоза, не нужно делать разрез, на организм во время процедуры не действуют никакие излучения. Колоноскопию широко применяют для скрининга и ранней диагностики различных заболеваний кишечника, в том числе злокачественных новообразований.
- Рентгеноконтрастные исследования кишечника. При подозрении на поражение толстого кишечника проводят ирригографию. Пациенту вводят при помощи клизмы рентгеноконтрастный раствор, а затем делают рентгеновские снимки — на них хорошо видны контуры заполненной контрастом кишки.
- Биопсия. Во время эндоскопических исследований врач может взять фрагмент «подозрительного» участка слизистой оболочки кишечника при помощи специальных инструментов и отправить его в лабораторию.
- Общий анализ крови. Выявляется анемия, воспалительные изменения.
- Биохимический анализ крови позволяет выявить снижение содержания белков, жиров, глюкозы, кальция.
- Анализы кала: микроскопия, бактериологическое, химическое исследование.
- Компьютерная томография (КТ) и позитронно-эмиссионная томография (ПЭТ).
Лечение болезни Крона
Так как причина болезни Крона до настоящего времени неизвестна, эффективных методов лечения не существует. Однако, есть препараты, при помощи которых можно контролировать заболевание, обеспечить длительную ремиссию.
Пациентам назначают противовоспалительные препараты, глюкокортикоиды (препараты гормонов коры надпочечников), иммунодепрессанты, антидиарейные средства.
При тяжелом течении болезни Крона может быть проведено хирургическое лечение. Во время операции удаляют пораженный участок кишки. Но это приводит не к излечению, а лишь к облегчению состояния. Через некоторое время воспаление развивается в соседнем участке кишки.
Некоторым больным требуется несколько операций. Иногда бывает целесообразно удалить большой отрезок кишечника. Если после этого не удается восстановить целостность кишки — хирург накладывает колостому.
Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона может осложниться состояниями, которые требуют хирургического лечения, такими как: кишечная непроходимость, нагноение, кишечные кровотечения, перитонит, образование свищей (патологических сообщений петель кишки между собой, с соседними органами, кожей).
Одно из самых тяжелых осложнений болезни Крона — злокачественное перерождение. Причем, если не применяются специальные методы диагностики, опухоль может долго никак себя не проявлять. Она начнет давать симптомы только на поздних стадиях, при этом зачастую обнаруживаются метастазы, прорастание в соседние органы.
Эффективным методом ранней диагностики предраковых заболеваний и злокачественных опухолей толстой кишки является колоноскопия. Это эндоскопическое исследование назначают пациентам с длительными болями в животе, когда их причина неизвестна, при подозрениях на болезнь Крона, неспецифический язвенный колит, онкологические заболевания. Также колоноскопию рекомендуется регулярно проходить всем людям старше 50 лет.
При болезни Крона колоноскопию нельзя проводить, когда заболевание находится в активной стадии.
Вы можете пройти колоноскопию в Европейской клинике — у нас это исследование выполняют опытные специалисты на современном оборудовании. После процедуры вы получите видеозапись с камеры колоноскопа, с которой в будущем можете обратиться к любому врачу. Для уменьшения дискомфорта в Европейской клинике вы можете пройти колоноскопию в состоянии медикаментозного сна.
Источник
Болезнь Крона – хроническое воспалительное заболевание кишечника неизвестной этиологии. Воспаление может поражать весь желудочно-кишечный тракт: ротовую полость, пищевод, желудок, двенадцатиперстную кишку, тощую кишку, и чаще всего поражения расположены в подвздошной кишке, а также могут присутствовать по всей толстой и прямой кишке.
Патология встречается у людей разных возрастных групп, но чаще всего поражает молодых пациентов в возрасте от 20 до 30 лет и между 5 и 7 десятилетиями. Благодаря соответствующему лечению больные могут достичь длительного периода ремиссии, в течение которого симптомы не проявляются. Однако предсказать, когда болезнь будет прогрессировать, невозможно.
Что такое болезнь Крона
Болезнь Крона – хроническое кишечное заболевание, характеризующееся воспалением, которое поражает не только поверхностные, но и глубокие слои стенки кишечника. Хотя воспалительные поражения или язвы могут возникать в любом месте кишечника от рта до заднего прохода, обычно поражаются задняя часть тонкой кишки и начало толстой кишки. Кроме того, характерно сегментарное поражение – когда воспаление охватывает не весь кишечник, а лишь некоторые его части.
Что такое болезнь Крона
Кто болеет болезнью Крона?
Патология доминирует, прежде всего, в высокоразвитых городских агломерациях Западной и Северной Европы. Примерно у 20% пациентов это генетически обусловленное заболевание, связанное с наличием гена NOD2/CARD15, расположенного на хромосоме 16 (IBD1), что увеличивает вероятность заболеваемости примерно в 20-40 раз.
Также было доказано, что у курильщиков сигарет вероятность развития этого заболевания в два раза выше, и его течение в этих случаях намного тяжелее.
В чем причина болезни Крона
Факторы, ответственные за воспалительные заболевания кишечника, в т. ч. язвенный колит и болезнь Крона, до сих пор полностью не изучены. Считается, что следует учитывать несколько компонентов, способных повлиять на развитие болезни. К ним относятся семейные, генетические, экологические, бактериальные, иммунологические и психологические факторы.
Считается, что начало болезни Крона может быть связано с определенными нарушениями иммунной системы организма.
Несмотря на многочисленные попытки выделить генетический маркер, полезный для идентификации людей, предрасположенных к развитию болезни Крона, не удалось обнаружить ни одного причинного фактора, который оказал бы фундаментальное влияние на развитие болезни.
Симптомы болезни Крона
Из-за протяженности и мультифокальности болезненного процесса клиническая картина при БК зависит от анатомической локализации поражений.
У пациентов с изменениями тонкого кишечника наблюдаются:
- слабость;
- похудание;
- боли в правой подвздошной ямке, часто имитирующие симптомы аппендицита;
- отсутствие аппетита;
- тошнота и рвота;
- иногда субфебрильная температура.
Отсутствие аппетита
В случае локализации высыпаний в толстом кишечнике преобладают боли в животе, метеоризм, диарея с примесью слизи, крови, анемия и общая слабость наряду с похуданием. В остальных случаях первыми симптомами заболевания могут быть свищи, трещины и перианальные абсцессы.
Наиболее частые симптомы болезни Крона:
- боль в правом бедре;
- понос;
- повышенная температура тела;
- потеря веса;
- метеоризм;
- анальная боль;
- перианальные свищи и абсцессы;
- изменения кожи;
- боли в суставах.
Течение болезни
Болезнь Крона может повредить любую часть пищеварительного тракта, но наиболее частые участки поражения – подвздошная кишка и аппендикс. Течение этого заболевания может быть хроническим и рецидивирующим. Обострения обычно чередуются с ремиссиями (временным выздоровлением).
От легкой до умеренной формы заболевания проявляются легкие клинические симптомы. Умеренно-тяжелая форма заболевания протекает с лихорадкой, анемией, похуданием, тошнотой, рвотой.
Тяжелая форма заболевания – сильный жар, боли в животе, рвота, кишечная непроходимость, резкое похудание.
Кишечная непроходимость
Диагностика
Анализы крови могут показывать снижение гемоглобина из-за недостатка железа, фолиевой кислоты или витамина B12, увеличение количества лейкоцитов и изменения скорости оседания эритроцитов.
Поражения кишечника выявляют при рентгенологическом и эндоскопическом исследованиях. Во время эндоскопического исследования (колоноскопия, гастроскопия) для микроскопического исследования берется участок слизистой оболочки (биопсия). Также для определения наличия бактерий, вызывающих воспаление кишечника, проводится посев фекалий.
Как лечится болезнь Крона?
Учитывая сложность воспалительного процесса, степень поражения и отсутствие четкого причинного фактора заболевания, идеальное лекарство для модификации лечения болезни Крона еще не разработано. В настоящее время можно выделить два метода лечения: консервативный и оперативный. Цели лечения – контролировать воспаление в кишечнике, восстанавливать нутритивный статус и предотвращать рецидивы (продление времени ремиссии).
Комплексное консервативное лечение включает: правильное питание, восполнение дефицита, противовоспалительное, иммунодепрессивное, биологическое и симптоматическое лечение. В настоящее время в консервативном лечении используются 5 групп препаратов для поддержания ремиссии заболевания:
- 5-аминосалицилаты – сульфасалазин и 5-аминосалициновая кислота (5-АСК, месалазин);
- глюкокортикостероиды;
- метронидазол, ципрофлоксацин;
- азатиоприн (AZA) и его метаболиты, 6-меркаптопурин (6-MP) и 6-тиогуанин (6-TG);
- биологические препараты (инфликсимаб).
Подсчитано, что примерно 75% пациентов с болезнью Крона в какой-то момент жизни потребуют хирургического вмешательства.
Хирургическое лечение осложнений болезни Крона
Показания к хирургическому лечению включают:
- устойчивость к консервативному лечению со значительным прогрессированием заболевания;
- кишечная непроходимость;
- внутрибрюшинный абсцесс;
- свищ;
- перфорация желудочно-кишечного тракта;
- желудочно-кишечное кровотечение;
- перианальные изменения;
- дисплазия и трансформация опухоли.
В этих случаях операция служит только для облегчения симптомов, но не излечивает само заболевание. Основным принципом хирургического лечения является щадящее удаление воспалительных поражений кишечника, создание новых широких кишечных анастомозов, иссечение перианальных свищей и дренирование абсцесса.
Осложнения
Осложнения могут возникнуть при болезни Крона даже при лечении. Например, часто сужается просвет кишечника, что может привести к кишечной непроходимости.
Также болезнь Крона характеризуется глубокими язвами, которые проникают через всю стенку кишечника в соседние органы – мочевой пузырь, влагалище, кожа, другие кишечники, образуя проток – свищ, который часто загнаивается. Свищи обычно возникают между кишечником и кожей вокруг заднего прохода, а также между тонкой и прямой кишкой. Менее часто возникают кровотечения из кишечника.
При болезни Крона воспаление тонкой кишки приводит к ухудшению всасывания некоторых питательных веществ или их потере с диареей, что приводит к нехватке белка, витаминов, микроэлементов (цинка, магния, кальция, железа), нарушению развития и роста в детстве. Поскольку витамин B12 плохо усваивается, начинается анемия.
Болезнь Крона также может вызывать поражение других органов: воспаление глаз, суставов, поражения кожи, заболевания печени (обычно первичный склерозирующий холангит с поражением желчных протоков), почек и желчных камней.
Затяжная болезнь Крона увеличивает риск рака кишечника, но это осложнение встречается реже, чем при язвенном колите.
Профилактика
Меры по предотвращению болезни Крона неизвестны.
Специальной диеты, помогающей предотвратить усугубление болезни, нет, но у некоторых пациентов симптомы ухудшаются от молока, алкоголя, пряных специй и т. д. Желательно избегать таких продуктов, а во время обострений есть меньше продуктов с высоким содержанием клетчатки. Важно потреблять достаточное количество недостающих витаминов и микроэлементов.
Следует знать, что даже после исчезновения симптомов болезни нужно регулярно принимать лекарства, так как болезнь может вернуться в любой момент.
Поделиться ссылкой:
Источник
Что такое болезнь Крона?
Болезнь Крона – тяжелое хроническое заболевание желудочно-кишечного тракта (ЖКТ), которое поражает его слизистые оболочки. Болезнь Крона относится к хроническим воспалительным заболеваниям кишечника и может поражать любой отдел ЖКТ от ротовой полости до прямой кишки, но чаще всего поражается конечный отдел тонкой кишки (подвздошная кишка) и/или толстая кишка (ободочная и прямая кишка).
Болезнь Крона может начаться в любом возрасте, но чаще всего возникает в период от 15 до 35 лет, с одинаковой частотой у мужчин и у женщин. Заболевание может обостряться много раз в течение всей жизни, при этом период между обострениями может быть достаточно длительным, не сопровождаясь никакими симптомами.
Почему развивается болезнь Крона?
В настоящее время большинство исследователей склоняется к аутоиммунному характеру заболевания: иммунная система людей с генетической предрасположенностью к болезни Крона начинает атаковать собственные клетки слизистой оболочки кишечника, вызывая в них неинфекционное воспаление. У родственников первой линии (детей, братьев и сестер пациентов с болезнью Крона) риск развития данного заболевания в 10 раз больше, чем у населения в целом. Если больны оба родителя, то в 50% случаев их дети заболевают болезнью Крона в возрасте моложе 20 лет.
Симптомы и осложнения болезни Крона
 Наиболее распространенными являются следующие симптомы: спазмы, боли в животе (обычно коликообразные, особенно в нижних отделах живота, часто усиливающиеся после еды), диарея (понос) с примесью крови и слизи, вздутие живота, повышение температуры, потеря веса. Не все пациенты испытывают все эти симптомы, некоторые не испытывают ни одного из них, а на первый план выходят признаки поражения перианальной области: боль в заднем проходе или выделения из него, поражения кожи в области заднего прохода. Иногда ведущими являются внекишечные симптомы: боли в суставах, образование язв в ротовой полости, заболевания кожи и глаз, воспаления печени и желчных протоков.
Наиболее распространенными являются следующие симптомы: спазмы, боли в животе (обычно коликообразные, особенно в нижних отделах живота, часто усиливающиеся после еды), диарея (понос) с примесью крови и слизи, вздутие живота, повышение температуры, потеря веса. Не все пациенты испытывают все эти симптомы, некоторые не испытывают ни одного из них, а на первый план выходят признаки поражения перианальной области: боль в заднем проходе или выделения из него, поражения кожи в области заднего прохода. Иногда ведущими являются внекишечные симптомы: боли в суставах, образование язв в ротовой полости, заболевания кожи и глаз, воспаления печени и желчных протоков.
Болезнь Крона часто осложняется кишечной непроходимостью из-за образования стриктур (сужений участка кишки), формированием кишечных свищей, как внутренних (в брюшную полость), так и наружных (чрезкожных), парапроктитом (воспалением клетчатки, окружающей прямую кишку), абсцессами прямой кишки, анальной трещиной.
Длительность и степень распространенности воспалительного процесса повышает риск развития злокачественных образований кишечника. Риск возрастает примерно через 8–10 лет после возникновения воспалительного заболевания кишечника и доходит до 15-20% через 30 лет.
Какие методы диагностики болезни Крона используют врачи ЕМС?
Заболевание сложно диагностировать, так как симптомы болезни Крона имеют много общего с другими заболеваниями кишечника. Болезнь Крона следует отличать от заболеваний с аналогичной симптоматикой — язвенного колита, синдрома раздраженной толстой кишки, дивертикулита, рака толстой кишки, кишечных инфекций, глистных инвазий, аппендицита и др. заболеваний кишечника.
Для подтверждения диагноза врач может назначить следующие исследования:
Колоноскопия — эндоскопический метод диагностики заболеваний толстой кишки. Гибкий эластичный зонд с камерой (эндоскоп) вводится через задний проход внутрь прямой, затем толстой кишки, что позволяет изучить их состояние практически на всём протяжении (около 2 метров) и, при необходимости, взять образцы ткани для проведения биопсии. Полученный материал отправляется на гистологическое исследование.
Виртуальная колоноскопия (компьютерная колонография, КТ-колонография): неинвазивная процедура, которая использует рентгеновское излучение для послойного сканирования брюшной полости, в результате врач получает объемное представление о состоянии просвета толстой кишки.
Гастроскопия: через рот/нос в желудок вводится гастроскоп, что позволяет детально изучить состояние пищевода, желудка и двенадцатиперстной кишки.
Анализ кала на скрытую кровь: наличие крови в стуле может свидетельствовать о наличии язвенного поражения ЖКТ.
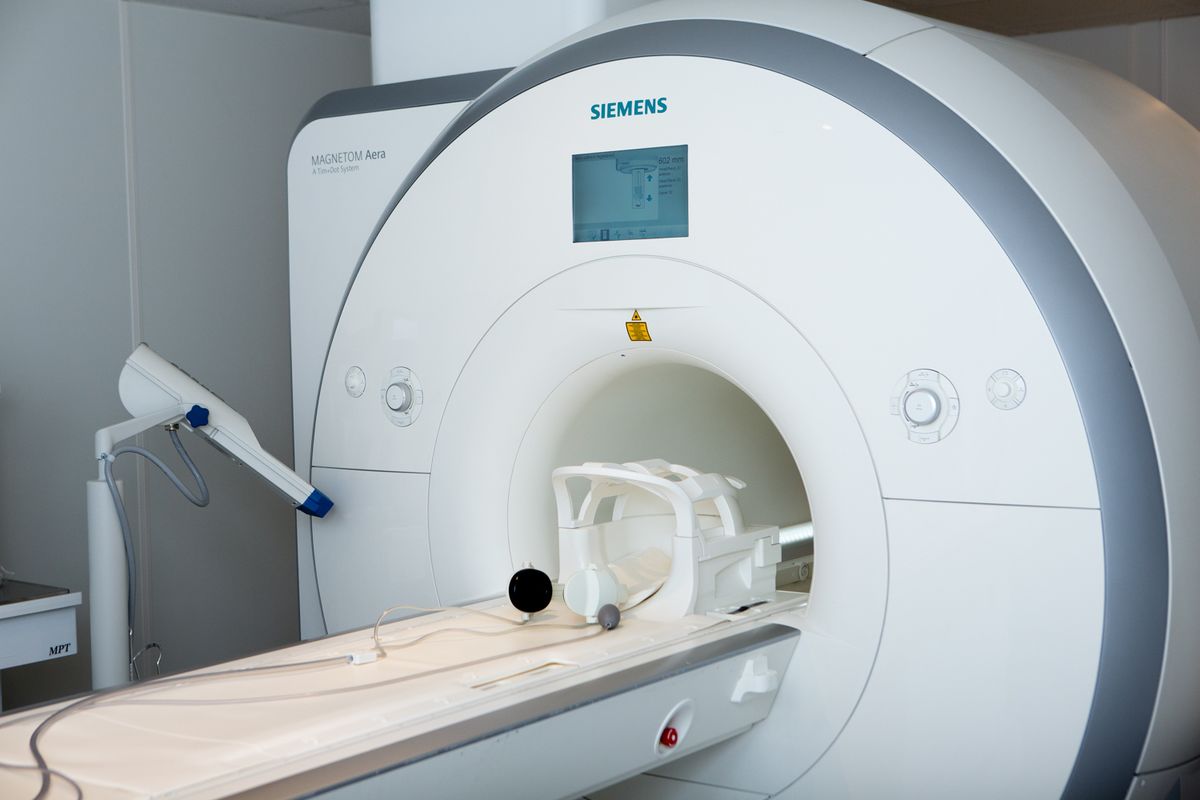 МРТ (магнитно-резонансная томография): детальная визуализация органов и тканей достигается с помощью магнитного поля без лучевой нагрузки на пациента. Этот тест особенно эффективен для поиска свищей в анальной области (МРТ таза) и тонком кишечнике (МРТ-энтерография).
МРТ (магнитно-резонансная томография): детальная визуализация органов и тканей достигается с помощью магнитного поля без лучевой нагрузки на пациента. Этот тест особенно эффективен для поиска свищей в анальной области (МРТ таза) и тонком кишечнике (МРТ-энтерография).
УЗИ органов брюшной полости, забрюшинного пространства, малого таза.
Ирригография, рентгенологический метод исследования состояния толстой кишки, при котором в кишечник вводится рентгеноконтрастное вещество. Позволяет оценить очертания, внутренний размер кишки, способность к растяжению, «дефекты наполнения» — повреждения стенки кишечника (язвы, дивертикулы, полипы, опухоли).
Анализ кала бактериологический – для исключения ОКИ при остром начале заболевания.
Анализы крови: общий, биохимический (обязательно С-реактивный белок, железо, витамин В12).
Анализ мочи.
Какие возможности лечения болезни Крона используют врачи в ЕМС?
 Лечение болезни Крона и других воспалительных заболеваний кишечника проводится совместно врачом-колопроктологом и гастроэнтерологом.
Лечение болезни Крона и других воспалительных заболеваний кишечника проводится совместно врачом-колопроктологом и гастроэнтерологом.
Специфического лечения болезни Крона не существует. Большинство пациентов с болезнью Крона нуждаются в пожизненной терапии. Заболевание протекает с обострениями, поэтому задача лекарственной терапии — снять острые проявления болезни и вывести пациента в длительную ремиссию.
Для снятия воспаления, облегчения симптомов, увеличения безрецидивного периода и предупреждения осложнений применяются гормональные препараты (кортикостероиды), иммунодепрессанты (препараты, подавляющие иммунитет), противовоспалительные препараты, а также антибиотики для профилактики и лечения гнойных осложнений. Обязательно выполнение рекомендаций по диете.
При тяжелом течении болезни Крона могут быть назначены биологические препараты нового поколения — так называемые моноклональные антитела (иммунодепрессанты по механизму действия).
Хирургическое лечение используется лишь в том случае, если все другие методы не дали какого-либо результата и болезнь прогрессирует, сопровождается осложнениями, а также если заболевание приводит к задержке физического развития. Обычно это резекция (удаление) воспаленного участка кишечника. В некоторых случаях врач принимает решение о формировании илеостомы (хирургически созданного отверстия в брюшной стенке, выводящего содержимое кишечника наружу), чтобы исключить часть кишки из пищеварения и дать возможность слизистой оболочке восстановиться. Во время повторной операции, сроки которой устанавливает лечащий врач на основании обследования пациента, происходит закрытие стомы и восстановление непрерывности кишки. Также хирургического лечения требуют свищи или стриктуры (сужения) кишечника.
Операция не излечивает болезнь Крона, так как не устраняет причину ее развития, но она часто приводит к длительному облегчению симптомов болезни, снижает или устраняет необходимость в постоянном использовании лекарств и позволяет пациентам чувствовать себя гораздо лучше и вести нормальный образ жизни.
Современная тактика хирургического лечения болезни Крона в ЕМС направлена на выполнение ограниченных резекций, а при возможности — проведение органосохраняющих операций (стриктуропластика, дилатация (расширение) стриктур). Объем операции зависит от распространенности патологического процесса, наличия осложнений и общего состояния пациента.
Показаниями к экстренной операции служат кишечные кровотечения и перфорация тонкой кишки в брюшную полость.
Помощь пациентам с перианальными поражениями (в области промежности и заднего прохода)
Перианальные поражения развиваются у 25-50% пациентов, страдающих болезнью Крона, и чаще встречаются при поражении толстой кишки. При неосложненных формах анальных трещин и бессимптомных свищей проводится консервативная терапия. Особого внимания требуют острые гнойные поражения, которые требуют срочного хирургического лечения.
В Клинике колопроктологии ЕМС при хирургическом лечении параректальных свищей проводится установка дренажей-сетонов (тонкий силиконовый или латексный дренаж, который не дает свищу закрыться) для обеспечения постоянного оттока из инфицированной полости гнойника. Это позволяет снизить частоту рецидивов и значительно облегчить физическое состояние пациента.
При тяжелом поражении перианальной области при сложных перианальных свищах, часто приводящих к развитию гнойных осложнений, решается вопрос о формировании илеостомы для того, чтобы выключить толстую кишку из процесса пищеварения.
Жизнь с болезнью Крона: что требуется от пациента?
Вне периодов обострения (когда симптомы болезни отсутствуют) следует наблюдаться у гастроэнтеролога и колопроктолога, соблюдая предписанный врачом график посещения клиники, при этом можно вести активный образ жизни.
Принимайте лекарства в соответствии с рекомендациями врача. Извещайте врача о побочных эффектах принимаемых вами лекарств. Избегайте приема нестероидных противовоспалительных препаратов (таких, как ибупрофен, кетопрофен, диклофенак, ацетилсалициловая кислота).
Придерживайтесь рекомендаций врача по диете, избегайте жирной пищи, а также продуктов, раздражающих ЖКТ, в т.ч. кофе и алкогольных напитков.
Если вы курите, эту привычку рекомендуется бросить: курение усугубляет симптомы заболевания.
Даже в безрецидивный период следует быть внимательным к любым отклонениям в состоянии здоровья, о малейших изменениях в самочувствии следует сообщать лечащему врачу.
В каких случаях нужно незамедлительно обратиться к колопроктологу?
Срочно обратитесь к врачу, если
возникла острая боль в животе;
обнаруживается не связанно с дефекацией выделение стула через свищи в области заднего прохода и промежности;
частота дефекаций увеличивается, стул приобретает темный цвет;
наблюдается выделение крови из прямой кишки;
появляется вздутие живота, в том числе ассиметричное;
появляется озноб, повышается температура тела.
Источник
