Чрезкожное удаление камней почки
9 сентября 2019
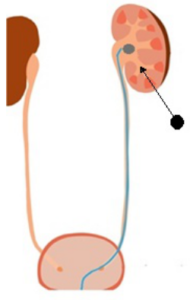
Удаление почек путем открытых операций практиковалось до 1973 года. В этом году впервые была применена методика перкутанной (чрескожной) нефролитотрипсии, которая в настоящее время является одним из популярнейших способов выведения конкрементов из мочевыводящих путей. Особенность использования малоинвазивной ПРЛТ методики состоит в том, что для удаления из почки конкремента используется специальная «трубка».
Показания для проведения перкутанной нефролитотрипсии
Дистанционная литотрипсия (ДЛТ) сочетает безопасность и комфортность для пациента, что и объясняет популярность методики. Тем не менее, в некоторых случаях использование данной методики неэффективно и не позволяет добиться ожидаемого результата. Наилучший эффект при необходимости удалить из почек коралловидные, осложненные и крупные (2 см и более) камни дает нефролитотрипсия перкутанная.
Осуществление процедуры показано в следующих случаях:
- для проведения ДЛТ присутствуют ограничения, в частности, технического характера (опорно-двигательный аппарат деформирован или пациента уложить в нужное положение невозможно) или соматического характера (у пациента есть определенные заболевания);
- проведение ДЛТ не дает эффекта;
- после проведения ДЛТ возникли осложнения, которые необходимо устранить;
- в органах присутствуют «вколоченные» или «инфицированные» камни;
- в органах присутствует множество камней или камни крупные, коралловидные;
- если необходимо дополнить ПРЛТ для повышения эффекта.
Когда применение перкутанной нефролитотрипсии противопоказано
Применение чрескожной нефролитотрипсии не назначается, если:
- диагностика показала, помимо наличия камня в почке, сужение мочеточника при наличии добавочного сосуда, нефроптоза или протяженной стриктуры;
- диагностика показала, что камень расположен так, куда до него сложно добраться, и его удаление невозможно по причине наличия пункционного нефростомического свища;
- если камни «вколочены» в стенки мочеточника.
Если мероприятие возможно, хоть и осложнено, специалисты выбирают способ удаления камня с учетом индивидуальных особенностей человека.
Особенности подготовки к перкутанной нефролитотрипсии
В первую очередь в обязательном порядке проводится консультация пациента с врачом-анестезиологом. В ходе консультации специалист определяет, на какие лекарства у пациента аллергия, какие лекарственные препараты во время операции использовать невозможно (антикоагулянты и пр.). Консультируют пациента также уролог и терапевт, которые изучают медицинскую карту пациента и уточняют наличие у него заболеваний. В обязательном порядке назначаются специалистами антимикробные препараты, применение которых в послеоперационном периоде позволит предотвратить инфекционные осложнения.
В данном случае применяется анестезия, что исключает у пациента какие-либо болевые ощущения. После цитоскопии выполняется катетеризация мочеточника. Пункция чашечно-лоханочной системы проводится с использованием специального оборудования. После определения максимально удобной для удаления чашечки принимаются меры для получения ее четкого изображения на экране. Специальные приборы вводятся в канал для расширения, выполняется дробление и удаление образований. Дренаж устанавливают после того, как все камни удалены.
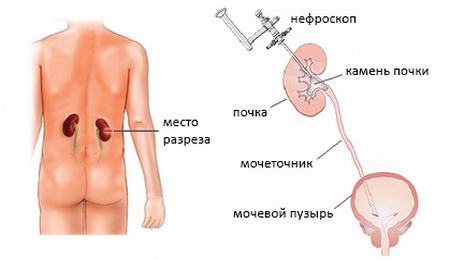
Операция перкутанная нефролитотрипсия
После проведения операции возможны осложнения. Продолжительность госпитализации и возможность наблюдения в стационаре напрямую зависят от индивидуальных особенностей пациента. На все эти моменты следует обратить пристальное внимание. Знание всех моментов обеспечит успешный результат.
Записаться на прием в клинику урологии Первого МГМУ им. Сеченова к врачу урологу, онкологу, доктору медицинских наук Акопяну Г. Н. вы можете по телефону +7 (499) 409-12-45 или через интерактивную форму Запись на прием на нашем сайте.
9 сентября 2019
Акопян Гагик Нерсесович – врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Все публикации…
Источник
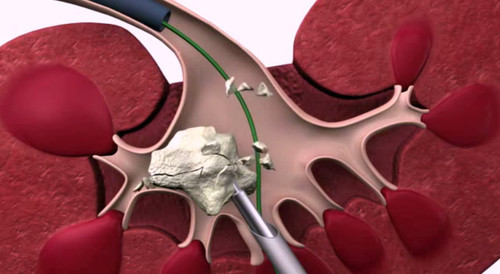
Чрескожная нефролитотрипсия – малоинвазивный оперативный метод лечения мочекаменной болезни, который является «золотым стандартом» для удаления крупных (более 3 см) и коралловидных камней почек. Операция осуществляется путем прокола в поясничной области размером около 1 см. Благодаря широкому внедрение в нашу повседневную клиническую практику данного метода удалось практически полностью отказаться от открытых оперативных пособий при мочекаменной болезни.
Использование современного эндоскопического инструментария, а также эффективных приборов и устройств для разрушения и удаления фрагментов камня позволило в течение 40-80 минут удалять даже весьма плотные и крупные почечные камни. Технический прогресс, разработка более миниатюрных инструментов, а также бурное развитие лазерных технологий в последние годы послужили основой для внедрения новых методов удаления камней. Миниперкутанная (миничрескожная) и микроперкутанная нефролитотрипсии – самые современные операции при мочекаменной болезни, в ходе которых эффективно, безопасно и с минимальной травматичностью можно разрушать камни в почках размером 1- 3 см..
Показания для выполнения чрескожной нефролитотрипсии:
Наличие камня или камней в почке/почках, вызывающего боль, нарушение оттока мочи из почки, примесь крови в моче, поддерживающего хронический воспалительный процесс.
Противопоказания к операции:
- Тяжелое состояние пациента, обусловленное сопутствующими заболеваниями со стороны различных органов и систем, не позволяющее выполнить оперативное пособие под общим наркозом.
- Острые инфекционно-воспалительные заболевания и наличие выраженного воспалительного/гнойного процесса в органах мочевой системы.
Предоперационный период
В амбулаторных условиях проводится полное обследование пациента:
- Анализы крови и мочи, рентгенография органов грудной клетки, ЭКГ, консультация терапевтом, при необходимости – дообследование и лечение у смежных специалистов (кардиологи, пульмонологи, гастроэнтерологи и др.).
- Проведение дополнительного обследования (мультиспиральная компьютерная томография, 3Д-моделирование патологического процесса, исследование биохимии мочи, УЗИ паращитовидных желез и др.)
- После полного обследования и получения разрешения на проведение оперативного вмешательства Вы госпитализируетесь в отделение накануне операции, где Вас осматривает врач-анестезиолог.
Важно! Если Вы принимаете кроверазжижающие препараты, необходимо отменить их приём или произвести ее коррекцию за 7 дней до назначенной операции по согласованию с терапевтом/кардиологом.
Техника выполнения миничрескожной нефролитотрипсии
Анестезия – общий наркоз
- Цистоскопия и проведение торцевого катетера в мочеточник до почки.
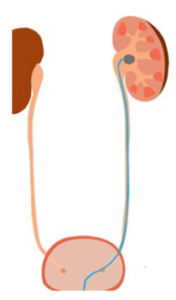
- Пункция ЧЛС под ультразвуковым контролем.

- Бужирование пункционного хода до 0,5 см (16,5 Ch).
- Нефроскопия, визуализация камня, дробление конкремента с использованием излучения, генерируемый тулиевым или гольмиевым лазерами.
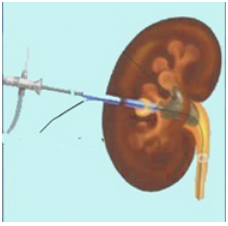
- Удаление фрагментов конкремента.
- Установка при необходимости нефростомического дренажа или катетера-стента.
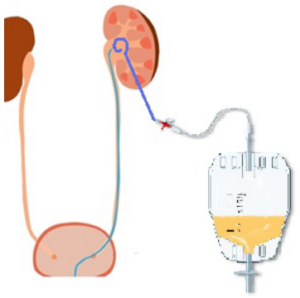
Послеоперационный период
- Проведение комплексной консервативной терапии.
- Удаление уретрального и торцевого (при его наличии) катетеров на 1-е сутки после операции.
- Проведение при необходимости антеградной пиелоуретерографии (по нефростомическому дренажу вводится контрастный препарат с целью определения состояния чашечно-лоханочной системы и проходимости мочеточника) на 2-3 сутки после операции.
- Удаление нефростомического дренажа (при его наличии) на 3-4 сутки после операции.
- Выписка пациента на 3-4 сутки после операции.
После чрескожной нефролитотрипсии пациенты могут столкнуться с кратковременной умеренной примесью крови в моче и дискомфортом при мочеиспускании. Однако, выраженное окрашивание мочи кровью, отхождение сгустков крови с мочой, внезапно возникшая общая слабость, боль в поясничной области должны насторожить пациента и послужить поводом к экстренному обращению за квалифицированной медицинской помощью.
В течение месяца после операции пациентам необходимо соблюдать охранительный режим с ограничением физической нагрузки, строго соблюдая рекомендации врача.
Источник
Мочекаменная болезнь занимает второе по распространенности место среди урологических заболеваний после воспалительных неспецифических заболеваний почек и мочевых путей. Эта болезнь наиболее часто поражает людей трудоспособного возраста: 20-50 лет, и встречается у 1-3% населения. В настоящее время в развитых странах мира из каждых 10 млн. человек 400 тыс. страдают мочекаменной болезнью, а ежегодно регистрируется 85 тыс. новых случаев заболевания. В США ежегодно по поводу мочекаменной болезни госпитализируется около 1 млн. человек, а расходы только на диагностику этого заболевания составляют 2.1 миллиарда долларов ежегодно. Такая широкая распространенность заболевания и подверженность ему преимущественно наиболее трудоспособных слоев населения придают особую социальную значимость вопросам ее диагностики и лечения.
Методика чрескожной нефролитотрипсии (ЧНЛТ) (ЧПНЛ) позволяет удалять камни любых размеров! В университетской клинике МГУ им. М.В. Ломоносова накоплен многолетний опыт выполнения подобного рода операций.
Техника выполнения чрескожной нефролитотрипсии состоит из двух этапов этапов:

- Этап формирование доступа к камню почки. Осуществление доступа является определяющим этапом операции, влияющим на конечных результат и успешность ЧНЛТ. Правильно выполненый доступ позволяет убрать максимальный объем сложных коралловидных камнней почки (имеющих отроги во все группы чашечек почки). Если камень располагаается в лоханке, вне зависимости от его размеров его удаляют полностью, с минимальным риском осложнений без дополнительных вмешательств. Пункцию почки осуществляют под ультразвуковым (УЗИ) и рентгенологическим контролем. На рисунке схематически изображена пункция средней чашечки почки в которой располагается камень. В мочеточник установлена страховочная струна служащая ориентиром для хирурга при бужировании (расширении) нефростомического хода. Струну не удаляют на протяжении всей операции.

Трехмерная модель почки с кораллвидным камнем и установленной амплац-трубки через которую камень будет удален.

Пункция чашечки левой почки. Этап формирования доступа к камню почки.
2. Этап удаления камня из почки. По установленной трубке в почку проводят нефроскоп, щипцы, при необходимости лазерное волокно или ультразвуковой буж, осуществля дробление и эвакуацию фрагментов камня из чашечно-лоханосчной системы почки. Затем с тщательным образом осматирвают почку изнутри, убедившись в том что камень удален полностью в почку устанавливается дренажная трубка (нефростомический дренаж с выведением на кожу, или мочеточниковый стент без выведения на кожу). Удаление трубок осуществляется на 3-4 сутки после операции.

Схематическое изображение хода чрескожной нефролитотрипсии (ЧНЛТ).

Ход чрескожной нефролитотрипсии (ЧПНЛ) техника выполнения.
Преимущества чрескожной нефролитотрипсии (ЧПНЛ техника)
Среди очевидных преимуществ эндоскопического лечения больных с мочекаменной болезнью — малая травматичность, сокращение сроков нахождения в стационаре, снижение объемов анестезиологического пособия и малый круг противопоказаний. Себестоимость одной ЧНЛТ в 2-4 раза меньше традиционной операции, а послеоперационный койко-день при этом сокращается в 2-3 раза. Многочисленные клинико — анатомические исследования показали, что происходящее при выполнении «открытых» операций по поводу мочекаменной болезни пересечение мощных мышечных пластов и нередко крупных нервных стволов влечет за собой атрофию мышц брюшной стенки, образование грыж, нарушение кожной чувствительности и боли в области послеоперационного рубца. При чрескожной пункционной нефролитотомии повреждение мышечных и нервных структур минимально. Недостатки метода — необходимость дорогостоящего оборудования, отсутствие прямого обзора, сопутствующая лучевая нагрузка на пациента и персонал, участвующий в операции, а также ограничения, накладываемые возможностями используемых для манипуляций инструментов. Перечень противопоказаний к проведению ЧПНС весьма невелик. Одни авторы считают абсолютными противопоказаниями только коагулопатии, ожирение, недавно перенесенные опреации в брюшной полости; а другие вообще настаивают на отсутствии абсолютных противопоказаний.

Из истории заболевания и методов его лечения.
Мочекаменная болезнь известна людям с глубокой древности, в частности, образцы камней извлечены из мумий фараонов, забальзамированных до 7000 лет назад. Первые описанные методики лечения относятся к камням мочевого пузыря. С помощью специальных трубок мочевой пузырь раздувался воздухом, направленным ударом по животу камень смещался в мочеиспускательный канал, фиксировался пальцем и извлекался через разрез в промежности. Следует отметить, что подобное лечение в античной Европе проводилось не врачами, а камнесеками, приравниваемыми в статусе к ремесленникам. Общеизвестно, что в клятве Гиппократа отдельно оговорен отказ от выполнения врачом камнесечения. Тем не менее, уже в 1 веке до н.э. Цельс описал технику бокового камнесечения при камнях почки. В 11 веке Ибн-Сина в своем «Каноне врачебной науки» описал свой взгляд на патогенез и терапию мочекаменной болезни. В 12 веке Абул-Касим впервые выполнил дробление камней при помощи алмаза, введенного на зонде в мочевой пузырь. Методы оперативного лечения мочекаменной болезни были достаточно детально разработаны к концу 19 — началу 20 века и включали арсенал операций от нефрэктомии и резекции почки до различных вариантов пиело- и уретеролитотомий. При этом не подвергалось сомнению, что мочекаменная болезнь — полиэтиологическое заболевание, и удаление камня не означает выздоровления от него, но является необходимым компонентом комплексного лечения МКБ.
Наличие конкремента нарушает нормальную уродинамику, поддерживает течение воспалительного процесса в мочевой системе и способствует дальнейшему камнеобразованию, а значит, элиминация конкремента необходима для предотвращения дальнейшего повреждения почки. Для неоперативного избавления больного от камней почки в настоящее время доступно множество средств, включающих литокинетическую терапию, целый спектр звуковых, вибромеханических, рефлексотерапевтических воздействий, методики антеградного литолиза. Однако из — за длительных сроков лечения и нередко низкой эффективности эти методы не всегда отвечают требованиям, предъявляемым к лечению больного. Если ещё в недалеком прошлом основными методами лечения мочекаменной болезни были различные открытые оперативные вмешательства, то сегодня на первый план вышли дистанционная литотрипсия и рентген-эндоскопические методы лечения. Раздельное или сочеганное применение этих двух методик сегодня способно избавить пациента от мочевых камней в подавляющем большинстве случаев. Однако, каждая из них имеет свою область применения, и хотя уже предприняты попытки применения ДЛТ, как наименее инвазивного метода, в качестве монотерапии крупных, в том числе, и коралловидных камней, тем не менее, подобная практика сопряжена с длительными сроками лечения, повторными сеансами дробления и высокой вероятностью различных обструктивных осложнений. Это делает ДЛТ методом выбора для разрушения небольших конкрементов, не превышающих 2 см в диаметре. При лечении пациентов с более крупными камнями на первый план выступают эндоскопические методы лечения, позволяющие малой нвазивным путем удалить конкременты почки и мочеточника из ретроградного или антеградного (чресфистульного, чрескожного пункционного) доступа.
С совершенствованием методики ЧПНЛ её эффективность сравнялась с эффективностью открытых оперативных пособий, а недостатки оказались во многом нивелированы. Использование в ригидных оптических приборах стержневых линз, предложенных Хопкинсом в 1950х г.г., позволяет получить широкий угол обзора при высоком качестве изображения. Кроме того, сравнительно недавно широкое применение нашла оптоволоконная техника. После первого применения в 1975 г. Harris и соавторами модифицированного бронхоскопа для удаления по нефростомическому ходу камней, оставшихся после открытой нефролитотомии, были разработаны гибкие нефроскопы, предназначенные для осмотра участков чашечно-лоханочной системы и верхних мочевых путей, недоступных для ригидного нефроскопа.
ЗАПИСАТЬСЯ НА ПРИЕМ К УРОЛОГУ
ЗАДАТЬ ВОПРОС УРОЛОГУ
Источник
В настоящее время перкутанная нефролитотрипсия (ПНЛ) остается основным методом хирургического лечения больных с крупными (больше 2,0 см), множественными и коралловидными камнями почек [1– 5]. Для данной операции, несмотря на ее малоинвазивность, характерны различные осложнения, наблюдаемые в 10,6–15,2% случаев [6–10]. Наиболее опасными из них являются травмы соседних органов, кровотечения и обострение хронического пиелонефрита (ХП). Кровотечение из почечных сосудов, наблюдаемое у 7,8 – 10,8%, больных, является серьезным, а, порой, фатальным осложнением ПНЛ [6, 8, 11]. При продолжающемся массивном кровотечении и неэффективности консервативной терапии приходится выполнять люмботомию с ревизией почки, а иногда и нефрэктомию, или прибегать к суперселективной эмболизации [7, 10]. Поэтому угроза развития кровотечения и других осложнений является сдерживающим фактором для многих урологов к активному использованию ПНЛ у больных с камнями единственной почки. В зарубежной литературе имеются сообщения нескольких авторов о перкутанном удалении камней единственной почки [12 – 15]. Они, в основном, приводят результаты ПНЛ у небольшой группы пациентов с камнями единственной почки, что связано с низкой встречаемостью этого заболевания. По данным Всемирного общества эндоурологов из 5803 больных, которым была выполнена ПНЛ, камни единственной почки установлены только в 189 (3,3%) случаях [16, 17]. В отечественной литературе встречаются единичные публикации о результатах ПНЛ у больных с единственной почкой [18].
МАТЕРИАЛЫ И МЕТОДЫ
В основу данной работы положены результаты ПНЛ у 104 больных с нефролитиазом, которые были оперированы в клинике урологии Северо-Западного государственного медицинского университета имени И.И. Мечникова на базе городской многопрофильной больницы № 2 в период с 2005 по 2014 г. Мужчин было 53 (51,0%), женщин – 51 (49,0%). Возраст больных колебался от 26 до 74 лет, в среднем составил 50,8 ± 12,6 лет. Больные с нефролитиазом были разделены на две группы. В первую, основную, вошли 48 (46,2%) пациентов с единственной почкой. Вторую (контрольную) группу составили 56 (53,8%) больных с камнем одной почки и здоровой контралатеральной почкой. В первой группе было 23 (47,9%) мужчины и 25 (52,1%) женщин, а во второй группе – 30 (53,6%) мужчин и 26 (46,4%) женщин. Средний возраст больных основной группы составил 54,2 ± 13,6 лет, контрольной группы – 48,2 ± 10,4 лет.
В I группе у 6 (12,5%) пациентов диагностирован камень единственной врожденной почки, у 24 (50,0%) – ранее была выполнена нефрэктомия по поводу гнойного калькулезного пиелонефрита (6), опухоли почки (8) и вторичного нефросклероза на фоне нефролитиаза (10). Отсутствие функции контрлатеральной почки выявлено в 14 (29,2%) случаях. У 4 (8,3%) больных был диагностирован камень лоханки пересаженной почки. Распределение больных в зависимости от форм нефролитиаза приведено в таблице 1. Как видно из таблицы, частым показанием к ПНЛ в обеих группах были крупные камни почек: в I группе – 47,8%, а во II группе – 50,0% больных. У 60,4% больных I группы камни локализовались в лоханке, у 12,5% были коралловидные камни и у 10,4% – отмечено сочетание камней лоханки и нижней чашечки, у 4 (8,4%) больных выявлены камни лоханки пересаженной почки. Во II группе камни лоханки были диагностированы у 36 (64,3%), коралловидные камни – у 10 (17,8%), а камни нижней чашки и лоханки – у 4 (7,1%) больных.
Всем пациентам на предоперационном этапе выполнялось стандартное урологическое обследование, включавшее в себя лабораторные анализы крови и мочи, ультразвуковое исследование почек, экскреторную урографию, мультиспиральную компьютерную томографию брюшной полости, динамическую реносцинтиграфию. Проведенное обследование позволяло определить размеры и плотность камня, его стереометрическое расположение, функциональное состояние почек и верхних мочевых путей. При наличии воспалительных изменений в анализах мочи до операции проводилась антибактериальная терапия.
В начале операции выполнялась уретроцистоскопия и катетеризация мочеточника оперируемой почки в положении на спине. Затем больных перекладывали на живот. Пункция чашечно-лоханочной системы (ЧЛС) в основном производилась под ультразвуковым контролем, в редких случаях – в сочетании с рентгеноскопией. Доступ в ЧЛС почки в обеих группах чаще выполнялся через нижнюю заднюю чашечку: у 35 (72,9%) больных I группы и у 46 (82,1%) – II группы. Доступ через среднюю чашечку в I группе осуществлялся в 6 (12,5%) случаях, через верхнюю чашечку – в 4 (8,3%), а во II группе – у 5 (8,9%) и у 3 (5,4%) больных, соответственно. У двух больных в обеих группах ПНЛ выполняли через два доступа, а у одного пациента с единственной функционирующей почкой для удаления камня использовали три доступа (рис. 1, 2). Бужирование пункционного канала в обеих группах выполнялось только под рентгенологическим контролем. Дилатацию нефростомического свища производили тефлоновыми бужами, устанавливали кожух Amplatz 26 или 28 Сh. Для нефроскопии использовали эндоскоп 24 Ch, а для фрагментации камня – ультразвуковой контактный литотриптер. Операция заканчивалась дренированием ЧЛС почки баллонным катетером.
Статистический анализ полученных результатов проводили на персональном компьютере с использованием пакета программы Statistica 6.0. Достоверность различий средних значений показателей оценивали с помощью t-критерия Стьюдента для параметрической статистики и тест Манна-Уитни для непараметрической.
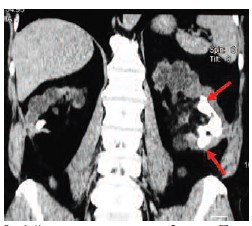
Рис.1. Компьютерная томограмма больного 67 лет. Визуализируются множественные камни единственно функционирующей левой почки
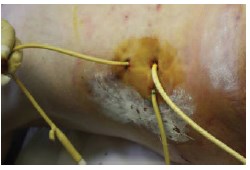
Рис.2. Больной после ПНЛ через три перкутанных доступа
Таблица 1. Распределение больных в зависимости от форм нефролитиаза
| Формы нефролитиаза | Количество больных | |||
|---|---|---|---|---|
| I группа | II группа | |||
| абс. | % | абс. | % | |
| Одиночные камни почки после неэффективности ДЛТ | 6 | 12,5 | 8 | 14,3 |
| Крупные камни почечной лоханки (> 2,0 см) | 23 | 47,8 | 28 | 50,0 |
| Множественные камни почек | 7 | 14,6 | 8 | 14,3 |
| Множественные камни почек | 6 | 12,5 | 10 | 17,9 |
| Камни подковообразной почки | 2 | 4,2 | 2 | 3,5 |
| Камни пересаженной почки | 4 | 8,4 | – | – |
| Всего | 48 | 100,0 | 56 | 100,0 |
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Эффективность ПНЛ в обеих группах оценивалась по следующим показателям: продолжительность операции, процент полного освобождения почек от конкрементов, необходимость повторных хирургических вмешательств, частота интраи послеоперационных осложнений.
Продолжительность ПНЛ в I группе колебалась от 35 до 140 мин, в среднем составила 75 мин. Операция была длительной у больных с коралловидным нефролитиазом и камнями высокой плотности. При одиночных конкрементах лоханки время ПНЛ в среднем составило 56 мин. В II группе продолжительность операции колебалась от 30 до 110 мин (в среднем – 60 мин). У пациентов с одиночными камнями лоханки длительность ПНЛ была 45 мин. Проведенный анализ показал, что время операции в I группе достоверно больше, чем у больных II группы (р < 0,05).
Одним из важных критериев оценки эффективности ПНЛ было наличие или отсутствие резидуальных фрагментов камней. Для этого в послеоперационном периоде выполняли ультразвуковое исследование почек и внутривенную урографию. Как и другие авторы, резидуальными мы считали оставшиеся после литотрипсии камни диаметром более 5 мм, процент самостоятельного отхождения которых является довольно низким. В I группе резидуальные камни были выявлены у 10 (20,8%) больных, у 6 (12,5%) из них потребовались повторные хирургические вмешательства: дистанционная литотрипсия – в 4-х и контактная уретеролитотрипсия – в двух случаях. В контрольной группе резидуальные камни были диагностированы у 8 (14,3%) пациентов после чрескожной нефролитотрипсии. В 5 (8,9%) случаях выполнялись повторные операции: дистанционная литотрипсия (4 пациента) и контактная уретеролитотрипсия (1 пациент). Повторных ПНЛ в обеих группах не было. Процент полного освобождения почки от конкрементов в результате ПНЛ в I группе составил 79,2%, во II группе – 85,7%. Эффективность операции и количество больных с резидуальными камнями представлены на рисунке 3. Проведенный статистический анализ показал, что достоверной разницы в частоте встречаемости резидуальных фрагментов и количестве повторно выполненных хирургических вмешательств в обеих группах не было (20,8% и 14,3%, соответственно; p > 0,05). Эффективность ПНЛ в обеих группах также достоверно не отличалась (79,2% и 85,7%, соответственно; р > 0,05).
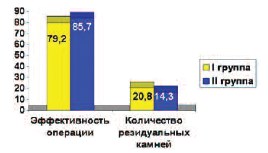
Рис. 3. Эффективность ПНЛ и частота встречаемости больных с резидуальными камнями (%)
В обеих группах оперированных больных также проведен анализ осложнений ПНЛ, которые были разделены на интраоперационные и послеоперационные (табл. 2). К интраоперационным осложнениям были отнесены кровотечение, потребовавшее проведения гемотрансфузии, перфорацию ЧЛС и кишки, травму плевральной полости, необходимость конверсии в открытое вмешательство. Послеоперационными осложнениями считались обострение ХП, макрогематурия, потребовавшая проведения гемостатической терапии, и подтекание мочи из нефростомического свища после удаления дренажа. При анализе интраоперационных осложнений было выявлено, что наиболее частым из них в обеих группах было кровотечение, потребовавшее переливания компонентов крови: у 5 больных (10,4%) в I группе и у 5 больных (8,9%) во II группе. Случаев перфорации кишки в обеих группах не было. Повреждение плевры с развитием гидроторакса наблюдалось у одного (1,8%) больного контрольной группы, у которого доступ к ЧЛС осуществлялся в 10-м межреберье через верхнюю чашечку. В I группе подобных осложнений не выявлено. Случаев потери пункционного хода и конверсий у больных I группы не было. Во II группе конверсия потребовалась у одного (1,8%) пациента. Показанием к операции было нестабильность гемодинамических показателей на фоне снижения гемоглобина и нарастания паранефральной гематомы. При этом моча из нефростомы и мочеточникового катетера были прозрачными. Во время открытой операции выявлено интенсивное кровотечение из нижнеполярной артерии, поврежденной видимо пункционной иглой при создании доступа к почке. Дефект артерии ушит, кровотечение остановлено.
Наиболее частым послеоперационным осложнением в обеих группах оказалось обострение хронического пиелонефрита: 6 (12,5%) больных в I группе и 7 (14,3%) – во II группе. Уросепсис наблюдался только у одного (2,1%) больного с коралловидным камнем единственной почки. В послеоперационном периоде гематурия без значимого снижения уровня гемоглобина отмечена у 5 (10,4%) больных I группы. Во II группе гематурия наблюдалась сравнительно чаще (12,5%), однако полученная разница не была достоверной (р>0,05). Подтекание мочи после удаления нефростомы имело место у двух (4,2%) больных основной группы и у одного (1,9%) больного контрольной группы. Все пациенты были оперированы по поводу коралловидного камня. Нефростомический свищ закрылся после дренирования верхних мочевых путей мочеточниковым стентом. Проведенный нами анализ статистически значимых различий в количестве интраи послеоперационных осложнений у больных обеих групп не выявил (р>0,05).
Известно, что концентрация креатинина и мочевины в крови, клиренс эндогенного креатинина являются истинными показателями функции почек. Степень повреждения почечной паренхимы при ПНЛ является незначительной, поэтому ее функция после операции может оставаться стабильной в течение многих лет. Для изучения влияния ПНЛ на функцию почки у больных обеих групп было оценено содержание креатинина в крови до операции и после нее (на 1-е и 7-е сутки). Полученные данные приведены на рисунке 4. Так уровень креатинина крови у больных I группы до операции в среднем составил 100,6 ± 20,6 мкмоль/л, на следующие сутки после нее – 145,2 ± 26,4 мкмоль, а на 7 – 8 сутки он снижался до 106,0 ± 18,2 мкмоль/л. У больных II группы эти показатели составили 80,6 ± 16,6 мкмоль, 90,2 ± 18,4 мкмоль и 84,0 ± 17,2 мкмоль, соответственно. Отмечено, что у больных с единственной почкой по сравнению с контрольной группой уровень креатинина значительно повышался после операции, а наблюдаемая разница была статистически достоверной (р < 0,05).
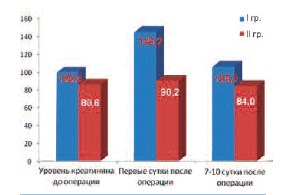
Рис. 4. Уровень креатинина до и после перкутанной нефролитотрипсии у больных с единственной (I гр.) и билатеральными почками (II гр.)
Таблица 2. Интраи послеоперационные осложнения перкутанной нефролитотрипсии у обследуемых больных с единственной (I гр.) и билатеральными (II гр.) почками
| Осложнения перкутанной нефролитотрипсии | I группа | II группа | Всего | ||
|---|---|---|---|---|---|
| абс. | % | абс. | % | ||
| Интраоперационные осложнения ПНЛ | |||||
| Кровотечение | 5 | 10,4 | 5 | 8,9 | 10 |
| Ранение плевральной полости | – | – | 1 | 1,8 | 1 |
| Перфорация ЧЛС | 2 | 4,2 | 1 | 1,8 | 3 |
| Конверсия | – | – | 1 | 1,8 | 1 |
| Итого | 7 | 14,6 | 8 | 14,3 | 15 |
| Послеоперационные осложнения ПНЛ | |||||
| Пиелонефрит | 6 | 12,5 | 8 | 14,3 | 14 |
| Уросепсис | 1 | 2,1 | – | – | 1 |
| Гематурия | 5 | 10,4 | 7 | 12,5 | 12 |
| Подтекание мочи | 2 | 4,2 | 1 | 1,9 | 3 |
| Всего | 14 | 29,2 | 16 | 28,6 | 28,6 |
В настоящее время общепринятой классификацией осложнений различных хирургических вмешательств является классификация Clavien, которая также адаптирована для перкутанной нефролитотрипсии [19, 20]. У оперированных нами 104 больных с нефролитиазом осложнения II степени по классификации Clavien были диагностированы у 8 (7,7%) больных, III a степени – у трех (2,9%) больных. Летальных исходов (осложнения V степени по классификации Clavien) в нашей серии не было. При осложнениях III ст. приходилось прибегать к активным инвазивным вмешательствам под местной или общей анестезией. Так под общей анестезией у двух (4,2%) больных произведена суперселективная эмболизация поврежденного почечного сосуда. В одном случае у больного с уросепсисом проводилась антибактериальная и дезинтоксикационная терапия. Результаты сравнительного анализа осложнений ПНЛ по классификации Clavien, наблюдаемых у больных обеих групп, приведены в таблице 3.
Нами проведен сравнительный анализ полученных результатов ПНЛ у больных I группы с данными CROES (Clinical research office of the endourological society) ПНЛ группы у 189 больных с единственной почкой [17]. У них после ПНЛ наблюдались следующие осложнения: кровотечение – у 19 (10,2%), высокая лихорадка – у 25 (13,3%), перфорация полостной системы – у 8 (4,3%), гидроторакс – у 2 (1,1%) больных. В двух (1,1%) случаях из-за технических особенностей ПНЛ не была завершена. Кровотечение в основном наблюдалась при бужировании пункционного канала металлическими дилататорами: у 14 (7,4%) из 19 больных с кровотечением. Уровень креатинина у больных с единственной почкой до операции составил 140 мкмоль/л, а в первые сутки после нее – 150 мкмоль/л, что было достоверно выше показателей креатинина, полученных у больных с обеими почками. В нашей серии ПНЛ у больных с единственной почкой операция была выполнена во всех случаях. Таких осложнений, как травма плевральной полости, толстой кишки и других внутренних органов, не было. В нашей серии оперированных больных с еди
