Болезнь крона илеит колит
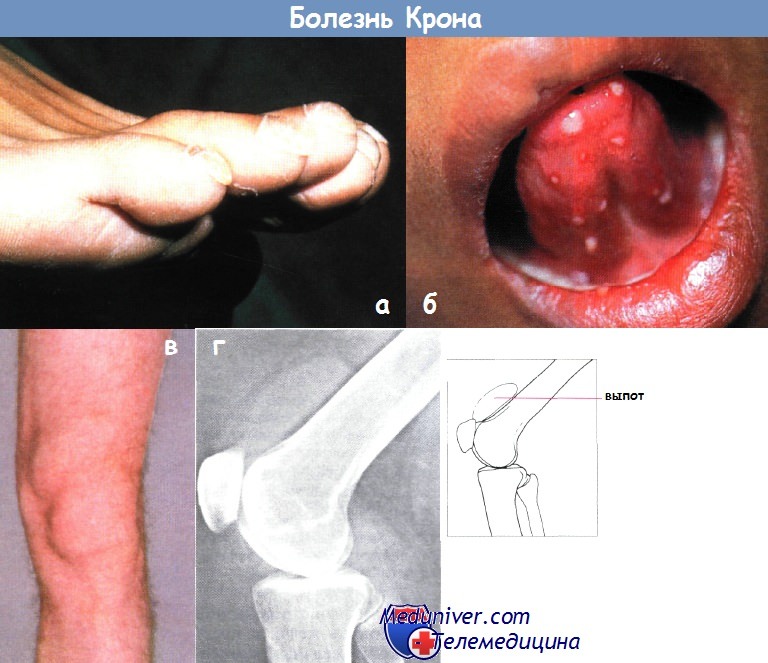
Болезнь Крона (терминальный илеит) – причины, признаки, лечениеБолезнь Крона (терминальный илеит) относится к группе идиопатических воспалительных заболеваний толстой кишки и является сложным хроническим аутоиммунным заболеванием неизвестной этиологии, характеризующимся рецидивирующим и перемежающимся воспалением во всех отделах ЖКТ от ротовой полости до перианальной области. Патогенез является отражением сложного взаимодействия между генетической предрасположенностью, триггерами окружающей среды (диета, инфекции и т.д.) и иммунной системой: инициирующие факторы вызывают повышение проницаемости слизистой, что облегчает сенсибилизацию к антигенам. Закрепление и усиление иммунного ответа впоследствии приводит к аутодеструктивным процессам. Поскольку специфическая причина заболевания отсутствует, проводимое лечение также носит неспецифический характер. В противоположность язвенному колиту (ЯК), хирургическое вмешательство при болезни Крона не приводит к излечению и поэтому показано только при осложнениях заболевания. Парадоксально, но > 50% больных нуждаются в хирургическом вмешательстве в течение первых 10 лет заболевания, у > 70-90% этот риск сохраняется всю жизнь. Повторные вмешательства существенно увеличивают риск вторичных осложнений (стомы, синдром короткой кишки). а) Эпидемиология: б) Симптомы болезни Крона. Тяжесть заболевания, частота обострений и ремиссий вариабельны:
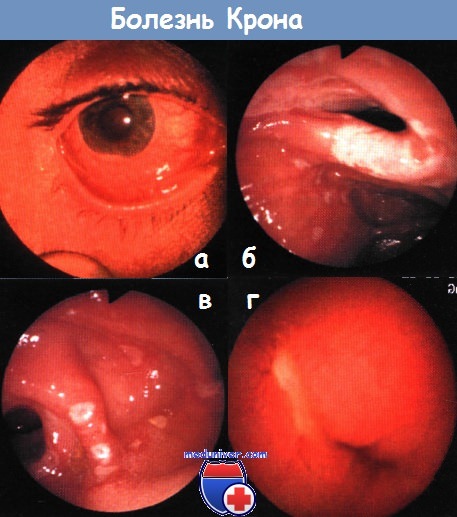
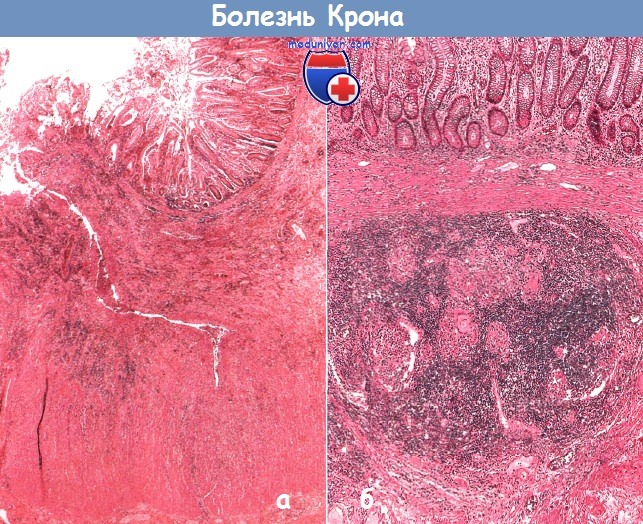
в) Дифференциальный диагноз: г) Патоморфология болезни Крона: • Макроскопическое исследование: • Микроскопическое исследование:
д) Обследование при болезни Крона Необходимый минимальный стандарт: Дополнительные исследования (необязательные):
е) Классификация болезни Крона: ж) Лечение болезни Крона без операции:
з) Операция при болезни Крона Показания: Хирургический подход. Принципы: Плановая/отсроченная операция: Срочная/экстренная операция:
и) Результаты лечения болезни Крона: к) Наблюдение: – Также рекомендуем “Кишечные резервуары – классификация, последствия формирования, обследование” Оглавление темы “Заболевания толстой кишки”:
|
Источник
Опубликованно: 10.10.2016
Болезнь Крона — неспецифическое воспалительное рецидивирующее заболевание, характеризующееся преимущественно гранулематозными, некротически-язвенными и рубцово-стенозирующими процессами в стенке пищеварительного тракта, косящими обычно ограниченный сегментарный характер.
Этиология и патогенез болезни Крона пока остаются неизвестными. По-видимому, наиболее вероятной причиной заболевания является вирусное, а также вторичное бактериальное поражение кишечника на фоне иммунологической, сенсибилизации организма.
Этиология
К развитию воспалительного процесса в подвздошной кишке могут привести следующие этиологические факторы:
- интоксикация организма токсическими веществами, лекарственными препаратами, ядами;
- последствия операции на кишечнике;
- воздействие ротавирусной и энтеровирусной инфекции;
- поражение кишечника условно-патогенной или патогенной микрофлорой.
К предрасполагающим факторам развития илеита кишечника следует отнести:
- неправильное питание — в рационе преобладает жирная, жареная, острая пища;
- чрезмерное употребление спиртных напитков и суррогатов;
- курение;
- наличие гастроэнтерологических патологий хронического характера;
- длительный приём определённых медикаментозных препаратов.
Кроме этого, илеит может выступать не отдельным заболеванием, а симптомом язвенного колита, брюшного тифа и туберкулёза.
Симптомы терминального илеита кишечника
У многих пациентов с диагностированными неспецифическими патологиями пищеварительных органов часто возникает вопрос, как распознать это воспалительное заболевание подвздошного отдела? Этот вопрос является достаточно сложным, ведь симптомы у терминального илеита имеют большое сходство с другими заболеваниями, и для определения диагноза необходимы точные исследования.
К тому же этой патологии пищеварительных органов практически всегда сопутствуют посторонние на первый взгляд проявления: суставные или почечные боли, воспалительные процессы, развивающиеся на кожных и слизистых покровах, патологии глаз. Но, несмотря на то, что подобные симптомы очень сложно отнести к развитию в организме терминального илеита, некоторые из них должны насторожить пациента и настроить его на посещение специалиста для уточнения диагноза. Основными признаками, обычно сопутствующими развитию этого заболевания и своей интенсивностью примерно указывающими на его стадию, будут следующие:
- Беспричинная потеря аппетита и выраженное снижение веса;
- Приступы тошноты, всегда переходящие в рвоту;
- Боли в области подвздошной кишки, напоминающие своими проявлениями колики;
- Повышение температуры до 39-40 градусов и лихорадочное состояние, возникшее без видимой причины;
- Схваткообразные боли, напоминающие приступ острого аппендицита.
Все эти тревожные симптомы соответствуют развитию катарального воспаления в подвздошной кишке. Причём следует помнить тот факт, что чем ярче будут выражены данные проявления развития патологического процесса, тем более тяжёлую форму имеет илеит.
Для хронического илеита всегда характерно его постепенное начало и достаточно умеренная выраженность симптомов. Жалобы пациентов с развивающимся у них терминальным илеитом обычно сводятся к наличию умеренных болей, локализующихся в правой подвздошной области, вздутие живота, сопровождаемое звуковыми эффектами, желтоватый водянистый стул с включениями из непереваренной пищи.
Последствия рефлюкс-илеита
Если, несмотря на тревожные симптомы, пациент не обратился к специалисту для уточнения диагноза и начала соответствующего лечения, илеит примет хроническую форму и будет мучить человека всю жизнь. При недостаточной терапии заболевания разрушение слизистой кишечника принимает прогрессирующий характер, а это чревато для пациента развитием очень тяжёлых признаков, которые всегда сопровождают терминальный рефлюкс-илеит. Среди них наиболее часто проявляются следующие:
- Кровавые поносы с примесями слизи;
- Острые приступы боли;
- Повышенная температура.
Помимо этого, если не применять при развитии данной патологии соответствующей терапии, воспалительный процесс будет распространяться и на другие органы пищеварительного тракта, провоцируя образованием многочисленных эрозий и язв возникновение непроходимости кишки. Помимо этого, игнорирование развития терминального илеита ведёт к образованию в организме такого страшного дефекта, как свищи. Они проникают в соседние органы и приводят к тому, что в них скапливаются в большом количестве белковые отложения, что нарушает процессы обмена. При таком развитии илеита не обойтись без срочного хирургического вмешательства.
Лечение и диета при терминальном илеите
Несмотря на то, что трактовать все противоречивые сведения об иммунологическом статусе такой разновидности болезни Крона, как терминальный илеит, развивающейся в подвздошной кишке и сопровождающейся катаральным воспалением, достаточно сложно, именно благодаря иммуноморфологическим исследованиям появилась возможность для обоснования активной терапий. А это позволяет провести адекватное лечение этой патологии подвздошной кишки.
В ней особое место отводится приёму пациентами таких медикаментозных средств, как кортикостероидные и антибактериальные препараты, а по определённым показаниям другие иммунодепрессанты. Кроме этого при этом заболевании применяется также большой арсенал разнообразных симптоматических средств, необходимых при терапии илеита: психотропные, кровезамещающие, противовоспалительные и другие.
Очень большое значение в адекватной терапии этого заболевания отводится и оптимальному режиму питания, а также соответствующей диете, ведь всем специалистам очень хорошо известно, что данная патология не поддаётся полному излечению и можно лишь заморозить патологический процесс на какое-то время.
Правильное диетическое питание при такой разновидности болезни Крона, как илеит, имеет огромное значение. Именно благодаря ему появляется возможность облегчить работу пищеварительных органов, а также исключить возможность дополнительного травмирования слизистой оболочки кишечника.
Только так можно прекратить образование на его стенках новых эрозивных поражений и рубцов. Этому способствует то, что все блюда, входящие в рацион питания пациента, являются очень легко усваиваемыми, высококалорийными, содержащими большое количество витаминов и жидкости, необходимых повреждённому пищеварительному органу.
Классификация
По причине формирования недуга, различают такие формы данного патологического процесса:
- паразитарный;
- инфекционный;
- лекарственный;
- токсический;
- ферментативный;
- алиментарный;
- послеоперационный.
По критерию локализации поражения выделяют такие формы данного заболевания:
- изолированный;
- с поражением толстой кишки и желудка;
- с поражением всего кишечника.
Также различают илеит первичного или вторичного (возникающего на фоне уже имеющихся гастроэнтерологических патологий) типа.
Исходя из ферментативной активности, данное заболевание кишечника может быть атрофическим или неатрофическим.
По характеру интенсивности поражения, заболевание может протекать в таких формах:
- лёгкая;
- среднетяжелая;
- тяжёлая;
- с осложнениями.
Формы илеита
Если диагностируется хронический илеит, то различают стадию обострения, полной и неполной ремиссии.
Причины
Причины болезни Крона еще не установлены, что делает состояние больного неизлечимым. Можно купировать болезнь, его симптомы. Однако выделяют и другие факторы, которые провоцируют развитие илеита слизистой подвздошной кишки:
- Вторичное инфицирование на фоне ослабленного иммунитета;
- Неправильное питание;
- Проникновение вирусов и бактерий;
- Отравление ядами, токсинами, тяжелыми металлами;
- Сидячий (пассивный) образ жизни;
- Генетическая предрасположенность;
- Неправильная работа клапана между тонким и толстым кишечником;
- Проблемы с обменом веществ;
- Злоупотребление лекарствами;
- Патологии в строении пищеварительной системы.
Хроническая форма развивается на фоне отсутствия должного лечения. Пренебрежение собственным здоровьем приводит к развитию, а не угасанию болезни. При этом хроническая форма наблюдается у людей с генетической предрасположенностью. Медики не скидывают со счетов влияние вредных привычек – алкоголизма и курения. Эти факторы влияют на общее состояние.
Симптоматика
На начальном этапе развития заболевание может протекать бессимптомно. Больного могут изредка беспокоить незначительные нарушения в работе ЖКТ, которые обычно списываются на неправильное питание.
Острая форма данного заболевания проявляется в виде следующей симптоматики:
- вздутие живота, урчание;
- диарея – частота испражнений до 10 раз на день;
- тошнота, которая нередко сопровождается рвотой;
- повышенная температура тела;
- слабость;
- головные боли, без видимой на то причины.
Следует отметить, что подобная клиническая картина может наблюдаться и при других заболеваниях кишечника, поэтому самостоятельно принимать лечение нельзя. Самовольные лечебные мероприятия без точной постановки диагноза могут привести к развитию серьёзных осложнений.
Хроническая форма данного гастроэнтерологического заболевания имеет менее выраженную клиническую картину и проявляется следующим образом:
- приступы умеренной боли в подвздошной области, часто с локализацией вокруг пупка;
- водянистый стул, который часто содержит частички непереваренной пищи. В отличие от острой формы недуга проявляется не так часто;
- снижение веса, что обусловлено нарушением обменных процессов, нарушением усвоения витаминов и минералов;
- симптоматика гиповитаминоза.
Подобная клиническая картина у взрослых может быть проявлением и язвенного колита, болезни Крона, поэтому следует срочно обращаться за медицинской помощью, а не заниматься самолечением или игнорировать данную симптоматику. Длительные приступы диареи могут привести к полному обезвоживанию организма, что также чревато развитием серьёзных осложнений.
Болезнь Крона – симптомы
Клинические проявления представленной патологии соответствуют ее степени, локализации и продолжительности воспалительного процесса, частоте рецидивов и другим факторам. Существуют некоторые неспецифические признаки, сопровождающие терминальный илеит – симптомы общего характера:
- лихорадка или волнообразное повышение температуры;
- слабость;
- постоянная усталость;
- снижение массы тела;
- боли в животе;
- отсутствие аппетита;
- диарея, продолжающаяся более 6-ти недель.
Терминальный катаральный илеит
Данному типу заболевания свойственно воспаление только слизистых оболочек органов желудочно-кишечного тракта. Болезнь Крона катаральной формы может сопровождаться кишечными и внекишечными симптомами. Первая группа клинических проявлений включает:
- боль, имитирующую острый аппендицит;
- тошноту;
- анорексию;
- рвоту;
- вздутие живота;
- хроническую диарею.
Внекишечные признаки болезни Крона:
- конъюнктивит, увеит или кератит;
- афтозный стоматит;
- склерозирующий холангит;
- цирроз;
- пиелонефрит;
- жировая дистрофия печени;
- холелитиаз;
- цистит;
- гидронефроз;
- холангиокарцинома;
- амилоидоз почек;
- нефролитиаз.
Терминальный фолликулярный илеит
В подслизистом слое тонкой и подвздошной кишки расположено большое количество пейеровых бляшек. Это особые лимфоидные фолликулы, предназначенные для выработки иммуноглобулинов. Терминальный илеит часто поражает такие структуры, вследствие чего возникают уже перечисленные симптомы и дополнительные клинические проявления:
- подверженность частым инфекциям, особенно вирусным;
- анкилозирующий спондилит;
- узловая эритема;
- гангренозная пиодермия;
- ангиит;
- спаечные процессы;
- моноартрит;
- перитонит;
- свищевые ходы;
- внутрибрюшные абсцессы;
- сужение просвета и непроходимость кишечника;
- устойчивое повышение температуры тела.
Эрозивный терминальный илеит
Рассматриваемая болезнь Крона характеризуется образованием глубоких изъязвлений на слизистых оболочках органов желудочно-кишечного тракта. Воспаление в сочетании с эрозивными процессами считается одной из самых опасных форм терминального илеита, приводящей к опасным и угрожающим жизни последствиям. Язвенная болезнь Крона – проявления:
- прободение стенок кишки;
- внутренние кровотечения;
- токсический мегаколон;
- абсцессы в результате вторичного инфицирования.
Диагностика
При наличии вышеописанной клинической картины следует обращаться к гастроэнтерологу. После уточнения жалоб, анамнеза заболевания и физикального осмотра проводится диагностика, которая включает в себя следующие лабораторные методы:
- общий и биохимический анализ крови;
- анализ кала на скрытую кровь;
- вирусологическое и бактериологическое исследование каловых масс.
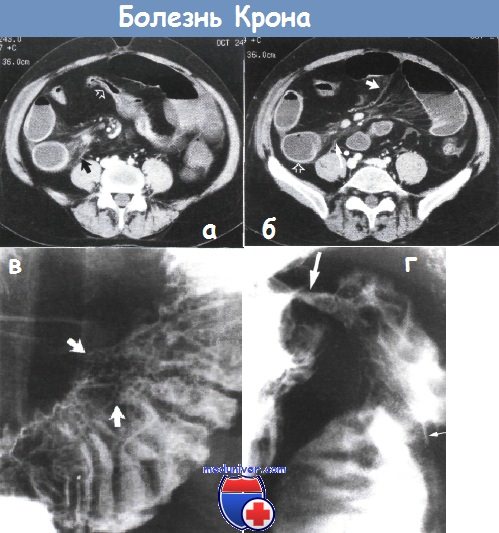
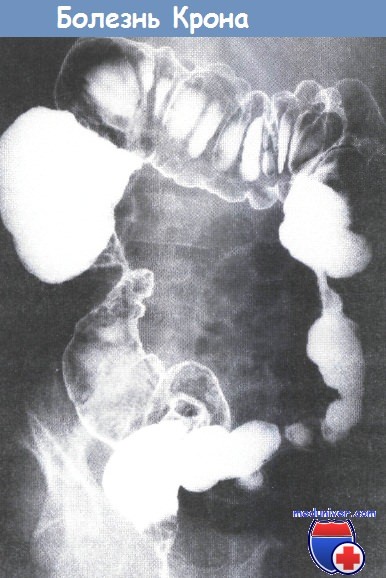
Для постановки точного диагноза наиболее информативным инструментальным методом будет контрастная рентгенография с барием, при котором можно определить нарушение моторики кишечника, а также кишечную непроходимость.
Для исключения других недугов ЖКТ проводятся:
- УЗИ органов брюшной полости;
- ФЭГДС;
- МСКТ;
- эндоскопия.
Проведение ФЭГДС
На основании полученных результатов обследования, ставится окончательный диагноз, и избирается наиболее приемлемая тактика лечения.
Илеит – что это такое?
Илеит – это воспаление, локализующееся в основном в конечном отделе тонкой кишки и охватывающее прилежащие ткани. Приводит к формированию полиповидных либо рубцово-язвенных образований. Поражает не только термальную часть тонкой кишки, но и двенадцатиперстную, тощую, толстую кишки.
В основном илеит диагностируется у людей в возрасте от 20 до 40 лет, чаще у мужчин. У сельского населения встречается в два раза реже, чем у жителей крупных городов. Согласно научным данным, в 70% случаев боль в правой подвздошной области является симптомом хронического илеита. Вообще описываемая патология составляет 6% от всех воспалений кишечника.
Классификация илеита
По критерию поражения тонкой кишки выделяют:
- изолированный илеит;
- илеит, сочетающийся с воспалительными процессами в желудке, толстой кишке;
- илеит, поражающий весь кишечник.
По причине возникновения илеит бывает:
- паразитарным;
- медикаментозным;
- инфекционным;
- ферментативным;
- алиментарным;
- послеоперационным;
- токсическим.
Также он может быть первичным или вторичным (является следствием другого заболевания ЖКТ).
С учетом ферментативной активности врачи выделяют:
- атрофический илеит;
- неатрофический илеит.
По особенностям течения воспаление может протекать с осложнениями или без в трех формах:
- легкой;
- среднетяжелой;
- тяжелой.
Типы илеита
В зависимости от локализации воспаления, илеит разделяют на два типа:
- Первый тип. Сюда относятся: поражение только одного участка тонкой кишки;
- поражение только илеоцекальной области (зона перехода тонкого кишечника в толстый);
- поражение только одного любого сегмента толстой кишки.
- поражение сразу нескольких отделов тонкой и толстой кишки;
Формы илеита
Учитывая особенности течения илеита, гастроэнтерологи классифицируют его на три формы:
- Первичная атака (доминирует острая симптоматика).
- Хронический илеит кишечника – острая симптоматика отсутствует, болезнь длится более полугода.
- Рецидивирующий илеит – признаки часто возникают повторно, обострения чередуются с ремиссией более полугода.
В зависимости от особенностей клинической картины, бывает:
- острый илеит (воспаляется подвздошная кишка);
- хронический еюноилеит, сопровождающийся нарушением всасывания питательных веществ;
- еюноилеит, осложненный синдромом непроходимости тонкого кишечника (тощая и подвздошная кишки воспаляются, нарушается процесс прохождения каловых масс по кишечнику);
- гранулематозный проктит (на стенке прямой кишки формируются множественные мелкие опухолевидные образования),
- гранулематозный колит (на стенке толстого кишечника образуются мелкие опухолевидные гранулемы).
Лечение
Лечение данной гастроэнтерологической патологии только комплексное — медикаментозная терапия сочетается с диетой. При острой форме заболевания подразумевается госпитализация больного.
Медикаментозная терапия может включать в себя приём следующих медикаментозных препаратов:
- средства для нормализации кишечной моторики;
- вяжущие;
- пробиотики;
- антибиотики.
Если у больного наблюдается сильная рвота и диарея, то назначается инфузионная терапия для предотвращения обезвоживания организма.
Что касается питания, то в большинстве случаев, больным назначается диетический стол №4 по Певзнеру. Исключается из рациона следующее:
- куриные яйца в любом виде;
- жирные сорта рыбы и мяса;
- копчёности;
- молочные продукты;
- виноград;
- белокочанная капуста;
- острые и жирные соусы;
- газированные напитки.
Питание больного не запрещает употребление таких продуктов:
- вчерашний хлеб;
- макаронные изделия;
- бульоны из нежирных сортов мяса;
- каши на воде;
- нежирные сорта рыбы, мяса;
- овощные супы;
- некрепкий чай, компоты из сухофруктов без сахара.
Такое питание больного позволяет снять острую симптоматику и снизить нагрузку на кишечник. При хронической форме недуга диета должна соблюдаться постоянно. В периоды стойкой ремиссии возможно расширение меню, но по согласованию с лечащим врачом.
Профилактика
Илеит можно предотвратить. Для этого достаточно вести здоровый образ жизни, заниматься спортом. При первых, пусть даже незначительных симптомах, лучше сразу же обратиться к врачу. Выявление недуга на ранней стадии это залог успешного лечения.
Илеит представляет собой протекающее в острой или хронической форме заболевание воспалительного патогенеза, затрагивающее ткани дистального отдела тонкого кишечника, также именуемого подвздошной кишкой. Выделяют изолированную и сочетанную форму илеита, которая сопровождается поражениями иных отделов кишечника. Несмотря на интенсивные клинические признаки, выраженные в проявлении диспепсических расстройств, часто сложно дифференцировать заболевание от иных патологий, что приводит к применению неверной лечебной тактики и хронизации процессов воспаления.
Источник