Жизнеспособность вируса кори в капельках слизи
07 февраля 2019
Корь
Корь относится к числу наиболее тяжелых, чрезвычайно контагиозных инфекционных болезней (индекс контагиозности 100%).
Возбудитель: РНК-содержащим вирус семейства Paramyxoviridae, рода Morbillivirus, неустойчив во внешней среде.
Жизнеспособность вируса кори в капельках слизи в жилых помещениях сохраняется в течение 30 минут.
Пути передачи: воздушно-капельный.
Источник: больной клинически выраженной формой кори.
Входные ворота: слизистые оболочки дыхательных путей.
Инкубационный период: минимальный – 8 дней, максимальный у человека, получившего в течение последнего месяца иммуноглобулин, кровь или плазму составляет 21 день.
Первый день появления сыпи у больного является четвертым – пятым днем заболевания.
Заразительный период: 8-10 дней (за 5 дней до появления сыпи и в течение 5 дней с момента появления сыпи).
Катаральный период: 3- 4 дня.
Характеристика сыпи: сыпь пятнисто – папулезная, характерна этапность высыпания (в первый день – лицо, шея, последний день–ноги), продолжительность высыпания 5-7 дней.
Стертые формы кори (без сыпи) возникают у лиц после введения иммуноглобулина.
Лабораторная диагностика обязательна – взятие крови от больного осуществляется на 4-5 день с момента появления сыпи (1-ая сыворотка) и не ранее чем через 10-14 дней от даты взятия первой пробы (2-ая сыворотка). Исследование сывороток крови методом иммуноферментного анализа (ИФА) проводится только в лаборатории Регионального центра по надзору за корью и краснухой – (СПбНИИЭМ им. Пастера), сбор материала в лаборатории ФБУЗ «Центр гигиены и эпидемиологии в городе Санкт-Петербург» по адресу: СПб, ул. Оборонная, д.35. Биоматериал (моча, носоглоточные смывы, ликвор) для исследований отбирается от больного на 1-3 день с момента появления сыпи, определение генотипа проводится в Национальном Научно-Методическом Центре по надзору за корью и краснухой (ННМЦ – г. Москва).
Последствия заболевания:
– энцефалит;
– менингоэнцефалит;
– пневмония.
Обязательная госпитализация:
– лица с тяжелым клиническим течением заболевания;
– лица из организаций с круглосуточным пребыванием детей и взрослых;
– лица, проживающие в общежитиях, коммунальных квартирах;
– лица при наличии в семье заболевшего декретированных групп населения.
Находятся в стационаре до исчезновения клинических симптомов, но не менее 5 дней с момента появления сыпи.
Допуск в организованные коллективы реконвалесцентов детей и взрослых разрешается после клинического выздоровления.
Профилактика:
Специфическая плановая вакцинопрофилактика в Санкт-Петербурге проводится с 1964г. отечественной коревой вакциной, с 2000г. – дивакциной (корь-эпидемический паротит) 1 дозой вакцины (0,5мл).
Схема вакцинации:
– вакцинация в возрасте 1 год;
– ревакцинация в возрасте 6 лет.
Противоэпидемические мероприятия в очаге:
– медицинское наблюдение за контактными лицами в очаге кори проводится с момента выявления первого больного до 21дня до выявления последнего заболевшего.
– экстренные специфическая профилактика 1 дозой вакцины (0,5 мл) в течение первых 72 часов с момента выявления больного, отдаленные контакты – до 7 дней с момента выявления первого больного в очаге.
– иммуноглобулин человека нормальный вводится не позднее 5 дня с момента контакта, детям не привитым, имеющим противопоказания к вакцинации живой коревой вакциной.
– не принимаются в коллектив лица, не болевшие корью и не привитые против кори.
Эпидемиология:
Сезонность инфекции: зимне-весенняя (декабрь – май).
Возраст: преимущественно взрослые, чаще в возрасте 20-30 лет.
Прививочный анамнез: 2/3 больных без сведений о прививках.
Причины вспышек кори в Европе:
Группы лиц с низким охватом вакцинацией:
– группы цыганского населения в Болгарии;
– религиозное течение «антропософисты» в Германии, Нидерландах, Швеции;
– еврейские ультраортодоксальные коммуны в Бельгии, Израиле, Великобритании.
Вспышки во Франции, Великобритании и Германии среди отдельных групп населения (в основном не вакцинированных) в общей популяции. Незначительные очаги:
– в образовательных учреждениях (дневные центры, детские сады, школы и университеты);
– в медицинских учреждениях (пациенты приёмного покоя, палаты с инфекционными больными и детские палаты).
Поддержание популяционного иммунитета:
– дополнительная вакцинация;
– вакцинация «дети – родители»;
– вакцинация путешественников;
– вакцинация медицинского персонала.
Источник
07 февраля 2019
Корь
Корь относится к числу наиболее тяжелых, чрезвычайно контагиозных инфекционных болезней (индекс контагиозности 100%).
Возбудитель: РНК-содержащим вирус семейства Paramyxoviridae, рода Morbillivirus, неустойчив во внешней среде.
Жизнеспособность вируса кори в капельках слизи в жилых помещениях сохраняется в течение 30 минут.
Пути передачи: воздушно-капельный.
Источник: больной клинически выраженной формой кори.
Входные ворота: слизистые оболочки дыхательных путей.
Инкубационный период: минимальный – 8 дней, максимальный у человека, получившего в течение последнего месяца иммуноглобулин, кровь или плазму составляет 21 день.
Первый день появления сыпи у больного является четвертым – пятым днем заболевания.
Заразительный период: 8-10 дней (за 5 дней до появления сыпи и в течение 5 дней с момента появления сыпи).
Катаральный период: 3- 4 дня.
Характеристика сыпи: сыпь пятнисто – папулезная, характерна этапность высыпания (в первый день – лицо, шея, последний день–ноги), продолжительность высыпания 5-7 дней.
Стертые формы кори (без сыпи) возникают у лиц после введения иммуноглобулина.
Лабораторная диагностика обязательна – взятие крови от больного осуществляется на 4-5 день с момента появления сыпи (1-ая сыворотка) и не ранее чем через 10-14 дней от даты взятия первой пробы (2-ая сыворотка). Исследование сывороток крови методом иммуноферментного анализа (ИФА) проводится только в лаборатории Регионального центра по надзору за корью и краснухой – (СПбНИИЭМ им. Пастера), сбор материала в лаборатории ФБУЗ «Центр гигиены и эпидемиологии в городе Санкт-Петербург» по адресу: СПб, ул. Оборонная, д.35. Биоматериал (моча, носоглоточные смывы, ликвор) для исследований отбирается от больного на 1-3 день с момента появления сыпи, определение генотипа проводится в Национальном Научно-Методическом Центре по надзору за корью и краснухой (ННМЦ – г. Москва).
Последствия заболевания:
– энцефалит;
– менингоэнцефалит;
– пневмония.
Обязательная госпитализация:
– лица с тяжелым клиническим течением заболевания;
– лица из организаций с круглосуточным пребыванием детей и взрослых;
– лица, проживающие в общежитиях, коммунальных квартирах;
– лица при наличии в семье заболевшего декретированных групп населения.
Находятся в стационаре до исчезновения клинических симптомов, но не менее 5 дней с момента появления сыпи.
Допуск в организованные коллективы реконвалесцентов детей и взрослых разрешается после клинического выздоровления.
Профилактика:
Специфическая плановая вакцинопрофилактика в Санкт-Петербурге проводится с 1964г. отечественной коревой вакциной, с 2000г. – дивакциной (корь-эпидемический паротит) 1 дозой вакцины (0,5мл).
Схема вакцинации:
– вакцинация в возрасте 1 год;
– ревакцинация в возрасте 6 лет.
Противоэпидемические мероприятия в очаге:
– медицинское наблюдение за контактными лицами в очаге кори проводится с момента выявления первого больного до 21дня до выявления последнего заболевшего.
– экстренные специфическая профилактика 1 дозой вакцины (0,5 мл) в течение первых 72 часов с момента выявления больного, отдаленные контакты – до 7 дней с момента выявления первого больного в очаге.
– иммуноглобулин человека нормальный вводится не позднее 5 дня с момента контакта, детям не привитым, имеющим противопоказания к вакцинации живой коревой вакциной.
– не принимаются в коллектив лица, не болевшие корью и не привитые против кори.
Эпидемиология:
Сезонность инфекции: зимне-весенняя (декабрь – май).
Возраст: преимущественно взрослые, чаще в возрасте 20-30 лет.
Прививочный анамнез: 2/3 больных без сведений о прививках.
Причины вспышек кори в Европе:
Группы лиц с низким охватом вакцинацией:
– группы цыганского населения в Болгарии;
– религиозное течение «антропософисты» в Германии, Нидерландах, Швеции;
– еврейские ультраортодоксальные коммуны в Бельгии, Израиле, Великобритании.
Вспышки во Франции, Великобритании и Германии среди отдельных групп населения (в основном не вакцинированных) в общей популяции. Незначительные очаги:
– в образовательных учреждениях (дневные центры, детские сады, школы и университеты);
– в медицинских учреждениях (пациенты приёмного покоя, палаты с инфекционными больными и детские палаты).
Поддержание популяционного иммунитета:
– дополнительная вакцинация;
– вакцинация «дети – родители»;
– вакцинация путешественников;
– вакцинация медицинского персонала.
Источник
Корь (Morbilli) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Paramyxoviridae
Род — Morbillivirus
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
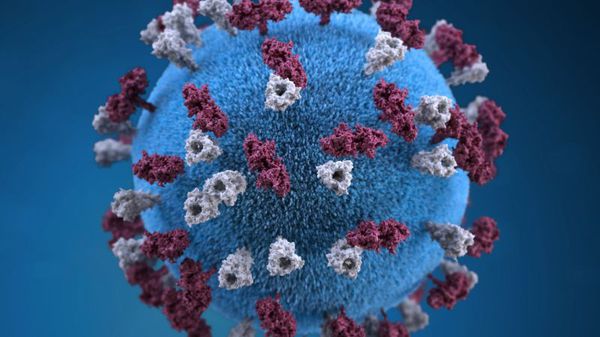
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости).[2][5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори.[1][3]
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Синдромы кори:
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).
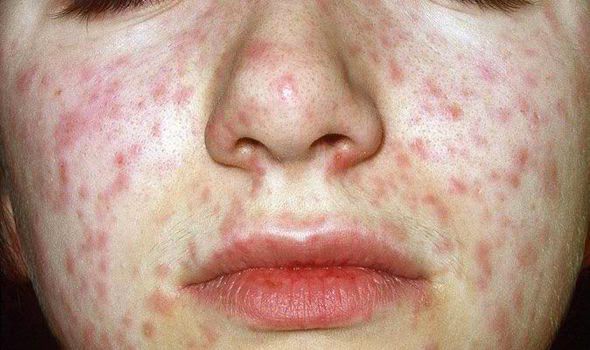
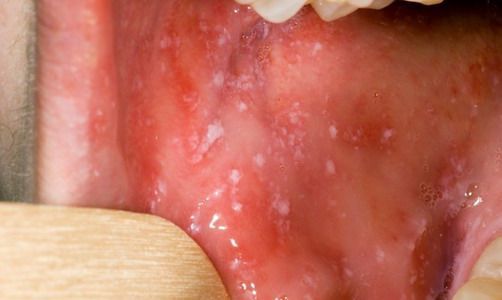
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).

При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4][5]
Дифференциальный диагноз
| признаки | корь | краснуха | псевдотуберкулёз | аллергическая сыпь |
|---|---|---|---|---|
| инк. период | 9-11 дней | 11-24 дня | 3-18 дней | до суток |
| эпидемиологические предпосылки | контакт с больным | контакт с больным | употребление сырых овощей | контакт с аллергеном |
| воспалительные изменения ВДП | выражены | умеренно выражены | умеренны или отсутствуют | нет |
| конъюнктивит | выражен | слабо выражен | слабо выражен | нет |
| ГЛАП (ув. лимфоузлов) | выражена | выражена (затылочные и заднешейные) | умеренно (мезаденит) | нет |
| характер сыпи | макуло-папулёзная | мелкопятнистая | точечная, скарлатиноподобная, макуло-папулёзная | макуло-папулёзная, зудящая |
| время появления сыпи | 3-4 день | 1 день | 2-4 день | до суток |
| этапность высыпаний | выражена | нет | нет | нет |
| патогномоничные признаки | пятна Бельского- Филатова-Коплика | пятна Форхгеймера | симптомы «перчаток и носков» | нет |
Источник
Оглавление темы “Вирус кори. PC-вирус. Коронавирусы. Аденовирусы.”:
1. Корь. Вирус кори. Свойства вируса кори. Эпидемиология кори. Антигены вируса кори.
2. Патогенез кори. Клиника кори. Признаки кори. Сыпь при кори. Пятна Бельского-Филатова-Коплика.
3. Диагностика кори. Лечение кори. Профилактика кори.
4. Респираторно-синцитиальный вирус. PC-вирус. Свойства РС-вируса. Эпидемиология респираторно-синцитиального вируса.
5. Антигены респираторно-синцитиального вируса. Патогенез, клиника поражений респираторно-синцитиального вируса.
6. Диагностика рс-вируса. Лечение поражений рс-вируса.
7. Коронавирусы. Респираторные коронавирусы. Эпидемиология коронавирусных инфекций.
8. Антигены коронавирусов. Патогенез, клиника поражений коронавирусов. Диагностика, лечение коронавирусов.
9. Аденовирусы. Респираторные аденовирусы. Эпидемиология поражений аденовирусов. Распространенность аденовирусов.
10. Антигены аденовирусов. Патогенез поражений аденовирусов. Клиника, диагностика, лечение и профилактика аденовирусных инфекций.
Корь. Вирус кори. Свойства вируса кори. Эпидемиология кори. Антигены вируса кори.
Корь — острая инфекция, проявляющаяся интоксикацией, катаральными явлениями, своеобразной энантемой и папулёзно-пятнистой сыпью.
Вирус кори — типовой вид рода Morbillivirus [от лат. mоrbilli, корь]. В его состав также включены патогенные для человека вирусы под острого склерозирующего панэнцефалита и рассеянного склероза.
Впервые вирус кори выделили Д. Эндерс и Т. Пиблз (1954). Вирус кори имеет сферическую форму, диаметр— 150-250 нм. Геном вируса кори образован несегментированной однонитевой молекулой -РНК.
С ней ассоциированы нуклеокапсидный белок NP и полимеразные белки Р и L, образующие нуклеокапсид со спиральным типом симметрии вируса кори. Снаружи он окружён матриксным М-белком.
Оболочка вируса кори образована двойным слоем липидов, включающим гликопротеипы Н (гемагглютинин) и F (белок слияния). В культуре клеток вирус кори даёт характерный цитопатический эффект с образованием гигантских клеток и/или синцитиев, либо образует зернистые тельца включений в цитоплазме и ядре.
Эпидемиология кори
Корь распространена повсеместно, а в некоторых странах она эндемична. Резервуар кори — больной человек.
Возбудитель кори передаётся воздушно-капельным путём. Наибольшую эпидемическую опасность больной представляет в продромальный период и период кожных высыпаний. Вирус кори нестоек во внешней среде, чувствителен к инсоляции, высоким температурам и быстро разрушается под действием дезинфектантов и детергентов.
Антигенная структура вируса кори
Основные антигены вируса кори — гемагглютинин, белок F и нуклеокапсидный белок NP. AT к гемагглютинину и F-протеину проявляют цитотоксическое действие, направленное против инфицированных клеток.
Вирус кори имеет общие антигенные детерминанты с прочими морбилливирусами. Антигенная структура вируса кори стабильная. Все известные штаммы принадлежат к одному серологическому варианту.
– Также рекомендуем “Патогенез кори. Клиника кори. Признаки кори. Сыпь при кори. Пятна Бельского-Филатова-Коплика.”
Источник
