Врожденная краснуха у новорожденных клиника
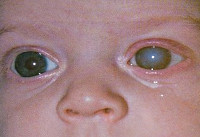
Врожденная краснуха – вирусное заболевание, передающееся от инфицированной матери ребенку во внутриутробном периоде. Заражение женщины происходит во время беременности либо до нее. Болезнь проявляется множественными внутренними пороками и дефектами развития плода, преимущественно поражением органов зрения и слуха, а также сердечно-сосудистой и нервной системы. В большинстве случаев проявляется с первых дней жизни, но возможно и более позднее обнаружение симптомов. Диагностируется с момента рождения специальными лабораторными тестами и клинически (по вышеуказанной симптоматике). Специфическое лечение отсутствует, применяется интерферон и симптоматическая терапия.
Общие сведения
Врожденная краснуха – контагиозное заболевание. Это означает, что ребенок, которому педиатр поставил такой диагноз, может передавать вирус окружающим. Болезнь получила свое название в 1740 году по одному из распространенных симптомов – тромбоцитопенической пурпуре. Первым врачом, описавшим заболевание, был Ф. Хофман. Однако прошло более двухсот лет, прежде чем врожденная краснуха стала вызывать серьезные опасения, поскольку именно во второй половине ХХ века был выявлен возбудитель инфекции. Вместе с этим была обнаружена связь между заболеванием женщины во время беременности и патологиями новорожденного.
Из других особенностей следует отметить высокое распространение инфекции в странах с умеренным климатом и сезонность. Пик заболеваемости приходится на весну и осень. Крупные эпидемии случаются раз в 6-9 лет, причем среди непривитого населения частота заболеваемости выше. По этой причине педиатрия – первая и самая важная клиническая дисциплина в вопросах профилактики врожденной краснухи. Именно в первые годы жизни дети получают вакцину против краснухи, что и позволяет избежать заражения во взрослом возрасте, в частности, во время беременности у женщин.
Статистика показывает, что врожденная краснуха составляет до 10% среди всех врожденных патологий. При заражении женщины и плода в первые недели беременности самопроизвольный аборт случается в 40% случаев. В 75% случаев отмечаются множественные поражения органов (два и более дефекта). Последние статистические данные свидетельствуют о том, что заболеваемость неуклонно возрастает.

Врожденная краснуха
Причины врожденной краснухи
Единственной причиной инфекции является вирус краснухи, выделенный американскими учеными в 1961 году. Это РНК-вирус, относится к семейству тогавирусов. Заражение происходит во внутриутробном периоде, когда возбудитель от инфицированной матери проходит через сосуды плаценты, попадая в кровь плода. Риск заражения зависит от того, когда именно заболела будущая мать. Если женщина переносит инфекцию в первом триместре беременности, то в 60-90% случаев у ребенка будет диагностирована врожденная краснуха. Во втором триместре риск уменьшается до 10-20% случаев. К концу беременности риск заражения плода снова повышается из-за ослабления плацентарного барьера. Большей опасности подвержены женщины, не вакцинированные ранее.
Проходя через сосуды плаценты, возбудитель врожденной краснухи попадает в кровь плода, где оказывает тератогенное действие. Он воздействует непосредственно на генетический аппарат клетки (хромосомы), замедляя рост и развитие органов, с чем и связаны множественные пороки развития. Попутно вирус разрушает мелкие сосуды плаценты, что приводит к ухудшению плацентарного кровотока. Отсутствие должного питания и хроническая гипоксия плода также способствуют замедлению развития ребенка. В хрусталике глаза и улитке внутреннего уха вирус оказывает непосредственное цитодекструктивное действие, то есть разрушает клетки. Чем раньше произошло заражение, тем более серьезными будут симптомы врожденной краснухи, поскольку именно на первых неделях беременности происходит закладка основных систем: сначала органов зрения, затем – органов слуха, сердечно-сосудистой и нервной системы и т. д.
Симптомы врожденной краснухи
Еще в 1942 году Н. Грегг выделил три основных признака врожденной краснухи: поражение органов зрения (чаще всего врожденная катаракта), глухота и пороки сердца. Симптоматика обычно наблюдается сразу после рождения ребенка, реже врожденная краснуха проявляет себя через несколько лет. Речь идет об отставании в умственном развитии. Выраженность клинических проявлений зависит от срока беременности, на котором произошло заражение. Поэтому на практике не всегда имеет место классическая триада симптомов Н. Грегга, а если они и представлены в совокупности, то нарушения могут быть не настолько грубыми.
Среди врожденных пороков сердца часто встречается поражение клапана аорты, стеноз аорты, дефекты межпредсердной и межжелудочковой перегородки. Это вызывает серьезную недостаточность кровообращения, из-за чего все внутренние органы оказываются недоразвиты в той или иной степени. Поражение нервной системы может проявляться микроцефалией, гидроцефалией, встречаются случаи менингоэнцефалита, параличей и судорог, нарушений сознания. Катаракта, глаукома, микроофтальмия наиболее вероятны, когда заражение происходит на первых неделях беременности. Также часто выявляются пороки развития скелета, такие как остеопороз, дисплазия тазобедренных суставов, синдактилия. Реже встречаются пороки развития мочеполовой и пищеварительной систем.
К основным симптомам врожденной краснухи относится также тромбоцитопеническая пурпура, причина которой – сосудистые нарушения и изменения в крови больного ребенка. Визуально пурпура выглядит, как ярко-красная сыпь по всему телу малыша. Как правило, сыпь проходит без лечения через пару недель после рождения. Неспецифическим симптомом является длительная желтуха новорожденного, связанная с недостаточным развитием внутренних органов и неспособностью утилизировать избыточный билирубин в крови, как это происходит в норме. Внешне новорожденный обычно выглядит слегка заторможенным. В первую очередь это обусловлено поражением зрительного и слухового аппарата, но здесь играют роль и неврологические нарушения.
Исход заболевания напрямую зависит от его тяжести. В тяжелых случаях продолжительность жизни больных детей составляет несколько лет. К смертельному исходу приводят, как правило, пороки сердца и сосудов (стеноз аорты и легочной артерии, открытый артериальный проток), микроцефалия, гидроцефалия, менингоэнфефалиты, гепатит, заболевания костей, тяжелая тромбоцитопения, присоединение различных инфекций вследствие низкого иммунитета и др. Врожденная краснуха считается полностью излеченной, когда вирус перестает обнаруживаться в крови. После заболевания формируется стойкий иммунитет.
Диагностика врожденной краснухи
Первый этап – ранняя пренатальная диагностика, то есть выявление заболевания у беременной женщины. Этим занимаются инфекционист и акушер-гинеколог, наблюдающий женщину на протяжении беременности. Когда диагноз подтвержден, можно оценить вероятность развития врожденной краснухи у ребенка. Будущая мать имеет возможность принять осознанное решение о вынашивании ребенка либо искусственном прерывании беременности с учетом всех медицинских показаний. Риск развития болезни у ребенка зависит от срока беременности и достигает 60-90% в первом триместре.
После родов врожденная краснуха предварительно диагностируется клинически, то есть по основным симптомам. Врачи обращают внимание на одновременное поражение органов зрения и слуха. Во-первых, в процессе физикального осмотра неонатолог обнаружит, что ребенок не реагирует на яркий свет в родовом зале и не поворачивает голову в сторону источника звука. Также сразу можно заподозрить и пороки сердца. Иногда внешне отмечаются неврологические признаки: нарушения мышечного тонуса, микроцефалия, гидроцефалия, симптомы менингизма и др. Ярко-красная сыпь заметна с первых дней жизни.
Врожденная краснуха подтверждается лабораторными тестами. Диагноз считается достоверным после обнаружения специфических IgM-антител в жидкостях организма: моче, крови, спинномозговой жидкости. Чаще всего проводят анализ мочи и мазка из носоглотки. Выявить антитела позволяет ИФА-диагностика. Лабораторные исследования помогают отличить врожденную краснуху от многих заболеваний с похожей симптоматикой, таких как цитомегаловирусная инфекция, токсоплазмоз, вирус Эпштейна-Барр и некоторых других.
Для диагностики пороков сердца проводят ЭКГ и ЭхоКГ, нарушения слуха и зрения уточняют и подтверждают узкие специалисты – офтальмолог и оториноларинолог. Обязательно наблюдение у детского невролога с самого рождения. Даже если с первых дней жизни не обнаружено неврологических нарушений, они очень часто проявляются позже, даже через несколько лет. Тогда же к терапии может подключиться психиатр, поскольку отставание в умственном развитии неизбежно – от легких когнитивных расстройств до олигофрении разной степени тяжести.
Лечение врожденной краснухи
Терапия проводится исключительно в условиях стационара. Поскольку врожденная краснуха имеет вирусную природу, в лечении задействованы препараты, повышающие противовирусный иммунитет, а именно – интерферон. Все остальное – борьба с симптомами заболевания.
Реабилитационные меры направлены на компенсацию или устранение сопутствующих заболеваний внутренних органов. Пороки сердца чаще всего операбельны и корректируются. Нарушения слуха и зрения устраняются настолько, насколько это возможно. Внутриутробное поражение головного мозга не поддается лечению, врач может лишь корректировать внутричерепное давление, судороги, если они имеются, но полное излечение невозможно. Перечисленные меры могут значительно повысить качество жизни больного ребенка. Одновременно проводится и социальная адаптация, поскольку перенесенная врожденная краснуха делает ребенка инвалидом, а также влияет на его умственное развитие.
Прогноз и профилактика врожденной краснухи
Прогноз полностью зависит от степени тяжести заболевания, которая определяется сроком инфицирования плода и имеющейся симптоматикой. В тяжелых случаях продолжительность жизни составляет несколько лет. Если органы зрения и слуха мало пострадали, в дальнейшем врожденная краснуха будет проявляться только отставанием в развитии и неврологическими нарушениями.
Профилактика тесно связана с ранней диагностикой краснухи у беременной женщины. В первом триместре рекомендуется прервать беременность в связи с высоким риском инфицирования плода и наиболее тяжелыми клиническими проявлениями в случае заражения. Смертность среди таких детей остается высокой. Еще одним эффективным способом профилактики врожденной краснухи является вакцинация. У детей она проводится в первые годы жизни. Вакцинация против краснухи является обязательной в Национальном календаре прививок. Взрослым, особенно женщинам репродуктивного возраста, повторная иммунизация рекомендована каждые 10 лет.
Источник
Также:
врожденная краснушная инфекция, триада Грегга, connatal rubella syndrome
Версия: Справочник заболеваний MedElement
Категории МКБ:
Синдром врожденной краснухи (P35.0)
Разделы медицины:
Врожденные заболевания
Общая информация
Краткое описание
Врожденная краснуха является антропонозной инфекцией и встречается повсеместно. Вызывается РНК-вирусом, относящимся к семейству Togaviridae, роду Rubivirus.
Синдром врожденной краснухи (СВК) составляет около 10% от общего числа врожденных аномалий.
Врожденная краснуха возникает в результате первичной краснушной инфекции у беременных женщин.
Тератогенное действие
инфекции может быть связано непосредственно с ее цитодеструктивным влиянием на развивающиеся клеточные структуры эмбриона человека или с поражением сосудов плаценты, которое приводит к ишемии плода, что наиболее опасно в период интенсивного формирования органов.
Синдром врожденной краснухи характеризуется широким спектром клинических форм и отличается длительным периодом активности с выделением возбудителя. При поражении плода вирусом краснухи наблюдается классическая триада Грегга – врожденные катаракты, пороки сердца, глухота.
Для врожденной краснухи характерна хроническая форма инфекции, сопровождающаяся длительной персистенцией вируса.
Специфического лечения врожденной краснухи нет, используется симптоматическая терапия.
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
Общепринятой классификации клинических форм краснухи нет. Врожденная краснушная инфекция включает синдром врожденной краснухи, клинические особенности которого зависят от срока беременности и от того, когда произошло инфицирование матери.
Этиология и патогенез
Врожденная краснуха вызывается РНК-вирусом, относящимся к семейству Togaviridae, роду Rubivirus. Относится к антропонозным инфекциям, встречается повсеместно.
Первостепенное значение в патогенезе врожденной краснухи имеет вирусемия у матери и инфицирование плаценты, которое приводит к ее некротическим изменениям и способствует проникновению вируса в плод. Широкая диссеминация вируса выражена на ранних сроках беременности.
Прямое действие вируса краснухи обусловлено его цитолитической активностью в некоторых тканях, свойством повреждать хромосомы и угнетать митотическую активность инфицированных клеток.
При инфицировании эмбриона или плода вирус краснухи оказывает иммунодепрессивное действие, приводящее к угнетению продукции интерферона и ингибиции клеточного иммунитета.
При врожденной краснухе иммунный ответ характеризуется рядом закономерностей.
Если мать переболела краснухой в период беременности, но плод не был инфицирован, то материнские IgG антитела передаются плоду уже с 12-16 недели, тогда как материнские IgM антитела обычно не проходят через плаценту. В течение 6-10 месяцев после рождения пассивные IgG антитела у ребенка исчезают.
Если произошло внутриутробное инфицирование, у зараженного плода, наряду с появлением материнских IgG антител, на 16-24 неделях развития начинают вырабатываться собственные вирусспецифические IgM антитела. Эти антитела могут персистировать у ребенка с врожденной краснухой в течение до 6 месяцев после рождения (иногда – до года и дольше). Со второй половины первого года жизни у детей с врожденной краснухой начинают продуцироваться специфические IgG антитела, имеющие низкую авидность.
Эпидемиология
Для краснухи характерна выраженная сезонность. Эпидемии регулярно сменяются периодами с низкой заболеваемостью.
На территориях с умеренным климатом сезонные пики заболеваемости наблюдаются весной; небольшие эпидемии возникают каждые 3-4 года, более крупные – раз в 6-9 лет.
Во время эпидемий краснухи в странах, где программы иммунизации против этой инфекции не проводятся, показатель заболеваемости синдромом врожденной краснухи составляет 0,6-2,2 случая на 1000 новорожденных.
Годовые показатели заболеваемости по Российской Федерации, регистрируемой с 1978 года, варьировали до 2009 года в пределах от 98,2 до 407,1 на 100 тысяч населения.
Факторы и группы риска
Врожденная краснуха может развиться если женщина, восприимчивая к вирусу краснухи, заболела ею в какой-либо период беременности. Наибольший риск возникновения пороков развития плода отмечается на ранних этапах беременности. Риск врожденной краснухи повышается также в конце беременности, когда ослабляется плацентарный барьер.
Существенно снижает риск возникновения синдрома врожденной краснухи своевременная иммунизация женщин фертильного возраста.
Клиническая картина
Cимптомы, течение
Прогноз инфекции для плода определяется
гестационным возрастом
ко времени заражения.
Если беременная больна краснухой, в период до 8-й недели беременности инфекция развивается у 50-80% плодов.
Если инфицирование беременной произошло во II триместре, заражается не более 10-20% плодов.
В III триместре заражение плода относительно редко.
Данные о поражениях плода в зависимости от сроков инфицирования матери (Николов З. и Гетев Г., 1983):
| Сроки инфицирования матери | Последствия для плода |
| 3 – 7 недель | Смерть плода и аборт |
| 2 – 6 недель | Катаракта, микрофтальмия, ретинопатия |
| 5 – 7 недель | Пороки сердца |
| 5 – 12 недель | Поражение внутреннего уха и слуха |
| 8 – 9 недель | Пороки развития молочных зубов |
При поражении плода вирусом краснухи характерен классический синдром Грегга:
– глухота;
– поражение глаз (катаракта, реже
глаукома
, помутнение роговицы,
миопия
, недоразвитие век, ретинoпатия)$
– пороки сердца (чаще – незаращение артериального протока, возможны также
ДМЖП
,
ДМПП
, стеноз легочной артерии и аорты, транспозиция сосудов).
Помимо перечисленных классических проявлений, существует расширенный синдром краснухи, в который входит множество других аномалий развития, характерных для этой инфекции:
–
микроцефалия
;
– увеличенный родничок;
– поражение головного мозга;
– глаукoма;
–
расщелина нёба
;
– интерстициальная пневмония;
– гепатит;
– поражение вестибулярного аппарата;
– пороки развития скелета;
– поражение трубчатых костей;
–
гепатоспленомегалия
;
– пороки развития мочеполовой системы.
Для больных детей типичны низкая масса тела и маленький рост при рождении, дальнейшее отставание в физическом развитии.
Одни из наиболее характерных признаков врожденной краснухи –
тромбоцитопеническая пурпура
(может сохраняться в течение от 2 недель до 3 месяцев) и гемолитическая анемия. Частота тромбоцитопенической пурпуры составляет 15 – 20%. Тромбоцитопения обычно купируется спонтанно в течение 1-го месяца жизни. Летальный исход редко бывает обусловлен
геморрагическим синдромом
, несмотря на то, что тромбоцитопения может быть достаточно выражена.
При врожденной краснухе могут наблюдаться разнообразные поражения центральной нервной системы, тяжелые гормональные изменения (сахарный диабет, болезнь Аддисона, недостаток гормона роста).
У большинства инфицированных детей в период новорожденности отмечается бессимптомное течение болезни. У 70% из них впоследствии появляются признаки врожденной краснухи.
Диагностика
Диагноз врожденной краснухи ставят на основании анализа данных клинико-эпидемиологических и лабораторных исследований.
Клинический диагноз синдрома врожденной краснухи (при отсутствии лабораторного подтверждения) основывается на выявлении двух любых основных симптомов или сочетания одного из основных симптомов и еще одного из дополнительного симптома.
Основные симптомы:
– катаракта или врожденная глаукома;
– врожденный порок сердца;
– глухота;
– пигментная ретинопатия.
Дополнительные симптомы:
– пурпура;
– спленомегалия;
– желтуха;
– микроцефалия;
– менингоэнцефалит;
– изменения костей;
– отставание в умственном развитии.
Лабораторная диагностика
Лабораторная диагностика заключается в определении IgM-антител к вирусу краснухи в сыворотке крови ребенка, обнаружении вируса краснухи в эпителии слизистых, для чего исследуются носоглоточные мазки и моча.
В основе лабораторной диагностики заболевания лежат выделение и идентификация вируса:
– определение титра специфических антител в сыворотке крови;
– РН;
– РСК;
– РТГА;
– РПГА;
– латекс-тест;
– ИФА;
– ПЦР;
– радиоиммунный анализ.
Лабораторным подтверждением диагноза является:
– в первом полугодии жизни ребенка – обнаружение вируса краснухи, высокий уровень антител к вирусу, специфические IgM;
– во втором полугодии – обнаружение высоких уровней вирусспецифических антител и низкоавидных IgG антител к вирусу краснухи.
У детей с синдромом врожденной краснухи (СВК) при рождении или вскоре после него и, как минимум, в течение первых трех месяцев жизни обнаруживаются специфические для краснухи IgM.
Если тест на IgM антитела при рождении отрицательный, но присутствует подозрение на краснуху, следует в ближайшее время повторить тест.
При наличии СВК результат теста на IgM антитела будет положительным не менее чем у 85% младенцев в период между 3 и 6 месяцами жизни, а иногда в течение периода до 18 месяцев.
Для определения низких уровней IgM антител метод иммобилизированных IgM антител (capture) является более надежными, по сравнению с непрямым методом иммуноферментного анализа (в особенности у детей с врожденной краснухой в возрасте старше трех месяцев).
Лабораторное подтверждение возможной врожденной краснухи у ребенка в возрасте старше 6 месяцев не ограничивается только тестом на IgM антитела и должно также включать несколько последовательных тестов на IgG антитела, которые позволят оценить устойчивость их уровня на протяжении нескольких месяцев. Наличие IgG антител было обнаружено в 95% случаев у детей с СВК в возрасте от 6 до 11 месяцев, ранее не вакцинированных против краснухи.
Следует иметь в виду, что все дети с СВК, могут выделять вирус в постепенно снижающихся количествах, по крайней мере, на протяжении всего первого года жизни.
Дифференциальный диагноз
Инфекция врожденной краснухи по своим клиническим проявлениям и их многобразию сходна с такими врожденными инфекциями, как токсоплазмоз, цитомегаловирус, вирус Эпштейна-Барр, вирус простого герпеса. Основным элементом дифференциальной диагностики являются лабораторные методы исследования.
Осложнения
– катаракта;
– глаукома;
– ретинит.
Сердце:
– открытый артериальный проток;
– стеноз легочной артерии;
– другие пороки сердца.
Центральная нервная система:
– умственная отсталость;
– микроцефалия;
– глухота;
– низкое количество тромбоцитов крови;
– увеличенные печень и селезенка;
– аномальный мышечный тонус;
– заболевания костей.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
В зависимости от активности текущей инфекции лечение проводят препаратами рекомбинантного интерферона и интерфероногенами. Проводится симптоматическая терапия.
Прогноз
Прогноз обусловлен тяжестью состояния. Пороки сердца часто могут быть исправлены. Повреждение нервной системы является постоянным.
Госпитализация
Лечение детей с врожденной краснухой должно осуществляться в стационаре. Лечение пороков развития проводят в профильных стационарах, где осуществляются их коррекция и реабилитационные меры.
Профилактика
Неспецифическая профилактика:
– исключение контактов беременных с больными краснухой;
– своевременная и точная диагностика краснухи у беременных с подозрением на краснуху;
– расшифровка этиологии очагов экзантемных заболеваний, где оказались беременные;
– определение иммунного статуса;
– серологический надзор за неиммунными (восприимчивыми) лицами.
Иммунизация населения живыми аттенуированными вакцинами против краснухи является наиболее эффективным путем защиты от приобретенной и врожденной краснухи.
Информация
Источники и литература
- Control and prevention of rubella: evaluation and management of suspected outbreaks, rubella in pregnant women, and surveillance for congenital rubella syndrome MMWR, 2010
- Eliminating measles and rubella and preventing congenital rubella infection. WHO European Region strategic plan 2005–2010. Copenhagen, WHO Regional Oi ce for Europe, 2005
- Ткаченко А. К. Современные аспекты клиники, диагностики, лечения внутриутробных инфекций у новорожденных. Учебно-метод. пособие. Мн.: БГМУ, 2003
- “Rubella and congenital rubella (German measles)” Edlich RF, Winters KL, Long WB 3rd, Gubler KD., J Long Term Eff Med Implants, 15(3), 2005
- “Rubella” Centers for Disease Control and Prevention, In: Atkinson W et al., eds. Epidemiology and prevention of vaccine-preventable diseases, 9th ed. Washington, DC, Public Health Foundation, 2008
- “Rubella” Mason WH, In: Kliegman RM, Behrman RE, Jenson HB, Stanton BF, eds. Nelson Textbook of Pediatrics, 18th ed. Philadelphia, 2007
- “Врожденная краснуха” Зверев В.В., Десятскова Р.Г., журнал “Вакцинация”, №6, 2004
- “Диагностика врождённой краснухи в Российской Федерации” Балаев Н.В., Контарова Е.О., Юминова Н.В./Материалы 4-й конференции “Идеи Пастера в борьбе с инфекциями”, СП-б, 2008
- стр.5
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
