Витамин д при камнях в почках
Витамин D может вызвать почечную недостаточность у людей, которые не испытывают его дефицита и превышают рекомендуемую дозировку.
Кажется, уже все поняли, что витамины и добавки не имеют доказанной эффективности. Если только речь не идет о ситуациях, когда их прием оправдан из-за выявленного дефицита или серьезного заболевания.
До недавнего времени считалось, что любой может продолжать принимать витамины, если привык и не может остановиться: максимум, что человек потратит — деньги, а здоровье уж точно останется при нем. Ну, может быть, какая-то статистически незначительная польза будет наблюдаться и все. Теперь же появляются исследования, которые точно показывают: витамины не только бесполезны, но в некоторых случаях и вредны.
В 2003 году Рабочая группа по профилактическим мероприятиям США (USPSTF) отказалась рекомендовать витамины A, C, E, поливитамины с фолиевой кислотой и антиоксиданты для профилактики сердечно-сосудистых заболеваний или рака. Доказательств их преимуществ оказалось недостаточно. USPSTF не советовала принимать и бета-каротин, как самостоятельно, так и в составе других добавок, поскольку выяснилось, что он не только не приносит пользы, но и вреден для людей с повышенным риском рака легких. Вывод: мультивитамины и минералы при первичной профилактике сердечно-сосудистых заболеваний и рака неэффективны.
В 2013 году в издании Annals of Internal Medicine была опубликована статья с говорящим заголовком Enough Is Enough: Stop Wasting Money on Vitamin and Mineral Supplements, основанная на выводах многочисленных рандомизированных исследований. Доказано: бета-каротин и высокие дозы витаминов E и A вредны. Антиоксиданты, фолиевая кислота (за исключением приема беременными) и витамины группы B неэффективны при профилактике хронических заболеваний и предотвращении преждевременной смерти по их причине. И хотя есть данные о незначительном проценте преимущества или вреда в небольших группах, большинству здоровых людей они не нужны и не должны использоваться для профилактики заболеваний.
«Эффективность» мультивитаминов и минералов для пациентов, перенесших инфаркт миокарда, хорошо изучена здесь. Многоцентровое двойное слепое плацебо-контролируемое рандомизированное исследование показало, что высокие дозы мультивитаминов и минералов при вторичной профилактике атеросклеротических заболеваний (инфарктов, инсультов) не снижают риски. Исследователям не удалось получить статистически значимые цифры. А это рандомизированное исследование показало, что мультивитамины не улучшают когнитивные способности (память, концентрацию, внимание) у пожилых, несмотря на заверения в обратном.
Единственной, открытой областью для исследований остается витамин D. Конечно, в первую очередь обсуждаются его преимущества для людей с повышенным риском остеопороза, и им по-прежнему без него не обойтись. Но доказать, что витамин D может быть так же эффективен при профилактике болезней сердца или рака не получилось. А недавно подоспели новые данные исследователей из университета Торонто, они выяснили, что переизбытке витамина D (10 000 ME в сутки) в организме серьезно повышается риск почечной недостаточности.
В Канаде для профилактики остеопороза рекомендуется принимать 400-1000 ME витамина D в день. Пожилым и людям с повышенным риском этого заболевания — 800-2000 ME. В США рекомендуемое суточное потребление витамина D для мужчин и женщин в возрасте от 1 до 70 лет составляет 600 МЕ и 800 МЕ для лиц старше 70 лет. Поскольку витамин D обладает широким терапевтическим диапазоном, токсичность встречается редко. Однако витамин является жирорастворимым, поэтому длительный прием в высоких дозах может привести к его избыточному накоплению в организме.
О токсичности витамина D
«Многие воспринимают витамин D как безвредную добавку из-за его исторически завышенной пользы и доступность в составе безрецептурных препаратов», — комментирует один из авторов исследования, д.м.н. Борн Огюст. — Тем не менее, риск токсичности витамина D и, возможно, риск повреждения почек при передозировке вполне реальны».
Токсичность витамина D имеет широкий спектр неспецифических симптомов, которые могут затруднять постановку диагноза. Среди прочих эти симптомы включают: усталость, повышенное артериальное давление, частое мочеиспускание, спутанность сознания и зуд. Если вовремя обратить внимание на ранние признаки токсичности, вполне можно избежать повреждения почек.
Если человек принимает витамин D по показаниям, он вполне может управлять своими рисками. Вместе с врачом нужно провести тщательный анализ принимаемых рецептурных и безрецептурных препаратов, ограничить пребывание на солнце, рассчитать количество витамина, поступающего из пищи и пищевых добавок, даже при отсутствии симптомов постоянно мониторить уровень витамина в организме. Для восстановления нормального уровня жирорастворимого витамина может потребоваться несколько месяцев. Кроме того, после прекращения приема добавок с витамином D уровень кальция может продолжать некоторое время расти. «Клиницистам следует также рассмотреть возможность применения дополнительных методов лечения после прекращения добавок с витамином D и кальцием — таких как гидроксихлорохин, глюкокортикоиды и кетоконазол, если у пациента наблюдается симптоматика снижения активной формы витамина D в организме», — говорит Огюст.
Cлучай, подтверждающий опасность повреждения почек при чрезмерном употреблении добавок, содержащих витамин D и интенсивном воздействии солнца
Мужчина 54-х лет, недавно вернувшийся из поездки в Юго-Восточную Азию. Избыточное пребывание на солнце: 6-8 часов в день в течение 2-х недель. По возвращении домой (Канада) прошел осмотр у врача, выявлен повышенный уровень креатинина, белка, участвующего в обменных процессах, в основном в мышечной ткани, сердце и печени (132 мкмоль/л при норме 100 мкмоль/л). Четыре недели спустя, несмотря на прекращение приема гипотензивных препаратов и диуретиков (снижение давления, мочегонные), которые могли вызвать у мужчины обезвоживание и повышение креатинина, анализ показал еще более высокий уровень этого белка (376 мкмоль/л). Так пациент попал к нефрологу.
Здесь, на приеме, выяснилось, что принимать повышенную дозу витамина D мужчине порекомендовал натуропат. Несмотря на то, что у него не отмечался дефицит витамина, не было риска остеопороза, он ежедневно принимал 8000-12000 ME витамина D. Обследование выявило гиперкальциемию (повышение концентрации кальция в плазме крови) и высокий уровень витамина D (1,25-дигидроксивитамин D3 — 274 пмоль/л; 25-гидроксивитамин D3 — 241 нмоль/л). Биопсия почек показала повреждения (нефросклероз и микрокальцификация без саркоидоза или вариабельности легких цепей (иммуноглобулина)). Нефролог посоветовал пациенту прекратить прием добавок с витамином D и перестать есть продукты, богатые кальцием. Пациент возобновил прием одного гипотензивного препарата, без диуретиков.
Во время второго посещения врачи обнаружили, что уровень 1,25-дигидроксивитамина D3 (биологически активная форма витамина D) и кальция продолжил повышаться. Пациент также стал жаловаться на кожный зуд, вероятно, из-за высокого уровня кальция. Он отказался от приема глюкокортикоидов из-за опасений по поводу увеличения веса. После приема гидроксихлорохина в дозе 400 мг в день уровень кальция и витамина D снизился. Спустя почти год уровень кальция и витамина D нормализовался, однако пациенту был поставлен диагноз 3-я стадия хронической болезни почек.
Источник
Часть II
Есть ли сегодня вопросы к безопасности добавок витамина D при приеме в дозах, не выходящих за рекомендованные для профилактики или терапии дефицита витамина D?
Если отбросить довольно очевидные ситуации с передозировками, связанными с мегадозами витамина D, на сегодня нам известно лишь об одном аспекте безопасности, который следует рассмотреть подробно, а именно: о рисках развития нефролитиаза (образования камней в почках) на фоне приема добавок витамина D.
Риск развития нефролитиаза в России был велик и остается относительно высоким, в первую очередь из-за низкого и чрезвычайно низкого качества воды – этот фактор риска справедлив для всех и каждого. Образованию камней в почках часто способствует гиперкальциурия (повышенное содержание кальция в моче), у которой есть масса собственных причин. Одной из редких причин является активный метаболит витамина D – кальцитриол, который увеличивает усвоение кальция в пищеварительной системе. В свою очередь экскреция кальция с мочой напрямую связана с усвоением пищеварительного кальция, что означает, что метаболиты витамина D теоретически могут усиливать кальциурию и способствовать образованию некоторых видов мочевых камней.
Сразу определим то, что риски нефролитиаза в разрезе уровня 25(OH)D или кальцитриола касаются узкой, имеющей некоторые исходные особенности и предрасположенность, группы людей.
Большой мета-анализ накопленных данных был опубликован исследователями из Новой Зеландии в 2016 году. Анализ данных 48 исследований, которые охватывали почти 20000 человек показал, что:
- добавки витамина D в некоторых случаях приводят к повышению уровня кальция в моче и плазме, то есть, возможно, формируют определенный риск камнеобразования в почках;
в больших исследованиях связь добавок витамина D с риском возникновения камней в почках не была установлена.
Риски гиперкальциемии и гиперкальциурии при применении витамина D по результатам мета-анализа были сопоставимы: отношение рисков 1,54 (95% ДИ: 1,09-2,18; Р = 0,01) и 1,64 (95% ДИ: 1,06, 2,53; Р = 0,03) соответственно. Однако связи длительности приема, дозировок и уровня 25(OH)D на риски образования камней пока не обнаружили.
Казалось бы, можно закрывать вопрос? Почти, мы понимаем, что в среднем случае никаких проблем не будет. Но нет ли сведений о каких-то более редких случаях, которые в больших данных могли «потеряться»? Два французских исследователя в 2018 году опубликовали обзор, в котором попытались глубже рассмотреть данную проблему. Их выводы звучат так: «Появляется все больше доказательств того, что прием холекальциферола, или высокий уровень 25(OH)D в плазме могут увеличить экскрецию кальция с мочой, вызывая образование камней в почках у предрасположенных людей или определенных групп пациентов.»
Можем ли мы как-то выявить тех самых предрасположенных людей, желательно заранее? Авторы приводят данные о том, что, по всей видимости, проблема у тех самых предрасположенных людей связана с особенностями дальнейшего обмена одной из форм витамина D – 1,25(OH)2 D3 (он же 1,25-дигидроксихолекальциферол), и/или особенностями чувствительности специфических рецепторов.
Так или иначе, есть основания полагать, что некоторые кальциевые камнеобразователи имеют более высокие уровни кальцитриола. Кишечная абсорбция кальция для пути параклеточной абсорбции зависит от внутрипросветной концентрации кальция, этот механизм будет у всех примерно одинаковым. Однако трансцеллюлярная абсорбция кальция опосредуется 1,25-дигидроксивитамином D или тем самым кальцитриолом.
Один из возможных сценариев повышения уровня кальцитриола – наличие мутации SLC34A1, затрагивающей переносчик фосфата NPT2a. Распространенность данной мутации в некоторых странах ЕС составляет примерно 1:33000. Низкий уровень фосфатов стимулирует выработку кальцитриола в проксимальных канальцах почек. Другой сценарий – повышенный уровень кальцитриола вызывает избыточное потребление белка, и связанная с этим клубочковая гиперфильтрация. Третий – у детей описана мутация фермента CYP24A1, который ответственный за деградацию кальцитриола. Наверняка есть и иные сценарии, а также их комбинации.
Вместе с тем, известно, что некоторые люди, страдающие абсорбционной гиперкальциурией и камнями в почках, имеют нормальные уровни сывороточного кальцитриола. Есть предположения, что у таких людей проблема в том, что они более чувствительны к витамину D или его метаболитам. Были найдены и связи с определенной генетикой – полиморфизм гена VDR, кодирующего рецептор витамина D.
Может ли какой-то человек иметь одновременно проблемы с обменом кальцитриола и особую чувствительность рецепторов витамина D? Наверняка при большом числе наблюдений можно найти и таких людей.
Итак, мы вряд ли понимаем, какие исходные факторы, а скорее их сочетание, могут обуславливать риски образования камней в почках при приеме витамина D. Очевидно, что у подавляющего большинства людей практически при любом режиме приема витамина D3, в том числе при уровнях, значительно превышающих оптимальное значение, риски формирования нефролитиаза никак не изменятся.
Эффективной скрининговой методики не существует, ее лишь предстоит разработать на основании тех исследований, которые еще предстоит провести в данной области. Нет и понимания того, где провести «красные линии». Тем не менее можно утверждать, что людям с повышенным уровнем кальция в плазме крови следует с осторожностью отнестись к приему любых доз витамина D3, а также осуществить под руководством врача индивидуальный мониторинг безопасности приема D3.
Исследование уровня 1,25-OH2 D3 (кальцитриола), так же, как и исследование уровня 25-OH D3 (гидроксихолекальциферола), является относительно дорогостоящим тестом. При наличии возможности, следует осуществлять контроль не только достижения целевых значений уровня 25(OH)D, но и оценить уровень 1,25-OH2 D3 спустя некоторое время после начала регулярного приема витамина D3.
Методология диагностики гиперкальциурии не стандартизирована. Применяется исследование уровня кальция в суточной моче, но данный метод не очень подходит для скрининговых исследований.
Нормальный диапазон уровня кальция в крови составляет 2,1–2,6 ммоль/л (8,8–10,7 мг/дл , 4,3–5,2 мг-экв/л ). Превышение уровня в 2,6 ммоль/л трактуется как гиперкальциемия. Учитывая невысокую стоимость данного теста, его проведение можно определенно рекомендовать перед началом приема витамина D, а также контроль данного параметра в первые месяцы приема витамина D3.
← Часть I. Витамин D – риски применения сверхвысоких доз
- Haug CJ, Aukrust P, Haug E. и др. Severe deficiency of 1,25-dihydroxyvitamin D3 in human immunodeficiency virus infection: association with immunological hyperactivity and only minor changes in calcium homeostasis. J Clin Endocrinol Metab. 1998 Nov;83(11):3832-8. PMID: 9814454.
- Chowdry AM, Azad H, Najar MS, Mir I. Acute kidney injury due to overcorrection of hypovitaminosis D: A tertiary center experience in the Kashmir Valley of India. Saudi J Kidney Dis Transpl. 2017 Nov-Dec;28(6):1321-1329. PMID: 29265043.
- Dorman DC. Toxicology of selected pesticides, drugs, and chemicals. Anticoagulant, cholecalciferol, and bromethalin-based rodenticides. Vet Clin North Am Small Anim Pract. 1990 Mar;20(2):339-52. PMID: 2156370.
- Marcinowska-Suchowierska E, Kupisz-Urbańska M, Łukaszkiewicz J, Płudowski P3, Jones G4. Vitamin D Toxicity-A Clinical Perspective. Front Endocrinol (Lausanne). 2018 Sep 20;9:550. PMID: 30294301.
- Villamor E. A potential role for vitamin D on HIV infection? Nutr Rev. 2006 May;64(5 Pt 1):226-33. PMID: 16770943.
- Haug C, Müller F, Aukrust P, Frøland SS. Subnormal serum concentration of 1,25-vitamin D in human immunodeficiency virus infection: correlation with degree of immune deficiency and survival. J Infect Dis. 1994 Apr;169(4):889-93. PMID: 7907645.
- Lake JE, Adams JS. Vitamin D in HIV-Infected Patients. Curr HIV/AIDS Rep. 2011 Sep;8(3):133-41. PMID: 21647555.
- Stein EM, Yin MT, McMahon DJ и др. Vitamin D deficiency in HIV-infected postmenopausal Hispanic and African-American women. Osteoporos Int. 2011 Feb;22(2):477-87. PMID: 20585939.
- Adams JS, Hewison M. Update in vitamin D. J Clin Endocrinol Metab. 2010 Feb;95(2):471-8. PMID: 20133466.
- Flegg PJ. Potential risks of ultraviolet radiation in HIV infection. Int J STD AIDS. 1990 Jan;1(1):46-8. PMID: 2099198.
- Saah AJ, Horn TD, Hoover DR. и др. Solar ultraviolet radiation exposure does not appear to exacerbate HIV infection in homosexual men. The Multicenter AIDS Cohort Study. AIDS. 1997 Nov 15;11(14):1773-8. PMID: 9386813.
- Holick MF, Binkley NC, Bischoff-Ferrari HA. И др. Guidelines for preventing and treating vitamin D deficiency and insufficiency revisited. J Clin Endocrinol Metab. 2012 Apr;97(4):1153-8. PMID: 22442274.
- IOM (Institute of Medicine) Dietary Reference Intakes for Calcium and Vitamin D. Washington, DC: National Academies Press; (2011) p. 1–1115. nationalacademies.org.
- Durazo-Arvizu RA, Dawson-Hughes B, Kramer H, Cao G, Merkel J, Coates PM, Sempos CT. The Reverse J-Shaped Association Between Serum Total 25-Hydroxyvitamin D Concentration and All-Cause Mortality: The Impact of Assay Standardization. Am J Epidemiol. 2017 Apr 15;185(8):720-726. PMID: 28338905.
- Worcester EM, Coe FL. Nephrolithiasis. Prim Care. 2008 Jun;35(2):369-91, vii. PMID: 18486720.
- Pronicka E, Ciara E, Halat P, Janiec A. и др. Biallelic mutations in CYP24A1 or SLC34A1 as a cause of infantile idiopathic hypercalcemia (IIH) with vitamin D hypersensitivity: molecular study of 11 historical IIH cases. J Appl Genet. 2017 Aug;58(3):349-353. PMID: 28470390.
- Malihi Z, Wu Z, Stewart AW, Lawes CM, Scragg R. Hypercalcemia, hypercalciuria, and kidney stones in long-term studies of vitamin D supplementation: a systematic review and meta-analysis. Am J Clin Nutr. 2016 Oct;104(4):1039-1051. PMID: 27604776.
- Letavernier E, Daudon M. Vitamin D, Hypercalciuria and Kidney Stones. Nutrients. 2018 Mar 17;10(3). PMID: 29562593.
Источник
Камни в почках. Рахит и дефицит витамина D
а) При гиперпаротиреоидизме образуются камни в почках. У большинства пациентов с умеренным гиперпаратиреоидизмом отмечается нерезко выраженная симптоматика костных заболеваний и незначительные общие нарушения как результат гиперкальциемии, но эти состояния сопряжены с высокой вероятностью образования камней в почках.
Причина заключается в избыточной абсорбции кальция и фосфатов из кишечника или мобилизации их из костей при гиперпаратиреоидизме. Избыток кальция и фосфатов должен экскретироваться почками, при этом их концентрация в моче повышается.
Кристаллы фосфата кальция начинают формировать в почках камни, состоящие из фосфорнокислых солей кальция. Наряду с ними появляются камни, состоящие из оксалатов кальция, т.к. даже при нормальной концентрации оксалатов избыток кальция приводит к осаждению солей кальция.
Поскольку растворимость большинства почечных камней в умеренно щелочной среде низка, тенденция к образованию конкрементов в моче со щелочной реакцией значительно выше, чем в кислой. По этой причине кислотосодержащий рацион и использование кислотосодержащих медикаментов часто рассматривают как способ лечения нефролитиаза.
б) Вторичный гиперпаратиреоидизм. При вторичном гиперпаратиреоидизме высокий уровень ПТГ наблюдается скорее как компенсаторная реакция на гипокалъциемию, чем первичное нарушение функций паратиреоидных желез. Эта особенность резко отличает данное состояние от первичного гипертиреоидизма, сопряженного с гиперкальциемией.
Вторичный гиперпаратиреоидизм может быть вызван дефицитом витамина D или хронической почечной патологией, при которой поврежденные почки не способны продуцировать достаточные количества активной формы витамина D — 1,25-дигидроксихолекальциферола. Как подробно обсуждалось ранее, дефицит витамина D ведет к остеомаляции (нарушению минерализации костей), а высокий уровень ПТГ вызывает рассасывание костей.

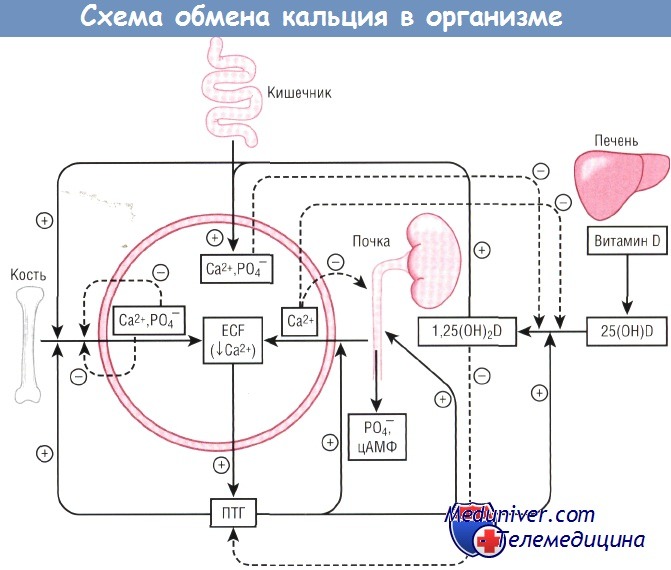
Схема гомеостаза кальция, демонстрирующая взаимодействия между кальцием, кальциотропными гормонами и системой органов.
1,25(OH)2D—1,25-дигидроксивитамин D;
25(OH)D—25-гидроксивитамин D;
ECF — эргокальциферол;
ПТГ — паратиреоидный гормон;
цАМФ — циклический аденозинмонофосфат.
Рахит и дефицит витамина D
Рахит наблюдается главным образом у детей. Он является следствием дефицита кальция и фосфатов в экстрацеллюлярном пространстве, обычно вызванным дефицитом витамина D. Если ребенок достаточное время пребывает на солнце, 7-дегидрохолестерол в коже активируется ультрафиолетовыми лучами и образует витамин D3, который предупреждает развитие рахита, обеспечивая всасывание кальция и фосфатов из кишечника.
У детей, не вырабатывающих зимой достаточного количества витамина D, возникает дефицит этого витамина без обеспечения дополнительных поступлений его с пищей. Рахит развивается ближе к весне, т.к. запас витамина D, созданный в печени летом, к этому времени истощается, поэтому начинающееся вымывание кальция и фосфатов из костей может препятствовать развитию клинических признаков рахита в течение нескольких месяцев существования дефицита витамина D.
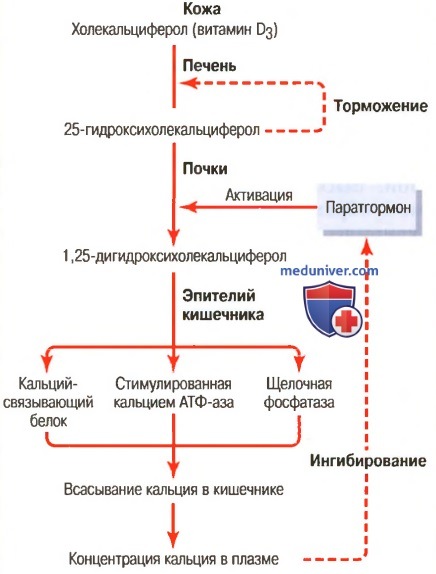
Активация преобразований витамина D3 в 1,25-дигидроксихо-лекальциферол и роль витамина D в регуляции концентрации кальция в плазме
а) Концентрация кальция и фосфатов в плазме при рахите снижается. Концентрация кальция в плазме при рахите снижается незначительно, в то время как уровень фосфатов существенно подавлен. Это является следствием того, что паращитовидные железы предупреждают падение концентрации кальция в крови посредством вымывания кальция из костей. Однако эта регуляторная система недостаточно хороша для предупреждения падения концентрации фосфатов в плазме крови, т.к. возросшая активность паращитовидных желез увеличивает экскрецию фосфатов с мочой.
б) Рахит ослабляет кости. На фоне длительно существующего рахита заметное компенсаторное увеличение продукции ПТГ вызывает резкое рассасывание костей остеокластами. Это, в свою очередь, ведет к тому, что кости постепенно утрачивают твердость. При действии заметных физических нагрузок на кость остеобласты активируются и формируют большое количество остеоида, который не может кальцинироваться в связи с отсутствием достаточных количеств кальция и фосфатов. В итоге образуется новая костная ткань, которая, не кальцинируясь, остается мягкой. Непрочный остеоид постепенно занимает место более старой костной ткани, которая подвергается рассасыванию.
в) Тетания при рахите. На ранних стадиях рахита тетания почти никогда не наблюдается в связи с тем, что паратиреоидные железы длительное время стимулируют резорбцию костей остеокластами, в результате в экстрацеллюлярной жидкости поддерживается почти нормальный уровень кальция. Однако когда кости как источник кальция опустошаются, уровень кальция во внеклеточной жидкости начинает быстро снижаться. Как только уровень кальция в крови падает ниже 7 мг/дл, это служит сигналом для развития тетании, и на ее фоне ребенок может погибнуть от респираторного спазма, если вовремя не ввести внутривенно препараты кальция, немедленно прекращающие судорожный спазм.
г) Лечение рахита. Лечение рахита заключается в обеспечении достаточного количества кальция и фосфатов с пищей и, что не менее важно, в использовании большого количества витамина D. При отсутствии витамина D всасывание кальция и фосфатов в кишечнике слишком мало.
– Также рекомендуем “Остеомаляция. Остеопороз и характеристика”
Оглавление темы “Минерализация костей и зубов”:
1. Роль паратгармона. Остеолиз под действием паратгармона
2. Медленная фаза рассасывания кости. Влияние паратгормона на почки
3. Влияние паратгормона на кишечник. Регуляция секреции паратгормона
4. Кальцитонин. Функции кальцитонина
5. Влияние кальцитонина на концентрацию кальция в плазме. Регуляция концентрации кальция в крови
6. Гормональная регуляция концентрации ионов кальция. Гипопаратиреоидизм
7. Первичный гиперпаратиреоидизм. Заболевания костей и гиперпаратиреоидизм
8. Камни в почках. Рахит и дефицит витамина D
9. Остеомаляция. Остеопороз и характеристика
10. Физиология зубов. Эмаль и дентин зубов
Источник
