Вакцинный штамм вируса кори

Вакцинный штамм вируса. Опасность живых вакцин.
При лицензировании новых живых вакцин для животных во многих странах (ЕС, США, Япония) их проверяют на отсутствие горизонтальной передачи вакцинного штамма. Проверку проводят на естественно восприимчивых животных (10 вакцинированных и 10 контактных). При совместном содержании в течение 2—4 недель о наличии или отсутствии горизонтальной передачи судят по результатам тщательного лабораторного обследования этих животных. Однако при отрицательном результате таких исследований не исключается принципиальная возможность контактной передачи вакцинного штамма при массовой вакцинации в условиях влияния множества эндогенных и экзогенных факторов.
Редкие случаи такой передачи некоторых вакцинных штаммов известны, но они не ведут к повышению вирулентности вакцинного вируса и не сопровождаются снижением эффективности вакцинации. Исключением из этого правила является живая вакцина против полиомиелита. Вакцинный штамм Сэбина полиовируса типа 1 и 3 в редких случаях оказался способным вновь обрести нейровирулент-ность и вызывать заболевание у вакцинированных или у контактировавших с ними людей. Однако это происходит с исключительно низкой частотой (около одного случая на 106—107 иммунизации) и в общем не влияет на выраженную эпидемиологическую эффективность данного препарата.
Выяснена генетическая основа этого довольно редкого повышения вирулентности полиовирусных вакцинных штаммов при репликации в кишечнике привитых.
Другое исключение состоит в том, что некоторые аттенуированные вакцинные штаммы могут довольно легко передаваться горизонтальным путем, не вызывая при этом нежелательных последствий. Однако из-за их высокой эффективности приходится мириться с циркуляцией вакцинного вируса в популяции. Таким примером могут служить некоторые вакцинные штаммы вируса ньюкаслской болезни, которые бессимптомно иммунизируют кур, находящихся в контакте с привитыми в полевых условиях. Способность некоторых аттенуированных штаммов выделяться из организма вакцинированных животных и иммунизировать контактирующих индивидуумов данной популяции считалась положительным явлением, так как облегчала формирование группового иммунитета. Вероятно, данное положение может быть приемлемым только в случае применения нереверсибельных вакцин.
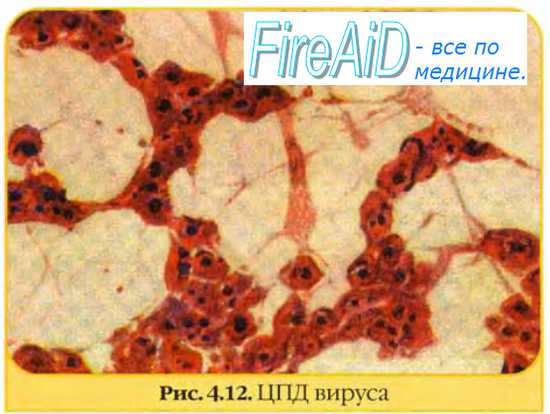
Другая потенциальная опасность живых вакцин состоит в том, что вакцинные штаммы могут длительно персистировать в организме привитых. Например, известны случаи, когда вирус краснухи выделяли из лимфоцитов лиц с артритами через 6 лет после иммунизации. Известны также случаи длительной персистенции (19 мес) вакцинного штамма вируса ветряной оспы в организме привитых детей с последующей реактивацией и восстановлением вирулентности. Однако, в общем, вероятность такой ситуации очень низкая, а широкое применение живой вакцины против кори устраняет редкое, но длительное носительство полевого вируса кори.
Живые вакцины, применяемые в ветеринарии, должны использоваться только для тех видов животных, для которых они предназначены. Например, живая вакцина против чумы собак может вызывать летальную инфекцию у некоторых видов пушных зверей. Живая вакцина против болезни Ауески безопасна для свиней, но высоко вирулентна для пушных зверей.
Противоположным явлением недостаточной аттенуации является чрезмерная аттенуация вируса, при которой могут утрачиваться полезные свойства аттенуированных штаммов и практический смысл их получения. Чрезмерная аттенуация вируса кори при длительном пассировании в различных культурах клеток могла быть возможной причиной ослабления иммуногенной активности вакцины Эдмонстон-Загреб и Ленинград-16. Однако такого не произошло в опытах с вирусом осповакцины. После продолжительной персистентной инфекции выделены аттенуированные для мышей мутанты, имеющие большую делению размером 8 МД на левом конце генома и изменение нуклеотидной последовательности в другой части генома, что сопровождалось значительным изменением структуры белков оболочки (14 и 21 кД) и нуклеоида (39 кД).
Несмотря на такие изменения, аттенуированные мутанты сохраняли иммуногенность и защищали мышей от заражения летальными дозами вирулентного штамма вируса. Таким образом, глубокая аттенуация вируса осповакцины сохранялась в процессе персистенции и, несмотря на значительные изменения генома и поверхностных белков, не сопровождалась потерей иммуногенных свойств. Создается впечатление, что вирус осповакцины является исключением из правил.
Во избежание потери полезных свойств при изготовлении живых вакцин используют вакцинные штаммы только в том диапазоне пассажей, который определен для каждого из них в предварительных опытах и является гарантией безвредности и активности вакцины (обычно в течение не более 20 пассажей от матричной расплодки вируса).
Теоретически одновременное введение двух или более живых вакцин может вызывать снижение иммунного ответа за счет гетерологической интерференции вакцинных штаммов вирусов. На практике оказалось, что это зависит от конкретных вакцин. Так, одновременное применение комбинированной вакцины против кори, краснухи и паротита безопасно и эффективно. Аналогичный результат получен при одновременной иммунизации кур против болезни Марека, ларинготрахеита, ньюкаслской болезни и оспы. Однако пероральная вакцина против полиомиелита и вакцина против ротавирусной инфекции не сочеталась между собой. Также не рекомендуется использовать комбинацию живых вакцин против инфекционного бронхита, ларинготрахеита и ньюкаслской болезни.
Вероятно, все зависит от места репликации вакцинных вирусов в организме. Если места репликации вакцинных штаммов совпадают, значит будет гетероинтерференция, и такие вакцины нельзя применять одновременно.
– Также рекомендуем “Рекомбинация вирусов живых вакцин. Контаминация живых вакцин.”
Оглавление темы “Живые вакцины. Гетерологичные вакцины. Субъединичные вакцины.”:
1. Продолжительность аттенуации вирусов. Длительность аттенуирования вирионов.
2. Вакцинный штамм вируса. Опасность живых вакцин.
3. Рекомбинация вирусов живых вакцин. Контаминация живых вакцин.
4. Преимущества живых противовирусных вакцин. Ранняя защита после вакцинации.
5. Современные методы аттенуации вирусов. Успехи и неудачи разработок по аттенуированию вирионов.
6. Гетерологичные вакцины. Вакцина против оспы людей.
7. Виды гетерологичных вакцин. Гетерологичные вакцины против ротовирусов.
8. Вакцины из очищенных нативных вирусных белков. Виды субъединичных вакцин.
9. Методика создания субъединичных вакцин. Субъединичная вакцина против гриппа.
10. Разновидности субъединичных вакцин. Успехи в разработке субъединичных вакцин.
Источник
Живая аттенуированная вакцина против кори. Аттенуированный вирус паротита, ветряной оспы, краснухи.
Первая живая аттенуированная вакцина против кори получена из исходного вирулентного штамма Эдмонстон, выделенного в 1954 г. и прошедшего 7 пассажей в культуре клеток почки человека и 6 пассажей в культуре клеток Vero. После 24 пассажей в культуре клеток почки и 28 пассажей в культуре клеток амниона человека получен штамм Эдмонстон-Эндерс. В дальнейшем его аттенуировали следующим образом:
6 пассажей на куриных эмбрионах (в амниотическую полость); 13 пассажей в культуре клеток куриных эмбрионов; 6 пассажей на куриных эмбрионах (в амниотическую полость); 3 пассажа в культуре клеток куриных эмбрионов; 8 пассажей в культуре клеток куриных эмбрионов (при 36°С); 40 пассажей в культуре клеток куриных эмбрионов (при 32°С).
В результате этих пассажей получен современный аттенуированный вакцинный штамм Moraten. Такой вирус слабо размножался в привитом организме и вызывал слабо выраженные признаки болезни у приматов. Вакцинный штамм имел множественные мутации, часть из которых была связана с изменением прикрепительного белка. Успех вакцинации этим штаммом был обусловлен его слабой репликацией, потомство вирионов часто оставалось на месте репликации, и вакцинация вызывала слабую или инапарантную инфекцию у отдельных пациентов.
В дальнейшем аттенуация этого штамма была продолжена разными авторами, в результате чего получены новые вакцины (Загреб, ALK-C, САМ, Ленинград 16, Шанхай-191). Уровень антител у вакцинированных зависел от возраста пациента и наличия материнских антител. Полиморфизм генов, ответственных за иммунный ответ, также оказывал влияние на сероконверсию. Обычно одна доза (3,0-4,0 lg БОЕ) вакцины вызывала сероконверсию у 80-95% привитых. Когда дозу вакцины для детей 4-6 месячного возраста увеличивали в 10—100 раз, сероконверсия усиливалась. Однако применение высокотитражной вакцины в странах с высокой детской смертностью сопровождалось увеличением смертности девочек в последующие 2—3 года.

Иммунный ответ на живую вакцину подобен иммунному ответу на естественную инфекцию, хотя вакцинальный иммунитет более вариабельный и менее продолжительный. Для предупреждения вспышки кори с учетом ее высокой контагиозности необходимо, чтобы по крайней мере 98% населения было серопозитивными. Роль латентного инфицирования на фоне недостаточного иммунитета в поддержании вируса неизвестна. Корь остается наиболее распространенным заболеванием людей в разных частях света. В центре современной стратегии борьбы с корью остается одновременная массовая вакцинация. Теоретически, корь является идеальным объектом для ликвидации путем иммунизации живой вакциной. Вирус имеет один серотип, большинство случаев болезни легко распознается клинически, не существует животных носителей вируса и существуют эффективные вакцины.
Живые вакцины Jery Lynn, Urabe, Am9 и Ленинград-3 против эпидермического паротита получены путем аттенуации вируса серийным пассированием в куриных эмбрионах (КЭ) и в культуре клеток КЭ. Каждая из этих вакцин представляет собой смесь нескольких аттенуированных штаммов. Например, штамм Jery Lin В аттенуирован пассажами в куриных эмбрионах (17 пассажей) и в культуре клеток куриных эмбрионов. Вакцина из этого штамма представляет собой смесь, по крайней мере, двух аттенуированных штаммов JL5 и JL2 в соотношении 5:1. После однократного парентерального применения живых вакцин ВНА появляются в течение 2 недель у 95% привитых и могут сохраняться более 19 лет. Для профилактики паротита в России применяют живую вакцину Ленинград-3 из аттенуированного штамма (Л-3), размноженного в первичной культуре клеток японских перепелов. Иммунитет развивается примерно у 60% привитых (> 10 000 ТЦД50) и сохраняется не менее 8 лет.
Попытки аттенуировать вирус ветряной оспы увенчались успехом. С этой целью его пассировали в культурах клеток эмбриона человека и морской свинки, а затем в диплоидных клетках человека WI-38. Вакцина из аттенуированного штамма «Ока» оказалась слабореактогенным безопасным препаратом, создающим иммунитет более чем у 90% детей сроком на один год. Установлено, что во время пассирования в культуре штамм «Ока» претерпел множество мутаций, о чем свидетельствует потеря, по крайней мере, шести сайтов рестрикции, однако основа его аттенуации не выяснена. При использовании миллионов доз этой вакцины в США очень редко отмечали незначительные осложнения. Вакцина из штамма «Ока» — первая живая вакцина против вирусов герпеса человека.
Вирус краснухи аттенуировали серийными пассажами в различных культурах клеток, в результате которых получено несколько вакцинных штаммов. Среди них вакцина HPV77/DE5 из вируса размноженного в культуре клеток эмбриона уток, широко используемая в Северной Америке. Вакцину из штамма Cendehill использовали в Европе. Несколько аттенуированных штаммов получены в Японии.
Иммунитет у вакцинированных связан с циркулирующими антителами, которые появляются через 2—3 недели после вакцинации и сохраняются 20 лет. Эффективная иммунизация предусматривает двукратную вакцинацию на втором году жизни и после 6 лет при вакцинации 95% детей. В России зарегистрированы живые вакцины против краснухи Рудивакс (Франция), SII (Индия) и вакцина MMR (США) против кори, паротита и краснухи. Вакцину MMR прививают лицам старше 15 лет. После однократного введения сероконверсия к трем вирусам развивается не менее, чем у 95% привитых. Антитела сохраняются более 11 лет.
С целью получения живой безопасной иммуногенной вакцины штамм Н2 вируса гепатита А серийно размножали в культуре клеток почки новорожденных обезьян, а затем в культуре фибробластов человека (КМВ17). Этой вакциной в Китае привито более 20 млн человек, и не было отмечено случаев вакцинального гепатита или выделения вакцинного вируса с фекалиями.
Аттенуированный вакцинный штамм ТС-83 вируса венесуэльского энцефаломиелита лошадей получен в результате 45 пассажей вирулентного штамма в культуре клеток сердца морской свинки. Аналогичный штамм-15 этого вируса получен серийным пассированием вируса в культуре клеток куриного эмбриона.
Испытания, проведенные на добровольцах, показали, что живая вакцина против цитомегаловирусной инфекции человека из штамма Таун была безопасной и защищала от заболевания, но не от инфицирования полевым штаммом вируса. Вакцинный вирус не выделялся из организма привитых пациентов.
Единичные точечные мутации в геноме многих вирусов сопровождаются аминокислотными заменами в поверхностных белках и аттенуацией. Так было с вирусами лихорадки долина Рифт, Синдбис, клещевого и японского энцефалитов и другими вирусами. У аттенуированного штамма ТС-83 вируса венесуэльского энцефаломиелита лошадей выявлены замены одной аминокислоты в Е-1, пяти аминокислот в Е2 и делеция в З’-концевой некодирующей области генома.
Вакцинный штамм 17-D вируса желтой лихорадки содержит мутации в гене, кодирующем протективный гликопротеин VP3. Нуклеотидная дивергенция вакцинного штамма составляла 1%.
Тканевой тропизм и нейровирулентность реовирусов млекопитающих и птиц определяются генными сегментами S-1, кодирующими поверхностный белок Q-1. Вирионный белок Q-1 реовирусов так же, как VP1 пикорнавирусов, ответственен за тропизм к клеткам хозяина и представляет главную мишень для нейтрализующих антител.
Природно аттенуироваиные мутанты реовируса с измененным тропизмом к клеткам центральной нервной системы могут быть изолированы экспериментально селекцией вируса с изменениями в капсидном протеине Q-1. Реовирусные мутанты проявляют пониженный тропизм к специфическим участкам мозга, хотя размножаются нормально во внутренних органах экспериментально инфицированных мышей.
Выявлена интересная зависимость между вирулентностью коронавирусов кошек и клеточным тропизмом. Вирулентные штаммы в основном поражают моноциты авирулентные — реплицируются в эпителии кишечника.
В аттенуации вируса простого герпеса важная роль принадлежит гликопротеинам. Мутанты вируса с делециями в генах гликопротеинов G и Е оказались аттенуированными для мышей. Гликопротеины D и Н также играют существенную роль в тканевом тропизме и инфекционности вируса. Делеция аминокислотных остатков в положении 324-244 гликопротеина D полностью исключает эти функции]. Определенный вклад в инфекционность вируса вносит гликопротеин С. Вирус, лишенный gC, в 10—20 раз имел меньшую инфекционность по сравнению с исходным.
С целью выяснения роли отдельных генов в вирулентности вируса болезни Ауески были получены мутанты с делециями 1-3 генов, кодирующих гликопротеины оболочки вириона. Делеционные мутанты по одному гену gI или gIII обладали пониженной вирулентностью для свиней и однодневных цыплят, тогда как мутанты, дефектные по двум генам, кодирующим гликопротеины gIII и gI или gIII и gp63, оказались полностью авирулентными для указанных животных. Из этого следует, что вирулентность вируса болезни Ауески является синергидной функцией отдельных экспрессируемых генов, а репродукция вируса в культуре не коррелирует с вирулентностью. Полигенный контроль вирулентности обнаружен также у вируса долины Рифт.
Аттенуация для обезьян реассортантов вирусов гриппа птиц и человека детерминирована геном нуклеопротеина.
– Также рекомендуем “Аттенуация вируса гриппа. Свойства аттенуированного вируса гриппа.”
Оглавление темы “Физические методы инактивации вирусов для вакцин.”:
1. Физические методы инактивации вирусов. Гамма-лучи в инактивации вирусов.
2. Оценка полноты инактивации вирионов. Вакцина против полиомиелита – ящура.
3. Проблемы инактивации вирусов. Пути разрешения проблем при физической инактивации вирусов.
4. Живые вирусные вакцины. Особенности живых вакцин.
5. Аттенуация вирусов. Генетические мутации вирусов.
6. Делеционные мутации вирусов. Вставки или инсерции в геном вируса.
7. ДИЧ-мутации вирусов. Аттенуация вируса серийными пассажами.
8. Учение об аттенуации Сэбина. Аттенуация вируса полиомиелита по Сэбину.
9. Живая аттенуированная вакцина против кори. Аттенуированный вирус паротита, ветряной оспы, краснухи.
10. Аттенуация вируса гриппа. Свойства аттенуированного вируса гриппа.
Источник
Продолжаю серию статей про виротерапию. Как я уже писал, вирусы не являются абсолютным злом, впрочем, как и всё в этом мире. Кроме того, что они вызывают разные заболевания, они могут и лечить их. Про то, как вирусы – батериофаги борются с бактериями, вызывающие различные заболевания, я писал здесь: https://aftershock.news/?q=node/673085 Теперь пора поговорить о вирусах, которые могут лечить более серьезные заболевания. Например рак.
Виротерапию нельзя назвать новым методом, потому что первая посвященная ему научная публикация появилась еще в 1904 году. В ней было описано использование так называемого “фиксированного” (ослабленного) штамма вируса бешенства для лечения онкобольных. Но широкого распространения метод не получил как из-за непредсказуемости результатов, так и весьма значительной реактогенности тогдашней вакцины против бешенства. После этого было проведено много исследований, посвященных использованию различных вирусов для лечения онкологии. Одним из таких вирусов является вирус кори.
В 1971 году, когда по всей Европе начинались массовые кампании вакцинации детей против кори, британские врачи описали в журнале Lancet удивительный случай: мальчик в Уганде, страдавший одной из крайне агрессивных форм рака лимфатической системы – так называемой лимфомой Бёркитта, – заболел корью, после чего огромная опухоль на его лице стала быстро уменьшаться и вскоре полностью исчезла. Случаи внезапного излечения раковых больных, случайно подхвативших ту или иную вирусную инфекцию, регистрировались и позднее. Этот феномен навел ученых на мысль попытаться использовать вирусы – прежде всего, вирус кори – для целенаправленной терапии злокачественных опухолей. Данное направление онкологии, получившее название “виротерапия”, долгое время считалось в принципе перспективным, но весьма далеким даже от испытаний на людях, не говоря уже о реальной клинической практике. Тем более что тот же вирус кори отнюдь не безопасен: из года в год он уносит около 150 тысяч жизней. Однако новейшие достижения в сфере генной инженерии позволили теперь модифицировать вирус так, чтобы он атаковал исключительно раковые клетки, не нанося ущерба здоровым тканям, а это открывает путь и к первым испытаниям на пациентах.
За последние годы сразу несколько групп немецких исследователей смогли разработать свои разновидности этих так называемых онколитических вирусов. Руководитель одной из групп – Гай Унгерехтс (Guy Ungerechts) из Национального онкологического центра в Гейдельберге – говорит: “Прежде всего, мы модифицировали вирус на уровне молекулярного механизма его проникновения в клетку-мишень. Мы разместили на оболочке вирусной частицы антитела, которые обеспечивают сцепление со строго определенными белковыми структурами на поверхности клеток. Это позволяет нам добиться очень высокой избирательности действия вируса, заставить его поражать только клетки, мембраны которых имеют соответствующие специфические антигены. В результате наш вирус опухолевые клетки инфицирует, а здоровые – нет”.
Наибольший интерес ученых вызывают антигены, присутствующие на мембранах так называемых опухолевых стволовых клеток – той особой разновидности раковых клеток, которая, по мнению ряда видных онкологов, ответственна за метастазирование опухоли и при этом почти не поддается ни химиотерапии, ни облучению. Теперь группа исследователей из Института имени Пауля Эрлиха в Лангене во главе с профессором Кристианом Бухгольцем (Christian Buchholz) модифицировала свой вирус кори так, чтобы он атаковал клетки с мембранным антигеном CD133 – этот гликопротеин присутствует на оболочке опухолевых стволовых клеток. В остальном вирус ведет себя как свойственно любому вирусу: инфицировав раковую клетку, он начинает размножаться, клетка-хозяин вскоре погибает, а новые вирусные частицы инфицируют соседние клетки опухоли. “Мы тут имеем дело с уникальным механизмом усиления терапевтического действия, своего рода эффектом домино”, – поясняет профессор Бухгольц.
Еще одна группа, работающая с онколитическим вирусом кори – это специалисты университетской клиники Тюбингена во главе с профессором Ульрихом Лауэром (Ulrich Lauer). “Чтобы повысить эффективность вируса в борьбе с опухолевыми клетками, мы его дополнительно вооружили”, – говорит исследователь. Профессор Лауэр и его коллеги ввели в геном вируса особый ген, который, оказавшись внутри инфицированной клетки, запускает в ней механизм апоптоза, то есть заставляет ее покончить жизнь самоубийством. Таким образом тюбингенские ученые дополнительно усилили онколитическое воздействие вируса.
Первые клинические исследования
Все три группы ученых испытывали свои модифицированные вирусы кори на мышах. При этом исследовалась эффективность вируса в борьбе с такими формами злокачественных новообразований как глиома головного мозга, рак печени и рак толстой кишки. В большинстве случаев виротерапия позволила значительно затормозить рост опухоли, а иногда даже полностью остановить его. Теперь, исследователи готовятся провести первые в Европе клинические испытания модифицированного вируса кори на людях. Профессор Лауэр намерен проверить его эффективность на пациентах, страдающих раком печени, тем более что в Тюбингене с апреля 2012 года проводятся сходные испытания онколитического вируса оспы. А Гай Унгерехтс в Гейдельберге планирует испытать свой вирус кори на очень небольшой – менее 20 человек – группе добровольцев, чтобы убедиться в его безопасности. Исследователь в ней, впрочем, не сомневается, и у него есть на то основания: “Наше исследование будет не первым использованием вируса кори в терапии рака у человека. В США, в знаменитой клинике Майо в Рочестере, штат Миннесота, было выполнено уже четыре подобных исследования. Все они завершены, в них приняло участие уж никак не меньше 50 пациентов, и никаких проблем в плане безопасности там не возникло”.
Вакцинный штамм вируса обезопасит пациентов
И все же вопрос безопасности – отнюдь не праздный. Особенно если иметь в виду, что, скажем, мембранный рецептор CD133 характерен не только для раковых, но и, например, кроветворных стволовых клеток. Чтобы свести до минимума риск нежелательных последствий, ученые используют в своих экспериментах не тот вирус кори, который циркулирует в природе, а вакцинный, ослабленный штамм, которым повсеместно прививают детей. Вакцинный вирус, как правило, не может причинить вред здоровым клеткам, поскольку те вполне успешно обороняются интерферонами. Раковые же клетки не способны вырабатывать эти защитные белки, а потому легко инфицируются даже вакцинной формой вируса. “Данные, которыми мы сегодня располагаем, говорят о том, что наши модифицированные вирусы ничуть не опаснее, чем применяемая уже десятилетиями прививка против кори”, – говорит профессор Бухгольц.
Впрочем, до применения новой терапии в клинической практике еще далеко. По оценке Гая Унгерехтса, прежде чем вирус кори поможет пациентам справиться с раком, пройдет примерно пять-шесть лет.
Беспрецедентный случай произошел в одной из больниц американского города Рочестер, штат Миннесота. Врачам удалось излечить от рака 50-летнюю Стейси Эрхолц, вколов ей огромную дозу специально модифицированного вируса кори. Ее хватило бы на прививки для 10 миллионов человек, сообщает Washington Post.
Жительница Миннесоты страдала от острой миеломы (то есть лейкоза, который локализуется преимущественно в костном мозге). Женщине не помогали ни традиционные методы лечения, ни целых две пересадки стволовых клеток. Метастазы распространились по всему ее телу. На голове у Стейси Эрхолц образовалась опухоль, которая давила ей на мозг. Отчаявшись, врачи из клиники Майо предложили пациентке радикальный метод лечения. С согласия больной, врачи вкололи ей звериную дозу вируса кори. Через несколько минут после инъекции у Стейси Эрхолц сильно заболела голова. Через два часа у нее поднялась температура до 40,5 градусов, пациентку начало знобить и тошнить. Впрочем, вскоре после этого кризис пошел на спад. По словам Эрхолц, спустя три дня она заметила, как опухоль у нее на голове уменьшилась. Через несколько недель она полностью исчезла, а вслед за ней и все остальные. Женщина, которая еще недавно была признана безнадежно больной, полностью излечилась.
Впрочем, вирус кори не оказался универсальным средством от рака. Испытания данной вакцины проводились на двух людях и во втором случае оказались гораздо менее успешными. Медики говорят, что необходимо провести дополнительные исследования.
Согласно данным, опубликованным в предварительной on-line версии журнала Neuro-Oncology в статье «Treatment of medulloblastoma with a modified measles virus», использование модифицированного вируса кори является новым перспективным методом лечения медуллобластомы – злокачественной опухоли мозга, развивающейся в детском возрасте.
Медуллобластома – наиболее распространенное педиатрическое злокачественное заболевание центральной нервной системы, составляющее около 20% всех опухолей мозга детского возраста. Медуллобластома локализуется в мозжечке – регионе мозга, обеспечивающем чувство равновесия и другие сложные двигательные функции. Современные методы лечения этого заболевания почти в 70% случаев обеспечивают пациентам 5-летнюю выживаемость, однако они в обязательном порядке включают хирургическое вмешательство, химио- и радиотерапию.
Используемые для производства вакцин непатогенные штаммы вируса кори уже применялись для уничтожения злокачественных клеток ряда опухолей, в том числе одного из типов рака мозга взрослых. Для своего исследования ученые Государственной детской больницы в Колумбусе (штат Огайо), работающие под руководством доктора Кори Раффеля (Corey Raffel), выбрали особый штамм вируса, получивший название штамм Эдмонстона. Этот штамм проникает внутрь клеток-мишеней посредством взаимодействия с рецептором клеточной поверхности CD46, высокая степень экспрессии которого характерна для многих типов опухолей.
Проведенный авторами анализ поверхности клеток пяти линий медуллобластомы и 13 биопсийных образцов во всех случаях выявил высокий уровень экспрессии рецептора CD46. Согласно основанным на полученных результатах ожиданиям авторов, обработка тех же пяти клеточных линий медуллобластомы модифицированным вирусом кори в течение 72 часов приводила к гибели значительного количества клеток всех линий.
Исследователи также протестировали эффективность модифицированного вируса кори для лечения мышей с имплантированной человеческой медуллобластомой. В течение 10-дневного курса терапии 11 животным через день вводили дозу терапевтического вируса. Такое лечение значительно увеличивало продолжительность жизни животных по сравнению с мышами группы контроля, которым вводили инактивированный вирус.
По словам доктора Раффеля, полученные результаты свидетельствуют о том, что модифицированный вирус кори обладает терапевтическим потенциалом в отношении лечения медуллобластомы. Он предполагает, что вирус можно будет вводить в ложе опухоли после ее хирургического удаления для уничтожения микроскопических остаточных раковых клеток. Такой подход позволит смягчить традиционные жесткие режимы послеоперационной химио- и радиотерапии.
Раффель также отмечает, что сотрудники его лаборатории получили предварительные результаты, указывающие на эффективность модифицированного вируса кори в лечении мышиной модели диссеминированной (метастазировавшей в спинномозговую жидкость и субарахноидальное пространство головного мозга) медуллобластомы. Традиционные методы лечения в таких случаях практически бессильны.
В ближайшее время исследователи планируют заняться разработкой оптимальной дозировки и схемы введения вирусного препарата. Они также заинтересованы в тестировании различных модификаций вируса, потенциально способных повысить эффективность лечения медуллобластомы.
Исследователи из Клиники Мэйо вводили вакцинный штамм вируса MV-CEA мышам с раком простаты в той стадии, когда опухоль проросла в соседние ткани или дала метастазы в другие органы. Полное удаление опухоли хирургическими или другими методами в таких случаях невозможно.
Оказалось, что у мышей, которым ввели вирус, средняя продолжительность жизни увеличилась вдвое по сравнению с контрольной группой, не получавшей лечения. У пятой части мышей из экспериментальной группы наступило полное излечение от опухоли и метастазов.
Таким образом виротерапия, перспективна для борьбы с некоторыми видами рака. О том, что метод достаточно безопасен, свидетельствует опыт миллионов людей, привитых от кори использованным штаммом вируса. Еще одно достоинство виротерапии рака заключается в том, что она полностью совместима с остальными видами лечения этого заболевания. В ближайшее время исследователи планируют перейти к испытаниям метода на людях.
Источник
