Вагинальный кандидоз что это такое

Дата публикации 29 апреля 2020Обновлено 22 сентября 2020
Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida.
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.

В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3][4].
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17].
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.

Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1].
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2].
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7].
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8][9].
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18], выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
- неосложнённый;
- осложнённый [10].
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища);
- вульвовагинит (воспаление влагалища и вульвы);
- цервицит (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена);
- уретрит (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11].
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2].
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1].

Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.

Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.

Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15].
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16].
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом;
- бактериальным вагинозом;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 104.
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15].
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты (“Тержинан”, “Полижинакс”, “Пимафукорт”, “Клион Д”, “Макмирор комплекс”);
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов.
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
- эконазол 150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней;
- “Клиндацин Б пролонг” один аппликатор крема на ночь вагинально в течение трёх дней;
- “Макмирор комплекс” одна свеча на ночь один раз в сутки в течение восьми дней;
- “Тержинан” одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
- флуконазол 150 мг один раз внутрь;
- итраконазол 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
- флуконазол 150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
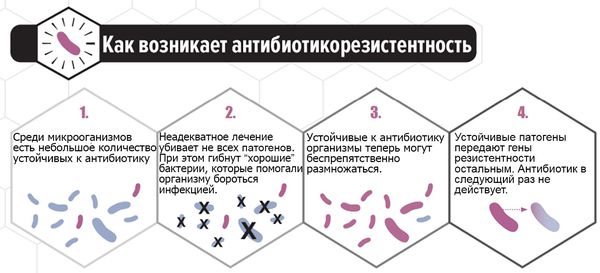
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12].
Для профилактики кандидозного вагинита рекомендуется:
- отказаться от регулярного использования ежедневных прокладок и тесного синтетического белья;
- использовать средства гигиены на основе молочной кислоты для поддержания кислой среды влагалища;
- отказаться от спринцеваний;
- своевременно лечить заболевания мочеполовой, эндокринной и пищеварительной систем;
- избегать бесконтрольного приёма антибиотиков.
Источник
Вагинальный кандидоз (молочница, кандидозный вульвовагинит) — это инфекционное воспаление влагалища и вульвы, возбудитель которого — условнопатогенные грибы рода Candida. Случаи вагинальной молочницы в структуре вагинитов составляют около 30%, и наряду с бактериальным вагинозом это одна из главных причин обращения к гинекологу. Исходя из данных последних соцопросов, ¾ всех женщин-респондентов репродуктивного возраста минимум один раз болели вагинальным кандидозом. В группе риска — женщины с иммунодефицитом различной этиологии, а также те, которые принимали длительное время антибиотики.
Причины развития вагинального кандидоза
Основным этиологическим фактором развития кандидозного вульвовагинита является инфекционное воспаление, вызванное грибами рода Candida. В этот род входит около 150 видов грибковых микроорганизмов, однако 80% всех зарегистрированных эпизодов вагинального кандидоза провоцируют грибковые микроорганизмы Candida albicans. Остальные случаи молочницы возникают из-за инфицирования С. glabrata и C. tropicans.
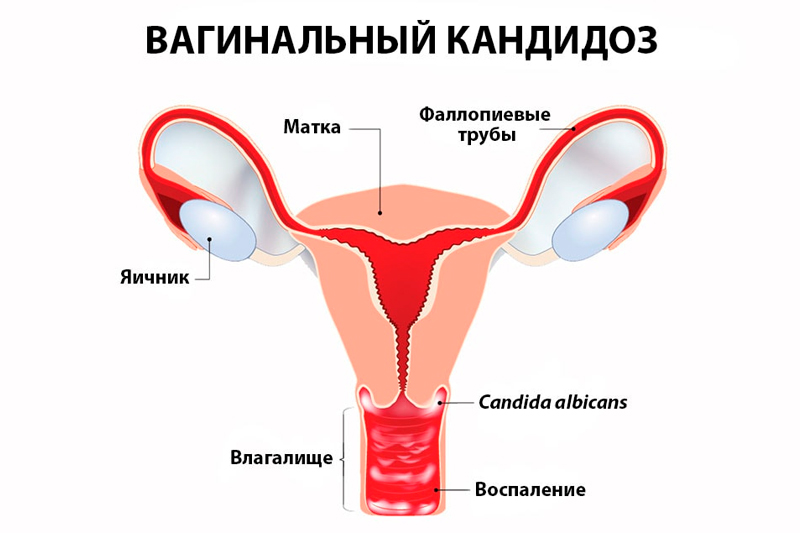
В норме грибковые организмы рода Candida могут быть обнаружены в желудочном и мочеполовом трактах человека: в толстом кишечнике грибы рода Candida встречаются у 50% здоровых людей, в ротовой полости — у 30-70% людей, во влагалище — 10-15 % здоровых женщин. В небольших количествах грибок не вызывает воспаления, поскольку местные факторы иммунитета и полезная микрофлора слизистой влагалища сдерживают рост колоний грибка. В некоторых случаях этот баланс нарушается, и грибки рода Candida начинают интенсивно размножаться и увеличивать количество колоний, вызывая инфекционный воспалительный процесс. К факторам, которые стимулируют развитие вагинального кандидоза относят:
- Иммунодефициты. Ослабление иммунитета снижает защиту от размножения условнопатогенных организмов, в том числе и грибковых микроорганизмов. К иммунодефицитам могут привести прием глюкокортикоидов, химиотерапевтических средств, хирургические операции и дисвитаминозы. Очень часто кандидоз развивается у людей с врожденными иммунодефицитами и СПИДом.
- Длительная антибиотикотерапия. Использование антибиотиков на протяжении долгого времени (дольше 1 недели) приводит к гибели полезной микрофлоры влагалища. Грибковые же микроорганизмы не чувствительны к действию большинства антибиотиков, поэтому начинают интенсивно размножаться, что приводит к развитию молочницы различной локализации (вагинальной, кишечной, кандидоз ротоглотки).
- Сахарный диабет. У больных диабетом увеличен уровень сахара в крови и тканях, что создает хорошую среду для размножения грибков рода Candida. Кроме этого, при диабете снижается уровень местного иммунитета, что также приводит к неконтролируемому размножению кандид.
- Гормональные нарушения у женщин. Повышение уровня эстрогенов приводит к усиленному размножению грибка.
- Беременность. Повышение уровня прогестерона и глобулинов в крови, нарушение местных факторов иммунитета во влагалище при беременности увеличивают риск развития кандидозной инфекции. По статистике 40-60% беременных женщин имели эпизод кандидозного вульвовагинита во время беременности.
- Использование пероральных контрацептивов. Пероральные контрацептивы представляют собой гормональные средства и их прием приводит к увеличению уровня женских гормонов, и, следовательно, повышается риск развития вагинального кандидоза.
- Половые контакты. Вагинальный кандидоз нельзя отнести к инфекциям, которые передаются половым путем, однако половой акт способствует занесению грибкового мицелия во влагалище.
- Несоблюдение правил личной гигиены.
- Ношение тесной одежды. У женщин, которые носят тесную одежду, температура в складках кожи увеличивается, что является благоприятным условием для роста грибка.
У новорожденных детей кандидоз может развиться из-за инфицирования кандидами при прохождении половыми путями больной матери. Поэтому женщинам, которые планируют беременность рекомендуется провести диагностику вагинального кандидоза и при надобности сделать деконтаминацию возбудителя.
Симптомы вагинального кандидоза
Симптоматика вагинального кандидоза довольно типична, что позволяет легко отличить молочницу от других заболеваний женских внешних половых органов. Можно выделить группу симптомов, которые проявляются при вагинальном кандидозе в разных вариациях:
- Вагинальные выделения. Классические выделения из влагалища в виде белых бляшек, которые плотно прилегают к слизистой оболочке, или в виде хрупких творожных выделений с кислым/ гнилостным запахом встречаются по статистике только в 20% пациенток. Иногда выделения при молочнице напоминают обычные вагинальные выделения, только в большем количестве.
- Зуд внешних половых органов и слизистой влагалища. Наиболее распространенный симптом при вагинальном кандидозе. Развивается из-за инфекционного воспаления слизистых оболочек.
- Покраснение внешних половых органов. Всегда сопровождает зуд.
- Болезненность и дискомфорт. Также являются одними из наиболее частых симптомов при молочнице. Сильный зуд постепенно переходит в ноющую боль в области промежности.
- Диспареуния или боли при половом акте. Механическое раздражение воспаленных слизистых оболочек при половом акте вызывает сильные болевые ощущения, из-за чего пациенты часто удерживаются от половых отношений во время болезни.
- Боль и жжение при мочеиспускании. Воспаление с влагалища распространяется на вульву и малые половые губы, поэтому при попадании мочи на воспаленные слизистые оболочки возникают болезненные ощущения.
Степень проявления симптомов и длительность заболевания зависит от клинической формы вагинального кандидоза. Различают три формы заболевания:
- Острая форма вагинального кандидоза.
- Хроническая (рецидивирующая) форма вагинального кандидоза.
- Бессимптомное кандидоносительство.
Проявление той или иной формы вагинального кандидоза зависит от состояния иммунитета и баланса микроорганизмов во влагалище. У женщин с относительно нормальной реактивностью иммунной системы чаще всего наблюдается бессимптомное кандидоносительство. Такой диагноз можно поставить в том случае, когда при бактериологическом обследовании обнаруживаются кандиды в низких титрах (меньше 104 колониеобразовательных единиц/мл). Данная форма кандидоза проходит бессимптомно, и обнаруживается случайно при диагностике других заболеваний или при профдиагностиках.
Хроническая форма часто развивается из острой из-за неадекватно проведенной терапии. Симптоматика при данной форме ничем не отличается от острой, однако проявления менее интенсивны. В некоторых случаях хроническая форма проявляется только во время менструаций, при этом в другие фазы менструального цикла симптомы не наблюдаются.
Диагноз хроническая форма вагинального кандидоза ставится при титре грибков рода Candida на слизистой оболочке влагалища больше 104 КУО/мл и при более 4 случаях кандидозной инфекции на протяжении 1 года. Острый вагинальный кандидоз развивается при титрах кандид на слизистой оболочки выше 104 КУО/мл, и длится меньше 2 месяцев. Симптоматика при данной форме наиболее выражена.
Эпизоды вагинального кандидоза при беременности наблюдаются у 20-60% женщин. За протеканием данная форма молочницы схожа с рутинной острой формой вагинального кандидоза.
Диагностика вагинального кандидоза
Первым шагом в диагностике молочницы будет обязательный осмотр у гинеколога, поскольку клинику воспаления, зуда и выделений могут иметь много других заболеваний женских половых путей, поэтому провести качественную диагностику и подобрать правильное лечение может только специалист. При осмотре внешних половых органов пациентки можно увидеть покраснение и незначительный отек половых губ и преддверия влагалища, выделения характерного белого цвета хрупкой консистенции и ползучие белые пленки.
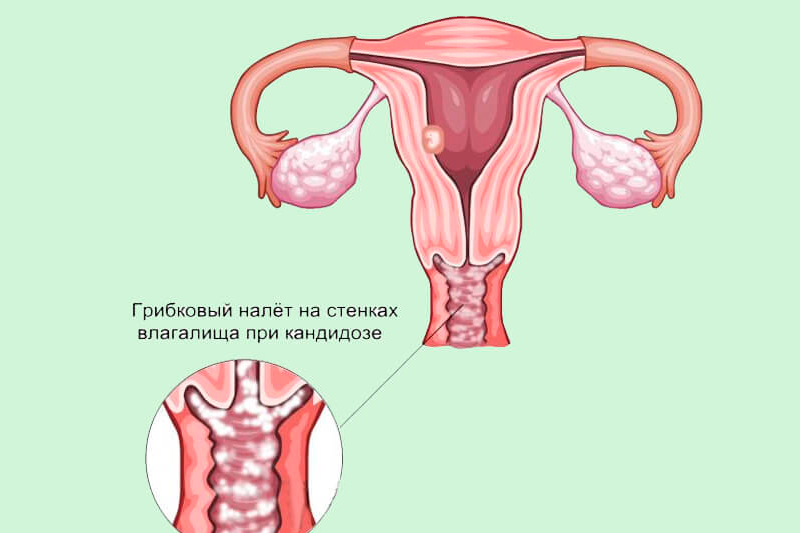
Следующим этапом диагностики будет вагинальный мазок который проводится при выделениях любой этиологии. Материал направляют на бактериоскопическую диагностику, где мазок закрашивают раствором КОН или за Граммом и исследуют под микроскопом. При обнаружении разветвленных гиф кандид, материал направляют на бактериологическую диагностику для культивирования на агаре Сабаурауда и дальнейшего подсчета титра колоний.
Иногда для подтверждения диагноза требуется проведения более чувствительных методов диагностики, таких как полимеразная цепная реакция мазка.
Лечение вагинального кандидоза
Сложность лечения вагинального кандидоза заключается в том, что грибки кандиды не чувствительны к обычным антибиотикам широкого спектра, а поддаются действию только небольшой группы противогрибковых препаратов. К средствам, которые используются при вагинальном кандидозе относятся полиены (натамицин, нистатин), азолы (миконазол, кетоконазол, клотримазол, тиоконазол, бутоконазол и другие), борная кислота, раствор генцианвиолета. То или иное средство используют в зависимости от распространенности процесса и предпочтения пациенток. Чаще всего женщины выбирают таблетированные препараты, нежели свечи, гели и мази местного применения, которые причиняют им неудобства. Однако местные средства не имеют системного действия на организм, поэтому большинство врачей рекомендуют для лечения вагинального кандидоза комплекс мер.
Лечение острой формы вагинального кандидоза требует максимальной медикаментозной нагрузки, чтобы предотвратить хронизацию заболевания. Наиболее эффективными против кандидоза являются средства местного применения (капсулы, мази, свечи, аппликации). Большинство противогрибковых препаратов выпускаются в формах для местного лечения. Наиболее эффективные — клотримазол в суппозиториях, пимафуцин, миконазол и кетоконазол. Суппозитории (вагинальные свечи) используют 1 раз в сутки перед сном после ванны. Еще одним из способов местной терапии молочницы является использование капсул борной кислоты по 600 мг ежедневно на протяжении 2 недель или аппликация 1% раствора генцианвиолета.
Терапия оральными (таблетированными) средствами при остром вагинальном кандидозе состоит из курса приема противогрибковых препаратов. Наиболее эффективные схемы противогрибковой терапии — применение натамицина дозировкой 400 мг на протяжении 10 дней, флуконазола (дифлюкан, дифлазон, медофлюкан) дозировкой 150 мг единожды или по 50 мг на протяжении 7 дней.
Лечение хронической формы (рецидивирующей молочницы) вагинального кандидоза имеет свои особенности, которые заключаются в лечении обострений и профилактике рецидивов. Для лечения обострений, которые чаще всего случаются перед или во время месячных, используют кетоконазол дозировкой 400 мг ежедневно на протяжении 1-2 недель, в зависимости от назначения врача. Для профилактики обострений кандидоза рекомендуют прием флуконазола дозировкой 150 мг единожды в первый день месячных на протяжении трех менструальных циклов. Бессимптомное кандидоносительство лечения не требует.
При лечении вагинального кандидоза у беременных нужно придерживаться терапии, которая не вредит ребенку. Наиболее подходящим препаратом является пимафуцин, который не проникает сквозь маточно-плацентарный барьер.
Диета при вагинальном кандидозе заключается в ограничении продуктов, которые могут привести к стимуляции роста грибка в организме. В этот список входят алкогольные напитки, особенно пиво, острая пища, сладости и копчености. Рекомендуется употреблять свежие овощи и фрукты, вареные мясные продукты, всевозможные хлебобулочные изделия и морепродукты.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Количество прочтений:
Дата публикации: 30.09.2018
Источник
