То не является типичным клиническим проявлением краснухи
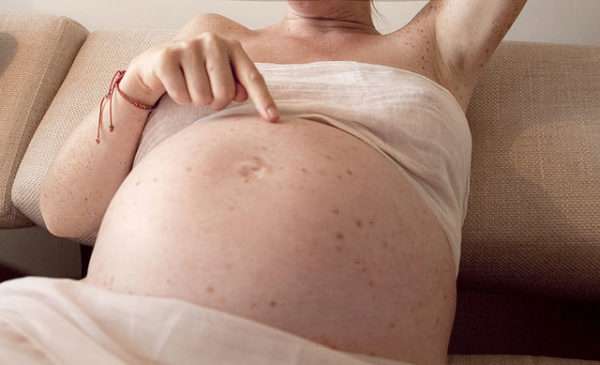
Краснуха эпидемическое вирусное заболевание, которое, в основном, проявляется в детском возрасте. У детей довольно легко и мягко проходит краснуха, клиника заболевания не представляет серьезной опасности для здоровья пациента. Отдельно стоит сказать о заболевании краснухой во взрослом возрасте, особенно во время беременности: если это произошло в первом триместре, то велик риск, что ребенок родится с отклонениями. Чаще всего это врожденная глухота, поражение органа зрения или сердечно-сосудистой системы. Симптоматика краснухи отличается на разных стадиях заболевания, поэтому важно выявить болезнь на раннем сроке, чтобы начать своевременное лечение.
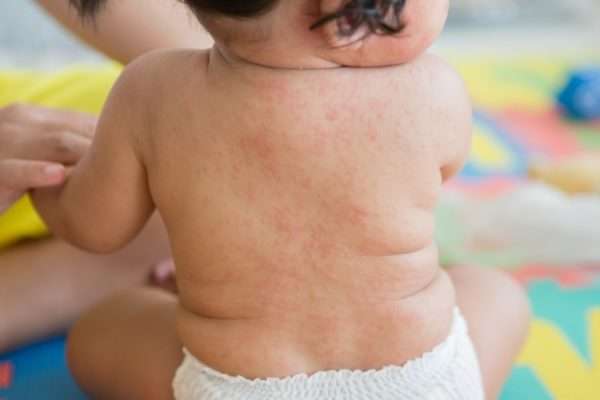
Причины появления заболевания
Из этиологии болезни следует, что краснуха вызывается вирусом семейства тогавирусов. Возбудитель крайне неустойчив в окружающей среде, поэтому при комнатной температуре может жить лишь несколько часов, а при кипячении и вовсе сразу же погибает.
Передача вируса чаще всего происходит воздушно-капельным путем. Возбудитель начинает выделяться на слизистых оболочках больного человека еще до проявления всей клинической картины.
К краснухе больше всего восприимчивы дети в возрасте от двух до шести лет. В странах, где не проводится вакцинация против данного заболевания, каждые десять лет наблюдаются эпидемиологические вспышки. После выздоровления у ребенка формируется пожизненный иммунитет к краснухе.
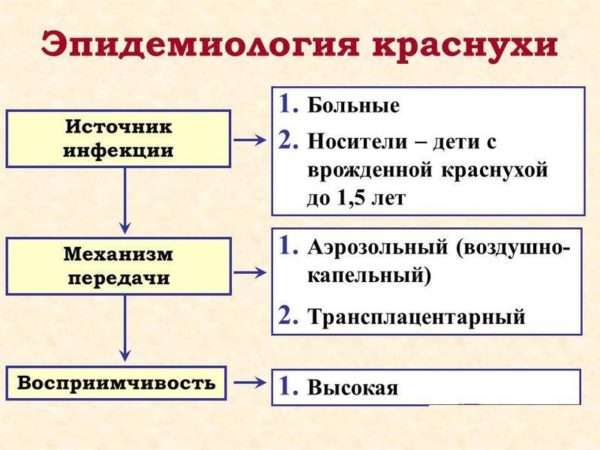
Развитие болезни
После того как возбудитель попал на слизистую оболочку полости носа и проник далее в верхние дыхательные пути, уже в инкубационном периоде он попадает в кровь и начинает выделяться через секрет различных желез, вместе с калом и мочой. Далее он проникает в лимфатические узлы, проходит через ГЭБ (гематоэнцефалический барьер) и попадает в центральную нервную систему.
При нормальном функционировании иммунной системы активируется гуморальный и клеточный иммунитет, и вирус быстро уничтожается организмом. Современной медицине известны случаи, когда возбудитель в течение достаточно продолжительного времени находился в организме. Это подтверждают следующие факты: инфицирование плода беременными женщинами, которые перенесли краснуху за полгода до беременности, способность передавать возбудитель у детей до 31-го месяца, а также развитие в течение нескольких лет инфекционного заболевания центральной нервной системы – краснушного панэнцефалита.

Болезнь проявляется снижением умственной деятельности, нарушением функционирования мозжечка, а также поражением органа зрения. Прогноз неблагоприятный: краснушный панэнцефалит обычно заканчивается летальным исходом, поэтому сейчас уделяется огромное внимание профилактике краснухи, особенно среди детей и беременных женщин.
При проникновении в плаценту в течение первого триместра беременности вирус способен нарушать нормальное деление клеток, поэтому и возникают пороки в развитии. Проникая в кровоток, возбудитель вызывает гипоксию. Это ведет к недостаточному кровоснабжению и обеспечению кислородом развивающихся органов и тканей.
Клинические проявления краснухи
Инкубационный период
Инкубационный период краснухи длится 2-3 недели. В течение этого времени вирус проникает в организм человека и начинает свое размножение. Следует отметить, что уже в это время пациент может передать возбудителя окружающим воздушно-капельным путем.
Продромальный период
Следующий период, идущий прямо за инкубационным, называется продромальный. Он длится несколько дней и часто проходит незамеченным, особенно у детей. В течение этого времени пациент ощущает слабость, вялость, иногда может наблюдаться сухой кашель, заложенность носа.

Лимфатические узлы значительно увеличиваются, при пальпировании проявляются болезненные ощущения. Также может значительно подниматься температура тела – до 39̊С. Этот период продолжается до тех пор, пока на коже не появятся первые высыпания.
Период высыпаний
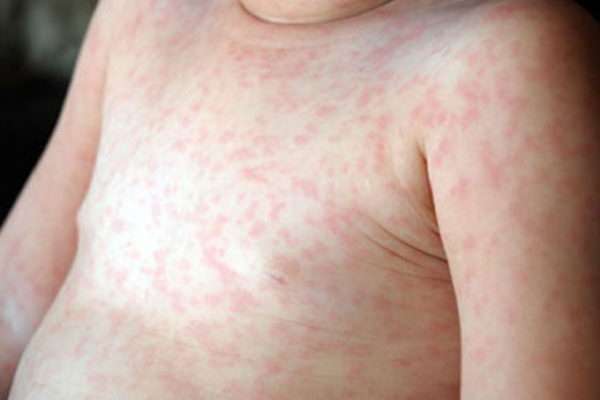
Период высыпаний обычно длится 3-5 дней. Сначала можно отметить появление небольших красных пятнышек в области мягкого неба, которые впоследствии увеличиваются и достигают твердого неба. После можно наблюдать появление на всем теле мелкой сыпи, которая, по большей части, сосредотачивается на лице, ягодицах, в локтевых и подколенных ямках. Механизм образования сыпи заключается в том, что эритроциты склеиваются под воздействием гемагглютинина, и одновременно с этим процессом происходит поражение верхнего слоя кожи – эпидермиса. Склеившиеся эритроциты задерживаются в эпидермисе, что внешне проявляется в мелких красных пятнах.
Если краснухой болеет взрослый человек, то у него в этот период может наблюдаться боль в суставах, лихорадка, отечность, боль в горле. Также отмечается чувствительность глаз к яркому свету, жжение и зуд, слезотечение.
Период реконвалесценции
Этот период течения краснухи характеризуется полным избавлением от симптоматики заболевания и постепенным выздоровлением.
Атипичная форма краснухи
Краснуха может также проходить в так называемой скрытой форме. При этом проявляются следующие симптомы:
- боль и першение в горле,
- сухой кашель,
- повышение температуры тела.
Самый главный симптом краснухи – сыпь – в данном варианте течения заболевания отсутствует. Поэтому диагностику провести становится довольно затруднительно. При беременности проводят обязательный анализ на наличие в крови антител к вирусу краснухи.
Диагностика заболевания
Основанием для постановки диагноза может служить наличие высыпаний на теле пациента, время их появления, общая характеристика локализации сыпи, а также эпидемиологическая обстановка в данной местности.
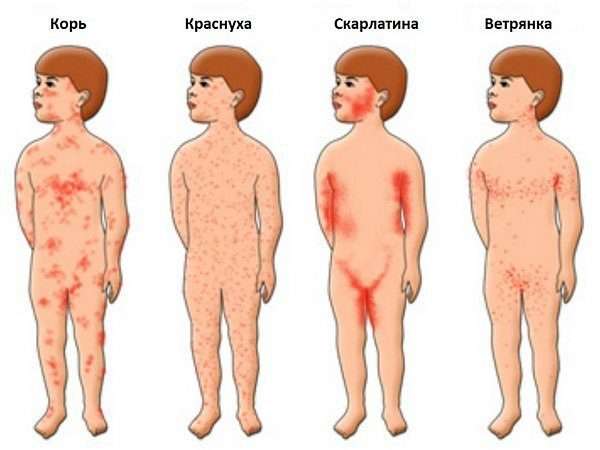
Не следует пытаться самостоятельно поставить себе диагноз, так как симптоматика краснухи схожа с симптоматикой таких заболеваний, как скарлатина, ветряная оспа, корь и др. В связи с этим важно поставить дифференциальный диагноз, то есть исключить вероятность проявления схожих патологий. Для этого необходимо собрать эпидемиологический анамнез, провести исследование лимфатических узлов и характера сыпи. При краснухе, в отличие от кори, сыпь менее яркая, она не сопровождается шелушением и зудом. А главным отличительным признаком скарлатины является ангина, сильная гиперемия ротовой полости.
Главными методами диагностики являются вирусологический и серологический методы. При первом методе у пациента берут кровь, мочу и носоглоточные смывы на анализ для выявления наличия возбудителя в этих биологических жидкостях. Такой способ диагностики целесообразно применять в течение первых 5-7 дней после начала заболевания.
Серологический метод предусматривает выявление в крови пациента антител к данному вирусу. Такой способ лучше всего применять в течение 3-4 дней после начала высыпаний.
Также для диагностики используется иммуно-ферментный анализ. В основе этого метода лежит специфическая реакция «антиген-антитело».
Лечение
Специального терапевтического лечения краснухи не предусмотрено. Больному назначается постельный режим в течение нескольких дней, здоровое и полноценное питание с учетом половозрастных особенностей. Также рекомендуется обильное питье с целью дезинтоксикации. Чтобы облегчить состояние пациента, применяются жаропонижающие и обезболивающие препараты, а также лекарства от кашля. Лечащий врач может назначить комплекс специальных препаратов, прием которых направлен на укрепление иммунитета.
Если краснуха диагностирована у женщины со сроком беременности до 28-й недели, то необходимо сделать аборт по медицинским показаниям. Если же диагноз поставлен позднее 28-й недели, то аборт делать нельзя, женщине назначается медикаментозная терапия с целью сохранить здоровье плода.
Таким образом, краснуха может быть довольно опасным заболеванием, особенно у беременных женщин. Иногда болезнь проходит бессимптомно, что осложняет возможность быстрой постановки диагноза и начала своевременного лечения. Поэтому при обнаружении первых подозрительных симптомов, включающих недомогание, слабость и повышение температуры тела, необходимо срочно обратиться к лечащему врачу. Беременным женщинам нужна дополнительная консультация акушера-гинеколога.
Источник
Краснуха – это острая вирусная инфекция, преимущественно отмечающаяся у детей, и относящаяся к разряду детских инфекций. Проявляется респираторными проявлениями, интоксикацией и специфической сыпью.
Заболевание имеет особое значение, так как при беременности может вызывать тяжелые множественные пороки развития плода.
Краснуха является управляемой инфекцией, то есть от нее разработана вакцина, включенная в национальный календарь многих стран мира.
Краснуху вызывает особый мелкий вирус из семейства тогавирусов. За счет своего строения вирус неустойчив во внешней среде, поэтому особо актуально заражение при тесном контакте и в организованных коллективах. Восприимчивость у не привитых лиц достигает 90%, в связи с этим краснуха отнесена к карантинным инфекциям.
Вирус краснухи чувствителен к действию дезинфектантов, к высокой температуре, к высушиванию и ультрафиолету, плохо сохраняется во внешней среде.
Чаще всего заболеваемость возникает в период смены сезонов. Более всего подвержены дети от 2 до 10 лет, эпидемические вспышки регистрируются каждые 10 лет.
Иммунитет после краснухи пожизненный и стойкий, в крови пожизненно сохраняются антитела.
Заболеть можно от взрослого или ребенка, как с типичной, так и со стертой формой, также опасны в плане заражения дети с врожденными формами краснухи. Заразность наступает за неделю до возникновения сыпи и весь период клинических проявлений, плюс еще 7 дней с момента исчезновения признаков краснухи.
Заражение происходит воздушно-капельным путем при разговоре, плаче, чихании. Беременные заражаются так же, а плод – трансплацентарно.
По происхождению краснуха бывает врожденной (внутриутробное заражение плода), и приобретенной.
Период инкубации при краснухе может длиться 2-3 недели, а в последнюю неделю инкубации больной заразен для окружающих. В конце инкубационного периода может быть легкий насморк и легкая краснота горла, эти явления сохраняются один день или несколько.
Постепенно возникает лихорадка до 37,5-38°С, увеличиваются лимфоузлы в области затылка и на шее, увеличенные лимфоузлы могут потом сохранятся до 2 недель.
Затем возникают мелкие розовые пятна на лице, разгибательных поверхностях рук и ног и на ягодицах. Высыпания длятся до 4 суток (реже – до 7 дней), зуд для сыпи при краснухе не характерен.
Сыпь обильная, в виде мелких пятнышек. У взрослых на фоне краснухи могут припухать и становиться болезненными суставы.
В ранние сроки беременности краснуха может вызывать выкидыши, гибель эмбриона, врожденные уродства.
Читать отдельную статью о краснухе во время беременности.
Признаки врожденной краснухи
Врожденная краснуха – это тяжелые сочетанные поражения плода, особенно серьезные при заражении матери в 1 триместр беременности при закладке всех органов и тканей. Проявления называют триадой Грегга:
- двухсторонняя катаракта или помутнение хрусталиков глаз, с уменьшением размеров глазного яблока,
- пороки сердца со стенозами крупных стволов, пороками клапанов и перегородок сердца,
- глухота.
Могут также быть выявлены и пороки развития нервной ткани с гидроцефалией, поражением вещества мозга с резкой задержкой развития, пороки твердого и мягкого неба.
Основа диагноза – эпидемиологические данные о наличии краснухи в регионе, а также указания на типичные высыпания, увеличение лимфоузлов.
Для подтверждения диагноза необходимо выделение вируса краснухи, но он будет показан только до появления сыпи. В более поздние сроки диагноз ставят на основании данных по титру антител:
- антитела класса IgМ выявляют у больных с наличием свежего заражения и активности краснухи,
- антитела класса IgG – при наличии перенесенной ранее краснухи или хронического заражения при внутриутробной инфекции,
Важно определение антител к краснухе в период планирования беременности, если женщина не привита от краснухи и нет указаний в ее карте о перенесенной краснухе. Если антител к краснухе нет – показана вакцинация женщины за три месяца до планируемого зачатия.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Специфических противовирусных препаратов от краснухи нет, лечение проводят симптоматически.
Показан постельный режим с полноценным по возрасту питанием и обильным питьем.
Остальная терапия строится на основе симптомов – противокашлевые средства, средства от насморка, жаропонижающие. Сыпь ничем обрабатывать не нужно, равно как применять при ней антигистаминные средства.
Разработана специфическая профилактика краснухи в виде вакцинации. Ее проводят совместно с паротитом и корью, тривакциной ММR в возрасте 1 год и 6 лет, девочкам еще и в 14, если ранее не прививали.
Есть и моновакцины от краснухи (Рудивакс), их вводят женщинам, не имеющим антител к краснухе в период планирования беременности.
При выявлении случаев краснухи контактные находятся на карантине 21 день, больных изолируют еще на неделю с момента появления сыпи.
Источник
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором – до 75%, в третьем – 50%.
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно – или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения – сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором – до 75%, в третьем – 50%.
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно – или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения – сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник

