Сыпь на руках при краснухе

Как можно заразиться краснухой?
По данным Всемирной организации здравоохранения, краснуха является ведущей причиной развития патологий, которые можно избежать путем своевременной вакцинации.
Как и корь, краснуху называют “детской” инфекционной болезнью. Дети от 2 до 10 лет составляют 75% заболевших.
Единственным носителем вируса краснухи является человек. К путям передачи вируса краснухи относятся:
- воздушно-капельный путь передачи;
- трансплацентарный путь передачи.
Заразиться краснухой можно при разговоре, чихании и кашле больного человека или бессимптомного носителя. Самыми заразными считаются заболевшие краснухой за несколько дней до появления сыпи и в первую неделю после ее появления.
От беременной женщины вирус краснухи передается через плацентарный кровоток к плоду и приводит к синдрому врожденной краснухи (СВК) у новорожденного. После рождения такие дети на протяжении длительного периода (от 1 года до 21 месяца) являются источниками вируса. Дети с СВК могут страдать от пороков сердца, сахарного диабета, дисфункции щитовидной железы, нарушений слуха, аутизма и других патологий.
1
Какие бывают симптомы при краснухе?
Краснуха у детей встречается чаще, чем у взрослых. К симптомам при краснухе у детей относятся:
- общее недомогание;
- болезненная припухлость лимфоузлов;
- появление характерной сыпи;
- повышение температуры;
- чувство ломоты в суставах;
- рвота;
- легкий конъюнктивит.
Для маленьких детей чаще характерна легкая форма краснухи. Краснуха у подростков и взрослых протекает тяжелее. Дополнительно к основным симптомам краснухи может развиваться артрит с болями в суставах. У беременных женщин краснуха в ряде случаев сопровождается такими осложнениями, как выкидыш, гибель плода, а у новорожденных — синдром врожденной краснухи (СВК).
Наличие сыпи объединяет такие инфекционные заболевания, как корь и краснуха. Но для кори также характерно появление конъюнктивита, а для краснухи — увеличение затылочных лимфатических узлов.
2
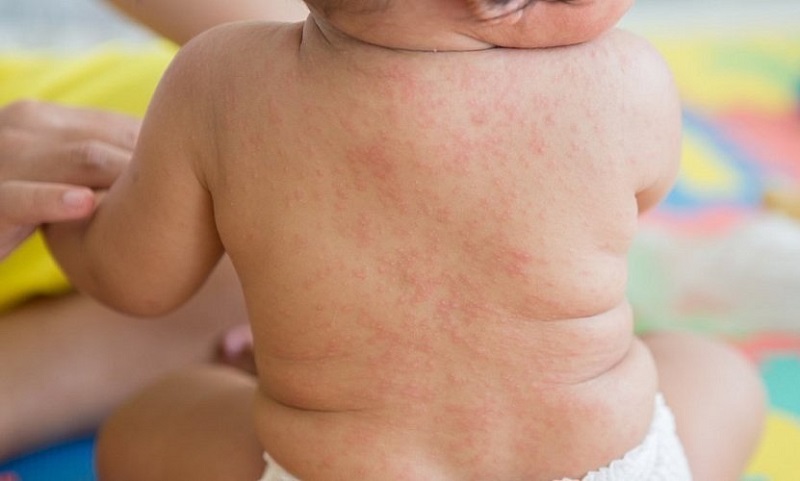
Как выглядит сыпь при краснухе?
Сыпь при краснухе имеет вид красных или розовых округлых пятен объемом примерно 5-7 миллиметров. Сначала сыпь появляется на лице, в том числе, за ушами, и на туловище, затем (через 1-2 дня) распространяется на конечности. На лице высыпания напоминают обильную ярко-красную сыпь при кори, но распространяются также на кожу между носогубными складками. На туловище сыпь при краснухе похожа на высыпания как при скарлатине.
Красные прыщи распространяются, в первую очередь, на лицо, поясницу, ягодицы, а также разгибательные поверхности рук и ног. Сыпь может сопровождаться зудом и держится 2-4 дня (реже 5-7 дней).
3
В каком возрасте ребенок может заразиться краснухой?
Ребенок может заразиться краснухой в любом возрасте. Еще во время внутриутробного развития, при условии заражения матери, ребенок может заболеть синдромом врожденной краснухи (СВК). В возрасте от рождения до полугода дети болеют редко. Наибольшее количество случаев заражения краснухой у детей приходится на возраст от 2 до 10 лет. Чаще всего дети заболевают в холодное время года.
4
Какой инкубационный период краснухи у детей?
Инкубационный период краснухи у детей и взрослых составляет 12-23 дня (чаще всего 16-18 дней). После заражения вирус распространяется в организме в течение 5-7 дней. Симптомы, как правило, появляются через 2-3 недели после заражения.
5
Можно ли заболеть краснухой во второй раз?
После того, как человек переболел краснухой, у него развивается пожизненный иммунитет, который, тем не менее, может ослабевать с возрастом и под влиянием неблагоприятных обстоятельств (плохая экология, развитие других заболеваний, низкий уровень жизни). Поэтому повторно заболеть краснухой возможно, но такие случаи встречаются крайне редко.
6
Как часто нужно проводить вакцинацию взрослым и детям?
Профилактика краснухи состоит в своевременном проведении прививок. Вакцины против краснухи выпускают в двух формах:
- моновалентной, при которой вакцинация проводится только от краснухи;
- комбинированной, когда вакцина от краснухи комбинируется с вакцинами от других болезней: кори (КК), кори и свинки (КСК), кори, свинки и ветряной оспы (КСКВ).
Согласно календарю профилактических прививок, вакцинация детей от краснухи, паротита и кори (КПК) проводится дважды: в 12 месяцев и в 6 лет. Две дозы вакцины КПК защищают от этих болезней на всю жизнь.
Если взрослый был привит в детстве, ревакцинация не требуется. Но прививку необходимо сделать, если в детском возрасте человек не был вакцинирован. В этом случае вводится сначала одна доза вакцины КПК, а через месяц — вторая. Беременным женщинам вакцинация против краснухи противопоказана, ее можно проводить только после родов.
Неблагоприятная реакция на вакцинацию возникает редко и проходит, как правило, в легкой форме. К побочным эффектам прививок от краснухи относятся незначительное повышение температуры, мышечные боли и сыпь.
7
Как быстро вырабатывается иммунитет от краснухи после прививки?
Иммунитет от краснухи вырабатывается после перенесенной болезни или после прививки. Одна доза вакцины на основе живого штамма обеспечивает до 95% длительного иммунитета. Для выработки стойкого иммунитета необходимо сделать прививку дважды. Вакцинация не исключает возможность заражения. Но привитые люди переносят болезнь в легкой форме.
Предотвратить заболевание краснухой вполне возможно. Для этого необходимо вовремя провести вакцинацию и исключить возможные контакты с носителями вируса.
8
Источник
Краснуха – это инфекционная болезнь, которая протекает с высыпаниями на коже, увеличением лимфоузлов (заднешейные, затылочные) и незначительными признаками интоксикации. Известна также по МКБ 10 как германская корь.
Различают такие формы болезни:
– врожденная – передается через плаценту, развиваются тяжелые пороки развития плода;
– приобретенная – воздушно-капельный путь передачи, исход благоприятный.
Вызывает заболевание вирус, содержащий РНК. Источник – исключительно заболевший любой формой краснухи и вирусоноситель. Заразность наблюдается за 2-3 дня до проявления первых симптомов болезни и в ее первые 7 дней. Врожденная форма – пациенты опасны на протяжении года с момента рождения.
Поражает людей всех возрастов, но чаще всего это дети в возрасте от 2 до 10 лет. Краснуха у новорожденных регистрируется крайне редко, так как в их крови есть антитела от матери. Для болезни характерна высокая восприимчивость. Повторно заболеть краснухой практически невозможно, но редкие случаи повторного заражения все же зафиксированы.
Симптомы краснухи
Интоксикация
Катаральные явления
Сыпь
Увеличение лимфоузлов
Проявления краснухи зависят от ее формы.
Приобретенная краснуха проявляется такими симптомами:
- Сыпь, возникающая на неизмененном фоне кожных покровов в виде розеол или небольших пятен, не чешется. Локализация высыпаний – лицо и конечности (разгибательные поверхности). В первые сутки болезни они появляются практически сразу на всех участках, исчезают без каких либо следов спустя 2-3 дня.
- Интоксикация умеренная (немного повышается температура тела, возникает ломота в мышцах, общая слабость).
- Увеличиваются лимфоузлы – заднешейные, затылочные, реже – околоушные. Они могут немного болеть при пальпации.
- Катары слизистых носоглотки (ринит со слизистыми выделениями или заложенность носа) и конъюнктивы выражены незначительно.
- На твердом и мягком небе может появляться энантема (пятнистое покраснение).
Врожденная краснуха проявляется в зависимости от того, на каком сроке беременности произошло заражение:
- При инфицировании в первые 16 недель беременности возможна внутриутробная смерть плода в результате пороков, несовместимых с жизнью или формирование серьезных аномалий развития. Наиболее типичной является так называемая триада Грега, которая проявляется поражением глаз, пороками сердечно-сосудистой системы и глухотой. Также могут возникать аномалии развития со стороны костной и нервной систем.
- Краснуха у будущих мам на поздних сроках (16 недель и позже) – риск врожденных уродств меньший, чаще это негрубые дефекты развития, воспаления. Наиболее опасное – менингоэнцефалит.
У взрослых проявления краснухи те же самые, только выражены они более ярко. Возможны синовииты – чаще поражаются мелкие суставы кисти, иногда – лучезапястные и голеностопные. Это может случиться с 2 по 7 день болезни. Течение синовиитов кратковременное и доброкачественное.
Существует разновидность заболевания – коревая краснуха. В этом случае у пациентов возникают типичные признаки краснухи, но сыпь очень похожа на коревую. Она начинается с лица, потом быстро опускается на шею, верхние конечности и туловище. Элементы высыпаний меньше, чем при кори, исчезают быстро.
Течение краснухи
В течение болезни различают следующие периоды:
- Инкубационный – средняя длительность 18-23 дня.
- Продромальный – от нескольких часов до 1-2 дней. Есть не постоянно.
- Период высыпаний постоянно присутствует. Его длительность – 3-4 дня.
- Период реконвалесценции при данной болезни, как правило, протекает гладко. Редко возможны осложнения в виде поражения нервной системы (серозный менингит, энцефалит).
Варианты течения краснухи
Течение краснухи бывает типичным (характеристика его описана выше). Многие родители знают, как выглядит краснуха. Но нужно учитывать наличие атипичных форм, которые бывают двух разновидностей:
- Стертые – в этом случае клинические проявления легкие, выражены слабо в виде реакции лимфоузлов, незначительной не обильной сыпью, субфебрилитетом.
- Бессимптомные – в этом случае нет ни клинических отклонений, ни гематологических. Такой вариант в основном удается обнаружить в очагах краснухи с использованием серологического метода диагностики.
Особенности течения болезни у детей первого года жизни
У детей первого года жизни заражение краснухой происходит крайне редко. В процессе внутриутробного развития плод получает антитела к разным инфекционным болезням, которые были у матери. Их хватает на некоторое время после рождения.
Но иногда случается, что женщина до беременности краснухой не болела. Поэтому ее дитя в этом случае не имеет иммунитета против этого вируса. В случае заражения в этом возрасте болезнь характеризуется молниеносным течением, состояние малыша тяжелое. Так как до 1 года гематоэнцефалитический барьер не является зрелым, то существует большой риск энцефалита и менингита. При заражении краснухой все дети такого возраста госпитализируются в экстренном порядке.
Отличие сыпи при краснухе и других болезнях
- При аллергии сыпь неоднородная, часто сопровождается зудом. Характер высыпаний при краснухе иной, причем они не чешутся. Увеличение лимфатических узлов, интоксикация, катаральные явления присущи краснухе и не встречаются при аллергических дерматитах.
- Краснуха и ветрянка отличаются характером высыпаний – при ветряной оспе они везикулезные, а при краснухе – розеолезные или пятнистые. Во время ветрянки сыпь можно обнаружить на волосистой части головы, при краснухе этого нет. Сыпь при краснухе не чешется, при ветряной оспе возникает сильный зуд. При ветряной оспе не увеличиваются лимфатические узлы, что характерно для краснухи. Иногда у многих родителей возникает вопрос, может ли ребенок, болевший краснухой, заразиться ветрянкой. Дело в том, что и одно, и другое заболевание вызывает вирус, но они абсолютно разные – возбудителем ветрянки является ДНК-содержащий вирус, а краснуху вызывает вирус, который содержит РНК. Поэтому если была краснуха, ветрянкой после этого тоже можно заразиться. Существует мнение, что краснуха и ветрянка – это одно и то же, но это две абсолютно разные патологии.
- Общими симптомами краснухи и скарлатины являются сыпь и интоксикация. Характер сыпи иной при этих болезнях: сыпь при скарлатине мелкоточечная, возникает на красном фоне кожи, при краснухе фон кожи не меняется и сыпь розеолезная или пятнистая. Но при краснухе увеличиваются лимфоузлы, чего нет при скарлатине. Такие симптомы, как белый дермографизм, тонзиллит, малиновый язык характерны для скарлатины, но не бывают при краснухе.
- Корь и краснуха – общее при этом сыпь. При краснухе сыпь – это первый симптом, а корь начинается с выраженных катаральных явлений, сыпь же возникает после этого. Характер сыпи при этих инфекциях разный: при кори она макуло-папулезная, а при краснухе – мелкопятнистая, розеолезная или розеоло-папулезная. Высыпания при краснухе появляются на 1-3 день болезни, сразу распространяется по всему телу, при кори – на 3-4, в первые сутки охватывает только лицо и шею, на другие части тела распространяется поэтапно. О том, что у пациента корь, свидетельствует выраженный интоксикационный синдром (повышение температуры до 38,5-39 градусов, мышечные боли, общая слабость), при краснухе интоксикация выражена умеренно. При краснухе увеличиваются лимфоузлы, при кори этого нет. Светобоязнь присуща кори и не бывает при краснухе.
- Ложная краснуха или розовая розеола. Многие родители считают, что это то же самое, что и краснуха. Высыпания при этих болезнях аналогичны, но возбудитель псевдокраснухи – вирус герпеса. В данном случае интоксикационный синдром выражен максимально, чего нет при краснухе. Увеличения лимфоузлов при ложной краснухе нет.
Диагностика
Чтобы подтвердить диагноз краснухи, используют дополнительные методы исследования:
- Общеклинические анализы крови (лейкопения, лимфоцитоз, нормальная СОЭ) и мочи.
- Выделение вируса из биологических материалов (носоглоточные смывы, кровь, кал, моча).
- Специальные серологические тесты – определяется состояние иммунной системы и ее изменение на протяжении всего заболевания. Антитела к краснушному вирусу наиболее часто определяют при помощи РТГА. Обследование для этого у пациента берется с вены дважды – в начале болезни на 1-3 день и еще раз повторно по истечении 7-9 дней. О краснухе свидетельствует нарастание титра антител более чем в 4 раза во втором анализе по сравнению с первым. Об инфицировании говорит наличие в ИФА антител IgM. Если же присутствует иммуноглобулин G, это говорит о ранее перенесенной болезни.
В чем опасность краснухи
Вирус краснухи наибольшую опасность представляет для девочек. Дело в том, что если в детском возрасте у них не было краснухи, существует вероятность инфицироваться во время беременности, а это является угрозой врожденной формы, которая проявляется прерыванием беременности или пороками развития плода.
Для мальчиков болезнь менее опасна. Но все же у них крайне редко может возникнуть такое опасное осложнение, как краснушный панэнцефалит. Описаны случаи поражения яичек.
Более тяжелое течение болезнь имеет у подростков и взрослых.
Лечение и рекомендации
Лечение типичной краснухи преимущественно амбулаторное. Показано симптоматическое лечение (антигистаминные препараты, витамины, жаропонижающие и т. п.). Если возник менингоэнцефалит, пациент нуждается в срочной госпитализации и более комплексном лечении в стационаре, которое включает гормональные, противовоспалительные, антибактериальные, дезинтоксикационные средства.
Мыться при краснухе можно, но при ее легком течении. Если вы решили покупать больного ребенка, лучше ограничьтесь душем. Принимать ванну в этот период нежелательно. Купание в водоемах запрещено до полного выздоровления.
Гулять с момента появления сыпи нежелательно, так как существует вероятность заражения окружающих. Поэтому в этот период стоит хорошо проветривать жилье пациента.
Профилактика краснухи
Важными профилактическими мероприятиями при краснухе являются выявление заболевших и их изоляция, учет контактировавших. Больной краснухой изолируется до того момента, пока не исчезнет сыпь, то есть до 4 дня заболевания, в случае врожденной формы заболевания – до 1 года.
Лица, которые контактировали с заболевшим, не разобщаются, но карантин устанавливается на 21 день.
Важным является определение специфических антител, если беременная женщина контактировала с краснухой. Если у них обнаруживаются антитела, то это свидетельствует о том, что данная болезнь была в прошлом, поэтому контакт полностью безопасен для будущего малыша. Обследование будущей мамы проводится 2 раза, интервал между исследованиями – 7-10 дней, потому что обнаруженные однократно антитела могут являться следствием атипичной формы краснухи. Если при повторном исследовании нет динамики, то это говорит об отсутствии краснушного возбудителя и никакие мероприятия в дальнейшем не проводятся.
Повлиять на восприимчивость к краснухе можно при помощи иммунопрофилактики. Прививка против данной инфекции проводится живой вакциной в 1 год, а также в последующем ревакцинация в 6 лет и девушки в 15 лет. Вакцинация осуществляется комплексной вакциной от краснухи, паротитной инфекции и кори (КПК) или моновакциной. Конечно, лучше прививаться комплексной вакциной, так как по сравнению с однокомпонентной она практически не вызывает никаких реакций.
Женщин, не болевших краснухой, желательно прививать от краснухи после родов. Будущих мам не вакцинируют из-за риска для плода. Если была проведена иммунизация, следует избегать зачатия на протяжении трех месяцев.
Приобретенная краснуха, как правило, имеет легкое течение, и справиться с ней не составляет труда. Опасность представляет врожденная форма заболевания, но при своевременной иммунизации риск инфицирования во время беременности можно уменьшить до минимума.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Краснуха – острое вирусное заболевание, проявляется мелкой пятнисто-папулёзной сыпью, генерализованной лимфаденопатией, умеренно выраженной лихорадкой. Возможно поражение плода у беременных.
Код по МКБ-10
- В06.0 Краснуха с неврологическими осложнениями (краснушный энцефалит, менингит, менингоэнцефалит).
- 806.8 Краснуха с другими осложнениями (артрит, пневмония).
- 806.9 Краснуха без осложнений.
Эпидемиология краснухи
Краснуха – широко распространённая инфекция. Заболеваемость имеет периодические подъёмы каждые 3-5 лет и сезонные колебания. Максимальную заболеваемость наблюдают в холодное время года. В детских дошкольных коллективах и даже среди взрослых (казармы для новобранцев) возможны эпидемические вспышки краснухи.
Восприимчивость высокая, но меньше, чем к кори. Краснухой заболевают люди любого возраста, но чаще дети в возрасте от 1 до 7 лет. Дети до 6 мес болеют редко в связи с наличием трансплацентарного иммунитета, но если мать не болела краснухой, ребёнок может заболеть в любом возрасте.
Источник инфекции – больной, который опасен не только в период выраженных клинических проявлений краснухи, но и в инкубационном периоде, и в периоде реконвалесценции. В эпидемиологическом отношении опасны также и здоровые вирусоносители. Выделение вируса из носоглотки начинается за 7-10 дней до начала высыпания и продолжается 2-3 нед после начала высыпания. У детей с врождённой краснухой вирус может выделяться в течение 1,5-2 лет после рождения. Заражение происходит воздушно-капельным путём. После перенесённого заболевания остаётся стойкий иммунитет.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Что вызывает краснуха?
Вирус краснухи относится к роду Rubivirus семейства Togaviridae. Вирусные частицы диаметром 60-70 нм, содержат РНК. Имеется один антигенный тип вируса.
Патогенез краснухи
Вирус передаётся воздушно-капельным путём. Проникая в организм через слизистую оболочку верхних дыхательных путей, вирус первично размножается в лимфатических узлах, откуда ещё в инкубационном периоде (через 1 нед после заражения) попадает в кровь. Через 2 нед появляется сыпь. За 7-9 дней до появления сыпи вирус можно обнаружить в отделяемом носоглотки и в крови, при появлении сыпи – в моче и кале. Через 1 нед после появления сыпи вирус исчезает из крови.
Симптомы краснухи
Инкубационный период краснухи составляет 15-24 дня, наиболее часто заболевание начинается через 16-18 дней после контакта. Первый симптом краснухи – сыпь, так как остальные симптомы краснухи, как правило, слабовыражены.
Общее состояние ребёнка нарушено незначительно. Температура тела редко повышается до 38 °С, обычно она остаётся субфебрильной (37,3-37,5 °С), часто не повышается в течение всей болезни. Отмечают вялость, недомогание, дети старшего возраста и взрослые иногда жалуются такие симптомы краснухи, как: головная, мышечная и суставная боль. Сыпь появляется сначала на лице, затем в течение нескольких часов распространяется по всему телу, преимущественно локализуется на разгибательных поверхностях конечностей вокруг суставов, на спине и на ягодицах. Сыпь пятнистая, иногда папулёзная, розового цвета, появляется на неизменённой коже. Краснушная сыпь значительно более мелкая, чем коревая, без тенденции к слиянию отдельных элементов. Только у некоторых больных отмечают более крупные элементы сыпи, но и в этих случаях экзантема отличается от коревой тем, что величина отдельных элементов сыпи примерно одинакова и они имеют круглую или овальную форму. Сыпь при краснухе обычно необильная. Сыпь держится 2-3 дня, исчезая, не оставляет пигментации, шелушения также не бывает.
Катаральные явления в верхних дыхательных путях в виде небольшого насморка и кашля, а также конъюнктивит появляются одновременно с высыпанием. В зеве могут быть небольшая гиперемия и рыхлость миндалин, энантема на слизистых оболочках мягкого нёба и щёк. Это мелкие, с булавочную головку или несколько крупнее бледно-розовые пятнышки. Энантема на слизистой оболочке рта появляется так же, как и катаральные явления, перед высыпанием. Симптома Филатова-Коплика не бывает.
Патогномоничные симптомы краснухи – увеличение периферических лимфатических узлов, особенно затылочных и заднешейных. Лимфатические узлы увеличены до размеров крупной горошины или фасоли, сочные, иногда чувствительны при пальпации. Увеличение лимфатических узлов появляется до высыпания и держится некоторое время после исчезновения сыпи. В периферической крови лейкопения, относительный лимфоцитоз и появление плазматических клеток (до 10-30%), иногда увеличено количество моноцитов. Нередко симптомы краснухи отсутствуют, протекают стёрто или даже бессимптомно.
Более тяжело краснуха протекает у взрослых. У них отмечают высокую температуру тела, сильные головные боли, боли в мышцах, более резкое, чем у детей, увеличение лимфатических узлов.
Диагностика краснухи
Диагностика краснухи основывается на характерной сыпи, появляющейся почти одновременно на всей поверхности кожи, слабо выраженных катаральных явлений и увеличения периферических лимфатических узлов. Изменения крови (лейкопения, лимфоцитоз и появление плазматических клеток) в значительной степени подтверждают диагноз краснухи. Большое значение имеют эпидемиологические данные. Антитела класса IgM и IgG к вирусу краснухи в крови или нарастанию титра антител в РПГА имеют решающее значение
Дифференциальная диагностика краснухи в первую очередь проводится с корью, энтеровирусными экзантемами и медикаментозной сыпью.
[13], [14], [15], [16], [17], [18], [19], [20], [21], [22]
Какие анализы необходимы?
Лечение краснухи
Больным краснухой рекомендуют постельный режим в период высыпания. Лечение краснухи с помощью лекарственных препаратов не проводится.
Профилактика краснухи
Заболевших краснухой изолируют в домашних условиях на 5 дней с момента высыпания. Дезинфекцию не проводят. Детей, бывших в контакте с больным краснухой, не разобщают. У беременных, не болевших краснухой и имевших контакт с больным в первые месяцы беременности, следует решать вопрос о прерывании беременности.
Вакцинация против краснухи
Вакцинация против краснухи регламентирована национальным календарём профилактических прививок. Краснуха у детей предотвращается с помощью как моновакцин (рудивакс), так и комбинированных препаратов – прививка от кори, эпидемического паротита и краснухи (приорикс, M-M-R II). Первую дозу вводят в возрасте 12-15 мес, вторую (ревакцинирующую) – в 6 лет. Кроме того, рекомендовано прививать не болевших краснухой женщин фертильного возраста.
Источник
