Строение вируса вирус краснухи
ÐиÑÑÑ ÐºÑаÑнÑÑ Ð¸
ÐиÑÑÑ ÐºÑаÑнÑÑ Ð¸ вÑделен в оÑделÑнÑй Ñод Rubivirus. Ðн не оÑноÑиÑÑÑ Ðº гÑÑппе аÑбовиÑÑÑов, поÑколÑÐºÑ ÑлениÑÑоногие не ÑвлÑÑÑÑÑ ÐµÐ³Ð¾ Ñ Ð¾Ð·Ñевами или пеÑеноÑÑиками.
СÑÑÑкÑÑÑа и Ñ Ð¸Ð¼Ð¸ÑеÑкий ÑоÑÑав ÑооÑвеÑÑÑвÑÑÑ Ð´ÑÑгим ÑогавиÑÑÑам.
Род Rubivirus
ÐнÑигенÑ. ÐиÑÑÑ ÐºÑаÑнÑÑ Ð¸ Ð¸Ð¼ÐµÐµÑ Ð´Ð²Ð° анÑигена. Ðдин из Ð½Ð¸Ñ , внÑÑÑенний анÑиген – нÑклеопÑоÑеин, ÑвÑзаннÑй Ñ ÐºÐ°Ð¿Ñидом, вÑÑвлÑеÑÑÑ Ð² РСÐ, вÑоÑой анÑиген, ÑвÑзаннÑй Ñ ÑÑпеÑкапÑидом, – в ÑеакÑии нейÑÑализаÑии и РТÐÐ.
ÐиÑÑÑ Ð¿ÑедÑÑавлен одним ÑеÑоÑипом, обладаÑÑим гемагглÑÑи-ниÑÑÑÑей, гемолиÑиÑеÑкой и ÑлабовÑÑаженной нейÑаминидазной акÑивноÑÑÑÑ Ð² оÑлиÑие Ð¾Ñ Ð´ÑÑÐ³Ð¸Ñ ÑогавиÑÑÑов.
ÐÑлÑÑивиÑование и ÑепÑодÑкÑиÑ. ÐиÑÑÑ ÐºÑаÑнÑÑ Ð¸ ÑепÑодÑÑиÑÑеÑÑÑ Ð² пеÑвиÑнÑÑ ÐºÑлÑÑÑÑÐ°Ñ ÐºÐ»ÐµÑок ÑеловеÑеÑкого ÑмбÑиона, а Ñакже в ÑÑде пеÑевиваемÑÑ Ð»Ð¸Ð½Ð¸Ð¹ клеÑок Ñ Ð²ÑÑаженнÑм ЦÐÐ. Цикл ÑепÑодÑкÑии в кÑлÑÑÑÑÐ°Ñ ÐºÐ»ÐµÑок завеÑÑаеÑÑÑ Ð·Ð° 12-15 Ñ. РепÑодÑкÑÐ¸Ñ Ð²Ð¸ÑÑÑа пÑоиÑÑ Ð¾Ð´Ð¸Ñ Ð² ÑиÑоплазме клеÑок, где вÑÑвлÑÑÑÑÑ ÑозиноÑилÑ-нÑе вклÑÑениÑ. ÐалÑнейÑее ÑозÑевание виÑионов пÑоиÑÑ Ð¾Ð´Ð¸Ñ Ð¿Ñи поÑковании ÑеÑез мембÑÐ°Ð½Ñ Ð¿ÑзÑÑÑков аппаÑаÑа ÐолÑджи, а заÑем пÑи вÑÑ Ð¾Ð´Ðµ ÑеÑез наÑÑжнÑÑ Ð¼ÐµÐ¼Ð±ÑÐ°Ð½Ñ ÐºÐ»ÐµÑки.
ÐаÑогенез. ÐоÑле заÑÐ°Ð¶ÐµÐ½Ð¸Ñ Ð²Ð¸ÑÑÑ Ð¿Ð¾Ð¿Ð°Ð´Ð°ÐµÑ Ð² лимÑаÑиÑеÑкие клеÑки ÑейнÑÑ , заÑÑлоÑнÑÑ Ð¸ заÑÑнÑÑ Ð¶ÐµÐ»ÐµÐ·, в коÑоÑÑÑ Ð½Ð°ÑинаеÑÑÑ ÐµÐ³Ð¾ пеÑвиÑÐ½Ð°Ñ ÑепÑодÑкÑиÑ. ÐÐµÐ»ÐµÐ·Ñ ÑвелиÑиваÑÑÑÑ Ð² ÑазмеÑÐ°Ñ Ð¸ ÑÑановÑÑÑÑ Ð±Ð¾Ð»ÐµÐ·Ð½ÐµÐ½Ð½Ñми пÑи палÑпаÑии. ÐаÑем виÑÑÑ Ð¿ÑÐ¾Ð½Ð¸ÐºÐ°ÐµÑ Ð² лимÑÑ Ð¸ кÑовÑ, где он обнаÑÑживаеÑÑÑ Ð·Ð° 3-4 Ð´Ð½Ñ Ð´Ð¾ поÑÐ²Ð»ÐµÐ½Ð¸Ñ ÐºÐ»Ð¸Ð½Ð¸ÑеÑÐºÐ¸Ñ ÑимпÑомов заболеваниÑ. ÐиÑÑÑÐµÐ¼Ð¸Ñ Ð±ÑÑÑÑо пÑекÑаÑаеÑÑÑ Ð¿Ð¾Ñле поÑÐ²Ð»ÐµÐ½Ð¸Ñ ÑÑпи.
Ðаболевание пÑоÑÐµÐºÐ°ÐµÑ Ñ Ð»Ð¸Ñ Ð¾Ñадкой, ÑÑпÑÑ, поÑажением веÑÑ Ð½Ð¸Ñ Ð´ÑÑ Ð°ÑелÑнÑÑ Ð¿ÑÑей, болÑми в ÑÑÑÑÐ°Ð²Ð°Ñ , мÑÑÑÐ°Ñ .
ÐиÑÑÑ ÐºÑаÑнÑÑ Ð¸ Ð¾Ð±Ð»Ð°Ð´Ð°ÐµÑ Ð²ÑÑаженнÑм ÑмбÑиопаÑиÑеÑким дейÑÑвием. ÐÑи пÑÐ¾Ñ Ð¾Ð¶Ð´ÐµÐ½Ð¸Ð¸ ÑеÑез плаÑенÑÑ Ð¾Ð½ адÑоÑбиÑÑеÑÑÑ Ð½Ð° клеÑÐºÐ°Ñ ÑмбÑионалÑной Ñкани, вÑзÑÐ²Ð°Ñ Ð¿Ð¾Ñоки ÑазвиÑÐ¸Ñ Ð¸ даже Ð³Ð¸Ð±ÐµÐ»Ñ Ð¿Ð»Ð¾Ð´Ð°. ÐÑи инÑиÑиÑовании беÑеменнÑÑ Ð² пеÑвÑе 3 меÑ. беÑеменноÑÑи ÑиÑк ÑазвиÑÐ¸Ñ ÑÑодÑÑв доÑÑÐ¸Ð³Ð°ÐµÑ 80%, а в далÑнейÑем ÑнижаеÑÑÑ Ð´Ð¾ 25-8%, неÑедко возникаÑÑ Ð²ÑкидÑÑи.
ÐммÑниÑеÑ. ÐоÑле пеÑенеÑенной инÑекÑии ÑоÑмиÑÑеÑÑÑ Ð½Ð°Ð¿ÑÑженнÑй, пÑеимÑÑеÑÑвенно гÑмоÑалÑнÑй, иммÑниÑеÑ. Ð ÑÑвоÑоÑке кÑови обнаÑÑживаÑÑÑÑ Ð²Ð¸ÑÑÑнейÑÑализÑÑÑие, комплеменÑÑвÑзÑваÑÑие анÑиÑела, а Ñакже анÑигемагглÑÑининÑ. У деÑей Ñ Ð²Ñожденной кÑаÑнÑÑ Ð¾Ð¹ виÑÑÑ Ð´Ð»Ð¸ÑелÑно пеÑÑиÑÑиÑÑÐµÑ Ð² оÑганизме пÑи подавлении ÑинÑеза инÑеÑÑеÑона. ÐÑи ÑÑом в ÑÑвоÑоÑке кÑови опÑеделÑÑÑÑÑ Ð²Ð¸ÑÑÑоÑпеÑиÑиÑеÑкве иммÑноглобÑлинÑ.
ÐÐºÐ¾Ð»Ð¾Ð³Ð¸Ñ Ð¸ ÑпидемиологиÑ. ÐÑаÑнÑÑ Ð¾Ð¹ ÑаÑе вÑего болеÑÑ Ð´ÐµÑи в возÑаÑÑе Ð¾Ñ 1 года до 7 леÑ, возможно заболевание и взÑоÑлÑÑ . ÐÑÑоÑником инÑекÑии ÑвлÑÑÑÑÑ Ð±Ð¾Ð»ÑнÑе, а Ñакже лиÑа Ñ Ð±ÐµÑÑимпÑомнÑми ÑоÑмами инÑекÑии. ÐÑновнÑе пÑÑи пеÑедаÑи – аÑÑозолÑнÑй и конÑакÑнÑй ÑеÑез инÑиÑиÑованнÑе пÑедмеÑÑ. ÐиÑÑÑ Ð½Ð°ÑÐ¸Ð½Ð°ÐµÑ Ð²ÑделÑÑÑÑÑ ÑеÑез 7-8 дней поÑле инÑиÑиÑÐ¾Ð²Ð°Ð½Ð¸Ñ Ñ ÑекÑеÑом ÑлизиÑÑÑÑ Ð¾Ð±Ð¾Ð»Ð¾Ñек веÑÑ Ð½Ð¸Ñ Ð´ÑÑ Ð°ÑелÑнÑÑ Ð¿ÑÑей, а Ñакже Ñ Ð¼Ð¾Ñой и ÑекалиÑми.
ÐиÑÑÑ Ð¼Ð°Ð»Ð¾ÑÑÑойÑив пÑи Ñ Ñанении, воздейÑÑвии ÑизиÑеÑÐºÐ¸Ñ (УФ-облÑÑение) и Ñ Ð¸Ð¼Ð¸ÑеÑÐºÐ¸Ñ ÑакÑоÑов. Ðн бÑÑÑÑо инакÑивиÑÑеÑÑÑ Ð² паÑологиÑеÑком маÑеÑиале пÑи воздейÑÑвии Ñ Ð»Ð¾ÑÑодеÑжаÑÐ¸Ñ Ð´ÐµÐ·Ð¸Ð½-ÑекÑанÑов и ÑоÑмалина.
ÐабоÑаÑоÑÐ½Ð°Ñ Ð´Ð¸Ð°Ð³Ð½Ð¾ÑÑика. ÐиÑÑÑ Ð²ÑделÑÑÑ Ð¸Ð· ноÑоглоÑоÑнÑÑ ÑмÑвов, кÑови, моÑи, кала, в кÑлÑÑÑÑе клеÑок. СеÑодиагноÑÑика заклÑÑаеÑÑÑ Ð² обнаÑÑжении виÑÑÑоÑпеÑиÑиÑеÑÐºÐ¸Ñ Ð°Ð½ÑиÑел клаÑÑа IgM в ÑеакÑии нейÑÑализаÑии, РСÐ, РТÐÐ, а Ñакже Ñ Ð¿Ð¾Ð¼Ð¾ÑÑÑ Ð¸Ð¼Ð¼Ñно-ÑеÑменÑнÑÑ Ð¸ ÑадиоиммÑннÑÑ Ð¼ÐµÑодов.
ÐÑоÑилакÑика. ÐÑименÑÑÑ ÑбиÑÑе и живÑе вакÑинÑ. РекомендÑеÑÑÑ Ð¸Ð¼Ð¼ÑнизиÑоваÑÑ Ð´ÐµÐ²Ð¾Ñек 12-14 Ð»ÐµÑ Ð¿Ñи оÑÑÑÑÑÑвии Ñ Ð½Ð¸Ñ Ð°Ð½ÑиÑел к виÑÑÑÑ ÐºÑаÑнÑÑ Ð¸. Ðведение иммÑноглобÑлина беÑеменнÑм женÑинам не пÑедÑпÑÐµÐ¶Ð´Ð°ÐµÑ ÑÐ°Ð·Ð¼Ð½Ð¾Ð¶ÐµÐ½Ð¸Ñ Ð²Ð¸ÑÑÑа в оÑганизме.
Источник
Над статьей доктора
Александрова Павла Андреевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 11 апреля 2018Обновлено 29 января 2021
Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Togaviridae
Род — Rubivirus
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
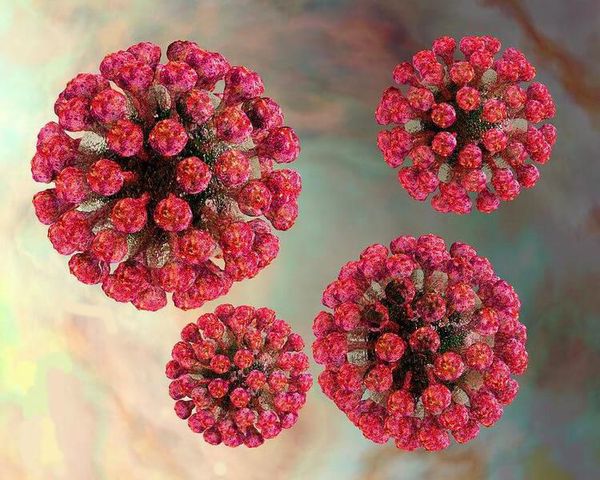
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток.[4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
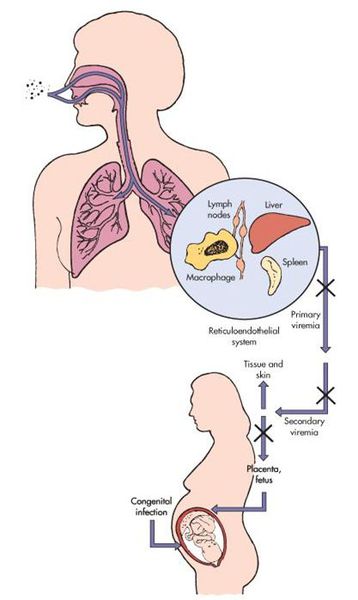
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой).[5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он “расслаблен”, так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
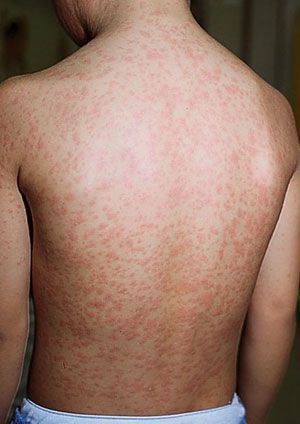
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.

Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. К признакам краснухи также относят бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов — симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Заболевания, похожие на краснуху
Различают следующие случаи краснухи:
- «Подозрительный» — острое заболевание с одним или несколькими типичными клиническими признаками инфекции;
- «Вероятный» — острое заболевание с клиническими признаками краснухи, эпидемиологически связанное с иным эпизодом данной инфекции (подозрительным или подтверждённым);
- «Подтвержденный» — лабораторно доказанное заболевание, классифицированное ранее как «подозрительный» или «вероятный» случай. Данный лабораторно подтверждённый случай может иметь стёртую, атипичную форму.
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
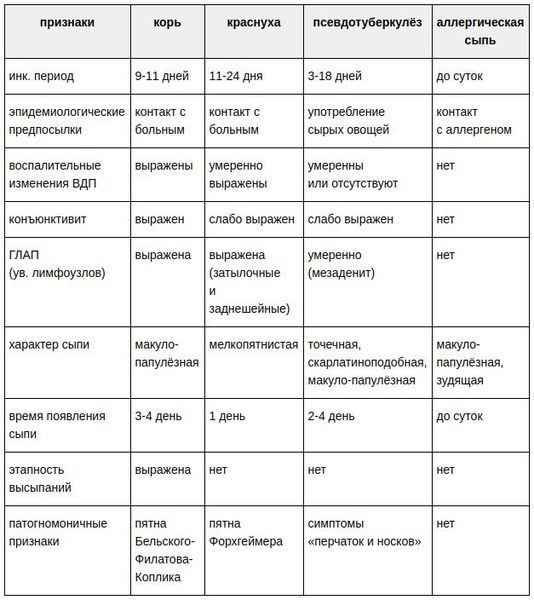
Краснуха при беременности, бывает ли краснуха у грудничков
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития.[3][6]
Тяжёлое течение краснухи
- выраженная интоксикация не менее четырёх дней;
- температура не менее 39 °C не менее двух дней;
- умеренно выраженные катаральные явления (насморк, кашель);
- значимое увеличение затылочных лимфатических узлов;
- обильная сыпь с тенденцией к слиянию;
- развитие осложнений.
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией).[4][7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
- типичная (обычная) форма краснухи — сопровождается типичными симптомами краснухи, в том числе сыпью;
- атипичная (нехарактерная) форма краснухи — без высыпаний;
- субклиническая (бессимптомная) форма краснухи — без симптомов, заболевание выявляют по наличию антител.
2. Врождённая краснуха:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
- лёгкая;
- средняя;
- тяжёлая.
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
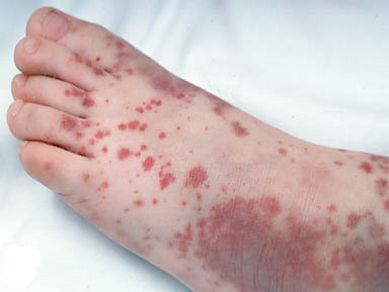
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит.[4][5]
Диагностика краснухи
К какому врачу обратиться. При появлении симптомов краснухи следует обратиться к педиатру или терапевту. Чтобы подобрать максимально эффективное лечение, врач может направить пациента на консультацию к инфекционисту.
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител).[7]
Значение результатов
| Результаты I обследования | Назначения | ||
|---|---|---|---|
| После I обследования | После II обследования | После III обследования | |
| IgG обнаруженыIgM отсутствуют | повторный анализ спустя 10-14 суток* | риска СВК нет, наблюдение прекращается | — |
| IgG и IgM антитела не обнаружены | исключение контакта с инфицированным, повторный анализ спустя 10-14 суток | если результат тот же — повторный анализ спустя 10-14 суток | если результат не изменился — наблюдение прекращается |
| если присутствуют IgM и отсутствуют IgG — повторный анализ спустя 10-14 суток | если антитела IgG и IgM выявлены — возможен риск СВК | ||
| антитела IgG и IgM выявлены | возможен риск СВК, повторный анализ спустя 10-14 суток** | подтверждается диагноз СВК***, женщинам предлагают самостоятельно решить, будут ли они прерывать беременность | — |
Источник
