Стертые формы кори возникают у лиц
07 февраля 2019
Корь
Корь относится к числу наиболее тяжелых, чрезвычайно контагиозных инфекционных болезней (индекс контагиозности 100%).
Возбудитель: РНК-содержащим вирус семейства Paramyxoviridae, рода Morbillivirus, неустойчив во внешней среде.
Жизнеспособность вируса кори в капельках слизи в жилых помещениях сохраняется в течение 30 минут.
Пути передачи: воздушно-капельный.
Источник: больной клинически выраженной формой кори.
Входные ворота: слизистые оболочки дыхательных путей.
Инкубационный период: минимальный – 8 дней, максимальный у человека, получившего в течение последнего месяца иммуноглобулин, кровь или плазму составляет 21 день.
Первый день появления сыпи у больного является четвертым – пятым днем заболевания.
Заразительный период: 8-10 дней (за 5 дней до появления сыпи и в течение 5 дней с момента появления сыпи).
Катаральный период: 3- 4 дня.
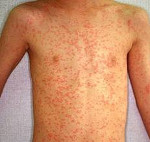
Характеристика сыпи: сыпь пятнисто – папулезная, характерна этапность высыпания (в первый день – лицо, шея, последний день–ноги), продолжительность высыпания 5-7 дней.
Стертые формы кори (без сыпи) возникают у лиц после введения иммуноглобулина.
Лабораторная диагностика обязательна – взятие крови от больного осуществляется на 4-5 день с момента появления сыпи (1-ая сыворотка) и не ранее чем через 10-14 дней от даты взятия первой пробы (2-ая сыворотка). Исследование сывороток крови методом иммуноферментного анализа (ИФА) проводится только в лаборатории Регионального центра по надзору за корью и краснухой – (СПбНИИЭМ им. Пастера), сбор материала в лаборатории ФБУЗ «Центр гигиены и эпидемиологии в городе Санкт-Петербург» по адресу: СПб, ул. Оборонная, д.35. Биоматериал (моча, носоглоточные смывы, ликвор) для исследований отбирается от больного на 1-3 день с момента появления сыпи, определение генотипа проводится в Национальном Научно-Методическом Центре по надзору за корью и краснухой (ННМЦ – г. Москва).
Последствия заболевания:
– энцефалит;
– менингоэнцефалит;
– пневмония.
Обязательная госпитализация:
– лица с тяжелым клиническим течением заболевания;
– лица из организаций с круглосуточным пребыванием детей и взрослых;
– лица, проживающие в общежитиях, коммунальных квартирах;
– лица при наличии в семье заболевшего декретированных групп населения.
Находятся в стационаре до исчезновения клинических симптомов, но не менее 5 дней с момента появления сыпи.
Допуск в организованные коллективы реконвалесцентов детей и взрослых разрешается после клинического выздоровления.
Профилактика:
Специфическая плановая вакцинопрофилактика в Санкт-Петербурге проводится с 1964г. отечественной коревой вакциной, с 2000г. – дивакциной (корь-эпидемический паротит) 1 дозой вакцины (0,5мл).
Схема вакцинации:
– вакцинация в возрасте 1 год;
– ревакцинация в возрасте 6 лет.
Противоэпидемические мероприятия в очаге:
– медицинское наблюдение за контактными лицами в очаге кори проводится с момента выявления первого больного до 21дня до выявления последнего заболевшего.
– экстренные специфическая профилактика 1 дозой вакцины (0,5 мл) в течение первых 72 часов с момента выявления больного, отдаленные контакты – до 7 дней с момента выявления первого больного в очаге.
– иммуноглобулин человека нормальный вводится не позднее 5 дня с момента контакта, детям не привитым, имеющим противопоказания к вакцинации живой коревой вакциной.
– не принимаются в коллектив лица, не болевшие корью и не привитые против кори.
Эпидемиология:
Сезонность инфекции: зимне-весенняя (декабрь – май).
Возраст: преимущественно взрослые, чаще в возрасте 20-30 лет.
Прививочный анамнез: 2/3 больных без сведений о прививках.
Причины вспышек кори в Европе:
Группы лиц с низким охватом вакцинацией:
– группы цыганского населения в Болгарии;
– религиозное течение «антропософисты» в Германии, Нидерландах, Швеции;
– еврейские ультраортодоксальные коммуны в Бельгии, Израиле, Великобритании.
Вспышки во Франции, Великобритании и Германии среди отдельных групп населения (в основном не вакцинированных) в общей популяции. Незначительные очаги:
– в образовательных учреждениях (дневные центры, детские сады, школы и университеты);
– в медицинских учреждениях (пациенты приёмного покоя, палаты с инфекционными больными и детские палаты).
Поддержание популяционного иммунитета:
– дополнительная вакцинация;
– вакцинация «дети – родители»;
– вакцинация путешественников;
– вакцинация медицинского персонала.
Источник
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой. Вирус кори проникает в организм воздушно-капельным путем. Инкубационный период длится до 2-х недель, иногда до 1 месяца. Катаральный период кори проявляется кашлем, лихорадкой, шейным лимфаденитом. На смену ему приходит период высыпаний с характерным для кори этапным появлением элементов сыпи. Выздоровление начинается спустя 1-2 недели от начала кори. Диагностика кори осуществляется, как правило, на основании клинических данных. Лечение преимущественно симптоматическое, направленно на снижение температуры тела, дезинтоксикацию, повышение сопротивляемости организма.
Общие сведения
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой.
Характеристика возбудителя
Вирус кори РНК-содержащий, относится к роду Morbillivirus. Во внешней среде неустойчив, инактивируется при высушивании, воздействии солнечного света, ультрафиолетового облучения, при нагревании до 50 °С. Вирус способен сохраняться в комнатной температуре 1-2 дня, при охлаждении (температурный оптимум для сохранения жизнеспособности: от -15 до -20 °С) остается активным несколько недель.
Резервуаром и источником инфекции является больной человек. Выделение инфекции начинается в последние 1-2 дня инкубации, весь продромальный период и продолжается на протяжении 4 дней периода высыпаний. В некоторых случаях время контагиозности затягивается до 10 дней с появления экзантемы. Бессимптомного носительства кори не отмечается.
Вирус кори передается по аэрозольному механизму воздушно-капельным путем. Больной выделяет возбудителя в окружающую среду во время кашля, чихания, просто при выдыхании воздуха и разговоре. Мелкодисперсная взвесь разносится с током воздуха по помещению. Ввиду слабой устойчивости вируса контактно-бытовой путь передачи исключается. При заражении корью беременной женщины возможна трансплацентарная передача инфекции.
Люди крайне восприимчивы к кори, после перенесения сохраняется пожизненный напряженный иммунитет. Обычно заболевание возникает в детском возрасте, у взрослых корь встречается редко и протекает заметно тяжелее. Пик заболеваемости приходится на зимне-весенний период, минимальное количество случаев регистрируют в августе-сентябре. Заболеваемость корью значительно снизилась в последнее время ввиду проведения плановой вакцинации населения.
Патогенез кори
Вирус внедряется в организм через слизистую оболочку верхних дыхательных путей, реплицируется в клетках их покровного эпителия и распространяется по организму с током крови, накапливаясь в структурах ретикулоэндотелиальной системы. Вирус кори имеет тропность к покровным тканям (кожа, конъюнктива, слизистые оболочки ротовой полости и дыхательных путей).
В редких случаях возможно поражение вирусом головного мозга с развитием коревого энцефалита. Пораженный вирусом эпителий слизистой респираторной системы иногда подвергается некрозу, открывая доступ для бактериальной инфекции. Имеется мнение, что возбудитель кори способен длительно сохраняться в организме, вызывая медленную инфекцию, приводящую к возникновению системных заболеваний (склеродермии, системной красной волчанки, рассеянного склероза и др.).
Симптомы кори
Инкубационный период кори продолжается 1-2 недели, в случаях введения иммуноглобулина удлиняется до 3-4 недель. Типичное течение кори происходит с последовательной сменой трех стадий: катаральной, высыпаний и реконвалесценции. Катаральный период начинается с подъема температуры и развития признаков общей интоксикации. Лихорадка может достигать крайне высоких цифр, больные жалуются на интенсивную головную боль, бессонницу, озноб, выраженную слабость. У детей симптоматика интоксикации в значительной степени сглажена.
На фоне интоксикационного синдрома в первые же дни появляется сухой кашель, отмечается слизисто-гнойная ринорея, конъюнктивит (сопровождается интенсивным отеком век) с гнойным отделяемым, светобоязнь. У детей выражена гиперемия зева, зернистость задней стенки глотки, лицо одутловатое. У взрослых катаральные признаки слабее выражены, но может иметь место регионарный лимфаденит (поражаются в основном шейные лимфоузлы). Аускультация легких отмечает жесткое дыхание и сухие хрипы. Иногда заболевание сопровождается послаблением кишечной деятельности, диспепсическими симптомами (тошнота, рвота, изжога, отрыжка).
Первая лихорадочная волна обычно составляет 3-5 дней, после чего температура тела снижается. На следующий день вновь происходит подъем температуры и усугубление интоксикации и катаральных явлений, а на слизистой оболочке щек отмечаются пятна Филатова-Коплика-Вельского – специфический клинический признак кори. Пятна располагаются на внутренней поверхности щек напротив малых коренных зубов (иногда переходя на слизистую десен), представляют собой немного приподнятые над поверхностью белые участки, окруженные тонкой полоской гиперемированной слизистой (вид «манной каши»). Как правило, при появлении сыпи эти пятна исчезают, у взрослых могут сохраняться в течение первых дней периода высыпаний. Одновременно или чуть ранее, чем пятна Филатова-Коплика-Вельского, на мягком и, частично, твердом нёбе появляется энантема, представляющая собой красные пятна с булавочную головку неправильной формы. Спустя 1-2 дня они сливаются и перестают выделяться на фоне общей гиперемии слизистой.
Общая продолжительность катарального периода составляет 3-5 дней у детей и около недели у взрослых. После чего наступает период высыпания. Сыпь при кори первоначально образуется на волосистой части головы и за ушами, распространяется на лицо и шею. Ко второму дню высыпания покрывают туловище и плечи. На третьи сутки сыпь покрывает конечности и начинает бледнеть на лице. Такая последовательность высыпаний характерна для кори, является значимым для дифференциальной диагностики признаком.
Коревая сыпь представляет собой яркую пятнисто-папулезную экзантему, склонную к формированию сливных фигурных групп с промежутками неизмененных кожных покровов. Сыпь у взрослых более выражена, чем у детей, при тяжелом течении может приобретать геморрагический характер. В периоде высыпаний усиливается катаральная симптоматика и усугубляется лихорадка и интоксикация.
Период реконвалесценции наступает спустя 7-10 дней после начала заболевания (у взрослых продолжительность кори больше), клиническая симптоматика стихает, температура тела нормализуется, элементы сыпи регрессируют (аналогично порядку появления), оставляя после себя светло-коричневые участки повышенной пигментации, исчезающие спустя 5-7 дней. На месте пигментации некоторое время остается отрубевидное шелушение (в особенности на лице). В периоде реконвалесценции имеет место снижение иммунных факторов защиты организма.
Митигированная корь представляет собой атипичную клиническую форму инфекции, встречающуюся у пассивно или активно иммунизированных лиц, либо ранее переболевших корью. Отличается более продолжительным инкубационным периодом, слабовыраженной или отсутствующей симптоматикой интоксикации и укороченным периодом катаральных проявлений. Отмечается типичная для кори экзантема, но высыпаниям могут появляться сразу на всех участках тела либо в обратной (восходящей от конечностей к лицу) последовательности. Часто не выявляются пятна Филатова-Коплика-Вельского.
Еще одной атипичной формой является абортивная корь – начало ее такое же, как и в обычных случаях, но спустя 1-2 дня симптоматика стихает, сыпь распространяется на лице и туловище, после чего регрессирует. Лихорадка при абортивной форме обычно имеет место только в первый день высыпаний. Иногда с помощью серологических методик выявляются субклинические формы кори.
Осложнения кори
Корь чаще всего осложняется вторичной бактериальной пневмонией. У детей раннего возраста возникающие воспаления гортани (ларингит) и бронхов (бронхит) иногда приводят к развитию ложного крупа, угрожающего асфиксией. Иногда отмечаются стоматиты.
У взрослых корь может способствовать развитию менингитов и менингоэнцефалитов, а также полиневритов. Редкое, но довольно опасное осложнение – коревой энцефалит. В настоящее время имеет место теория развития аутоиммунных заболеваний, согласно которой, вирус кори может принимать участие в патогенезе этих состояний.
Диагностика кори
Диагностирование кори успешно осуществляется на основании клинических проявлений. Общий анализ крови показывает характерную для вирусной инфекции картину: лимфоцитоз на фоне умеренной лейкопении (либо концентрация клеток белой крови остается в пределах нормы), плазмоцитоз, повышенная СОЭ. У взрослых могут отмечать пониженную концентрацию нейтрофилов и лимфоцитов и отсутствие эозинофилов.
Результаты специфических бактериологических и серологических исследований (редко применимых в клинической практике) носят ретроспективный характер. При подозрении на развитие пневмонии требуется рентгенография легких. При развитии неврологических осложнений пациенту с корью показана консультация невролога, реоэнцефалография, ЭЭГ головного мозга. Для диагностики менингита может быть показана люмбальная пункция.
Лечение кори
Корь лечат амбулаторно, госпитализируют больных с тяжелым осложненным течением, либо по эпидемиологическим показаниям. Постельный режим назначается на весь лихорадочный период. Достаточно эффективной этиотропной терапии в настоящее время не разработано, лечение заключается в облегчении симптоматики и предупреждении осложнений. В качестве меры, снижающей токсикоз, рекомендуют обильное питье. Интенсивные дезинтоксикационные мероприятия производятся в случаях крайне тяжелого течения.
Больным необходимо соблюдать гигиену рта и глаз, избегать яркого света. В качестве патогенетической и симптоматической терапии назначают антигистаминные, жаропонижающие средства, витамины и адаптогены. В ранние сроки заболевания заметно улучшает течение прием интерферона. В случае угрозы возникновения вторичной инфекции, назначают антибиотики широкого спектра действия. Коревый энцефалит требует назначения высоких доз преднизолона и других мер интенсивной терапии.
Прогноз и профилактика кори
Неосложненно протекающая корь обычно заканчивается полным выздоровлением, косметических дефектов после высыпаний не остается. Неблагоприятным прогноз может стать в случае возникновения коревого энцефалита.
Специфическая профилактика кори заключается в плановой вакцинации населения ЖКВ (живой коревой вакциной). Первую вакцинацию против кори производят детям в 12-15 месяцев, ревакцинация осуществляется в 6 лет. Изоляция больных продолжается до 10 дней, ограничение контакта с не привитыми и не болевшими детьми – до 21 дня с начала заболевания.
Источник
Корь — инфекционное заболевание, вызываемое парамиксовирусом. Контагиозность вируса кори крайне высока, и единственная действенная профилактика болезни — своевременная вакцинация. Хотя считается, что прививка в детском возрасте защищает в течение всей жизни, но сегодня специалисты говорят о возможном снижении специфического иммунитета через 25 лет после введения вакцины и необходимости повторной вакцинации во взрослом возрасте. Симптомы первой стадии кори очень схожи с проявлениями ОРВИ, и нередко точный диагноз удается установить только после появления характерной коревой экзантемы. Но стоит помнить, что у кори есть и атипичные варианты течения, при которых симптоматика искажается. Как проявляются подобные формы болезни во взрослом возрасте?
Симптомы атипичных форм
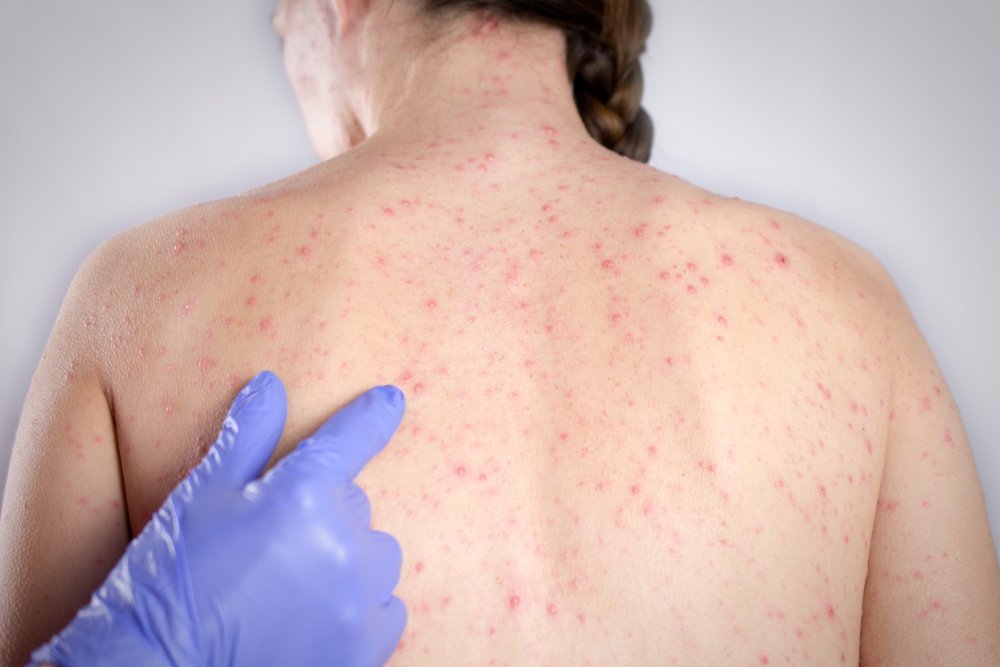
Атипичные формы отличаются от типичного течения болезни изменением симптомов, искажением клинических проявлений и периодов. На сегодня выявлено несколько атипичных вариативных форм со своими симптомами и проявлениями.
Мигитированное или ослабленное течение инфекции чаще всего провоцируют процедуры, проводимые с целью профилактики во время инкубационного периода кори, если есть вероятность заражения человека. После контакта с вирусом порой прибегают к ряду профилактических мероприятий, которые при развитии заболевания снижают выраженность течения болезни и вероятность осложнений. К ним относят переливание крови или ее препаратов от донора со специфическим иммунитетом, введение иммуноглобулинов, стероидных гормональных препаратов и т. д. В таком случае этап инкубации вируса кори может продлеваться до 3-х недель. Само течение болезни сокращается, температура может повышаться до субфебрильной или оставаться в норме, коревая экзантема проявляется бледно, нестабильно, в укороченном интервале, сыпь на слизистых не выступает.
Абортивная форма болезни характеризуется резким прекращением заболевания без явных причин. Начало болезни соответствует типичной коревой инфекции, после 2-3 дней все симптомы проходят. Повышенная температура тела присутствует в первые сутки, потом снижается до нормальных показателей. Экзантема неяркая, с локализацией в основном на лице и теле.
У пациентов со специфическим иммунитетом, заразившихся корью, болезнь протекает в атипичной стертой форме. Вся симптоматика сглаженная, нет резких подъемов температуры, катаральные явления поверхностные. Протекает корь в таких случаях быстро, без развития осложнений и выраженных недомоганий. Подобная картина возможна только при наличии предварительной вакцинации от кори и сформированного иммунитета.
Бессимптомное течение кори выражается в течении заболевания по типу ОРВИ без специфических для данной болезни проявлений. Точная диагностика возможна только при помощи лабораторного анализа крови.
Корь с аггравированными симптомами в основном диагностируется у взрослых, подобное развитие инфекции в детском возрасте — редкость. Выражается значительным ухудшением самочувствия, выраженными проявлениями интоксикации, геморрагическим синдромом. Течение тяжелое, осложнения вплоть до летальных, лечение стационарное.
Диагностика атипичной кори и дополнительные исследования

Если при варианте с типичной клинической картиной на стадии коревых высыпаний чаще всего диагностика не вызывает затруднений, то в начале болезни, при атипичных формах и при наличии вторичной инфекции требуются лабораторные методы. К ним прибегают также в случае необходимости дифференциации со скарлатиной, краснухой, инфекционной эритемой, которые сопровождаются схожими кожными проявлениями.
В лабораторных исследованиях с целью диагностики прибегают к вирусологическому и серологическому методам. Для вирусологии исследуют материал из носоглотки, слизистой глаз, мочу, определяя наличие или отсутствие вируса кори.
Серологическая методика основана на агглютинации, исследование необходимо проводить два раза с разницей в две недели. Проводят оценку титра антител и его динамику.
Современные методы лабораторного исследования крови позволяют выделять иммуноглобулины в крови для оценки стадии заболевания или наличия ранних контактов с парамиксовирусом (иммуноглобулины М и G).
Назначение дополнительных исследований и анализов во время кори нацелено на уточнение стадии и динамики процесса, отслеживания риска осложнений заболевания. Наиболее часто назначают анализ мочи, при вероятности пневмонии как осложнения — рентген легких и т. д.
Источник
