Статистика заболеваемости краснухой в у
Всемирная организация здравоохранения (Европейская региональная комиссия по верификации элиминации кори и краснухи) документально подтвердила, что Российская Федерация достигла элиминации краснухи в период с января 2015 г. по декабрь 2017 г. Статус элиминации Российская Федерация будет подтверждать ежегодно.
По итогам 2018 г. в Российской Федерации зарегистрировано наименьшее за всю историю наблюдений число случаев этого заболевания – всего 5 случаев краснухи (0,00 на 1 млн. населения, что также подтверждает факт элиминации этой инфекции в нашей стране), большая часть которых – завозные из зарубежных стран. В Российской Федерации отсутствуют случаи синдрома врожденной краснухи, что также соответствует критериям элиминации этой инфекции.
Это стало возможным благодаря планомерно и системно реализуемым с 2007 года мероприятиям по плановой вакцинации детского и взрослого (женщин до 25 лет) населения против этой инфекции. Охваты прививками в настоящее время составляют более 97% в декретированных возрастах.
Факт элиминации краснухи в нашей стране в значительной мере содействует общей цели элиминации краснухи во всем Европейском регионе.
Роспотребнадзором последнее десятилетие проводится активная международная деятельность, направленная на защиту населения России от инфекций и завоза их из-за рубежа, а также на повышение национальных потенциалов стран-партнеров, региональных возможностей по противодействию эпидемиям.
Учитывая эффективно функционирующую систему эпидемиологического надзора и опыт Российской Федерации в борьбе с инфекционными болезнями, Правительством Российской Федерации в 2018г. принято решение о выделении целевых средств на борьбу с корью и краснухой в странах СНГ.
Так в течение ближайших трёх лет Роспотребнадзор будет проводить в странах-партнёрах мероприятия по укреплению лабораторной базы по диагностике кори и краснухи на территориях стран Восточной Европы и Центральной Азии, а также обучит иностранных специалистов российским методам лабораторного подтверждения случаев кори/краснухи и молекулярно-генетического типирования штаммов вирусов кори и краснухи. В 2018 году в рамках проекта на базе подведомственной научной организации Роспотребнадзора произведена и осуществляется поставка российской коревой вакцины в Белоруссию. Предстоят поставки вакцин в Республику Казахстан, Киргизскую Республику и ряд других стран.
В результате проведённых Роспотребнадзором и его подведомственными организациями мероприятий будет в значительной мере усовершенствован эпидемиологический надзор за корью и краснухой в европейском регионе с целью элиминации этих болезней в Европе к 2020 году.
С 2013 по 2018 годы заболевания краснухой на территории Смоленской области не регистрировались. Работа по профилактике кори и краснухи в 2018 была проводится в соответствии с Региональным планом мероприятий по реализации программы «Элиминация кори и краснухи в Смоленской области на 2016-2020 гг.», утверждённым заместителем Губернатора Смоленской области 30.09.2016.
С 2004 года на территорииСмоленской областифункционирует система активного эпидемиологического надзора за корью. В порядке активного эпидемиологического надзора за корью/краснухой в 2018 году обследовано 20 больных с признаками лихорадки и пятнисто-папулёзной сыпи на наличие в сыворотке крови IgМ-антител к вирусу краснухи; в результате противокраснушные IgM не обнаружены.
В 2018 году профилактические прививки против краснухи получили 19338 человек, в том числе 18716 дети, план выполнен на 100%.
Уровень охвата прививками против краснухи на 31.12.2018 составил детей 2-го жизни – 97,%, в 6 лет – 99,2%, девушек 15-17 лет – 99,6%, женщин 18-25 лет – 99,8%, при регламентируемом показателе 95% и более.
Источник
По информации Европейского регионального бюро ВОЗ в 2018 г. в странах Европейского региона зарегистрировано 82 596 случаев кори, заболеваемость корью регистрировалась в 47 из 53 стран региона, в 72 случаях заболевание закончилось летально.
Крайне неблагополучная ситуация по кори (наиболее высокие показатели заболеваемости) отмечена в Украине, Сербии, Грузии, Албании, Черногории, Греции, Кыргызстане и ряде других стран.
Так, по итогам прошедшего года на Украине показатель заболеваемости корью составил 1209,25 случаев кори на 1 млн. населения, в Сербии – 579,3, Грузии – 563,8, Албании – 499,6, Израиле – 345,3, в Черногории – 322,6, в Греции – 196,8, Кыргызстане – 164,4, Молдове – 84, Румынии – 55,1, Франции – 44,7, Италии – 42,5 случая кори на 1 млн. населения.
Вспышки кори в 2018 г. регистрировались также в Великобритании, Германии, Бельгии, Болгарии, Швейцарии, Словакии, Польше, Казахстане, а также в странах других регионов мира – Венесуэле, Бразилии, США, Австралии, Мадагаскаре.
По данным ВОЗ за 4 мес. 2019 г. в Украине зарегистрировано 42,9 тыс. случаев кори (974,4 случая на 1 млн. населения). По данным Минздрава Украины в 2019 г. от кори и ее осложнений умерло 6 человек, в том числе 2 детей. Наиболее высокие показатели заболеваемости в текущем году регистрируются во Львовской, Винницкой, Ровенской, Хмельницкой областях и г. Киев.
Широкое распространение и рост заболеваемости корью в странах Европейского региона по данным ВОЗ является следствием недостаточных и неравномерных охватов вакцинацией против кори населения.
Неблагополучная эпидситуация во многих странах оказывает влияние на ситуацию по кори в Российской Федерации – в течение 2018 г. увеличилось число завозов коревой инфекции из неблагополучных стран, зарегистрирован рост заболеваемости корью по сравнению с 2017 г.
В 2018 г. в Российской Федерации зарегистрировано 2539 случаев кори, показатель заболеваемости составил 1,73 на 100 тыс. населения (в 2017 г. – 0,49 на 100 тыс. населения). У 94,3% заболевших диагноз подтвержден лабораторно, в 100 случаях была доказана эпидемиологическая связь с лабораторно подтвержденным случаем кори и в 41 случае диагноз поставлен на основании клинических проявлений.
Распространение кори на территории Российской Федерации сдерживает высокий уровень популяционного иммунитета у населения к вирусам кори, поддерживаемый в результате системной плановой работы по иммунизации против кори граждан в рамках национального календаря профилактических прививок, а также широко проводимые при регистрации первых случаев заболевания противоэпидемические и профилактические мероприятия.
В Российской Федерации по итогам за 6 мес. текущего года зарегистрирован 3251 случай кори, показатель заболеваемости составил 2,21 на 100 тыс. населения, что в 1,9 раза выше по сравнению с аналогичным периодом предыдущего года.
В Смоленской области за 6 месяцев 2019 года зарегистрировано 7 случаев кори, в том числе 2 среди детей.
С начала года привито против кори 13500 человек (61,4% от плана, при регламентируемом показателе 50%), в том числе детей 10033 (55,7% от плана).
В 2019 г. в связи с ростом заболеваемости корью принято постановление Главного государственного санитарного врача Российской Федерации от 06.03.2019 № 2 «О проведении подчищающей иммунизации против кори на территории Российской Федерации» (зарегистрировано в Минюсте России 11.03.2019, регистрационный № 54004), в соответствии с которым проводится работа по подчищающей иммунизации против кори. По субъектам Российской Федерации общая численность подлежащих прививкам против кори в рамках подчищающей иммунизации в целом по стране составляет около 1 045 тыс. чел., в том числе более 163 тыс. детей и 690 тыс. взрослых граждан Российской Федерации, а также более 191 тыс. иностранных граждан, осуществляющих трудовую деятельность в Российской Федерации. Завершить подчищающую иммунизацию населения против кори планируется до конца текущего года.
На 26.07.2019 на территории Смоленской области в рамках подчищающей иммунизации привито 1125 человек (87% от плана), в том числе иностранных граждан, осуществляющих трудовую деятельность на территории Смоленской области привито 325 человек (65% от плана).
В 2018 г. в Российской Федерации было зарегистрировано 5 случаев краснухи. За 6 мес. 2019 г. зарегистрировано 29 случаев краснухи. Европейской региональной комиссией по верификации элиминации кори и краснухи 15.06.2018 выдан сертификат, подтверждающий статус элиминации краснухи в Российской Федерации за период 2015 – 2017гг. Поддержание данного статуса обеспечено высокими уровнями охвата населения Российской Федерации профилактическими прививками.
Источник
Директор Европейского регионального бюро ВОЗ Жужанна Якаб вручила главе Минздрава Веронике Скворцовой сертификат о получении статуса страны, свободной от краснухи в течение последних трех лет.
На фоне кори, которую когда-то называли детской чумой (поскольку она служила главной причиной детской смертности), краснуха выглядит пустяковой инфекцией. У детей заболевание протекает легко: симптомы простуды и бледно—розовая сыпь в течение нескольких дней — и ребенок здоров. Однако для беременных женщин вирус краснухи чрезвычайно опасен. Инфицирование на ранних сроках либо приводит к потере ребенка, либо вызывает множественные уродства у плода. Краснуха, перенесенная на поздних сроках беременности, может повредить любой орган ребенка. Чаще всего у детей с врожденным синдромом краснухи встречается так называемая «триада Грегга» (катаракта — 75% случаев, порок сердца — 50%, глухота — 50%). К числу других возможных последствий внутриутробного заражения краснухой относятся нарушения состава крови (гемолитическая анемия, тромбоцитопения), пороки развития скелета, печени и селезенки, мочеполовых органов и нервной системы.
Поэтому при выявлении краснухи у беременных врачи всегда рекомендуют искусственное прерывание. Но поскольку материнская инфекция часто проходит незамеченной, в мире ежегодно рождается 110 тысяч детей с синдромом врожденной краснухи и, соответственно, тяжелыми пожизненными формами инвалидности. Во время последней эпидемии краснухи в США, которая была зафиксирована в 60-х годах прошлого века, заболело 12,5 млн человек. Тогда было выполнено 11 250 абортов. С синдромом врожденной краснухи на свет появились больше 20 тысяч малышей, из них — 11 000 с глухотой, 3 580 — с потерей зрения и 1 800 — умственно отсталых. После этого в 1968 г в США была введена плановая вакцинация детей против этой инфекции.
В нашей стране массовая вакцинация от краснухи началась гораздо позже, в 2002–2003 г, после чего заболеваемость этой инфекцией резко упала. В 2012 г, например, она составила 0,67 на 100 тысяч человек. Минимальная заболеваемость краснухой в России за всю историю наблюдений была отмечена в 2018 году. За год в стране было зарегистрировано 5 случаев краснухи (в основном — завозной из-за рубежа).
Означает ли это, что теперь беременные женщины и акушеры-гинекологи могут вздохнуть спокойно, а педиатры — перестать прививать детей от краснухи?
— Мы живем в открытом мире (только в Москву ежегодно приезжает 30 млн иностранных туристов), а вирус краснухи никуда не исчез, — поясняет врач-педиатр высшей категории, кандидат медицинских наук Марина Галицкая — Если перестать вакцинировать детей, мы быстро получим вспышку заболеваемости, в том числе и у беременных женщин, и будем вынуждены опять бороться с ее последствиями. Простой пример — после того как была создана вакцина от кори, о существовании этой болезни практически забыли. Всемирная организация здравоохранения планировала к 2010 году полностью ликвидировать корь во всем мире. Однако после того, как уменьшилась заболеваемость корью, люди перестали ее бояться и начали отказываться от прививок. И вот болезнь вернулась! Сегодня в благополучной Европе мы наблюдаем даже не вспышку, а серьезный подъем заболеваемости. Пока есть только одна инфекция, которую удалось полностью истребить с помощью всемирной прививочной компании — это натуральная оспа, которой сегодня не болеет ни один человек на планете. Поэтому от нее больше не прививают.
Смотрите также:
- Аллергия — от прививок? Как вакцинировать детей и есть ли безопасные уколы →
- Забытые болезни возвращаются. Как повлиял отказ от вакцинации на инфекции →
- Почему отменили прививку от туберкулёза? →
Оставить
комментарий (0)
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
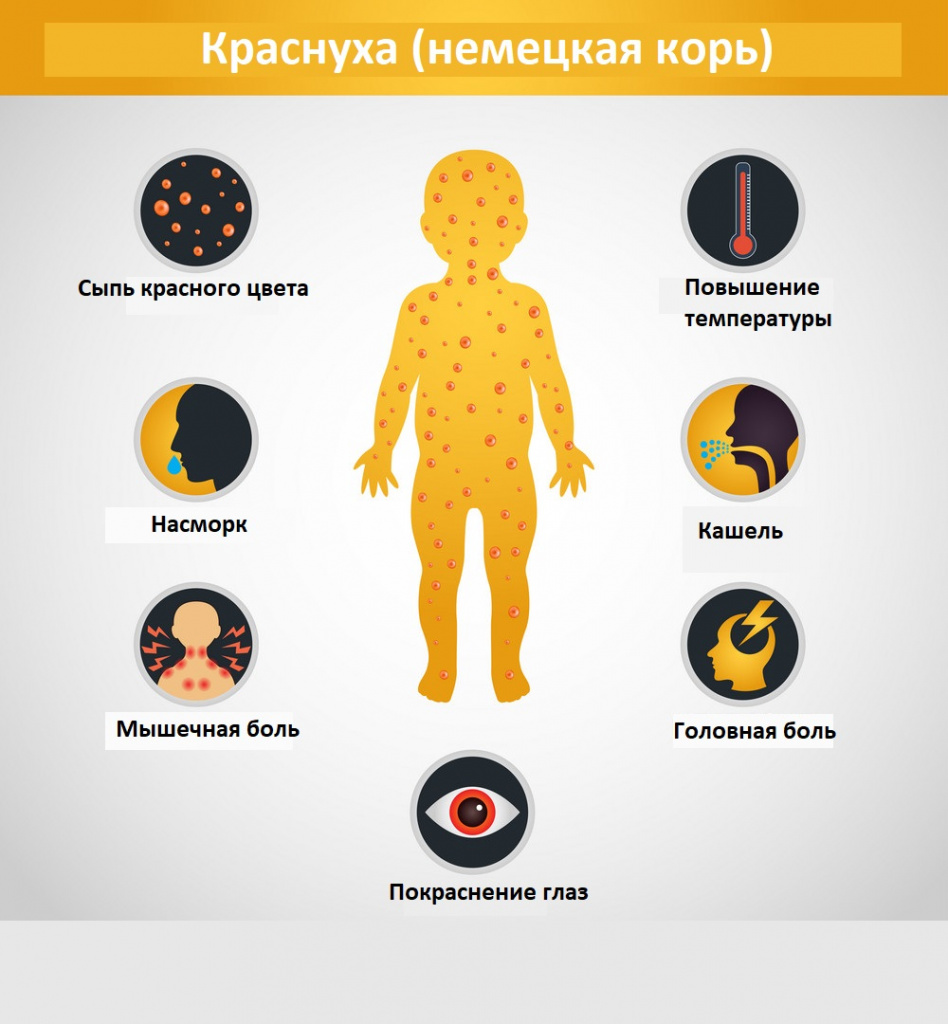
Краснуха: причины появления, симптомы, диагностика и способы лечения.
Определение
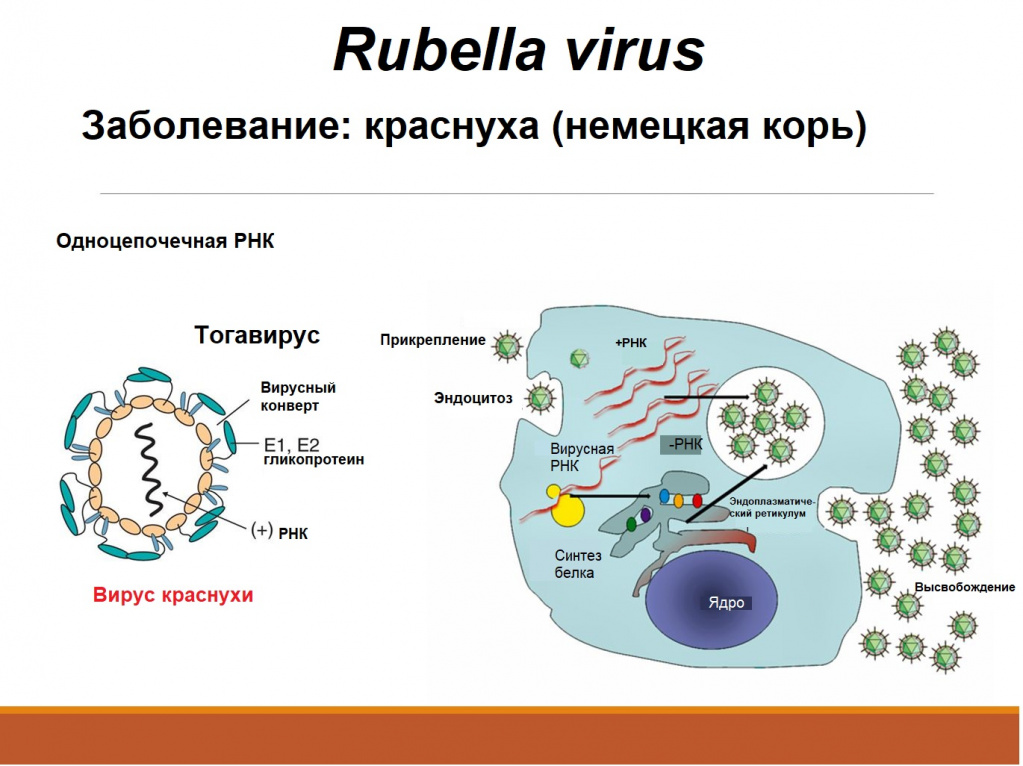
Краснуха – острое инфекционное заболевание, передающееся воздушно-капельным путем. Местом внедрения (входными воротами) вируса краснухи (Rubella virus) является слизистая оболочка верхних дыхательных путей. Человек – единственный известный носитель этого вируса.
У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиться артрит с болями в суставах, который длится обычно 3-10 дней.
Причины появления краснухи
Источником инфекции могут быть больные, у которых краснуха протекает в острой форме, а также те, у кого заболевание проходит в стертой и атипичной форме. У 30-50% инфицированных детей краснуха протекает бессимптомно. Восприимчивость к краснухе всеобщая, но считается наиболее высокой у детей в возрасте от 3 до 4 лет. Для возникновения заболевания однократного контакта с больным недостаточно – к заражению приводит длительный и тесный контакт. Инфекция не передается через предметы и третьих лиц вследствие малой устойчивости вируса во внешней среде.
Классификация заболевания
Кодирование по МКБ-10
В 06. Краснуха (немецкая корь).
В 06.0. Краснуха с неврологическими осложнениями:
- энцефалит (G05.1),
- менингит (G02.0),
- менингоэнцефалит (G05.1).
В 06.8. Краснуха с другими осложнениями:
- артрит (M01.4),
- пневмония (J17.1).
В 06.9. Краснуха без осложнений
Клиническая классификация краснухи:
По типу:
- типичная;
- атипичная:
- с изолированным синдромом экзантемы,
- с изолированным синдромом лимфоаденопатии,
- стертая,
- бессимптомная.
По тяжести:
- легкой степени тяжести,
- средней степени тяжести,
- тяжелая.
По течению:
- гладкое;
- негладкое:
- с осложнениями,
- с наслоением вторичной инфекции,
- с обострением хронических заболеваний.
Симптомы краснухи
Интоксикационный синдром: недомогание, небольшая слабость, умеренная головная боль, иногда боль в мышцах и суставах. Температура субфебрильная или нормальная, иногда повышается до фебрильных значений, держится 1-3 дня.
Синдром поражения респираторного тракта (катаральный синдром) выражен слабо. Отмечается незначительная гиперемия зева, конъюнктивит, сыпь в виде мелких бледно-розовых пятнышек на мягком небе (пятна Форхгеймера). Иногда отмечается гиперемия, зернистость слизистой ротовой полости, точечные кровоизлияния на язычке и мягком небе. Ринит, сухой кашель обычно наблюдаются у детей старшего возраста.
 Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром экзантемы относится к числу постоянных признаков краснухи. Сыпь сначала появляется на лице, за ушами, на волосистой поверхности головы, в течение суток распространяется с лица на туловище и на конечности. Ввиду быстрого распространения экзантемы создается впечатление одномоментности высыпания. Сыпь более выражена на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. У 75% больных сыпь мелкопятнистая (диаметром 5-7 мм), в отдельных случаях (у 5% пациентов) она может быть крупнопятнистой (диаметром 10 мм и более), реже – пятнистопапулезной. На ладонях и подошвах экзантема отсутствует.
Диагностика краснухи
Диагностика краснухи производится путем сбора анамнеза, клинического осмотра, лабораторных и специальных методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению.
Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам для определения уровня лейкоцитов, числа плазматических клеток, тромбоцитов, СОЭ.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Серологический метод (ИФА) назначают пациентам с клиническими симптомами краснухи для подтверждения диагноза. Исследование крови проводят с целью выявления специфических антител, относящихся к иммуноглобулинам класса M (IgM) и класса G (IgG). Исследование группы репродуктивно значимых инфекций проводят беременным женщинам для выявления предрасположенности к заболеванию, при этом положительная реакция возможна только в случае ранее перенесенного заболевания.
Anti-Rubella-IgM (Антитела класса IgM к вирусу краснухи)
Антитела класса IgМ к вирусу краснухи.
Определение IgM антител к вирусу краснухи используют в целях диагностики первичной инфекции вирусом краснухи (Rubella). Они могут быть обнаружены уже через 1 – 3 дня после появления клинических симптомов, и в большинстве случаев их концентрация быстро снижае…
765 руб
Anti-Rubella-IgG (Антитела класса IgG к вирусу краснухи)
Индикатор наличия иммунитета к вирусу краснухи.
Антитела класса IgG к вирусу краснухи начинают вырабатываться через 3 – 4 недели с момента инфицирования и выявляются после окончания острого заболевания пожизненно, обеспечивая защиту от повторной инфекции. Выявление аnti-Rubella-IgG в концентр…
595 руб
Авидность IgG-антител к вирусу краснухи (Avidity anti-Rubella IgG)
Краснуха (Rubella) входит в группу репродуктивно значимых инфекций, обозначаемых как TORCH-комплекс (название образовано начальными буквами в латинских наименованиях – Toxoplasma, Rubella, Cytomegalovirus, Herpes); первичное инфицирование данными возбудителями, либо обострение уже имеющей…
890 руб
Вирусологическое исследование направлено на раннее выявление вируса краснухи в организме человека (первые 72 часа после появления сыпи). Исследование проводится из любых смывов – крови, слюны, мочи и др. Применяется в отдельных случаях как специальное исследование.
Молекулярно-биологический метод – полимеразная цепная реакция (ПЦР) применяется в целях определения генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с синдромом врожденной краснухи, в качестве дополнительного метода исследования у беременных женщин.
Вирус краснухи, определение РНК (Rubella virus, RNA) в сыворотке крови
Определение РНК вируса краснухи (Rubella virus) в сыворотке крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Краснуха, широко распространенное острое инфекционное заболевание, характеризующееся кожной сыпью и увеличением лимфатических узло…
730 руб
Окончательный диагноз выставляется с учетом всех проведенных исследований и указанием следующих данных:
- эпидемиологических (контакт с больным краснухой в пределах инкубационного периода, наличие вакцинации),
- клинических (увеличение периферических лимфатических узлов, наличие сыпи, ее характер и локализация, выраженность интоксикации и лихорадки, синдром поражения респираторного тракта),
- лабораторных (лейкопения, тромбоцитопения, СОЭ; выявление антител к вирусу краснухи классов IgM, IgG или низкоавидных IgG, выделение вируса в различных биологических жидкостях).
К каким врачам обращаться
При первых симптомах краснухи следует обратиться к врачу общей практики (семейному врачу) или
терапевту
. Детей осматривает
врач-педиатр
. Специализированная медицинская помощь, в том числе в условиях стационара, оказывается врачами-инфекционистами и другими специалистами и включает профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Лечение краснухи
Принципы лечения больных краснухой предусматривают решение следующих задач:
- предупреждение развития осложнений со стороны органов и систем;
- предупреждение формирования остаточных явлений.
Больному требуется постельный режим и изоляция в течение всего острого периода. Лечение больных с диагнозом «краснуха» легкой и средней степени тяжести осуществляется в амбулаторных условиях, при тяжелом течении заболевания – в условиях стационара. Госпитализация также показана при наличии факторов риска, к которым относятся ранний возраст ребенка; пороки развития сердца, органов слуха и зрения; энцефалопатия; иммунодефицитные состояния. Показаниями для госпитализации в отделение реанимации и интенсивной терапии являются тяжелые формы краснухи с выраженными неврологическими нарушениями, дыхательной и сердечно-сосудистой недостаточностью.
Выбор методов лечения краснухи зависит от клинической картины, симптомов, и может включать назначение лекарственных препаратов и немедикаментозных методов терапии. При неосложненном течении заболевания применяется симптоматическая терапия.
Методы медикаментозного лечения:
- средства этиотропной терапии (препараты рекомбинантного интерферона);
- патогенетическая терапия;
- средства симптоматической терапии, в том числе, антибиотики;
- средства иммунотерапии и иммунокоррекции.
Методы немедикаментозного лечения:
- физические методы снижения температуры (обтирание, прикладывание льда, прохладная клизма, обильное питье, жаропонижающие средства;
- витаминные комплексы;
- санация ротоглотки;
- проветривание помещения;
- гигиенические мероприятия.
Осложнения
Осложнения после краснухе возникают редко. К ним относят артриты, которые чаще развиваются у взрослых (30% – у мужчин, 5-6% – у женщин). Припухлость и болезненность суставов появляются через 1-2 дня после угасания сыпи и исчезают в течение 1-2 недель без остаточных явлений. Обычно поражаются мелкие суставы кистей рук, реже – коленные и локтевые.
Краснушный энцефалит характеризуется выраженной неврологической симптоматикой. Больные отмечают усиление головной боли, ухудшение общего самочувствия, в дальнейшем могут возникать судороги, коматозное состояние. Возможно развитие менингоэнцефалита, энцефаломиелита. Крайне редко отмечается развитие невритов, полиневритов, пневмоний, синуситов, отитов, нефритов, тромбоцитопенической пурпуры, поражения поджелудочной железы с развитием сахарного диабета 1-го типа.
Изредка краснуха осложняется геморрагическим синдромом – кровоизлияниями в кожу и слизистые оболочки, гематурией, носовыми, кишечными кровотечениями.
Инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Профилактика краснухи
Применение вакцины против краснухи обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования. Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. Иммунизация против краснухи проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям.
Неблагоприятные реакции на вакцинацию обычно бывают легкими и включают боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Каждый случай краснухи подлежит регистрации и учету в «Журнале учета инфекционных заболеваний» по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и др.), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных.
Источники:
- Постановление Главного государственного врача РФ «Об утверждении Программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015 гг.)» и плана ее реализации». Зарегистрировано в Минюсте РФ 30 августа 2013 г. № 29831.
- Санитарно-эпидемиологические правила «Профилактика кори, краснухи и эпидемического паротита» СП 3.1.2952-11. Зарегистрировано в Минюсте РФ 24 ноября 2011 г. № 22379.
- Руководство по эпидемиологическому надзору за корью, краснухой и синдромом врожденной краснухи в Европейском регионе ВОЗ. Обновленное издание, декабрь 2012 г.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным краснухой. ФГБУ НИИДИ ФМБА России. 2015.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Корь
Корь – острое вирусное заболевание, сопровождающееся появлением характерной сыпи на коже и слизистой оболочке полости рта, поражением верхних дыхательных путей и глаз. Болезнь является строгим антропонозом (у животных не развивается).
Дерматомиозит
Дерматомиозит: причины появления, симптомы, диагностика и способы лечения.
Ревматоидный артрит
Ревматоидный артрит: причины появления, симптомы, диагностика и способы лечения.
Подагра
Подагра: причины возникновения, симптомы, диагностика и способы лечения.
Источник
