Состояние после прививки от кори у детей

Прививка от кори входит в Национальный календарь прививок и делается всем детям бесплатно.
Для иммунизации используют моновакцины или комбинированные. Последние защищают еще и от краснухи и паротита.
Обычно дети хорошо переносят вакцинирование, но иногда случаются осложнения или аллергические реакции.
О заболевании
Корью называют острую инфекционную болезнь, возбудителем которой является вирус из рода морбилливирусов. Микробы передаются воздушно-капельным путем при кашле, чихании.
Заразным является пациент с любой формой заболевания — как типичной, так и стертой. Тяжелей всего корь переносят дети от 2 до 6 лет, которые не прошли иммунизацию.
Инкубационный период составляет 8-14 дней, у привитых детей — до 21 дня. Вирус внедряется в организм через слизистые, проникает в лимфоузлы и атакует лимфоциты.
Затем с током крови разносится по организму. В этот момент и проявляются первые симптомы: температура, боль в горле, кашель, слезотечение, пятна Бельского.
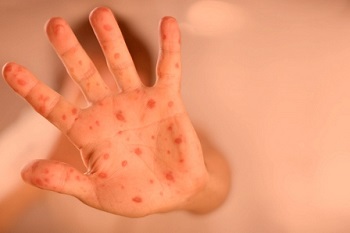
На 4-5 день пациент покрывается мелкими красными пятнышками, которые сливаются в большие очаги.
Период активных высыпаний продолжается 4 дня, на 5 день температура снижается, пятна темнеют, больной чувствует улучшение. Полностью сыпь проходит через 1-1,5 недели.
Инфекция угнетает иммунную систему — этим объясняется большое количество осложнений: пневмония, отит, трахеит, лимфаденит, менингит, энцефалит. Чем опасна корь у детей мы подробно рассказывали в этой статье.
До изобретения вакцины вспышки болезни происходили регулярно, уносили сотни и тысячи жизней. Сейчас врачам почти удалось справиться с болезнью, но не полностью.
В 2015 году корью переболели только 3 человека из 100 тысяч населения. В планах ВОЗ — полностью искоренить инфекцию.
Больше информации о таком опасном заболевании вы выясните из отдельных материалов на страницах нашего сайта:
Виды вакцин
Единственная эффективная профилактическая мера против болезни — вакцинация. Она бывает плановой и экстренной.
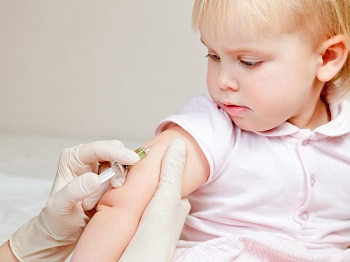
Плановая проводится согласно календарю прививок, экстренная — при контакте непривитого или привитого давно ребенка с больным.
Первая прививка ставится в 12 месяцев, вторая — в 6 лет. Если мать ребенка не болела корью и не была привита, то рекомендуют первую инъекцию делать в 6 месяцев.
Укол ставят под лопатку или верхнюю треть предплечья. Допускается делать укол в бедро маленьким детям. Категорически запрещено колоть в ягодицу из-за риска поражения седалищного нерва.
После иммунизации у пациента формируется пожизненный иммунитет, предохраняющий от повторного заражения. Однако, вероятность заболеть остается, но инфекция будет протекать в легкой форме, без осложнений. Подробнее о том, может ли ребенок заразиться корью после прививки, мы рассказывали здесь.
Для производства вакцин используют живые неактивные штаммы вируса. Лекарство делают на основе белка куриных или перепелиных яиц.
Вакцина обладает хорошей устойчивостью и сохраняет свойства в составе комплексных препаратов. Поэтому сейчас применяют комплексные вакцины, защищающие от кори, краснухи, паротита.
Для иммунизации используют следующие виды вакцин:
- MMR. Комплексный препарат на основе куриных яиц. Производство — Франция.
- ЖКВ. Моновакцина живая противокоревая. Производство — Россия.
- Рувакс. Моновакцина произведена во Франции.
- Приорикс. Комбипрепарат. Приорикс-тетра защищает также от ветрянки.
Выбор препарата зависит от особенностей ребенка и финансовых возможностей родителей. Отечественные вакцины можно поставить в местной поликлинике бесплатно. Импортные придется покупать самим.
Прививка не только защищает от заражения, но и предотвращает опасные осложнения, если ребенок все-таки заболел.
У непривитых детей посткоревой энцефалит случается в 1 случае на 1000 больных, у привитых — у 1 из 100 тысяч.
Опасна ли вакцинация
Поскольку для иммунизации применяют неактивные штаммы вируса, то вероятность заболеть корью отсутствует.
Однако, потенциальная опасность от укола все же существует.
Обычно постпрививочные осложнения случаются у ослабленных детей, у малышей с патологиями нервной системы и иммунодефицитом.
Также вероятность осложнений повышается, если на момент укола малыш болел ОРВИ или другими болезнями. Поэтому прививки ставят только полностью здоровым пациентам.
Также зафиксированы случаи аллергии на препарат. Дело в том, что он изготовлен на основе белка яиц, также содержит антибиотики ряда аминогликозидов.
Если пациент не переносит данные вещества, то риск аллергии повышается многократно.
Как переносится
Моновакцина реже вызывает аллергию, а комбинированная удобна, т. к. нет необходимости ставить дополнительные уколы.
Некоторые родители отдают предпочтение импортным средствам, так как они менее аллергичны и реже вызывают негативные реакции.

У малыша после укола могут возникнуть некоторые симптомы, которые являются вариантом нормы и не требуют лечения. Эти реакции могут проявиться сразу в день укола или через 5-7 дней.
Отсроченные реакции обусловлены формированием иммунного ответа на вирус, пик которого приходится на 5-10 день.
Все реакции делятся на общие и местные. Местные — это боль в месте инъекции, уплотнение, покраснение. Обычно все проходит через 2-3 дня.
К общим относятся:
- Температура до 38 градусов.
- Мелкие пятнышки на теле.
- Признаки ОРВИ: насморк, покраснение горла.
- Суставные и мышечные боли.
Если состояние ребенка не ухудшается, то никакого лечения не требуется, симптомы исчезают самостоятельно через пару дней. То есть, основной критерий поствакцинальной реакции — обратимость.
Осложнения
К постпрививочным осложнениям относится стойкое ухудшение здоровья, которое не проходит самостоятельно и иногда не поддается полному излечению.
Основные осложнения после иммунизации:

- аллергия в виде крапивницы, отека Квинке, анафилаксии;
- пневмония;
- менингит;
- энцефалит;
- миокардит;
- синдром токсического шока.
Аллергию вызывают белки яиц и антибиотики в составе препарата. Энцефалит или менингит случаются у детей с иммунодефицитом или тяжелыми патологиями нервной системы.
Синдром токсического шока является следствием введения загрязненной вакцины или нарушения правил стерильности.
Пневмония, миокардит, гломерулонефрит не связаны с вакциной. Они развиваются, если укол поставили уже больному пациенту. Его иммунитет не справляется одновременно с вирусами кори и других болезней.
О последствиях после прививок, в том числе и от кори, у детей, поговорим с доктором Комаровским:
Вакцина защищает детей от опасного инфекционного заболевания. Обычно препарат переносится хорошо, побочные действия после прививки от кори случаются у 15% детей.
Тяжелые последствия возникают при ослабленном здоровье детей или нарушении правил вакцинации.
Источник
Прививка от кори входит в Национальный календарь иммунопрофилактики РФ и является обязательной. Некоторые родители с опаской относятся к вакцинации, боятся развития у их детей тяжелых побочных эффектов. Чтобы решить, стоит ли делать профилактику, необходимо рассмотреть все возможные осложнения после прививки от кори, их частоту появления и выраженность.
Механизм действия коревых вакцин
Суть механизма действия коревой вакцины заключается в моделировании условий заболевания в организме. Можно сказать, что привитый ребенок переносит вирусную патологию в ослабленной форме. Вакцина содержит живой штамм возбудителя кори, который лишен вредных качеств, но способен размножаться и индуцировать иммунный ответ.
При попадании антигенного материала в кровоток организм начинает вырабатывать антитела, которые способны уничтожать коревой вирус. Клетки Т-лимфоциты обеспечивают иммунологическую память. Поэтому после очередного проникновения возбудителя кори в кровь защитные силы сразу активизируются и устраняют заражение.
 Преимущества вакцинации против кори:
Преимущества вакцинации против кори:
- формирование длительного и крепкого специфического иммунитета. Человек становится защищенным на 12-20 лет;
- минимальное количество необходимых инъекций по сравнению с профилактикой против других заболеваний;
- эффективность иммунизации достигает 98%;
- в случае заражения и развития кори привитый человек перенесет болезнь в облегченной форме, без осложнений.
Возможные последствия прививки от кори у детей
Организм ребенка после рождения ослабленный. Это объясняется еще несформированной иммунной системой. Первое время в крови малыша присутствуют антитела против кори, которые передались от матери.
Но к году они исчезают, ребенок становится подверженным заражению. Поэтому в 12 месяцев детей прививают против кори. Не все малыши хорошо переносят вакцинацию.
Возможные последствия иммунизации:

- появление признаков простуды (кашля, головной и мышечной боли, слабости, насморка, ухудшения аппетита). Такие неприятные симптомы обычно проходят в течение нескольких дней;
- гипертермия. Температура может быть в пределах 37-37,5 градусов или доходить до 39-40. В первом случае это нормальная реакция организма. При лихорадке у ребенка повышается риск развития судорожных припадков. Нельзя игнорировать такое состояние. Важно дать малышу жаропонижающее и вызвать неотложную бригаду медиков;
- местные реакции в виде покраснения, отечности, болезненности в зоне прокола. Подобные проявления обычно исчезают без терапии спустя пару дней. Иногда образуется шишка, абсцесс. Нагноение возникает вследствие инфицирования и опасно заражением крови, смертью;
- аллергия. Могут появляться крапивница, сыпь, синдромы Стивенса-Джонсона, Лайелла, отек Квинке, анафилаксия. Последние два состояния опасны и требуют неотложной помощи медиков;
- неестественный длительный плач;
- неврит плечевого нерва;
- повышенная возбудимость и расстройство сна;
- ухудшение аппетита вплоть до отказа и развития анорексии;
- повышение или понижение артериального давления;
- увеличение лимфатических узлов. Обычно возникает при использовании поливалентного препарата КПК – вакцины против кори, краснухи и эпидемического паротита.
У детей чаще всего наблюдаются аллергические и местные реакции в облегченной форме.
Вероятность побочных эффектов повышают такие факторы:
- вакцинация при наличии противопоказаний;
- использование низкокачественного, испорченного препарата;
- несоблюдение медиками правил антисептики, техники введения;
- невыполнение рекомендаций доктора в период после прививки.
К поствакцинальным осложнениям относятся следующие:
- гломерулонефрит;
- рассеянный склероз;
- токсический шок;
- коревой энцефалит;
- воспаление легких;
- миокардит;
- пневмония;
- ювенильный диабет;
- подострый склерозирующий панэнцефалит;
- асептический серозный менингит.
При появлении признаков осложнений требуется срочно обратиться за медицинской помощью.
Осложнения после вакцинации против кори у взрослых
С ухудшением эпидемиологической ситуации по кори в РФ и странах мира начала проводиться иммунизация взрослых. Вакцинация может выполняться планово (до 35 лет) или экстренно (после контакта с больным). У взрослых побочные реакции возникают чаще, чем у детей (при каждой последующей прививке выраженность иммунного ответа усиливается).
В течение нескольких дней после профилактики могут наблюдаться такие симптомы:

- покраснение, отечность, боль в зоне введения прививочного средства;
- повышение температуры до уровня субфебрилитета;
- боль в мышцах;
- общее недомогание, слабость;
- понос;
- кашель;
- насморк.
Вероятные осложнения после вакцинации против кори у взрослых:
- аллергический, токсический шок, отек Квинке;
- энцефалит;
- менингит;
- лихорадка;
- фебрильные и афебрильные судороги;
- пневмония;
- миокардит.
Чтобы минимизировать риск осложнений, важно помнить, что нельзя прививаться при таких состояниях:

- иммунодефицит;
- аллергия;
- непереносимость компонентов вакцины;
- гипертермия;
- беременность;
- острое течение инфекционно-вирусной болезни;
- общее недомогание;
- вес меньше нормы;
- лактационный период;
- обострение хронической патологии.
Для выявления временных либо абсолютных противопоказаний перед манипуляцией доктор проводит осмотр и анализирует результаты обследования.
Статистика возникновения негативных реакций на прививку
В детском возрасте негативные реакции на прививку возникают редко и обычно ограничиваются местными проявлениями и легкой гипертермией.
Повышение температуры, умеренная сыпь по телу, катаральные явления наблюдаются у 10-20% иммунизированных. Это достаточно низкий показатель.
 Если сравнивать риск развития осложнений после АКДС, то он будет в разы выше. Вероятность коревого энцефалита составляет 1 случай на 10000 вакцинированных. Обычно такое осложнение возникает у детей, которые живут в бедности и получают недостаточное питание. Многие родители боятся тяжелых последствий прививки и летального исхода на этом фоне. Как показывает статистика, вероятность умереть после коревой вакцины в тысячи раз меньше, чем при заражении и развитии вирусной болезни.
Если сравнивать риск развития осложнений после АКДС, то он будет в разы выше. Вероятность коревого энцефалита составляет 1 случай на 10000 вакцинированных. Обычно такое осложнение возникает у детей, которые живут в бедности и получают недостаточное питание. Многие родители боятся тяжелых последствий прививки и летального исхода на этом фоне. Как показывает статистика, вероятность умереть после коревой вакцины в тысячи раз меньше, чем при заражении и развитии вирусной болезни.
У взрослых побочные реакции на прививку развиваются чаще, но они лучше поддаются устранению, поскольку у мужчин и женщин иммунитет крепче, чем у маленьких детей.
По отзывам пациентов и докторов, коревая вакцина редко провоцирует негативную симптоматику.
Что делать, если болит место укола?
Болезненность в зоне постановки коревой вакцины – частое явление после иммунизации. Такой симптом объясняется воспалением. При введении прививки к месту инъекции направляются лейкоциты, которые отвечают на антигенный материал защитной воспалительной реакцией.

Вакцина коревая культуральная жива
В таком случае ничего предпринимать не нужно: спустя 2-3 дня неприятные ощущения исчезнут самостоятельно. Боль в месте инъекции нередко возникает при попадании части вакцины под верхние слои кожи (укол принято ставить глубоко подкожно либо внутримышечно).
Неприятные ощущения объясняются тем, что прививке тяжело проникнуть в кровь, раствор скапливается под кожей и вызывает ее растяжение. Также боль в зоне прокола может наблюдаться тогда, когда медсестра использовала для инъекции шприц с тупой иглой.
Но иногда болезненность места прививки – это симптом осложнения:
- сильного воспаления вследствие инфицирования (при несоблюдении медиками правил асептики, антисептики, невыполнении пациентом рекомендаций врача в поствакцинальный период);
- абсцесса (образуется, если не лечить инфицированную ранку);
- местной аллергии.
Если боль не проходит несколько дней, усиливается, сопровождается сильным отеком, краснотой, то нужно обратиться к доктору. Самостоятельно пытаться устранить проблему чревато осложнениями.
В зависимости от причины болезненности врач может назначить такие группы пероральных лекарств:
- противовоспалительные (Нимесил, Ибупрофен);
- антигистаминные (Кларитин, Диазолин).
Помимо средств для орального использования, иногда применяются и наружные: мази Диклофенак, Троксевазин, Нимесулид, Эскузан.
Что нельзя делать в поствакцинальный период?
Чтобы ранка, образованная после введения вакцины, быстро зажила, не возникло никаких осложнений местного и общего характера, надо знать о правилах поствакцинального поведения. Медики обязаны сообщить перед либо после иммунизации о том, как вести себя некоторое время после прививки.
После профилактики кори запрещено следующее:

- купаться. После прививки некоторое время держится температура. В этот период нельзя принимать душ. Иначе можно заболеть. Также запрещается мочить прокол во избежание попадания инфекции и развития воспаления;
- употреблять алкоголь. Спиртное снижает иммунитет, который после прививки и так ослаблен. Это повышает вероятность заражения какой-либо болезнью, обострения хронической патологии;
- проходить лечение препаратами без согласования с доктором;
- гулять в общественных местах. Важно избегать по возможности контактов с людьми, чтобы минимизировать риск заражения инфекционно-вирусной патологией;
- заниматься спортом. Физическая активность повышает нагрузку на организм и снижает защитные силы. Также при выполнении упражнений человек потеет. Все это повышает риск заболеть;
- кушать продукты и пить напитки, которые обладают высокоаллергенными качествами. Стоит отказаться от шоколада, цитрусовых, экзотических фруктов, соков;
- переедать в день иммунизации. Чем меньше нагружена пищеварительная система, тем легче организм справляется с введенным антигенным материалом.
Видео по теме
О возможных осложнениях вакцинации в Школе доктора Комаровского:
Таким образом, осложнения после прививки от кори наблюдаются редко. Как правило, побочные реакции развиваются при проведении иммунизации при наличии противопоказаний, нарушении техники постановки укола, правил асептики. При своевременно оказанной медицинской помощи все негативные симптомы быстро купируются.
Источник
Реакция на прививку от кори, краснухи или паротита может проявляться в виде кашля, сыпи и температуры. Обычно это не ведет к серьезным расстройствам и проходит самостоятельно в течение пары дней. В тех случаях, когда организм встречается с инфекцией после вакцинации, реакция переходит в категорию поствакцинальных осложнений.
Показания и противопоказания
Прививка показана всем здоровым на момент вакцинации детям в возрасте 1 года. Позже ревакцинация проводится в 6 лет. Противопоказаниями являются серьезные отклонения в здоровье.
Прививать ребенка нельзя, если у него:
- анемия;
- онкозаболевания;
- врождённые и приобретённые иммунодефицитные состояния;
- острая картина туберкулёза;
- снижение тромбоцитов крови;
- обширная аллергия на предыдущую вакцинацию.
Прививку можно отложить, если на момент планируемой вакцинации возникло острое заболевание. При выздоровлении ребёнка прививают.
Кроме того, перенос вакцинации необходим в следующих случаях:
- высокая температура накануне прививки;
- гормонотерапия, требующая последующего выжидания в течение нескольких недель;
- переливание крови или получение иммуноглобулина, требующие отсрочки вакцинации на две недели.
Контроль врача для решения о вакцинации требуется детям со следующими фоновыми заболеваниями:
- атопический дерматит;
- пищевая аллергия;
- ревматизм;
- бронхиальная астма;
- врождённые пороки;
- заболевания нервной системы со стойкой симптоматикой.
Подобные состояния под контролем врача позволяют делать прививку. Желательно, чтобы ребёнок находился в ремиссии. В этом случае перед прививкой дополнительно проводят консультации у профильных специалистов.
Как подготовиться к вакцинации?
Допрививочные действия зависят от индивидуальных особенностей организма ребенка. Накануне вечером и утром в день прививки необходимо измерить температуру.
Желательно провести предварительное обследование, сдав общие анализы крови и мочи. Обязательным является посещение участкового педиатра. За 2-3 дня до вакцинации чувствительным или предрасположенным к аллергии детям рекомендуется принимать антигистаминные препараты в возрастной дозировке.
Кормящим грудью женщинам за 7 дней до и 7 дней после вакцинации следует воздержаться от ввода новых продуктов питания в свой рацион. В детском питании на этот период также должны отсутствовать новые блюда. Родители во время подготовки ребёнка к вакцинации должны постараться оградить его от лишних контактов для того, чтобы избежать риска инфекции.
Реакция на прививку
Последствия могут проявиться на 2-5 день после прививки от кори, краснухи, паротита. Реакция на вакцину, как правило, индивидуальна и зависит от уровня иммунитета. Возраст ребенка при этом значения не имеет.
Нормальная реакция
В большинстве случаев прививка переносится удовлетворительно, однако, возможны реакции местного или общего характера. К местным поствакцинальным проявлениям относятся: покраснение, уплотнение или отёчность. Данные признаки встречаются у одного процента детей. Покраснение и отёчность уходят за несколько дней, а уплотнение может оставаться до двух месяцев.
Возможно общее недомогание и появление таких симптомов интоксикации, как:
- головня боль;
- головокружение;
- слабость;
- капризность;
- нервозность;
- снижение аппетита.
Возможные осложнения
По частоте возникновения неприятные поствакцинальные явления можно разделить на группы. Чаще всего встречаются респираторные проявления со стороны верхних дыхательных путей и сыпь. Последняя может проявиться с 5 по 13 день после прививки. Затем она бесследно пропадает. Высыпания имеют характерный вид как при краснухе. Пример показан на фото.
Признаки, которые иногда проявляются:
- аллергическая реакция (крапивница);
- судороги;
- отит;
- конъюнктивит;
- диарея;
- жидкий стул;
- лимфаденопатия;
- бронхит;
- свинка в лёгкой форме.
Могут возникнуть при массовой вакцинации:
- невриты;
- энцефалиты;
- артралгия;
- артриты;
- тромбоцитопеническая пурпура.
Индивидуальные реакции:
- боль в животе;
- подташнивание;
- рвота.
Согласно данным союза педиатров России осложнениями на прививку могут быть:
- энцефаломиелит;
- энцефалопатия;
- тромбоцитопения;
- анафилактический шок.
Теоретическая частота перечисленных поствакцинальных осложнений чрезвычайно низка и отличается кратностью в тысячи раз по сравнению с частотой развития осложнений от самих инфекционных заболеваний.
Известный врач-педиатр Евгений Олегович Комаровский в своей передаче обсудил постпрививочные реакции и осложнения.
Как помочь ребёнку после вакцинации?
Если появилась реакция в виде сыпи, необходимо организовать наблюдение, лечить ее проявления нет необходимости. Сыпь обычно не доставляет особого дискомфорта малышу, поэтому специальные мази не назначаются. Если ребенок начал кашлять после вакцинации, необходимо обеспечить его достаточным количеством жидкости, проветривать помещение.
Основные правила поведения после прививки – избегать переохлаждения и перегрева, не гулять в общественных местах и зонах скопления детей. На пользу пойдут чистый воздух, достаточный объем жидкости, особенно если ребенок начал кашлять после вакцинации, а также адаптированное питание. Уровень подвижности игр зависит от самочувствия ребёнка. К купанию малыша желательно приступить через сутки, хотя быстрый душ возможен и непосредственно в день прививки.
Что делать, если проявились побочные эффекты?
В случае наблюдения сомнительных постпрививочных реакций со стороны детского организма, родителям следует сообщить об этом участковой медсестре или обратиться к педиатру. Только врач может решать, чем помочь ребенку.
В каких случаях нужно обращаться к врачу?
Если вы видите, что ребёнку становится хуже, поднялась высокая и несбиваемая температура, то в обязательном порядке вызовите врача. Лечение проводится только в условиях стационара.
Заболевание после прививки
Если ребенок заболел после прививки, то учитывайте тот факт, что он мог подхватить инфекцию в общественном месте, а прививка усугубила влияние уже имеющейся болезни.
Что касается самой краснухи, то стоит отметить – вакцинация не защищает ребёнка от болезни на 100%. В большей степени это зависит от индивидуальных особенностей детского иммунитета. При встрече с живым штаммом ослабленный детский организм может не выработать достаточное количество антител и заболеть. Однако протекание болезни будет намного легче, чем у непривитого человека.
Загрузка …
Видео
Здоровьесберегающий канал POLISMED. COM представил запись видеоинтервью с врачом-педиатром высшей категории Т. М. Михайловой, в котором перечислены реакции на прививку у детей от краснухи.
Источник
