Сколько раз болеют краснухой симптомы
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Краснуха – острое инфекционное заболевание, вирусной природы, для которого характерно появление специфических высыпаний на коже, увеличение лимфатических узлов, умеренная интоксикация с кратковременной лихорадкой. 
Причина
Возбудитель заболевания РНК – содержащий вирус (род Rubivirus, семейство Togoviridae). Попадая в клетку, вирус полностью подчиняет себе её метаболизм, превращая в фабрику вирусов. Вирус краснухи быстро погибает во внешней среде. При температуре 18-20 °C градусов разрушается через 2-3 часа, кипячение уничтожает вирус за несколько минут. Быстро разрушается под действием прямых солнечных лучей, высушивание, растворителей. Может сохраняется до 2 лет при температуре -70°C.
Механизм развития заболевания
Вирус с капельками слюны и слизи попадает в организм через дыхательные пути. Часть вирусов сразу проникает в кровь, тем самым активирует иммунитет. Вирусы внедряются в лейкоциты, приводя к их гибели, что отражается в общем анализе крови снижением лейкоцитов (лейкопения). По лимфатическим путям вирус попадает в лимфатические узлы, где усиленно размножается. Это проявляется увеличенными шейными и затылочными лимфоузлами еще в самом начале заболевания. Затем вирус начинает поступать в кровь и разносится по всему организму. Вирус преимущественно внедряется в молодые делящиеся клетки. Одним из объяснений появления сыпи является непосредственное действие вируса на клетки кожи. Кроме того в процессе иммунной защиты формируются специфические циркулирующие иммунные комплексы (ЦИК), которые так же способствуют высыпаниям и развитию артрита.
Единожды перенесенная инфекция краснухи обеспечивает пожизненный иммунитет к этому заболеванию. Это происходит благодаря выработке организмом специальных антител к вирусу. Данные антитела на протяжении долгого времени хранят информацию о вирусе и при повторном попадании вируса в организм они незамедлительно его нейтрализуют.
Сколько времени больной краснухой заразен?
Больной начинает выделять вирус в окружающую среду за 1-2 неделю до появления высыпаний и до 2-3 недель после окончания периода высыпания. Но после 5-ти дней от появления сыпи больной уже не представляет опасности для окружающих (количество выделяемого вируса слишком мало для заражения).
Пути передачи инфекции
Заболевание передается в основном воздушно-капельным путем. Наиболее частые случаи краснухи в зимнее время и начало весны. Это обусловлено тем, что в это время вирус более длительно способен сохранятся во внешней среде, а так же большой скученностью людей в закрытых помещениях. Преимущественно болеют краснухой дети до 7 лет. К совершеннолетию у 80-85 % людей уже имеются защитные антитела к этому заболеванию.
Симптомы
 Симптомы зависят от периода заболевания. Всё время заболевания разделено на 4 периода: инкубационный, продромальный, разгар заболевания, выздоровление.
Симптомы зависят от периода заболевания. Всё время заболевания разделено на 4 периода: инкубационный, продромальный, разгар заболевания, выздоровление.
- Инкубационный период. Это период от момента заражения (попадания вируса в организм) до начала неспецифических проявлений болезни. На данном этапе симптомы заболевания отсутствуют. Продолжительность периода от 10 до 25 дней.
- Продромальный период. Период от начала неспецифических симптомов до появления симптомов свойственных данному заболеванию. Продолжительность периода 1- 3 дня.
- Неспецифические симптомы (легкое познабливание, сонливость, першение в горле, покашливание, небольшой ринит и др.).
- Разгар заболевания (в этот период проявляются симптомы характерные для краснухи)
- Появление сыпи
Характеристика сыпи: появляется вначале за ушами, затем на лице и за несколько часов покрывает всё тело. Сыпь имеет вид бледно- розовых круглых пятен с небольшим возвышением в середине (макуло-папулезная сыпь), размеры от точки до просяного зерна. Обычно сыпь на лице гуще, пятна крупнее, чем на туловище. Места, где сыпь наиболее обильна это: разгибательные поверхности рук, бедра, ягодицы. Сыпи нет на ладонях и подошвах. Возможен легкий зуд. Элементы сыпи на время исчезают при надавливании на них. Сыпь сохраняется непродолжительно – от нескольких часов до 2-3, максимум 4 дней. Более продолжительное время сыпь сохраняется на спине и на конечностях. Обычно сыпь проходит, не оставляя следов.
- Увеличение лимфатических узлов
Лимфатические узлы увеличиваются еще в продромальном периоде и сохраняются на протяжении нескольких недель после исчезновения всех клинических проявлений заболевания. Первыми увеличиваются шейные и затылочные лимфатические узлы, остальные позже на фоне высыпаний( грудные, подмышечные, локтевые, бронхиальные, мезентериальные и др.) Размеры от горошины до вишневой косточки редко до размеров ореха. Узлы безболезненны (кроме задних ушных узлов), кожа над ними не изменена, не нагнаиваются.
- Интоксикация
Даже в период высыпаний интоксикация при краснухе небольшая. Температура редко достигает 38-39,5 °C . У большинства к моменту исчезновения высыпаний нормализуется температура, аппетит, сон, общее состояние.
- Катаральные явления
Впервые дни на фоне высыпаний возможны: першение в горле, ларингит, бронхит, которые вскоре исчезают.
- Другие симптомы
Возможны: боли в животе, диарея, небольшое снижение артериального давления, небольшое увеличение селезенки и печени.
При классическом варианте болезни краснуха протекает преимущественно легко.
Краснуха при беременности, врожденная краснуха.
 Врожденная краснуха развивается у плода, когда мать переносит острую краснушную инфекцию. Чем более ранний срок беременности у матери, тем тяжелее осложнения у ребенка. Это объясняется тем, что только в поздние сроки беременности материнские антитела против вируса способны в достаточном количестве проходить через плаценту и нейтрализовать вирусы, попавшие в кровь плода. При заражении краснухой в первые 8 недель беременности процент инфицирования ребенка составляет 60 – 100%, а после 12 недель только 7-12%. Краснуха в ряде случаев становится причиной самопроизвольных абортов, мертворождения, и рождения ребенка с различными пороками развития. Возможные нарушения со стороны организма ребенка можно разделить на стойкие и временные.
Врожденная краснуха развивается у плода, когда мать переносит острую краснушную инфекцию. Чем более ранний срок беременности у матери, тем тяжелее осложнения у ребенка. Это объясняется тем, что только в поздние сроки беременности материнские антитела против вируса способны в достаточном количестве проходить через плаценту и нейтрализовать вирусы, попавшие в кровь плода. При заражении краснухой в первые 8 недель беременности процент инфицирования ребенка составляет 60 – 100%, а после 12 недель только 7-12%. Краснуха в ряде случаев становится причиной самопроизвольных абортов, мертворождения, и рождения ребенка с различными пороками развития. Возможные нарушения со стороны организма ребенка можно разделить на стойкие и временные.
- Стойкие врожденные повреждения плода формируются преимущественно при заражении в I триместре беременности. Выделяют синдром врожденной краснухи, к которому относятся:
- Пороки сердечно – сосудистой системы (не заращение артериального протока, стеноз легочного ствола, дефекты сердечных перегородок)
- Поражение глаз (врожденная глаукома, ретинопатия, микрофтальмия, жемчужно ядерная катаракта)
- Поражение ЦНС (аутизм, умственная отсталость, микроцефалия, параплегия, задержка умственного развития)
- Поражение органа слуха (глухота)
- Другие возможные пороки: заячья губа, волчья пасть, аномалии почек, микроцефалия.
- Временные нарушения характерны при заражении в конце III триместра, незадолго до родов.
- Низкая масса при рождении
- Тромбоцитопеническая пурпура
- Увеличение печени и селезенки
- Большой передний родничок
- Поражение костей
- Менингоэнцефалит
- Краснусный пневмонит
- Гемолитическая анемия
- Гепатит
Осложнения краснухи
Развитие осложнений наблюдается редко.
Возможны:
- Легко протекающий артрит мелких и средних суставов
- Ангины, отит, бронхит, пневмония
- Тромбоцитопеническая пурпура
- Энцефалит (редко). Симптомы: появляется после усиления сыпи, резко повышается температура, судороги, нарушение сознания. Может стать причиной летального исхода.
- Менингит (серозный)
- Полиневриты
Диагностика
Общий анализ крови
- Лейкоциты: снижены (часто до 3·109/л и менее)
- Лимфоциты: повышены
- Эозинофилы: незначительно повышены
- Тромбоциты: снижены
- СОЭ: в норме
Специфическое исследование
Для постановки диагноза краснухи наиболее информативными считаются серологические методы диагностики:
- Реакция связывания комплемента (РСК)
- Реакция иммунофлюоресценции (РИФ)
- Иммуноферментный анализ (ИФА)
Данные методы определяют специфические антитела выработанные организмом против вируса кори. Количественный и качественный анализ полученных антител позволяют судить о возбудителе заболевания, времени заражения и периоде инфекционного процесса.
- ПЦР – наиболее точный метод определения возбудителя заболевания, так как основан на выявлении генетического материала вируса в организме больного. Метод высоко достоверен в определении врожденной краснухи.
Важный момент в постановке диагноза краснуха является анализ эпидемиологических данных. А именно недавно зарегистрированные случаи инфекционного заболевания среди окружения.
Профилактика
Общая профилактика
Общая профилактика заключается в своевременном выявлении больных, из изоляции и лечении.
- Изоляция в течении 5 дней от момента появления сыпи
- Дети контактировавшие с больными не допускаются в садик, школу на протяжении 3 недель от момента контакта.
Специфическая профилактика (вакцинация)
- Вакцинируют в возрасте 1 год и 6 лет, девочки 13 лет не болевшие краснухой и без данных о проведенной вакцинации
- Рекомендуется вакцинация женщин детородного возраста, которые не болели краснухой, не вакцинированные, с низкой концентрацией антител против краснухи.
- Женщинам после вакцинации необходимо предохранятся от беременности на протяжении 3 месяцев.
- Беременным вакцинация противопоказана!
Вакцины:
- Рудивакс (Франция);
- Живая ослабленная вакцина против краснухи (Индия);
- Живая ослабленная вакцина против краснухи (Хорватия);
- Культуральная живая ослабленная вакцина против краснухи (Россия);
- M-M-PII,- комбинированная вакцина против краснухи, кори, паротита (Голландия);
- Приорикс – комбинированная вакцина против краснухи, кори, паротита (Бельгия).
В целях профилактики врожденной краснухи и её тяжелых осложнений, женщинам заболевших краснухой или находившихся в контакте с больными краснухой (не вакцинированных и не болевших краснухой), рекомендуют прервать беременность.
Лечение
Лечение типичной краснухи проводится в домашних условиях без применения медикаментозных средств.
- Постельный режим хотя бы на время высыпаний.
- Особые ограничения в диете не требуются, рекомендуется исключить острые и раздражающие слизистую пищеварительного тракта блюда.
- Витамины в виде свежих фруктов, овощей, соков.
- При тяжелом течении болезни, возникновении осложнений или при невозможности изолировать больного необходима госпитализация.
- Антибиотики назначаются только в случаи развития бактериальных осложнений или если есть угроза активации хронических очагов инфекции.
- Противовирусной терапии нет. Так как вирус практически исчезает из крови к моменту появления сыпи, а это, то время когда обычно ставится диагноз.
Лечение осложнений
- При артритах: нестероидные противовоспалительные (деклофенак, индометацин и др.)
- При энцефалите: кортикостеройды (дексаметозон, преднизолон), противосудорожные препараты (мидазолам, диазепам, и др.), диуретики (фуросемид.), кислородотерапия и др.
Прогноз
Заболевание преимущественно протекает легко и заканчивается полным выздоровлением. Однако при развитии тяжелых осложнений как энцефалит возможен и летальный исход. Прогноз для беременных не столь благоприятен, особенно если это ранний срок беременности. Высокий риск развития тяжелых пороков развития у плода.
Источник
Краснуха – одна из распространенных детских инфекций, протекающая в дошкольном и младшем школьном возрасте достаточно легко. Для ребенка в период внутриутробного развития она очень опасна и грозит грубыми патологиями. Контакт беременной женщины с инфицированным человеком может обернуться прерыванием беременности. Поэтому в нашей стране вакцинация от краснухи входит в список обязательных прививок. Женщины детородного возраста обязательно должны знать, болели ли они краснухой, чтобы избежать неприятностей во время вынашивания ребенка.

Характеристика заболевания
Для краснухи характерны красные пятнистые высыпания на коже, непродолжительное повышение температуры, увеличение лимфоузлов. Болезнь вызывается РНК-вирусом, который проникает в клетку и начинает управлять ее метаболизмом. Основной способ распространения краснухи воздушно-капельный, но также можно заразиться и при контакте со слюной, через чихание и так далее.
Наиболее активен вирус в холодное время года, так как для развития возбудителя предпочтительней низкие температуры. Поэтому случаев заболевания краснухой в летний сезон практически не наблюдается.
Болеют краснухой преимущественно дети дошкольного возраста, не прошедшие вакцинацию. К 18 годам 85% населения имеют стойкий иммунитет к краснухе.
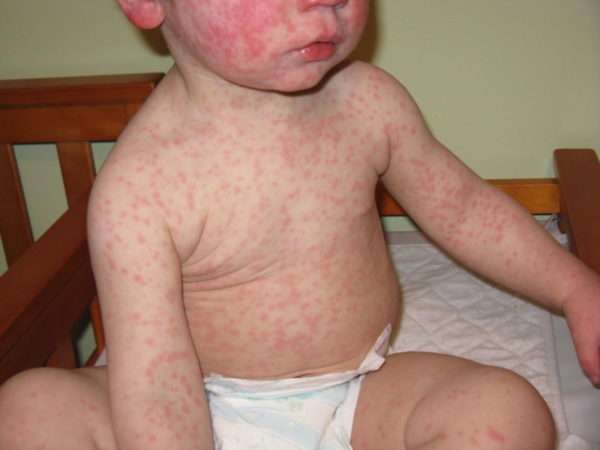
Механизм развития краснухи
Возбудитель со слюной или слизью проникает в органы дыхания, а через них попадает в кровяное русло. Иммунная система сразу же реагирует на проникновение вируса, который убивает клетки лейкоцитов, что выражается в лейкопении. Возбудитель активно размножается в лимфатической системе, поэтому пациенты жалуются на болезненность лимфоузлов в начале заболевания.
Основное воздействие вируса направлено на клетки кожи, что объясняет появление сыпи. В процессе борьбы с инфекцией в организме образуются циркулирующие иммунные комплексы, что также провоцирует высыпания. После перенесенного заболевания антитела хранят память о вирусе и обеспечивают иммунитет от краснухи на всю жизнь.
Осложнения в виде артрита могут обнаружиться у девочек подросткового возраста и женщин. Уязвимыми местами при этом становятся средние и мелкие суставы. Иногда встречается поражение нервной системы, проявляющееся менингитом, энцефалитом и прочими болезнями.

Симптомы краснухи
Симптоматика краснухи зависит от стадии болезни:
- Инкубационный период. Начинается с момента проникновения вируса в организм и длится до появления первых признаков болезни. Его продолжительность 10-25 дней.
- Продромальный период. Появляется озноб, заложенность носа, кашель. Длительность его до 3-х дней.
- Активное развитие заболевания. Появляются типичные признаки краснухи:
- бледно-розовые высыпания в заушной области и на лице, затем распространяются на тело, кроме ладоней и подошв ног,
- лимфатические узлы становятся крупнее, чем в продромальном периоде,
- увеличение температуры не критичное, достигает максимум 39,5 градусов,
- непродолжительные катаральные проявления в виде кашля, насморка, бронхита,
- непереносимость света, резкая боль в глазах,
- прочие проявления в виде болей в области живота, расстройства кишечника, гипотонии, увеличения печени и селезенки.
- Выздоровление. Состояние больного приходит в норму: температура спадает, сыпь исчезает, лимфоузлы постепенно уменьшаются.
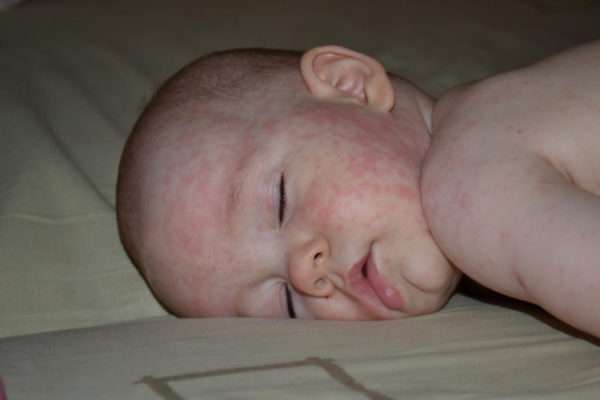
Детьми до 7 лет инфекция переносится легко и без осложнений.
Вакцинация от краснухи
Для вакцинации в России используются живые ослабленные вакцины производства Индии или Хорватии. Чаще всего применяют комбинированную вакцину от кори, краснухи и паротита голландского или бельгийского производства.
Прививка от краснухи входит в обязательный перечень вакцинации детей. Первую прививку делают в возрасте 1 года, вторую в 6 лет. Они формируют стойкий иммунитет на несколько лет до возраста полового созревания.
У девочек-подростков в 13-15 лет проводят ревакцинацию в том случае, если они не болели краснухой и у них отсутствуют сведения о ранее проведенных прививках.
Женщины детородного возраста также вакцинируются, если не перенесли заболевание до определенного возраста и в их крови обнаружено минимальное количество антител против краснухи. Для определения их количества берется анализ крови.
После прививки медики не рекомендуют беременеть три месяца. Во время беременности вакцинация недопустима!
ВОЗ информирует о том, что период стойкого иммунитета после прививки продолжается от 5 до 40 лет. В связи с этим рекомендуется прививать взрослых через каждые 10 лет.
Возможность повторного инфицирования
Вакцинация или перенесенная инфекция способствуют выработки антител, формирующих стойкий иммунитет против заболевания. Повторное заражение практически исключено, но медикам известны редкие случаи рецидивов. Многие ученые склонны предполагать, что повторное инфицирование не что иное как первичное заболевание, то есть в первом случае был неверно поставлен диагноз.
Другая категория ученых придерживается мнения, что повторное заражение возможно в некоторых случаях:
- Серьезные нарушения в работе иммунной системы.
- Врожденные особенности иммунной системы.
- Большой промежуток времени между болезнью и новым контактом.

Протекает повторное инфицирование практически без явных признаков заболевания. Возможны катаральные проявления в виде кашля, насморка. Вероятность проникновения вируса в кровь ничтожно мала, поэтому проявлений в виде сыпи, артрита может не наблюдаться.
Опасность краснухи во время беременности
Самым опасным периодом для заболевания краснухой во время беременности считается первый триместр, когда вероятность поражения плода составляет более 60%, а в некоторых случаях до 100%. Инфицирование приводит к выкидышу, грубым порокам развития плода или мертворождению.
Инфицирование во втором триместре снижает риск поражения ребенка до 12%. В третьем триместре возможны временные пороки развития ребенка, которые современная медицина излечивает: небольшая масса тела при рождении, увеличение размеров селезенки и печени, гепатит, гемолитическая анемия и так далее.
Лучшая защита от вируса – вовремя проведенная вакцинация. Но если по каким-то причинам этого не произошло, беременная женщина должна всячески избегать контактов с потенциально больными детьми. Если в семье имеются старшие дети, то их обязательно следует вакцинировать, чтобы будущая мать не подверглась инфицированию и не нанесла непоправимый вред не рожденному ребенку.
Беременная должна также избегать массовых мероприятий, больше гулять на свежем воздухе, укреплять иммунитет.
Когда речь идет о краснухе, нельзя недооценивать роль вакцинации. Это единственно верный способ уберечь женщин от инфицирования во время беременности, сохранить жизнь и здоровье их детям.
Источник
Краснуха – одна из распространенных детских инфекций, протекающая в дошкольном и младшем школьном возрасте достаточно легко. Для ребенка в период внутриутробного развития она очень опасна и грозит грубыми патологиями. Контакт беременной женщины с инфицированным человеком может обернуться прерыванием беременности. Поэтому в нашей стране вакцинация от краснухи входит в список обязательных прививок. Женщины детородного возраста обязательно должны знать, болели ли они краснухой, чтобы избежать неприятностей во время вынашивания ребенка.
Характеристика заболевания
Для краснухи характерны красные пятнистые высыпания на коже, непродолжительное повышение температуры, увеличение лимфоузлов. Болезнь вызывается РНК-вирусом, который проникает в клетку и начинает управлять ее метаболизмом. Основной способ распространения краснухи — воздушно-капельный, но также можно заразиться и при контакте со слюной, через чихание и так далее.
Наиболее активен вирус в холодное время года, так как для развития возбудителя предпочтительней низкие температуры. Поэтому случаев заболевания краснухой в летний сезон практически не наблюдается.
Болеют краснухой преимущественно дети дошкольного возраста, не прошедшие вакцинацию. К 18 годам 85% населения имеют стойкий иммунитет к краснухе.
Механизм развития краснухи
Возбудитель со слюной или слизью проникает в органы дыхания, а через них попадает в кровяное русло. Иммунная система сразу же реагирует на проникновение вируса, который убивает клетки лейкоцитов, что выражается в лейкопении. Возбудитель активно размножается в лимфатической системе, поэтому пациенты жалуются на болезненность лимфоузлов в начале заболевания.
Основное воздействие вируса направлено на клетки кожи, что объясняет появление сыпи. В процессе борьбы с инфекцией в организме образуются циркулирующие иммунные комплексы, что также провоцирует высыпания. После перенесенного заболевания антитела хранят память о вирусе и обеспечивают иммунитет от краснухи на всю жизнь.
Осложнения в виде артрита могут обнаружиться у девочек подросткового возраста и женщин. Уязвимыми местами при этом становятся средние и мелкие суставы. Иногда встречается поражение нервной системы, проявляющееся менингитом, энцефалитом и прочими болезнями.
Симптомы краснухи
Симптоматика краснухи зависит от стадии болезни:
- Инкубационный период. Начинается с момента проникновения вируса в организм и длится до появления первых признаков болезни. Его продолжительность 10-25 дней.
- Продромальный период. Появляется озноб, заложенность носа, кашель. Длительность его до 3-х дней.
- Активное развитие заболевания. Появляются типичные признаки краснухи:
- бледно-розовые высыпания в заушной области и на лице, затем распространяются на тело, кроме ладоней и подошв ног;
- лимфатические узлы становятся крупнее, чем в продромальном периоде;
- увеличение температуры не критичное, достигает максимум 39,5 градусов;
- непродолжительные катаральные проявления в виде кашля, насморка, бронхита;
- непереносимость света, резкая боль в глазах;
- прочие проявления в виде болей в области живота, расстройства кишечника, гипотонии, увеличения печени и селезенки.
- Выздоровление. Состояние больного приходит в норму: температура спадает, сыпь исчезает, лимфоузлы постепенно уменьшаются.
Детьми до 7 лет инфекция переносится легко и без осложнений.
Вакцинация от краснухи
Для вакцинации в России используются живые ослабленные вакцины производства Индии или Хорватии. Чаще всего применяют комбинированную вакцину от кори, краснухи и паротита голландского или бельгийского производства.
Прививка от краснухи входит в обязательный перечень вакцинации детей. Первую прививку делают в возрасте 1 года, вторую в 6 лет. Они формируют стойкий иммунитет на несколько лет до возраста полового созревания.
У девочек-подростков в 13-15 лет проводят ревакцинацию в том случае, если они не болели краснухой и у них отсутствуют сведения о ранее проведенных прививках.
Женщины детородного возраста также вакцинируются, если не перенесли заболевание до определенного возраста и в их крови обнаружено минимальное количество антител против краснухи. Для определения их количества берется анализ крови.
После прививки медики не рекомендуют беременеть три месяца. Во время беременности вакцинация недопустима!
ВОЗ информирует о том, что период стойкого иммунитета после прививки продолжается от 5 до 40 лет. В связи с этим рекомендуется прививать взрослых через каждые 10 лет.
Возможность повторного инфицирования
Вакцинация или перенесенная инфекция способствуют выработки антител, формирующих стойкий иммунитет против заболевания. Повторное заражение практически исключено, но медикам известны редкие случаи рецидивов. Многие ученые склонны предполагать, что повторное инфицирование не что иное как первичное заболевание, то есть в первом случае был неверно поставлен диагноз.
Другая категория ученых придерживается мнения, что повторное заражение возможно в некоторых случаях:
- Серьезные нарушения в работе иммунной системы.
- Врожденные особенности иммунной системы.
- Большой промежуток времени между болезнью и новым контактом.
Протекает повторное инфицирование практически без явных признаков заболевания. Возможны катаральные проявления в виде кашля, насморка. Вероятность проникновения вируса в кровь ничтожно мала, поэтому проявлений в виде сыпи, артрита может не наблюдаться.
Опасность краснухи во время беременности
Самым опасным периодом для заболевания краснухой во время беременности считается первый триместр, когда вероятность поражения плода составляет более 60%, а в некоторых случаях до 100%. Инфицирование приводит к выкидышу, грубым порокам развития плода или мертворождению.
Инфицирование во втором триместре снижает риск поражения ребенка до 12%. В третьем триместре возможны временные пороки развития ребенка, которые современная медицина излечивает: небольшая масса тела при рождении, увеличение размеров селезенки и печени, гепатит, гемолитическая анемия и так далее.
Лучшая защита от вируса – вовремя проведенная вакцинация. Но если по каким-то причинам этого не произошло, беременная женщина должна всячески избегать контактов с потенциально больными детьми. Если в семье имеются старшие дети, то их обязательно следует вакцинировать, чтобы будущая мать не подверглась инфицированию и не нанесла непоправимый вред не рожденному ребенку.
Беременная должна также избегать массовых мероприятий, больше гулять на свежем воздухе, укреплять иммунитет.
Когда речь идет о краснухе, нельзя недооценивать роль вакцинации. Это единственно верный способ уберечь женщин от инфицирования во время беременности, сохранить жизнь и здоровье их детям.
Источник
