Розацеа из за кандидоза
11.02.2014, 11:08 | |||
| |||
Розацеа и молочница Здравствуйте, сейчас лечу розацеа, диагноз подтвержден врачом (сильное постоянное покраснение, и периодически возникающие мелкие гнойнички на щеках)и назначен был метрогил гель два раза в день, почитав форум я самостоятельно решила использовать с утра метрогил, вечером далацин (эритромициновую мазь нигде не нашла). Первую неделю мазалась только метрогил гелем один раз в день, но результат был слабенький, потом добавила далацин. Лечусь так около месяца уже, результат на лицо, гнойники прошли (раз в несколько дней может один появиться), краснота стала менее яркой. Но сейчас началась молочница, плюс в уголках рта появились заеды и не проходят уже неделю (сначала появилась в одной стороны, через пару дней с другой, та которая появилась первой уже никак не беспокоит, осталась только краснота и небольшой дискомфорт если сильно открыть рот, у второй краснота еле различима в уголке рта, но иногда пощипывает) мажу заеды колд кремом по несколько раз в день – по ощущениям он помогает. Гинеколог назначила флюкостат 150 и клотримазол. Но я не сообразила спросить, не может ли кандидоз быть связан с моим лечением розацеа (прочитала уже дома в инструкции к далацину, что он может “вызывать системные эффекты”) и следует ли прервать лечение на время лечения молочницы или вообще, совместимы ли эти препараты? |
11.02.2014, 13:05 | ||||
| ||||
Препараты совместимы. Лечение проводить можно. __________________ |
13.03.2014, 13:48 | |||
| |||
Здравствуйте еще раз! |
13.03.2014, 15:13 | ||||
| ||||
Лечитесь 3 месяца, если краснота еще будет,можно перейти на элидел. __________________ |
Источник
Кандидоз (молочница) – грибковое заболевание, которое вызывают дрожжеподобные грибы рода Candida. Данные микроорганизмы присутствуют в полости рта, толстой кишки и влагалища у абсолютно здоровых людей, становясь патогенными лишь в случае снижения общего и местного иммунитета организма.
Заболевание проявляется при многочисленном размножении грибов. Молочница может передаваться половым путём, но это довольно редкие случаи, чаще всего она не связана с половыми контактами, а возникает на фоне ослабленного иммунитета и сопутствующих инфекций. Именно поэтому молочница не относится к венерическим заболеваниям, а лишь рассматривается с ними вместе ввиду схожей клинической картины.
Кандидоз, как правило, протекает хронически, с периодическими обострениями и не представляет серьёзной угрозы для жизни человека, но доставляет ему массу неприятных ощущений. Спровоцировать молочницу могут различные инфекционные заболевания, а также инфекции половых органов: трихомониаз, хламидиоз, уреаплазмоз, микоплазмоз.
Кандидозом часто болеют люди с эндокринной патологией: сахарный диабет, гипотериоз, ожирение. Молочница может возникнуть на фоне приёма гормональных противозачаточных средств, кортикостероидов, антибиотиков, цитостатиков.
Риск заболеть молочницей значительно увеличивается в предменструальный период и во время беременности, когда резко меняется гормональный фон. Также появление молочницы может быть связано с оперативными вмешательствами или травмой.
Одним из провоцирующих кандидоз факторов и способствующим его дальнейшему развитию является ношение нижнего белья из синтетической ткани. Синтетические ткани не пропускают воздух к коже и препятствуют нормальному потоотделению, что создаёт благоприятные условия для развития инфекции. Именно поэтому следует пользоваться только хлопчатобумажными тканями.
Первым симптомом кандидоза является зуд во влагалище, который усиливается в ночное время. Ему часто сопутствует жжение в области влагалища и наружных половых органов. Достоверным признаком кандидоза является появление беловатых, творожистых выделений из влагалища. Если вы обнаружили у себя хотя бы один из перечисленных выше симптомов, то вам следует обратиться за консультацией к врачу-гинекологу.
Лечение кандидоза преследует несколько целей:
- Во-первых, необходимо воздействовать на грибы Candida,
- во-вторых, вылечить сопутствующие заболевания и восстановить нормальную микрофлору влагалища и кишечника.
Начинают лечение сразу же после постановки диагноза, используя противогрибковые средства: полиены (леворин, нистатин, амфотерицин В, пимафуцин); имидазолы (низорал, клотримазол, гино-певарил); триазолы (орунгал, флуконазол).
Выбор схемы лечения будет зависеть от каждого конкретного клинического случая и должен назначаться лечащим врачом. Одновременно с лечением необходимо воздержаться от половой жизни в течение 2-3 недель и также исключить приём гормональных контрацептивов.
Если в течение года происходит более обострений, кандидоз считается рецидивирующим. Лечение рецидивирующего кандидоза как у женщин, так и у мужчин должно быть комплексным и включать приём, как местных (вагинальные таблетки, свечи), так и общих препаратов (таблетки, капсулы).
Неэффективность лечения, скорее всего, является результатом не выполнения всех этапов лечения и последующей профилактики заболевания. Обычно при неэффективности проводят исследования с целью определения индивидуальной нечувствительности к противогрибковому препарату, учитывается также возможность формирования устойчивости кандид и их быстрого приспособления к применяемым лекарственным средствам. При чётком выполнении всех врачебных назначений, в скором времени наступает полное выздоровление.
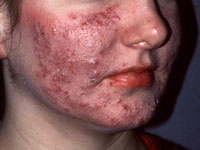 Розацеа – хроническое заболевание кожи, патогенез и этиология которого до конца ещё не установлены. Предполагается, что в возникновении играют неврологические нарушения, изменения реактивности организма, нарушения желудочно-кишечного тракта, эмоциональные перенапряжения и климатические факторы. Клинически розацеа проявляется покраснением лица, особенно в области носа, лба, подбородка и щёк. Также покраснение может распространяться далее на грудь и спину.
Розацеа – хроническое заболевание кожи, патогенез и этиология которого до конца ещё не установлены. Предполагается, что в возникновении играют неврологические нарушения, изменения реактивности организма, нарушения желудочно-кишечного тракта, эмоциональные перенапряжения и климатические факторы. Клинически розацеа проявляется покраснением лица, особенно в области носа, лба, подбородка и щёк. Также покраснение может распространяться далее на грудь и спину.
В процессе развития заболевания красные пятна превращаются в угри, прыщи и пустулы, на поздних стадиях наблюдается уплотнение кожи лица. Лечение включает в себя следующие этапы:
- назначение антибактериальных средств (для лечения гнойничков),
- лечение заболеваний желудочно-кишечного тракта,
- местное лечение (компрессы, мази),
- прием витаминов,
- у женщин – коррекция нарушений функции яичников.
Большое значение в лечении розацеа также имеет соблюдение правильной диеты. Из пищевого рациона исключают копченые продукты, соленые, острые, пряные блюда, алкоголь. Необходимо избегать приёма горячего кофе, чая, либо других продуктов и блюд, которые могут вызвать гиперемию лица. Рекомендована молочно-растительная диета, стол №5.
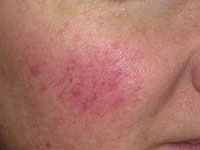 К кожным заболеваниям также относится купероз – стойкое расширение сосудистого рисунка на лице, вызванное нарушением кровообращения в коже. Наиболее выражено оно на крыльях носа и щеках. В основе патогенеза данного заболевания лежат изменения в стенках сосудов, снижение их тонуса и расширение просвета капилляров.
К кожным заболеваниям также относится купероз – стойкое расширение сосудистого рисунка на лице, вызванное нарушением кровообращения в коже. Наиболее выражено оно на крыльях носа и щеках. В основе патогенеза данного заболевания лежат изменения в стенках сосудов, снижение их тонуса и расширение просвета капилляров.
Причина развития данного заболевания до настоящего времени не известна, возможно, играют роль наследственные и провоцирующие факторы, такие как неправильное питание, курение, злоупотребление баней. Куперозу в основном подвержены женщины с чувствительной и светлой кожей.
Клинически заболевание проявляется ощущением покалывания, жжения, зудом, а иногда воспалением и появлением покраснений. Купероз известен многим женщинам своим неэстетичным румянцем и проступающими капиллярами. Помимо данных недостатков с течением времени он приводит к более серьёзным проблемам, в частности из-за застоя крови кожа не получает достаточного количества жидкости и со временем высыхает и становится тоньше.
Именно поэтому, чем раньше будет начато лечение, тем лучше и проще будет избавиться от сосудистых сеточек. В лечении используют различные методики, вид которых будет полностью зависеть от стадии заболевания. Применяются антикуперозные тоники, кремы, сыворотки, маски, химические пилинги, лазерное лечение, фототерапия, озонотерапия. Полученные результаты лечения в дальнейшем закрепляются применением витаминов К, С, рутина, косметических средств, прохождением салонных процедур (мезотерапия).
Источник
Из этой статьи вы узнаете:
- причины появления розацеа на лице,
- какую роль тут играет солярий,
- симптомы, эффективные препараты,
- отзывы о лечении розацеа лазером и IPL.
Розацеа – это хроническое заболевание кожи, которое проявляется в виде эритемы (покраснения) кожных покровов, телеангиэктазий, а также папул и пустул, напоминающих обычные прыщи. В силу последнего это заболевание также называют термином «розовые угри». Возникает розацеа преимущественно в средней трети лица, а также в области лба, носа и подбородка. В редких случаях она может возникать за пределами лица – в основном на шее, груди, коже головы или ушах.
Типичные места локализации Розацеа –
Предрасполагающим фактором к появлению розацеа считается, например, воздействие солнечного УФ-излучения, которое стимулирует выработку фактора роста эндотелия сосудов и приводит к появлению сеточек мелких капилляров, т.е. телеангиэктазий. Соответственно, розацеа может легко появиться и после солярия. Другим факторами являются генетическая предрасположенность (связанная с лабильностью стенок сосудов), а также индивидуальная склонность человека к покраснению кожи, которая связана в том числе и с поверхностным расположением сосудов.
Помимо этих факторов влияние могут оказывать – 1) паразитарное заболевание кожи, вызванное клещами Demodex folliculorum, а также бактерии Staphylococcus epidermidis, 2) заболеваниях ЖКТ, ассоциированные с инфицированием кишечника бактерией Helicobacter pylori. В исследованиях было обнаружено, что при наличии воспаления кишечника и Helicobacter pylori возникает гиперсенсибилизация чувствительных нейронов в области лица (посредством синтеза брадикинина, являющегося мощным дилататором сосудов).
Чаще всего заболевание выявляется у пациентов 30-50 лет, и по статистике встречается у 10% населения. Отмечено, что розацеа чаще возникает у людей со светлой кожей, которые легко краснеют. Чаще всего это женщины со светлой кожей, светлыми волосами и голубыми глазами. У мужчин заболевание развивается реже, но при этом чаще развиваются фиматозные изменения. В зависимости от клинических проявлений розацеа принято делить на 4 типа, о которых мы расскажем ниже.
Розацеа на лице: фото, симптомы
Симптомы розацеа обычно начинаются с появления эритемы – стойкого временного покраснения на щеках, носу, лбу или подбородке. Либо другой вариант – покраснение может наблюдаться в виде частых быстро-проходящих вспышек покраснения лица, которые принято называть термином «гиперемия». В обоих случаях возникающее покраснение может сопровождаться ощущением тепла или жжения. Со временем периоды покраснения кожи становятся все более длительными, а интенсивность – более выраженной.
Розацеа на лице: фото, симптомы
Параллельно с этим на коже лица появляются видимые мелкие кровеносные сосуды, которые принято называть телеангиэктазиями или сосудистыми звездочками. При отсутствии лечения начинают появляться воспалительные элементы – папулы или пустулы (они выглядят как обычные гнойные прыщи). В тяжелых случаях кожа может постепенно начать утолщаться, в этом случае она также становится рыхлой. Это может привести к обезображиванию лица. Если этот процесс возникает на носу, то он именуется термином «ринофима».
Поражение глаз при розацеа возникает примерно у 50% пациентов, в результате чего они выглядят раздраженными, отечными или налитыми кровью. При отсутствии своевременного лечения такое воспаление может привести к повреждению роговицы и потере остроты зрения. Все вышеперечисленные симптомы относятся к основным.
Вторичные признаки –
также исследователи выделяют второстепенные признаки розацеа, которые однако проявляются не изолированно, а в комбинации с одним или несколькими основными признаками. Это может быть чувство жжения или зуда кожных покровов на лице. Либо это могут быть немного возвышающиеся над поверхностью кожи красные пятна (в виде бляшек). Либо кожа в средней трети лица может выглядеть сухой, грубой, шелушащейся.
Далее мы переходим к схемам терапии разных форм розацеа. И тут нужно отменить, что при возникновении розацеа на лице причины и лечение будут всегда тесно взаимосвязаны, и поэтому особенно важно на первом этапе выявить причинный фактор, а также триггеры, приводящие к обострению течения заболевания.
Розацеа на лице: лечение, препараты
При возникновении розацеа на лице – лечение и препараты может существенно отличаться в зависимости от формы этого заболевания. При этом следует иметь в виду, что некоторые пациенты одновременно имеют признаки сразу нескольких форм розацеа. Итак, основными подтипами этого заболевания являются –
- эритематозно-телеангиэктатическая форма,
- папуло-пустулезная форма,
- фиматозная форма (ринофима),
- офтальморозацеа.
1. Эритематозно-телеангиэктатическая форма –
Клинические особенности –
данный тип характеризуется либо появлением стойкой эритемы (т.е. покраснения) в средней трети лица, либо частыми, но быстро проходящими приступами гиперемии. Гиперемия от эритемы отличается прежде всего своей длительностью – она имеет свойство быстро проходить, при этом выраженность покраснения при гиперемии может быть от умеренной до очень интенсивной. Кроме этого пациенты часто жалуются на проглядывающие сквозь кожу мелкие кровеносные сосуды (телеангиэктазии), а также на отечность лица, шероховатость кожи или шелушение, ощущение стягивания.
Телеангиэктазии при розацеа: фото
Реклама
При этой форме большинство пациентов связывают резкое ухудшение состояния с воздействием раздражающих факторов – употребление горячих напитков, острой пищи, воздействие солнца, тепла и др. Как правило, эти пациенты отличаются чувствительной кожей и поэтому в ответ на нанесение на поверхность кожи различных средств – у них часто возникает в коже ощущение жжения и покалывания. Многие пациенты при этом типе розацеа не считают, что они чем то болеют, и не обращаются за квалифицированной помощью (24stoma.ru).
Схемы лечения эритематозно-телеангиэктатической формы –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | В дополнение к вышесказанному:
|
Тяжелое течение – | В дополнение к вышесказанному:
|
* Эффективность препаратов с бримонидином была подтверждена в клинических исследованиях «Fowler J, Jackson M, Moore A, опубликованных в журнале Drugs Dermatol 2013; 12: 650-656».
Розацеа на лице: лечение эритематозно-телеангиэктатической формы (фото до и после)
2. Папуло-пустулезная форма –
Папуло-пустулезная форма розацеа проявляется в виде стойкой эритемы в средней трети лица, на фоне которой имеются единичные или множественные папулы или пустулы (имеют вид прыщей). У некоторых пациентов могут наблюдаться бляшки, возвышающиеся над поверхностью кожи. При лечении этой формы на первом этапе важнее всего убрать воспалительный компонент, и только после этого переходить к коррекции эритемы или телеангиэктазий.
Схемы лечения папуло-пустулезной формы –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | |
Тяжелое течение – | В дополнение к вышесказанному:
|
* Эффективность препаратов с Ивермектином была подтверждена в клинических исследованиях «Stein Gold L, Kircik L, Fowler J, опубликованных в журнале Drugs Dermatol 2014; 13: 316-323».
Розацеа: лечение папуло-пустулезной формы (фото до и после)
3. Фиматозная форма (ринофима) –
Фиматозными изменениями называют утолщение кожи (преимущественно в области носа) – с появлением на ней шероховатостей, неровностей, узелков. Утолщение может носить выраженный характер и тогда оно приводит к частичному обезображиванию лица. Чаще возникает у мужчин, т.к. они реже обращаются за медицинской помощью на ранних этапах заболевания. Утолщение кожи носа называют термином «ринофима». Редко фиматозная форма может наблюдаться на подбородке, на лбу, щеках, ушах и веках.
Также при той форме могут возникать телеангиэктазии, гиперплазия сальных желез. В дермальном слое кожи наблюдается плотный воспалительный инфильтрат, на месте которого потом происходит, например, разрастание и фиброз тканей с образованием узлов. Существует несколько гистологических типов ринофимы, например, фиброзная, железистая, фиброангиоматозная и др.
Схемы лечения фиматозной формы –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | В дополнение к вышесказанному:
|
Тяжелое течение – |
Ринофима: удаление избытка тканей СО2-лазером
4. Офтальморозацеа –
При этой форме розацеа глаза пациентов имеют отечный или налитый кровью вид. Пациенты жалуются на ощущение инородного тела в глазу, жжение, покалывание, сухость, зуд, светочувствительность, затуманенное зрение, телеангиэктазии краев век, на эритему вокруг глаз, блефарит, рецидивирующий конъюнктивит, ирит… При этой форме может произойти и снижение остроты зрения, например, из-за кератита роговицы.
При офтальморозацеа многие пациенты ошибочно самостоятельно лечат глаза, принимая начало заболевания за симптомы аллергической реакции. В результате пациенты попадают к офтальмологу чаще всего уже со средне-тяжелыми формами заболевания.
Схемы лечения офтальморозацеа –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | В дополнение к вышесказанному:
|
Тяжелое течение – | В дополнение к вышесказанному:
|
Реклама
Факторы, провоцирующие вспышки розацеа –
Следующий список триггеров, которые могут привести к вспышкам розацеа был составлен на основе клинических исследований и опубликован «Национальным обществом Розацеа» (США).
| Факторы, которые могут вызвать вспышки розацеа | ||
Продукты – печень, Эмоциональные состояния – стресс, | Лекарства – некоторые анальгетики, Средства по уходу за кожей – косметические средства и лаки для волос, содержащие спирт, Напитки – любой алкоголь (особенно красное вино), | Погода – пребывание на солнце, Температурные – сауна, Медицинские условия – менопауза, Физическая нагрузка – активный спорт, |
Важность различных факторов –
Ниже мы разделим эти факторы по силе (от самых сильных – к самым слабым). Напротив каждого фактора вы увидите процент людей, у которых данный фактор был значимым и почти обязательно приводил к развитию вспышки розацеа. Данный список составлен на основе опроса более тысячи пациентов, и также опубликован Национальным обществом Розацеа.
В каком проценте случаев факторы приводят к обострениям –
- воздействие солнца – 81%,
- эмоциональный стресс – 79%,
- жаркая погода – 75%,
- ветер – 57%,
- тяжелые упражнения – 56%,
- потребление алкоголя – 52%,
- горячие ванны – 51%,
- холодная погода – 46%,
- острая пища – 45%,
- влажность – 44%,
- высокая температура тела – 41%,
- некоторые средства по уходу за кожей – 41%,
- горячие напитки – 36%,
- определенная косметика – 27%,
- лекарственные препараты – 15%,
- медицинские условия (см.выше) – 15%,
- некоторые фрукты – 13%,
- маринованное мясо – 10%,
- некоторые овощи – 9%,
- молочные продукты – 8%,
- другие факторы – 24%.
Уход за кожей и косметика –
Бережный уход за кожей и эффективное использование косметики могут улучшить внешний вид вашей кожи, но вы должны использовать средства, которые подходят для чувствительной кожи. Избегайте любых средств, которые вызывают жжение, покраснение или раздражение. Стоит отказаться и от средств для химического и механического пилинга. Кроме раздражающих средств к компонентам, провоцирующих вспышки розацеа, относят –
- спирт,
- гамамелис,
- ароматизаторы,
- ментол,
- мята перечная,
- эвкалиптовое масло.
Старайтесь использовать средства не содержащие отдушек и сильных консервантов. Всегда внимательно читайте список ингредиентов. Не используйте сразу много различных средств. Прежде чем использовать продукт на лице – протестируйте его на шее. Кроме того учтите, что пациентам с розацеа особенно в зимний период (а также при сухом воздухе в помещении или на улице) – нужно регулярно пользоваться увлажняющими кожу кремами. Это снизит раздражение кожи и уменьшит риск вспышек.
Средства для и после бритья у мужчин –
бритье может стать большой проблемой для мужчин с розацеа, поэтому один из вариантов – использование электрической бритвы. Также вы должны избегать использования любых лосьонов или средств для бритья и после бритья, содержащих спирт, ментол и др. раздражающие вещества. Используйте мягкие бальзамы после бритья, чтобы успокоить и увлажнить кожу.
Средства защиты от солнца –
Воздействие активного солнечного излучения является главным фактором, вызывающим вспышки розацеа и появление телеангиэктазий. Существует 2 типа повреждающих солнечных лучей – UVA-излучение и UVB-излучение. Солнечное излучение примерно на 96,5% состоит из излучения первого типа, и на 3,5% – второго типа. UVA-лучи глубже проникают в кожу, они приводят к старению кожи, развитию меланом и действуют на кожу на протяжении всего светлого времени суток.
Не смотря на то, что UVB-лучей мало (всего 3,5%) – они способствуют развитию рака кожи. Пациентам с розацеа нужно выбирать средства защиты от солнца, которые защищают сразу от двух типов излучения, причем с SPF от 15 и выше. Минимальным раздражающим действием на кожу будут обладать средства от солнца с минеральными, а не химическими компонентами. К таким компонентам относится оксид цинка и диоксид титана. Наносите такие средства каждый день, когда вы выходите на улицу.
Если вы планируете пребывать на интенсивном солнце – наносите крем каждые 2 часа, а также каждый раз сразу после купания или сильного потоотделения. Но даже выполняя эти рекомендации, вы должны ограничивать свое пребывание на солнце в летнее время, и стараться не находиться долго на солнце в период с 10 до 16 часов. Наша статья: Розацеа на лице причины и лечение – написана на основе клинических исследований, опубликованных «Национальным обществом розацеа» (США), и мы надеемся, что она оказалась Вам полезной!
Источники:
1. Учебник по дерматологии «Fitzpatrick’s Dermatology» (8-ое издание),
2. American Academy of Dermatology (США),
3. National Rosacea Society (Национальное общество Розацеа, США),
4. «Сравнительная оценка эффективности различных методов терапии розацеа» (Перламутров).
Источник
