Реферат на тему врожденная краснуха
Краснуха – острозаразное вирусное заболевание, характеризующееся пятнисто-папулезными высыпаниями на коже, слабо выраженными катаральными явлениями со стороны дыхательных путей и увеличенными периферическими лимфатическими узлами, особенно затылочными.
Риск и характер проявления «синдрома врожденной краснухи» (СВК) зависят от периода беременности к моменту заболевания. При инфицировании женщины на первой неделе беременности поражение плода возникает в 75-80% случаев, на 2-4 неделе – 60%, на 5-8–й неделе– 30% и на 9-12-й неделе –в 8%. При инфицировании 4 месяце беременности врожденные пороки формируются в 1,4-5,7% случаев, на 5 месяце беременности и позже – в 0,4-1,7%.
Неблагоприятное влияние краснушной инфекции на плод проявляется так-же спонтанными абортами (10-40%), мертворождением (20%), смертью в неона-тальном периоде (10-25%). Частота мертворождений составляет около 10% при заболевании женщин в первом триместре, 5% при заболевании во втором и 2% – в третьем триместре. По данным некоторых исследований врожденная краснуха яв-ляется причиной смерти в 20% случаев от числа всех умерших от внутриутроб-ных инфекций.
Впервые в литературе краснуха упомянута в XVI в. Ж. де Байю. В 1829г. Вагнер впервые указал на отличие этого заболевания от скарлатины и кори. В 1881 году оно официально выделенно в отдельную нозологическую форму.
Этиология
. Возбудитель краснухи принадлежит к семейству Togaviridae, является вирусом – Rubivirus, который имеет белково-жировую оболочку, внутри которой содержится геном, содержащий одну молекулу РНК. Диаметр вириона 60-70 нм. Вирус краснухи большей частью сферичен, имеет центральный нуклеоид, размещенный в оболочке. Вирус краснухи содержит рибонуклеиновую кислоту (РНК). Ингибиторы синтеза дезоксирибонуклеиновой кислоты (5-фтордезоксиуридин, 5-бромдезоксиуридин) не влияют на его размножение.
Вирус нестоек во внешней среде, термолабилен. Быстро погибает под действием ультрафиолетовых лучей (полная потеря инфекционности достигается за 40 секунд), изменений pH в кислую (ниже 6,6) и щелочную (выше 8,1) сторону, при комнатной температуре выживает в течение нескольких часов. Хорошо переносит замораживание. Эфир , ацетон , хлороформ инактивируют вирус за 10 минут.
Эпидемиология.
дети с врожденной краснухой, в организме вирус может сохранятся до 1,5 года и более, а также больные скрытой формой инфекции, которых среди взрослых в 6 раз больше, чем больных.
Инкубационный период
составляет 11-23 дня.
Механизм заражения
вертикальный (от матери к плоду от матери, заболевшей в первые 3 мес. беременности.)
В возникновении врожденной краснухи первостепенное значение имеет циркуляция вируса у матери и инфицирование плаценты, приводящее к некротическим изменениям последней, что способствует проникновению вируса в плод. Врожденная краснуха проявляется с различной частотой в зависимости от сроков беременности, в которые происходит заболевание женщины.
заболеваемость краснухой проявляется в основном в виде вспышек в отдельных коллективах, а не в виде эпидемий. Однако в середине 60-х гг. в США разразилась эпидемия краснухи, которая приобрела катастрофические размеры. С 1963 по 1965 год краснухой переболело почти 2 млн. человек (в том числе 50 тысяч беременных женщин, что привело к рождению около 20 тысяч детей с врожденными уродствами.
Патогенез.
Существуют два основных типа патогенеза и клинических проявлений краснухи: приобретенный и врожденный
В случае приобретенной инфекции вирус проникает в организм через слизистые оболочки дыхательных путей, где в период инкубации размножается. За неделю до появления высыпаний наступает вирусемия. Возбудитель обладает дермато- и лимфотропизмом, гематогенно разносится по всему организму и обнаруживается в это время в моче и в кале. Из носоглотки он начинает выделяться уже за 7 – 10 дней до начала периода высыпаний. С появлением вируснейтрализующих антител (1 – 2-й день высыпаний) выделение его прекращается. Но возможно обнаружение вируса в носоглоточной слизи ещё в течение недели.
Патогенез поражений плода при врожденной краснухе
обусловлен двумя моментами – хроническим характером инфекции и блокировкой процессов митоза. В период вирусемии у беременных матерей в значительной части случаев (70-90%) происходит заражение плода . Размножение вируса, начавшееся в организме плода, часто продолжается до родов и после рождения. В некоторых случаях такой инфекции развиваются выраженные уродства. Первичным механизмом, при котором вирус вызывает врожденные аномалии, является подавление митозов, ведущее к нарушениям роста и дифференцирования тканей.
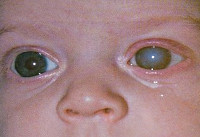
Врожденная краснуха может проявиться в поражении почти любого органа, однако наиболее характерна определенная триада (классическая триада Грега)- катаракта , глухота (дегенерация улитки) и врожденные пороки сердца.
Кроме классического («малого») синдрома существует расширенный синдром врожденной краснухи («большой» синдром врождённой краснухи), который характеризуется множеством аномалий:
1. Поражение головного мозга (анэнцефалия, микроцефалия, гидроцефалия). Часто наблюдается нарушение сознания, сонливость, раздражительность, признаки повышения внутричерепного давления. Судороги могут продолжаться и за пределами периода новорожденности; они, как и увеличение концентрации белка в ликворе, имеют неблагоприятное прогностическое значение.
2. Пороки развития сердца и сосудов (открытый артериальный проток, стеноз легочной артерии, дефект межжелудочковой перегородки, дефект межпредсердной перегородки, тетрада Фалло, коарктация аорты, транспозиция магистральных сосудов).
3. Поражение глаз (глаукома, катаракта, микрофтальмия, ретинопатия).
4. Пороки развития скелета (незаращение твёрдого нёба, линейные участки просветления и повышение плотности трубчатых костей по продольной оси метафизов).
5. Пороки развития мочеполовых органов и пищеварительной системы.
6. Поражение органов слуха (глухота).
7. Другие поражения (гепатоспленомегалия, реактивный гепатит, тромбоцитопеническая пурпура, интерстициальная пневмония, миокардит).
При наличии двух из основных симптомов (катаракта, глаукома, порок сердца, глухота, пигментная ретинопатия) или одного из этих симптомов плюс одного из дополнительных симптомов (пурпура, спленомегалия, микроцефалия, отставание в умственном развитии) заболевание считается не противоречащим диагнозу врождённой краснухи даже при отсутствии лабораторного подтверждения.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии, отмечаются признаки гуморального и клеточного иммунодефицита. В дальнейшем у лиц с врожденной краснухой высока вероятность развития сахарного диабета или прогрессирующего подострого панэнцефалита.
Кроме тератогенного воздействия вируса на плод могут встречаться и другие виды осложнений беременности: невынашивание (10-40%); мертворождение (20%); ранняя неонатальная смертность (25%); общее недоразвитие, сепсис.
Патология нервной системы у детей с антителами проявлялась в форме микроцефалии, судорог, спастических парезов, грубой задержки психомоторного развития. Неврологические расстройства сопровождались поражением и других органов и систем — врожденными пороками сердца, катарактами, глухотой. Нарушение формирования нервной системы под воздействием краснухи может быть опосредовано несколькими механизмами: прямым цитодеструктивным действием возбудителя, селективным торможением роста клеток, воздействием вируса на генетический аппарат клетки, ишемией и гипоксией тканей плода в результате поражения сосудов плаценты.
Окончательный диагноз врожденной краснухи ставят на основании анализа данных клинико-эпидемиологических и лабораторных исследований. При наличии клинических признаков внутриутробной краснухи лабораторным подтверждением этой инфекции являются в первом полугодии жизни ребенка выделение вируса краснухи, выявление высоких уровней антител к вирусу и обнаружение специфических IgM; во втором полугодии – обнаружение высоких уровней вирусспецифических антител и низкоавидных IgG антител к вирусу краснухи. При отсутствии лабораторного подтверждения диагноза клинический диагноз СВК основывается на выявлении двух любых основных симптомов (катаракта или врожденная глаукома, врожденный порок сердца, глухота, пигментная ретинопатия) или сочетания одного из указанных основных симптомов и еще одного из дополнительных симптомов (пурпура, спленомегалия, желтуха, микроцефалия, менингоэнцефалит, изменения костей и отставание в умственном развитии) .
Лечение детей с врожденной краснухой должно осуществляться в стационаре. В зависимости от активности текущей инфекции лечение проводят препаратами рекомбинантного интерферона и интерфероногенами. Лечение пороков развития проводят в профильных стационарах, где осуществляются их коррекция и реабилитационные меры .
К мерам неспецифической профилактики
краснухи и ее тератогенных последствий относят исключение контактов беременных с больными краснухой, своевременную и точную диагностику краснухи у заболевших беременных с подозрением на краснуху, расшифровку этиологии очагов экзантемных заболеваний, где оказались беременные, определение иммунного статуса, серологического надзора за неиммунными (восприимчивыми) лицами.
Наиболее эффективным путем защиты от приобретенной и врожденной краснухи признается иммунизация населения живыми аттенуированными вакцинами против краснухи.
Источник
Врожденная краснуха – вирусное заболевание, передающееся от инфицированной матери ребенку во внутриутробном периоде. Заражение женщины происходит во время беременности либо до нее. Болезнь проявляется множественными внутренними пороками и дефектами развития плода, преимущественно поражением органов зрения и слуха, а также сердечно-сосудистой и нервной системы. В большинстве случаев проявляется с первых дней жизни, но возможно и более позднее обнаружение симптомов. Диагностируется с момента рождения специальными лабораторными тестами и клинически (по вышеуказанной симптоматике). Специфическое лечение отсутствует, применяется интерферон и симптоматическая терапия.
Общие сведения
Врожденная краснуха – контагиозное заболевание. Это означает, что ребенок, которому педиатр поставил такой диагноз, может передавать вирус окружающим. Болезнь получила свое название в 1740 году по одному из распространенных симптомов – тромбоцитопенической пурпуре. Первым врачом, описавшим заболевание, был Ф. Хофман. Однако прошло более двухсот лет, прежде чем врожденная краснуха стала вызывать серьезные опасения, поскольку именно во второй половине ХХ века был выявлен возбудитель инфекции. Вместе с этим была обнаружена связь между заболеванием женщины во время беременности и патологиями новорожденного.
Из других особенностей следует отметить высокое распространение инфекции в странах с умеренным климатом и сезонность. Пик заболеваемости приходится на весну и осень. Крупные эпидемии случаются раз в 6-9 лет, причем среди непривитого населения частота заболеваемости выше. По этой причине педиатрия – первая и самая важная клиническая дисциплина в вопросах профилактики врожденной краснухи. Именно в первые годы жизни дети получают вакцину против краснухи, что и позволяет избежать заражения во взрослом возрасте, в частности, во время беременности у женщин.
Статистика показывает, что врожденная краснуха составляет до 10% среди всех врожденных патологий. При заражении женщины и плода в первые недели беременности самопроизвольный аборт случается в 40% случаев. В 75% случаев отмечаются множественные поражения органов (два и более дефекта). Последние статистические данные свидетельствуют о том, что заболеваемость неуклонно возрастает.

Врожденная краснуха
Причины врожденной краснухи
Единственной причиной инфекции является вирус краснухи, выделенный американскими учеными в 1961 году. Это РНК-вирус, относится к семейству тогавирусов. Заражение происходит во внутриутробном периоде, когда возбудитель от инфицированной матери проходит через сосуды плаценты, попадая в кровь плода. Риск заражения зависит от того, когда именно заболела будущая мать. Если женщина переносит инфекцию в первом триместре беременности, то в 60-90% случаев у ребенка будет диагностирована врожденная краснуха. Во втором триместре риск уменьшается до 10-20% случаев. К концу беременности риск заражения плода снова повышается из-за ослабления плацентарного барьера. Большей опасности подвержены женщины, не вакцинированные ранее.
Проходя через сосуды плаценты, возбудитель врожденной краснухи попадает в кровь плода, где оказывает тератогенное действие. Он воздействует непосредственно на генетический аппарат клетки (хромосомы), замедляя рост и развитие органов, с чем и связаны множественные пороки развития. Попутно вирус разрушает мелкие сосуды плаценты, что приводит к ухудшению плацентарного кровотока. Отсутствие должного питания и хроническая гипоксия плода также способствуют замедлению развития ребенка. В хрусталике глаза и улитке внутреннего уха вирус оказывает непосредственное цитодекструктивное действие, то есть разрушает клетки. Чем раньше произошло заражение, тем более серьезными будут симптомы врожденной краснухи, поскольку именно на первых неделях беременности происходит закладка основных систем: сначала органов зрения, затем – органов слуха, сердечно-сосудистой и нервной системы и т. д.
Симптомы врожденной краснухи
Еще в 1942 году Н. Грегг выделил три основных признака врожденной краснухи: поражение органов зрения (чаще всего врожденная катаракта), глухота и пороки сердца. Симптоматика обычно наблюдается сразу после рождения ребенка, реже врожденная краснуха проявляет себя через несколько лет. Речь идет об отставании в умственном развитии. Выраженность клинических проявлений зависит от срока беременности, на котором произошло заражение. Поэтому на практике не всегда имеет место классическая триада симптомов Н. Грегга, а если они и представлены в совокупности, то нарушения могут быть не настолько грубыми.
Среди врожденных пороков сердца часто встречается поражение клапана аорты, стеноз аорты, дефекты межпредсердной и межжелудочковой перегородки. Это вызывает серьезную недостаточность кровообращения, из-за чего все внутренние органы оказываются недоразвиты в той или иной степени. Поражение нервной системы может проявляться микроцефалией, гидроцефалией, встречаются случаи менингоэнцефалита, параличей и судорог, нарушений сознания. Катаракта, глаукома, микроофтальмия наиболее вероятны, когда заражение происходит на первых неделях беременности. Также часто выявляются пороки развития скелета, такие как остеопороз, дисплазия тазобедренных суставов, синдактилия. Реже встречаются пороки развития мочеполовой и пищеварительной систем.
К основным симптомам врожденной краснухи относится также тромбоцитопеническая пурпура, причина которой – сосудистые нарушения и изменения в крови больного ребенка. Визуально пурпура выглядит, как ярко-красная сыпь по всему телу малыша. Как правило, сыпь проходит без лечения через пару недель после рождения. Неспецифическим симптомом является длительная желтуха новорожденного, связанная с недостаточным развитием внутренних органов и неспособностью утилизировать избыточный билирубин в крови, как это происходит в норме. Внешне новорожденный обычно выглядит слегка заторможенным. В первую очередь это обусловлено поражением зрительного и слухового аппарата, но здесь играют роль и неврологические нарушения.
Исход заболевания напрямую зависит от его тяжести. В тяжелых случаях продолжительность жизни больных детей составляет несколько лет. К смертельному исходу приводят, как правило, пороки сердца и сосудов (стеноз аорты и легочной артерии, открытый артериальный проток), микроцефалия, гидроцефалия, менингоэнфефалиты, гепатит, заболевания костей, тяжелая тромбоцитопения, присоединение различных инфекций вследствие низкого иммунитета и др. Врожденная краснуха считается полностью излеченной, когда вирус перестает обнаруживаться в крови. После заболевания формируется стойкий иммунитет.
Диагностика врожденной краснухи
Первый этап – ранняя пренатальная диагностика, то есть выявление заболевания у беременной женщины. Этим занимаются инфекционист и акушер-гинеколог, наблюдающий женщину на протяжении беременности. Когда диагноз подтвержден, можно оценить вероятность развития врожденной краснухи у ребенка. Будущая мать имеет возможность принять осознанное решение о вынашивании ребенка либо искусственном прерывании беременности с учетом всех медицинских показаний. Риск развития болезни у ребенка зависит от срока беременности и достигает 60-90% в первом триместре.
После родов врожденная краснуха предварительно диагностируется клинически, то есть по основным симптомам. Врачи обращают внимание на одновременное поражение органов зрения и слуха. Во-первых, в процессе физикального осмотра неонатолог обнаружит, что ребенок не реагирует на яркий свет в родовом зале и не поворачивает голову в сторону источника звука. Также сразу можно заподозрить и пороки сердца. Иногда внешне отмечаются неврологические признаки: нарушения мышечного тонуса, микроцефалия, гидроцефалия, симптомы менингизма и др. Ярко-красная сыпь заметна с первых дней жизни.
Врожденная краснуха подтверждается лабораторными тестами. Диагноз считается достоверным после обнаружения специфических IgM-антител в жидкостях организма: моче, крови, спинномозговой жидкости. Чаще всего проводят анализ мочи и мазка из носоглотки. Выявить антитела позволяет ИФА-диагностика. Лабораторные исследования помогают отличить врожденную краснуху от многих заболеваний с похожей симптоматикой, таких как цитомегаловирусная инфекция, токсоплазмоз, вирус Эпштейна-Барр и некоторых других.
Для диагностики пороков сердца проводят ЭКГ и ЭхоКГ, нарушения слуха и зрения уточняют и подтверждают узкие специалисты – офтальмолог и оториноларинолог. Обязательно наблюдение у детского невролога с самого рождения. Даже если с первых дней жизни не обнаружено неврологических нарушений, они очень часто проявляются позже, даже через несколько лет. Тогда же к терапии может подключиться психиатр, поскольку отставание в умственном развитии неизбежно – от легких когнитивных расстройств до олигофрении разной степени тяжести.
Лечение врожденной краснухи
Терапия проводится исключительно в условиях стационара. Поскольку врожденная краснуха имеет вирусную природу, в лечении задействованы препараты, повышающие противовирусный иммунитет, а именно – интерферон. Все остальное – борьба с симптомами заболевания.
Реабилитационные меры направлены на компенсацию или устранение сопутствующих заболеваний внутренних органов. Пороки сердца чаще всего операбельны и корректируются. Нарушения слуха и зрения устраняются настолько, насколько это возможно. Внутриутробное поражение головного мозга не поддается лечению, врач может лишь корректировать внутричерепное давление, судороги, если они имеются, но полное излечение невозможно. Перечисленные меры могут значительно повысить качество жизни больного ребенка. Одновременно проводится и социальная адаптация, поскольку перенесенная врожденная краснуха делает ребенка инвалидом, а также влияет на его умственное развитие.
Прогноз и профилактика врожденной краснухи
Прогноз полностью зависит от степени тяжести заболевания, которая определяется сроком инфицирования плода и имеющейся симптоматикой. В тяжелых случаях продолжительность жизни составляет несколько лет. Если органы зрения и слуха мало пострадали, в дальнейшем врожденная краснуха будет проявляться только отставанием в развитии и неврологическими нарушениями.
Профилактика тесно связана с ранней диагностикой краснухи у беременной женщины. В первом триместре рекомендуется прервать беременность в связи с высоким риском инфицирования плода и наиболее тяжелыми клиническими проявлениями в случае заражения. Смертность среди таких детей остается высокой. Еще одним эффективным способом профилактики врожденной краснухи является вакцинация. У детей она проводится в первые годы жизни. Вакцинация против краснухи является обязательной в Национальном календаре прививок. Взрослым, особенно женщинам репродуктивного возраста, повторная иммунизация рекомендована каждые 10 лет.
Источник
