Признаки и профилактика краснухи у детей
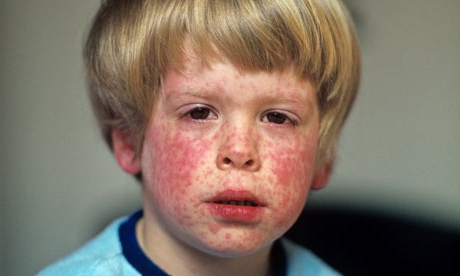
Симптомы краснухи у детей (фото), лечение и профилактика
Краснуха – это острое вирусное заболевание, выявляемое в большинстве случаев у детей 2–9 лет. По сравнению с другими детскими инфекционными болезнями, например, ветрянкой и скарлатиной, она встречается нечасто. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира.
У непривитых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями. Наиболее опасно оно для беременных женщин, его выявление в первом триместре является медицинским показанием к прерыванию беременности.

Что это такое?
Краснуха – вирусная инфекция, распространяющаяся воздушно-капельным путем преимущественно в детских коллективах. Несмотря на достаточно легкое течение и редкие случаи осложнений, краснуха считается серьезным заболеванием, а вакцинация от нее входит в национальный календарь прививок.
Исторические факты:
- 1740 г. – Ф. Хоффман впервые описал данное инфекционное заболевание.
- 1881 г. – оно выделено в конкретную нозологическую форму.
- 1938 г. – в Японии была доказана вирусная природа заболевания.
- 1941 г. – Н. Грегг – описал симптомы врожденной краснухи у детей.
- 1961 г. – выделен возбудитель заболевания.
Инфицированный человек становится контагиозным (заразным) за 7 дней до появления высыпаний на теле и остается таковым 2-3 недели после появления первых признаков краснухи. Чаще заболевание регистрируется в городах с большой скученностью, так как это создает большую вероятность для контакта с больным человеком.
Пути инфицирования
Ребенок может заразиться коревой краснухой только от инфицированного человека.
Заболевание распространяется воздушно-капельным образом. Вирус со слизистой дыхательных органов зараженного человека попадает в воздух. Во время вдыхания он внедряется в организм здорового ребенка.
Малыш может заболеть краснухой, если контактировал с:
- больными атипичной формой заболевания (при нехарактерном протекании краснухи может полностью отсутствовать сыпь, и многие другие признаки);
- инфицированными людьми, у которых наблюдаются все характерные симптомы;
- младенцами, у которых диагностируется врожденная форма болезни (у таких детей вирус в организме способен размножаться 1,5 года).
Вирус способен передаться от инфицированной матери через плаценту к плоду. У ребенка развивается врожденная краснуха. Возбудитель крайне негативно влияет на развитие плода и может спровоцировать множество пороков в развитии.
Наблюдения медиков показывают, что частота развития отклонений при врожденной краснухе полностью зависит от периода беременности:
- 3-4 недели – вероятность развития у новорожденного пороков – 60%;
- 9-12 недель – отклонения встречаются у 15 % младенцев;
- 13-16 недель – пороки развития диагностируются у 7 % новорожденных.

Особенности краснухи у детей до года
У детей до года краснуха встречается крайне редко. Это объясняется тем, что большинство женщин к моменту зачатия уже либо переболели краснухой в детстве, либо получили прививку от нее. В этом случае во время внутриутробного развития и последующего грудного вскармливания малыш получает от организма матери антитела к самым различным инфекциям, включая краснуху, и примерно до года его организм находится под защитой иммунитета матери.
Если же женщина до зачатия не болела краснухой и не прошла в детстве вакцинацию, то шансы ее будущего ребенка заболеть краснухой внутриутробно или в возрасте до года (до плановой прививки) высоки.
Краснуха у грудничков опасна для здоровья. Она может сопровождаться судорожным синдромом, ДВС-синдромом (диссеминированное внутрисосудистое свертывание), развитием менингита и энцефалита. Особенностью течения заболевания в таком возрасте является быстрое развитие. Характерные высыпания могут присутствовать на кожных покровах не более 2 часов, а затем сразу исчезнуть, не оставив следа. У детей до года, переболевших краснухой формируется стойкий иммунитет к данному заболеванию, что позволяет уже не проводить им плановую вакцинацию. [adsen]
Первые признаки
У детей в начальной стадии болезни первые признаки напоминают простуду.
В инкубационном периоде краснуха проявляется так:
- слабость;
- температура при краснухе повышается (незначительно);
- конъюнктивит;
- насморк;
- боль в зеве;
- увеличиваются лимфоузлы;
- заключительный симптом – появление сыпи.
Симптомы в разгар болезни несколько отличаются. Вирус оказывает токсическое действие, отчего возникают:
- Полиаденит. У малыша становятся болезненными и увеличиваются лимфоузлы: затылочные, околоушные, шейные.
- Мелкозернистая сыпь – круглые пятна, локализуются на кожной поверхности, не возвышаются. Их величина приблизительно одинакова – 2-5 мм. Сначала они возникают на шее и лице, а через несколько часов охватывают всё тело. Высыпания обильны на ягодицах, спине, сгибах конечностей.
- Катаральные явления. У детей наблюдаются симптомы простуды.
- Слабо выраженная интоксикация. При повышенной температуре (не выше 38 градусов) малыш чувствует недомогание, головную боль, слабость.
Симптомы краснухи
Вирус оказывает на мелкие сосуды, расположенные под кожей, токсическое воздействие. В результате этого на поверхности кожи ребенка образуется красная сыпь. Выраженность признаков полностью зависит от формы протекания заболевания.
Основные симптомы и периоды заболевания:
- Инкубационный период. Проявления краснухи начинаются с проникновения вируса в организм. Продолжаются до возникновения на коже сыпи, когда вирус проникает в лимфатические узлы и там бурно размножается. После – разносится по всему организму с кровью. Первые признаки краснухи у ребенка: может повыситься температура, возникнуть головная боль, появиться слабость. Иммунная система, вырабатывая антитела, начинает бороться. Один-два дня продолжается уничтожение вирусов в кровном русле, но они за этот период распространяются по всем органам и тканям. Инкубационный период заканчивается, когда вирусы прекращают циркулировать по крови, и в среднем длится от 16 до 22 дней, в некоторых случаях он может сокращаться или увеличиваться (10-24 дня). Клинические проявления в этот период выражаются в увеличении затылочных, шейных лимфоузлов (так же за ухом). За 5-8 дней до конца инкубационного периода малыш начинает выделять вирусы в окружающую среду, становится заразным.
- Разгар заболевания. На коже возникает сыпь (в основном размещается на ушах и голове). Она представляет округлые пятнышки, расположенные на расстоянии. Появление их происходит оттого, что в крови определяются антитела. Разгар болезни продолжается 1-3 дня. Детей обычно ничего не беспокоит, кроме слабости. Стертая форма протекает без сыпи. Диагностировать такой недуг можно, проведя анализ крови на антитела. Малыш, даже если у него нет высыпаний, заразен все это время.
- Выздоровление. В организме еще функционирует вирус, хотя сыпь пропадает. Период продолжается 12-14 дней. После происходит выздоровление. Малыш заразен в течение недели до появления прыщей и столько же – после. Он может посещать детсад только по окончании этого периода.
К перенесенному заболеванию приобретается стойкий иммунитет на всю жизнь.
Особенности высыпаний
Еще до появления сыпи на лице и туловище у детей, заразившихся краснухой, можно наблюдать ярко-розовые крапинки во рту, которые постепенно сливаются в темно-красные пятна.
Высыпания на коже начинают появляться на лице, а именно нижней его части: в области ушей, носогубной области и на щеках. Через сутки сыпь начинает распространяться и по туловищу ребенка. Наиболее выражено пятна сыпи проявляются на ягодицах, плечах, локтях и коленях. Примерная локализация сыпи на теле представлена на фото ниже (под буквой «б»).
При этом, высыпания никогда не локализуются у детей в паху, на стопах и ладонях, что отличает краснуху от других заболеваний.
Как выглядит краснуха, фото
Как проявляется краснуха у детей, знают далеко не все родители и часто путают это заболевание с типичной простудой или ОРЗ. Но необходимо тщательно диагностировать каждый подобный случай и предпринимать меры профилактики осложнений инфекции, которые могут затрагивать структуры головного мозга, нервное волокно, спиной мозг и соединительную ткань. Особенно часто страдают стенки мелких кровеносных сосудов.
Фото краснухи у ребенка:

Диагностика
Первичная диагностика краснухи провидится на основании анамнеза, эпидемиологического статуса в населенном пункте, наличии информации о вспышках или эпизодических случаев инфекции в том или ином детском дошкольном учреждении. В детском саду или яслях сразу же устанавливается карантинный режим.
При осмотре врач может увидеть наличие петехиальных высыпаний на верхнем небе, в гортани и зеве. Прощупываются увеличенные затылочные и шейные лимфатические узлы. В период, когда высыпания отсутствуют, диагностика может осуществлять лабораторным путем. Для этого делается забор крови из вены. На основе полученного биологического материала проводится серологический анализ, в ходе которого определяется титр антител к вирусу краснухи. Диагноз может быть установлен, если показатель титра антител превышает норму в 4 и более раз. После проведенного курса лечения необходимо повторное серологическое исследование крови.
Дифференцирование краснухи проводится с так такими заболеваниями:
- аденовирусная инфекция;
- корь;
- энтеровирусная инфекция;
- розовый лишай;
- инфекционный мононуклеоз;
- крапивница;
- инфекционная эритема.
Дополнительно при диагностике краснухи проводится общий анализ крови и мочи, ЭКГ для исключения возможных осложнений. Рентгенография легких назначается при подозрении на пневмонию как осложнение данной инфекции.
Осложнения
Обычно заболевание у детей протекает в легкой форме. Последствия от перенесенной болезни возможны в том случае, если у ребенка был ослаблен иммунитет, или в момент заболевания к нему присоединилось еще одно. Сложнее переносится болезнь не привитыми детьми.
Возможные осложнения:
- ангина;
- пневмония;
- менингоэнцефалит;
- отит;
- артрит;
- тромбоцитопеническая пурпура (понижение количества тромбоцитов в крови характеризуется частыми кровотечениями, локальными кровоизлияниями на коже);
- краснушный энцефалит (воспаление оболочек мозга). Ребенок выздоравливает и состоит на учете у невролога и инфекциониста еще 2 года (а может и больше). Есть вероятность смертельного исхода.
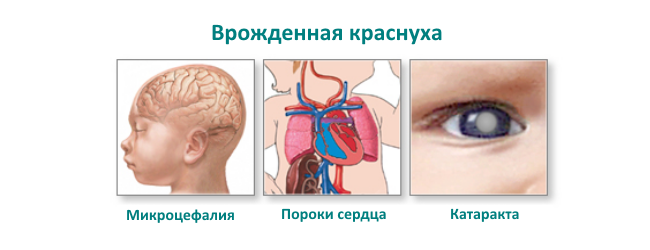
Врожденная патология имеет такие последствия:
- глухота;
- сахарный диабет;
- энцефалит;
- поражение костей;
- тромбоцитопеническая пурпура;
- пневмония;
- задержки в развитии;
- гепатолиенальный синдром (увеличение печени и селезенки);
- пороки развития глаз, пороки сердца.

Как лечить краснуху?
Неосложненная краснуха у детей лечится в домашних условиях. Общие мероприятия включают:
- Постельный режим в течение 1 недели.
- Изоляция ребенка на 3 недели. Это примерный срок, в течении которого больной выделяет в окружающую среду вирус и может быть опасен для других детей.
- Обильное питье. Суточный объем жидкости – не менее 2 литров. Часть воды необходимо заменить минералкой без газа или Регидроном.
- Частое дробное питание. В основе рациона: кисломолочные продукты, перемолотые мясо и рыба, яйца и другая пища с высоким содержанием белка.
Что касается лекарственной терапии, специфического противовирусного лечения в случае с краснухой не существует. Препараты назначаются для снятия симптомов и профилактики осложнений:
- Сыпь ничем смазывать не нужно. Антигистаминные средства (Диазолин, Кларитин, Фенистил, Тавегил, Супрастин и др.) помогают снизить интенсивность высыпаний и зуд.
- Спазмолитики и НПВС (Но-Шпа, Детский Нурофен, Парацетамол) снимают головную боль, ломоту в теле, температуру.
- Антибиотики необходимы, если на фоне краснухи началось бактериальное воспаление – ангина, пневмония, лимфаденит.
- Аскорутин в дозировке 500 мг трижды в день принимается для предупреждения ДВС-синдрома.
Стойкая температура, судороги, признаки поражения ЦНС – прямые показания для экстренной госпитализации ребенка.

Народные средства
Востребованными методами народного лечения являются:
- Смазывание сыпи. Высыпания на теле вызывают у малыша зуд. Устранить такую реакцию позволяет смазывание проблемных мест раствором соды (крепким). Рекомендуется подержать его на поверхности кожи минут 10. Благоприятный эффект принесет слабый раствор марганца. Смоченную салфетку следует наложить на зудящую область также минут на 10.
- Стимуляция иммунитета. Повысить жизненный тонус и защитные функции позволяют витаминные чаи из черной смородины, шиповника, брусники.
- Обогащение витаминами детского организма. Малышу полезны настой шиповника, земляники, черной смородины. В рацион питания следует ввести петрушку, зеленый лук, укроп.
- Устранение отечности лимфоузлов. Лечить данное состояние поможет охлаждающий компресс. Используйте домашний творог. Он обладает прекрасными противовоспалительными свойствами. На марлю выложите творог слоем в 1 см. Такой компресс зафиксируйте у малыша на шее. Оставьте на всю ночь.
- Борьба с температурой. Можно использовать старинное средство. На голени крохи при повышенной температуре наложите влажную прохладную ткань.
Профилактика
Больного ребенка изолируют на 5 дней со дня высыпания. Контактировавшие с больным дети из детского учреждения не выводятся, карантин на группу или класс в детских учреждениях не накладывается. Дезинфекция не проводится. Очень важно не допускать контакта с больными краснухой беременных женщин для профилактики врожденной краснухи.
Если при беременности женщина, не болевшая краснухой, имела контакт с больным в первом триместре беременности, следует решить вопрос о прерывании беременности. Проводится серологическое обследование женщины на 11-12 день после контакта и спустя еще 8-10 дней. При выявлении инфицирования женщины беременность прерывается по абсолютным показаниям.
Вакцинация
Уже более 40 лет используется живая ослабленная вакцина. Иммунитет, формирующийся в результате вакцинации, идентичен иммунитету, сформированному естественным путем.
В 1 год проводится вакцинация детей от краснухи и ряда других инфекций. Затем в 6 лет проводится ревакцинация. При отсутствии противопоказаний прививку делать необходимо! Несмотря на относительно благоприятное течение заболевания, могут быть и осложнения ее. А для девочек в будущем опасно инфицирование краснухой во время беременности.
Побочные эффекты бывают очень редко, проявляются в виде покраснения в месте инъекции, небольшого подъема температуры или малого количества высыпаний на коже. Во время проведения массовой иммунизации при введении 250 млн. вакцин, осложнений выявлено не было.
Источник
 Краснуха является инфекционной болезнью вирусного генеза, которая имеет очень высокий уровень контагиозности, то есть заразности. Главные ее признаки – это появление типичных для краснухи элементов на коже, симптомы интоксикации организма средней тяжести, изменение картины крови и увеличение регионарных лимфоузлов.
Краснуха является инфекционной болезнью вирусного генеза, которая имеет очень высокий уровень контагиозности, то есть заразности. Главные ее признаки – это появление типичных для краснухи элементов на коже, симптомы интоксикации организма средней тяжести, изменение картины крови и увеличение регионарных лимфоузлов.
Оглавление:
Пути передачи краснухи
Патогенез
Причины заболевания
Краснуха: симптомы
Диагностика
Осложнения при краснухе
Лечение краснухи у детей
Профилактика краснухи
Пути передачи краснухи
Выделяют такие формы краснухи:
- приобретенная – когда здоровый ребенок заражается от больного;
- врожденная – при ней больной ребенок получает вирус внутриутробно от матери и выделяет его на протяжении 12-24 месяцев после рождения.
Рекомендуем прочитать:
Краснуха при беременности
Краснуха у детей может протекать как в легкой форме, так и с осложнениями, чаще неврологического характера (краснушный энцефалит, артрит, менингит, пневмония и т.д.). Болезнь является довольно распространенной, ее вспышки фиксируются каждые 4-5 лет в детских и взрослых коллективах. Также ей характерна сезонность, и пик активности припадает на зиму. Детский организм очень восприимчив к вирусу краснухи, особенно в возрасте от 1 года до 7-10 лет. Груднички до 12 месяцев обладают врожденным иммунитетом. Те, кто уже переболел данной болезнью, имеют стойкий иммунитет на всю оставшуюся жизнь.
Заражение краснухой происходит от больного человека, который является источником вирусной инфекции.
Болезнь передается следующими путями:
- воздушно-капельный (поцелуй, разговор);
- вертикальный путь заражения (трансплацентарный) – от больной матери к плоду;
- контактный – при пользовании общими игрушками, предметами личной гигиены.
В общей сложности больной заразен для окружающих на протяжении 21-28 дней.
Обратите внимание: следует учитывать, что человек с краснухой заразен как в инкубационном периоде – за 7-10 дней до сыпи, так и после появлении у него симптомов — еще около 3 недель.
Переносчиками болезни также могут быть вирусоносители, которые не имеют признаков болезни и являются здоровыми.
Важно: особую опасность данная болезнь имеет при беременности в первом триместре. Краснуха вызывает у плода в этот период врожденные пороки тяжелой формы, вплоть до его гибели.
Патогенез
Краснуха попадает в здоровый организм посредством проникновения через дыхательные пути и слизистые оболочки. Гематогенным путем вирус разносится и проникает также в лимфатическую систему, где он в лимфатических узлах размножается около 7 дней. Клинически это проявляется лимфаденопатией – заметным увеличением самих узлов в размерах. Также могут наблюдаться катаральные явления – ринит, першение в горле, сухой непродуктивный кашель, слезотечение. На фоне субфебрилитета начинает появляться сыпь, которая имеет вид мелких пятен овальной или круглой формы розово-красного цвета. В детском возрасте эта болезнь протекает намного легче, чем во взрослом.
Обратите внимание: при лабораторных исследованиях крови и мазка из носоглотки вирус можно обнаружить еще за 8 дней до появления сыпи. После высыпаний вирус диагностически подтверждается выделением его из анализа кала или мочи.
Причины заболевания
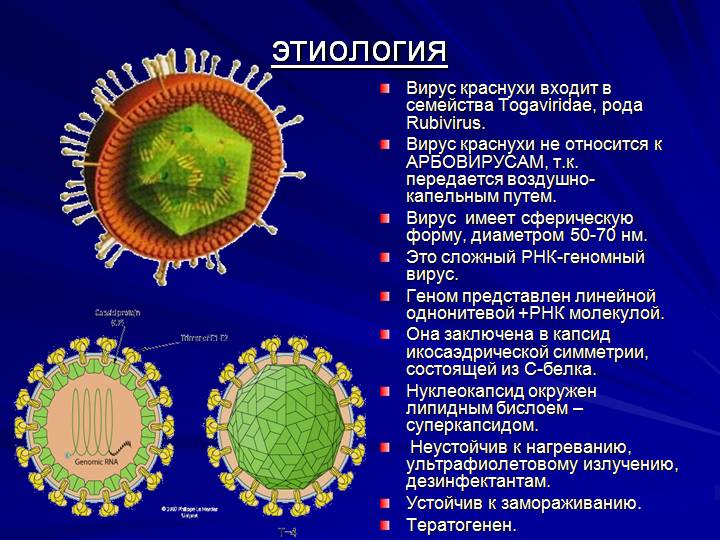
Вызывает краснуху РНК-вирус рода Rubivirus, который принадлежат к семейству Togaviridae. Частички вируса, содержащие патогенную РНК, имеют очень маленькие размеры – 60-70 нм. Гибнет возбудитель краснухи при температуре, превышающей 56°С на протяжении 60 минут, а вот в замороженном состоянии может прожить много лет. Попадая на слизистые оболочки или поврежденную кожу, вирус начинает стремительно размножаться в благоприятных условиях. Накапливается он в лимфатических узлах, с кровью разносится по всем органам и системам, в итоге оседая в коже.
Краснуха: симптомы
Краснуха у детей проходит намного легче, чем у взрослых. Болезнь протекает в 4 этапа:
- инкубационный период – занимает в среднем от 7 до 21 дня;
- период катаральных явлений – при нем часто не наблюдается выраженных симптомов краснухи, но может быть насморк, покраснение гора, увеличенные лимфоузлы (длится этот период 1-3 дня, не дольше);
- разгар болезни – в это время начинает появляться экзантема и сыпь (мелкая, розовая или красная, с четкими и ровными краями), в некоторых случаях она может сливаться, что часто бывает у детей.
- период реконвалесценции (выздоровления).
Стоит отдельно уточнить локализацию и вид сыпи при краснухе, так как это ее характерные признаки.
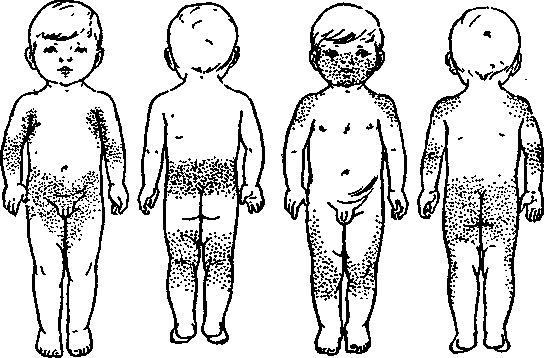
При дифференциации заболевания обращают внимание на следующие моменты:
- при краснухе высыпания на коже располагаются в зоне спины, лица, ягодиц, шеи, на волосистой части головы, внутренней сгибательной поверхности колен и локтей, за ушами;
- при краснухе не бывает сыпи на стопах и ладонях;
- сыпь имеет вид круглых элементов диаметром до 5 мм;
- тело покрывается сыпью в течение 24 часов;
- не исключены элементы на слизистой рта;
- через 3-5 дней после появления, сыпь исчезает и не оставляет никаких следов на коже;
- шелушения или пигментации после краснухи не остаётся.
При осмотре врач замечает увеличенные лимфоузлы таких групп: среднешейные, затылочные, заднешейные. Размер их примерно, как крупная горошина, и они остаются такими даже, когда сходит сыпь.
Общее состояние ребенка незначительно нарушается, родители могут наблюдать вялость и недомогание. Температура тела обычно не превышает отметки 38 °С и держится на уровне 37-37,5 °С. Дети старшего возраста при краснухе предъявляют жалобы на боли в суставах, мышцах, головную боль. Параллельно с сыпью может развиться конъюнктивит легкой степени, ринит и кашель. Чаще всего при осмотре ротовой полости наблюдается рыхлость миндалин и экзантема на слизистой мягкого неба (бледно-розовые пятна).
Обратите внимание: в некоторых случаях встречается стертая симптоматика краснухи, когда признаки болезни выражены очень слабо. В этом случае поставить правильно диагноз помогут лабораторные исследования.
Диагностика
Иногда подтвердить диагноз «краснуха» бывает сложно. В некоторых случаях ее путают со скарлатиной или корью. Именно поэтому важно посетить врача, который проведет объективное обследование. Если педиатр или инфекционист сомневается в правильности диагноза, то назначаются дополнительные анализы.
Обследование при краснухе состоит из таких пунктов:
- Осмотр. Доктор заметит на коже ребенка характерную сыпь при краснухе, которая практически одномоментно распространяется по всему телу, увеличенные лимфоузлы и катаральные явления.
- Лабораторные исследования:
- Анализ мочи. В нем наблюдается большое количество лейкоцитов.
- Анализ крови. При краснухе отмечается поднятие СОЭ, уровня моноцитов и лейкоцитов, иногда возможно появление плазматических клеток.
- Иммуноферментный анализ. Его задача определить стадию краснухи и наличие антител в крови к ней.
Важно: врачи назначают дополнительные исследования, чтобы дифференцировать краснуху от энтеровирусной экзантемы, кори и аллергии на медикаменты.
Осложнения при краснухе
На самом деле, при краснухе осложнения – довольно редкое явление, и встречаются они обычно у детей, которые страдают иммунодефицитом.
Среди возможных проявлений выделяют такие патологии:
- Отит;
- пневмония;
- ангина;
- энцефалит;
- евстахеит;
- мужское бесплодие;
- артрит;
- тромбоцитопеническая пурпура;
- менингоэнцефалит;
- синусит;
- орхит.
Причина появления осложнений – это тяжелое течение краснухи, отсутствие лечения, несоблюдение врачебных назначений, присоединение вторичной инфекции бактериальной природы на фоне пониженного иммунитета.
Отдельно выделяют осложнения краснухи при беременности. Болезнь главным образом влияет на плод, вызывая разные пороки развития, иногда – несовместимые с жизнью. Организм матери при этом не страдает, но вирус преодолевает плацентарный барьер и провоцирует самопроизвольный аборт, уродства плода.
Лечение краснухи у детей

Лечение при краснухе симптоматическое, так как специфического не существует. Если не наблюдается критического поднятия температуры тела, то госпитализация не требуется, и больной проходит лечение в домашних условиях с разрешения врача, но при условии соблюдения постельного режима.
Лечение краснухи включает в себя:
- антибиотики при присоединении вторичной бактериальной инфекции;
- витаминно-минеральные комплексы для поддержания организма в период болезни;
- антигистаминные средства назначаются, если сильно выражена сыпь, зуд и присутствует болевой синдром;
- при конъюнктивите применяют альбуцид;
- физиотерапия в виде УВЧ и сухого тепла назначается в случае болезненных и увеличенных лимфатических узлов;
- важно максимально ограничить нагрузку на зрение ребенка, то есть свести к минимуму пребывание перед монитором, просмотр телевизора, компьютерные игры, чтение;
- жаропонижающее требуется только в случае превышения температуры до отметки 38°С, что бывает крайне редко при краснухе;
- от боли в горле местно используют спреи;
- заложенный нос лечат промываниями солевыми растворами и применением назальных капель;
- фитотерапия рекомендована лишь с разрешения врача (малина при температуре, шиповник и календула для общеукрепляющего эффекта и т.д.).
Лечение краснухи врожденного типа у детей предполагает использование этиотропных средств в виде рекомбинантного интерферона. При ней назначают обычно Ре-аферон, Виферон. Если параллельно развивается менингоэнцефалит, то также показаны кортикостероидные гормоны. Интерферон обладает мощным противовирусным действием и активизирует пониженный иммунитет. На клеточном уровне он повышает фагоцитоз макрофагов которые удачно борются с вирусом. Краснуха – это системная вирусная патология, поэтому она требует назначение интерферона как парентерально, так и орально до 3 раз в сутки. Это связано с тем, что данные препараты проникают в организм на тканевом уровне и после этого быстро инактивируются.
Профилактика краснухи
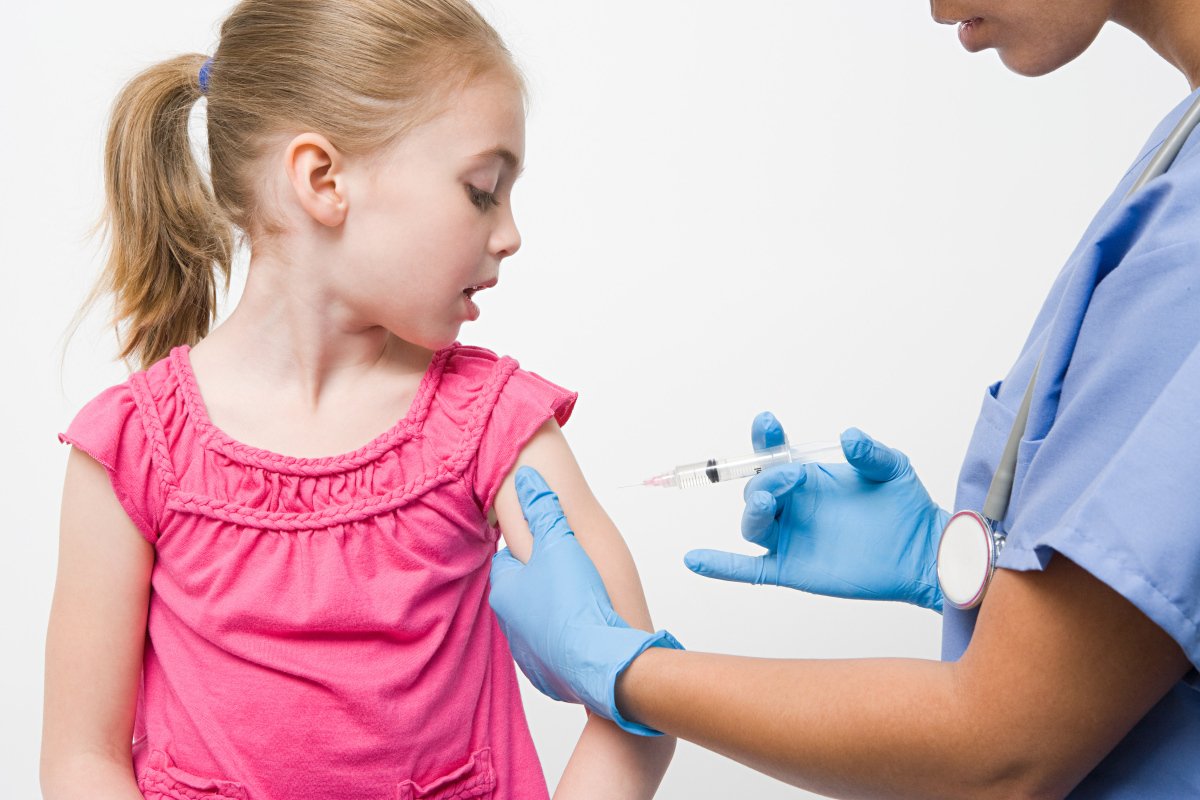 Основная профилактика данного заболевания – это вакцинация. Ее обязательно стоит пройти не только детям, но и тем женщинам, которые достигли детородного возраста, но не переболели краснухой до этого. Особенно, если они планируют беременность в ближайшем будущем. Чтобы предупредить распространение вируса, больного краснухой ребенка следует изолировать на срок до 7 дней после появления у него высыпаний. Карантин в детском коллективе, который посещал больной ребенок, не предпринимают. При этом следует обязательно оградить контакт пациента с беременными женщинами.
Основная профилактика данного заболевания – это вакцинация. Ее обязательно стоит пройти не только детям, но и тем женщинам, которые достигли детородного возраста, но не переболели краснухой до этого. Особенно, если они планируют беременность в ближайшем будущем. Чтобы предупредить распространение вируса, больного краснухой ребенка следует изолировать на срок до 7 дней после появления у него высыпаний. Карантин в детском коллективе, который посещал больной ребенок, не предпринимают. При этом следует обязательно оградить контакт пациента с беременными женщинами.
От краснухи прививку проводят всем детям согласно календарю вакцинации. Ее делают в виде внутримышечной или подкожной инъекции. Прививка через 15-20 дней формирует у ребенка стойкий иммунитет, который остается активным более 20 лет.
Получить больше информации о симптомах, методах диагностики и лечения краснухи вы сможете, просмотрев данный видео-обзор:
Викторова Юлия, акушер-гинеколог
20,056 просмотров всего, 9 просмотров сегодня
Загрузка…
Источник
