Приказ по краснухе у беременных
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Краснуха при беременности.
Краснуха при беременности
Описание
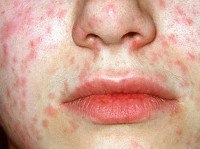
Краснуха при беременности. Вирусная инфекция, передающаяся воздушно – капельным путем и провоцирующая тяжелые пороки развития у плода. Заболевание сопровождается увеличением лимфоузлов, гипертермией, кашлем, конъюнктивитом. Спустя 2-3 дня после заражения краснуха при беременности проявляется папулезной сыпью, патологические элементы изначально возникают на лице, затем распространяются на тело, руки и ноги. Для диагностики заболевания используются серологические тесты, позволяющие определить иммунологические маркеры IgM. Специфическое лечение отсутствует, при наличии тяжелых пороков развития плода краснуха при беременности является показанием к ее прерыванию.
Дополнительные факты
Краснуха при беременности – заболевание вирусной природы, характеризующееся повышенной контагиозностью. Данная болезнь известна также под устаревшими названиями «немецкая корь» и «рубелла». Для самой женщины патология не представляет особой угрозы, но в акушерстве ее принято считать опасным недугом из-за высокой вероятности поражения эмбриона. Краснуха при беременности диагностируется нечасто. Это заболевание поражает преимущественно детей, однако примерно 20-30% женщин детородного возраста остаются подверженными заражению из-за отсутствия антител в крови.
Опасность краснухи при беременности заключается еще и в том, что она способна протекать не только в острой, но и в хронической форме, никак клинически не проявляясь. В такой ситуации отсутствует возможность своевременно выявить риски для плода и определиться с дальнейшей тактикой ведения беременности с учетом наличия или отсутствия врожденной патологии малыша. Краснуха при беременности представляет различную степень угрозы в зависимости от срока эмбриогенеза. Заражение в первом триместре, особенно в первые недели, в 80% случаев заканчивается пороками развития. Во втором триместре риск неблагоприятного исхода наблюдается у 75% малышей, после 28 недель показатель снижается до 50%.

Краснуха при беременности
Причины
Краснуха при беременности вызывается возбудителем рода тогавирусов, тропным к эмбриональной и лимфоидной тканям. Заражение происходит преимущественно воздушно-капельным путем при тесном контакте с источником инфекции. Распространение вирусов начинается еще в инкубационном периоде, когда явные признаки болезни отсутствуют, что не позволяет исключить контакты с инфицированными людьми. Контагиозность сохраняется на протяжении 7 суток до появления сыпи и в течение 1-2 недель после ее возникновения. Краснуха при беременности также может передаваться бытовым путем при использовании общих предметов, на которых сохранились следы биологических жидкостей инфицированного человека. Доказано, что возбудитель присутствует не только в носоглоточной слизи, но и в крови, моче, кале.
Краснуха при беременности передается плоду по сосудистому руслу. Изначально патагент проникает в лимфатические узлы матери, поражает ткани дыхательных органов, после чего поступает в кровь, достигает плаценты и попадает в организм малыша. Окончательно последовательность тератогенного воздействия краснухи при беременности не изучена, однако доказано, что возбудитель провоцирует хромосомные изменения, способствует расстройству митотической активности эмбриональных клеток. Часто встречающиеся гидроцефалии, замедление умственного и физического развития при таком диагнозе обусловлены ингибицией и апоптозом тканей, расстройством циркуляции крови, вызванными пагубным воздействием вируса.
Симптомы
Краснуха при беременности, так же, как и вне ее, начинается с инкубационного периода, который длится 11-24 дня. Затем появляется характерный признак – увеличение и болезненность затылочных, шейных и околоушных лимфоузлов. Примерно треть женщин страдает от суставных болей, вызванных проникновением возбудителя в синовиальную жидкость. По истечении нескольких дней с момента возникновения этих симптомов краснуха при беременности проявляется мелкой папулезной сыпью розового цвета. Элементы могут сливаться между собой. Изначально они локализуются на коже лица, затем распространяются на тело и конечности. Исчезают высыпания в той же последовательности.
Краснуха при беременности нередко сопровождается признаками конъюнктивита: резью в глазах, светобоязнью, слезотечением. Из-за сильной интоксикации организма наблюдается повышение температуры тела до 38-39˚С, слабость, утомляемость, головная боль. Реже пациенток беспокоит кашель, боль в горле, ринорея, заложенность носа, покраснение слизистой оболочки зева. Краснуха при беременности увеличивает риск самопроизвольного аборта примерно в четыре раза. Проникая через плацентарный барьер, вирус достигает организма плода и провоцирует тяжелые нарушения внутриутробного развития, выявить которые можно при проведении ультразвукового сканирования. Дополнительно о состоянии ребенка и концентрации вируса в околоплодных водах в случае подозрения на краснуху при беременности можно судить по данным амниоцентеза.
Краснуха при беременности сопровождается множественными эмбриопатиями. Со стороны плода, прежде всего, наблюдается характерная триада Грегга. Она включает в себя такие пороки, как глухота, слепота, поражение сердца. Не исключено развитие катаракты. Также краснуха при беременности становится причиной нарушения умственного и физического развития плода, врожденной дистрофии, ДЦП, идиопатической тромбоцитопенической пурпуры. При поражении женщины на поздних сроках вынашивания со стороны малыша возможны такие проявления, как васкулит, склонность к пневмониям с постоянными рецидивами, хроническая экзантема. Примерно в трети случаев краснуха при беременности заканчивается летальным исходом для ребенка.
Ассоциированные симптомы: Заложенность носа. Кашель.
Диагностика
Краснуха при беременности диагностируется путем проведения специфических серологических анализов, свидетельствующих о наличии антител к возбудителю в крови женщины. При выявлении симптомов или в случае нахождения будущей матери в очаге инфекции следует незамедлительно обратиться к акушеру-гинекологу и инфекционисту для проведения своевременного обследования и оценки рисков для здоровья плода. Краснуха при беременности чаще выявляется с помощью иммуноферментного метода (ИФА), который показывает уровень IgM. Антитела к возбудителю начинают циркулировать в крови больной через 7 суток после занесения патагента в организм и остаются там на протяжении 1-2 месяцев.
Из-за высокой опасности краснухи при беременности для малыша пациенткам назначается ПЦР (метод полимерной цепной реакции). Его цель заключается в подтверждении недавнего инфицирования женщины, определении РНК вируса. Как уже было сказано выше, также при подозрении на краснуху при беременности проводится ИФА крови на авидность IgG к возбудителю. О заражении свидетельствует присутствие в исследуемой биологической субстанции высокого количества антител титра IgM. Именно они говорят об остром течении заболевания. В данном случае следует установить вероятный период заражения, оценить состояние плода (используется преимущественно кордоцентез) и определиться с возможностью дальнейшего ведения беременности.
Лечение
Краснуха при беременности, возникшая до 12 недель, является абсолютным показанием к искусственному прерыванию, так провоцирует формирование тяжелейших пороков развития у плода. При инфицировании на сроке 13-28 недель эмбриогенеза собирается консилиум, который решает, есть ли возможность сохранения беременности. Если установлено, что краснуха при беременности не нанесла вреда здоровью ребенка или прерывание не осуществлялось по каким-либо другим причинам, пациентке вводится иммуноглобулин в дозировке 20-30 мл путем внутримышечной инъекции.
Специфическое лечение краснухи при беременности не разработано. Больным показана полная изоляция с целью предупреждения распространения инфекции и постельный режим. При необходимости назначается симптоматическая терапия. Краснуха при беременности может требовать введения жаропонижающих препаратов, спазмолитиков, противовоспалительных средств. Если принято решение о продолжении вынашивания плода, женщина заносится в группу высокого риска по развитию врожденных аномалий младенца. Дополнительно применяется лечение для профилактики плацентарной недостаточности, предполагающее употребление лекарственных средств для нормализации кровотока. Каких-либо особенностей в ведении родов или послеродового периода в случае перенесенной краснухи при беременности нет. Малыш может появиться на свет как при прохождении через естественные родовые пути, так и путем кесарева сечения.
Прогноз
При диагностировании краснухи при беременности прогноз крайне неблагоприятный. Заражение в первом триместре в 80% случаев заканчивается развитием тяжелых пороков, несовместимых с жизнью. При продолжении вынашивания в 20% происходит мертворождение. Еще столько же детей, появившихся на свет с врожденной формой болезни, погибают в первый месяц жизни. У 30% женщин краснуха при беременности заканчивается самопроизвольным абортом. В 20% случаев продолжения вынашивания отмечается внутриутробная гибель плода. Именно поэтому такой диагноз на начальных сроках гестации является абсолютным показанием к прерыванию.
Профилактика
Специфическая профилактика краснухи при беременности заключается в исследовании серологического статуса женщины и проведении вакцинации по индивидуальным показаниям за 2-3 месяца до запланированного зачатия. Такой же подход применяется, если количество противокраснушных антител в крови ниже 15 МЕ/мл. Чтобы снизить вероятность развития краснухи при беременности на сроке до 16 недель в случае попадания пациентки в очаг инфекции, осуществляется введение иммуноглобулина, содержащего антитела к возбудителю. После зачатия вакцинация против краснухи противопоказана, хотя ее случайное проведение не является поводом для искусственного прерывания. Неспецифическая профилактика краснухи при беременности предполагает исключение контактов с возможными носителями инфекции и укрепление иммунитета.
Источник
Краснуха – обычная детская инфекция. Так в чем проблема?
Все знают, что во время беременности нельзя болеть. Особенно «вирусом». Особенно, краснухой. Дело в том, что распространенное определение «коварный вирус» подходит к краснухе совершенно точно. Так случайно сложилось в природе, что вирус краснухи имеет высокую тропность к эмбриональным тканям. То есть он точь-в-точь как ключ к замку подходит к клеткам зародыша и всегда (!) влияет на процесс деления клеток, поражает ткани и органы плода, что вызывает тяжелые пороки. Любой другой вирус в беременном организме может повести себя по-разному – от полного отсутствия проблем до действительно тяжелых поражений. Многое зависит от общего состояния организма женщины, вирусной нагрузки, срока беременности и т.д. Все вирусы имеют «люфт пощады», кроме краснухи.
История вопроса
О том, что краснуха является виновником тяжелых врожденных патологий, узнали сравнительно недавно. Первая работа была опубликована лишь в 1943 году австралийскими учеными, которые выявили и описали механизм рубеолярной эмбриопатии – «Этиологический фактор, вызывающий краснуху после прохождения хорионального барьера, может привести к тяжелым поражениям плода, тогда как та же инфекция, гнездящаяся в зрелых тканях матери, обусловливает лишь легкое заболевание».
Через двадцать лет в США случается тяжелая эпидемия краснухи, в результате которой переболевает не менее 20 миллионов человек. И в этом же году рождается два миллиона детей, имеющих физические уродства, глухоту, немоту, умственные отставания и другие проблемы. Это была самая крупная «краснушная катастрофа» в истории. Далее, в разное время в разных странах происходили вспышки заболеваемости с неизбежными последствиями – рождением детей с патологиями, однако в меньших масштабах.
Безусловно, нынешнюю актуальность краснухи не сравнить с прошлыми временами, фактически, мы можем говорить лишь о спорадических вспышках, не имеющих важного эпидемиологического значения. Но что же мешает забыть полностью про этот вирус, как мы забыли уже о многих? Ответ на поверхности – это набирающий популярность отказ от прививок.
В России в 2016 году было зафиксировано восемь случаев краснухи у детей – это много!

Врожденная краснуха
Течение болезни при внутриутробном заражении значительно отличается от обычной краснухи, которой болеют дети и взрослые. При заражении в первые недели беременности вирус распространяется в крови женщины (вирусемия) и через хорион (будущая плацента) проникает в ткани зародыша, поражая его. После 14 недели путь передачи – трансплацентарный. Отличие краснушного вируса от многих других заключается еще и в том, что сформированная плацента не в состоянии его удержать как многие другие вирусы и бактерии. Возбудитель краснухи не просто легко преодолевает защитный барьер, но и размножается в ткани плаценты, накапливает большое количество активных вирусных частиц, которые разносятся по кровеносной системе плода и проникают во все его органы. Поражая сосуды плаценты, вирус нарушает питание плода.
Внедряясь в процесс деления клеток (а у плода это ВСЕ его клетки), вирус затрагивает настолько важные процессы, что страдают буквально все органы и системы плода. Врожденная краснуха развивается вне зависимости от того, насколько тяжело протекает заболевание у женщины. И даже бессимптомное течение краснухи у беременной развивает тяжелую внутриутробную форму патологии плода.
Синдром врожденной краснухи (Congenital Rubella Syndrom – CRS) зависит от срока инфицирования. Выделяют классический синдром врожденной краснухи, так называемую триаду Грега (катаракта – 75%, пороки сердца – 50%, глухота – 50%). В последующие годы проявлениями этого синдрома дополнительно стали считать тромбоцитопеническую пурпуру, увеличение печени и селезенки, задержку внутриутробного развития, интерстициальную пневмонию, миокардит или некроз миокарда и поражение костей, отставание в физическом и умственном развитии. Перечень этих проявлений стали именовать расширенным синдромом врожденной краснухи. У некоторых детей выявляются признаки иммунодефицита, в дальнейшем у лиц с врожденной краснухой могут развиться поздние осложнений – психические болезни, сахарный диабет и т.д..
Наиболее опасный срок инфицирования – первые восемь недель беременности. В этот период происходит важнейший процесс – органогенез, то есть закладка всех органов плода. При заражении в этот период возникают множественные пороки – аномалии сердца, органов слуха (глухота в 90%), зрения, костей черепа, конечностей. Среди новорожденных, перенесших инфицирование на ранних сроках отмечается очень высокий процент перинатальной смертности. Инфицированный новорожденный является потенциально опасным в плане заражения других людей в течение полугода, а порой и дольше, до двух лет.
Скрининг – какие сдавать анализы?
Слов «скрининг» переводится как «просеивание». То есть все (!) планирующие и беременные должны быть просеяны на предмет краснухи – была? не была? что делать? Не важно, какие записи в детской карте, не нужно «спрашивать у мамы болела или нет», это все не имеет значения, самое главное – лабораторный результат анализа крови на уровень антител к краснухе.
1. Скрининг при планировании. Самый идеальный вариант – это обратиться к врачу за три месяца до планирования беременности. В этой ситуации можно проверить, есть ли антитела к краснухе. При их обнаружении не требуется никаких мер, но если их нет, то необходимо (ОБЯЗАТЕЛЬНО) сделать прививку и спустя три месяца спокойно планировать беременность. Заодно и фолиевую кислоту успеет пропить.
Какие именно проверяют показатели? Это антитела (иммуноглобулины) класса G и класса М. Эти показатели входят в перечень ToRCH-комплекса – обязательного анализа как на этапе планирования, так и при беременности. Антитела G показывают наличие иммунитета к краснухе. Важно понять – не самого вируса, а именно памяти о нем! То есть когда-то организм уже видел вирус краснухи, сформировал о нем память, оружие и следующее внедрение вируса в организм уже будет встречено защитой. Иммунитет может быть поствакцинальным, то есть после прививки или постинфекционным, как результат перенесенной краснухи или контакта с инфицированным. Высокие значения иммуноглобулинов G к краснухе (напряженный иммунитет) – гарантия безопасности.
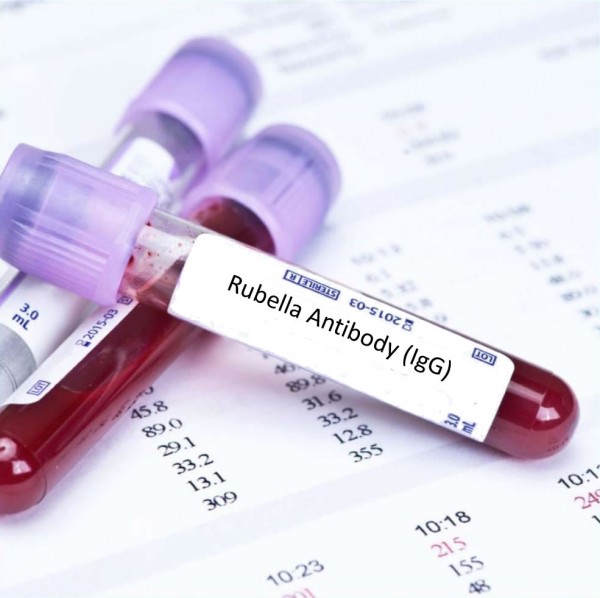
2. Скрининг при беременности – это менее идеальный вариант, потому что возможностей предотвращения инфицирования уже нет, остается только контролировать ситуацию.
- Отсутствие антител Ig M и наличие антител Ig G
в высоком титре – признак сформированного иммунитета, то есть ничего предпринимать не нужно.
- Отсутствие антител
IgМ и IgG
у женщины в первом триместре беременности свидетельствует об отсутствии инфицирования, а значит и иммунитета. В этом случае исследование повторяют во втором триместре беременности (до 20 недель). При отрицательных результатах двух исследований дальнейший мониторинг не проводится, если нет иных показаний для обследования (контакт с человеком, имеющим краснуху либо подозрение на нее; наличие сыпи, температуры). Важно – избегать ситуаций повышенного риска заражения краснухой. Исключить посещение мест скопления детей (праздники, елки и прочее). При любых вариантах информации типа «у Маши в садике краснуха» бегом бежать от Маши и информировать врача о возможном контакте.
Наличие АТ IgМ и отсутствие АТ IgG в любые сроки беременности чаще свидетельствует об инфицировании, однако следует исключить ложноположительный результат исследования. Для этого целесообразно определение АТ IgМ к отдельным белкам вируса краснухи с использованием иммуноблотаи анализа на вирус краснухи методом ПЦР (обнаружение РНК вируса). Наличие РНК вируса свидетельствует о виремии и подтверждает диагноз краснухи. Также целесообразно исследовать сыворотку крови в динамике через 7–10 дней: повторное выявление АТ IgМ и появление АТ IgG или достоверное (в 4 раза) нарастание концентрации (титра) АТ IgG будет свидетельствовать в пользу текущей инфекции. Для уточнения “свежести” формирующегося ответа иммунной системы необходим анализ на авидность IgG – в самом начале заболевания эти антитела слабо связывают вирусы и обладают так называемой низкой авидностью. Чем больше проходит времени от встречи с вирусом, тем выше авидность.
Краснуха при беременности – что дальше?
Диагноз “на глаз” устанавливается очень сложно из-за стертой симптоматики. Классическое проявление краснухи – характерная сыпь, повышение температуры, увеличение лимфоузлов, недомогание и т.д при беременности могут проявиться в слабом виде, либо вообще бессимптомно. Краснуха — это острая вирусная инфекция, легко передающаяся воздушно-капельным путем при разговоре, кашле, чихании. Это строгий антропоноз, то есть передается только от человека к человеку. Для инфицирования необходим достаточно длительный и тесный контакт с больным, например, уход за больным ребенком, совместное пребывание в помещении и др.
Инкубационный период продолжается 15-21 дней, и установить момент заражения очень сложно, поскольку первое время инфекция протекает скрыто. У беременных характерная сыпь часто отсутствует, а вот лимфаденит служит достоверным симптомом краснухи. Лихорадка у беременных обычно не выражена, температура редко поднимается выше 38 градусов. Поэтому атипичное течение болезни (без температуры и сыпи) пропустить очень легко. Именно потому важнейшей составляющей диагностики является контроль уровня антител в крови.
Если инфицирование произошло и подтверждено лабораторной диагностикой, то выносится вопрос о прерывании или сохранении беременности.
Из-за тяжелейших осложнений со стороны плода, которые характерны для краснухи, во всем мире краснуха беременной женщины является абсолютным медицинским показанием для искусственного прерывания беременности, однако окончательное решение всегда принимается семьей.
- Беременность рекомендована к прерыванию при подтвержденной краснухе на сроке до 16 недель беременности вне зависимости от тяжести заболевания и выявления пороков.
- Если краснуха подтверждается на сроке свыше 16 недель и обнаружены пороки, то беременность также рекомендовано прервать. Если же видимые пороки не обнаруживаются, то беременность возможно пролонгировать (при желании матери), однако предупредив о высоком риске возникновении пороков на любом сроке и осложнений после рождения.
- При инфицировании на сроке более 28 недель риски значительно снижаются, но достоверных возможностях рождения здоровых детей речи нет.
- При заболевании краснухой на сроке свыше 28 недель беременная ставится на учет в группу высокого риска. В этом случае проводятся профилактические мероприятия плацентарной недостаточности.
Процесс родоразрешения также протекает в условиях высокого риска кровотечений и нарушения родовой деятельности.
P.S. В этом тексте шесть раз использовано слово «порок», семь раз – «поражение» и по три раза – «патология» и «осложнение». Сколько раз прозвучала «краснуха» я даже считать не стала, точно много, ибо во всем виновата она. Но при всем ужасе последствий краснухи есть один важный момент – мы не беспомощны перед этим разрушительным вирусом. Огромное везение обладать мощным противодействием.и имя ему – ПРИВИВКА. Вовремя проведенная вакцинация в состоянии стопроцентно защитить будущего человека от страшных последствий врожденной краснухи. И советский лозунг «Наше здоровье в наших руках» как нельзя лучше подходит для этой ситуации. Мало какие проблемы мы можем предотвратить однозначно, так если есть к этому возможность – давайте действовать.
Источник
