Поверхностные кандидозы вызванные дерматофитами фото
Дерматомикозы относятся к инфекционным заболеваниям кожи, и эти поражения бывают вызваны разными видами патогенных грибков. Такие заболевания проявляются в виде пятен на самых разных участках тела. Наиболее часто оказываются пораженными ногти, область паха, кожа головы, подбородок, ноги. Если с лечением не затягивать, то такие проявления могут быть ликвидированы довольно быстро и для курса лечения обычно хватает двух-трех недель. Но чтобы правильно назначить лечение, врач должен точно знать, какая разновидность грибка в качестве возбудителя присутствует в организме пациента.
Содержание статьи:
- Причины дерматомикозов
- Симптомы дерматомикозов
- Диагностика дерматомикозов
- Лечение дерматомикозов

Существует сразу несколько разновидностей болезнетворных грибков, способных спровоцировать заболевание кожи у человека. Основывается такая классификация на том, к какому виду и роду принадлежат те или иные грибки. Учитывается при классификации также и тот факт, как глубоко грибок может проникнуть под кожу, как реагирует организм на возбудитель, как локализуется та или иная группа микоза. К сожалению, современная медицина пока не может составить полноценную классификацию грибков, поэтому приходится пользоваться существующей. Российские врачи пользуются классификацией, разработанной исследователем Н. Шеклаковым.
Грибок может возникнуть из-за совершенно разных проявлений, сюда могут относиться эпидермофитум, микроспорум, trichophyton.
Согласно этой классификации среди дерматомикозов выделяются следующие группы:
- Керматомикозы. Сюда можно отнести лишай разноцветный, пьедру, а также трихоспорию узловатую.
- Дерматофитии. К этой группе относятся: паховая эпидерматофития (другое ее название — истинная); микоз, вызываемый красным трихофитоном (так называемая руброфития); фавус; трихофития; эпидермофития стоп (другое название — микоз, вызванный интердигитальным трихофитоном); микроспория.
- Кандидоз. Этот вид дерматомикоза встречается достаточно редко и в России не слишком распространен.
- Глубокий микоз. К этой группе относят споротрихоз, бластомикоз, хромомикоз, а также некоторые другие поражения кожи.
Вне зависимости от того, к какой группе грибков относится продиагностированный дерматомикоз, лечение следует начинать как можно раньше, поскольку в легкой форме это заболевание активнее и проще поддается терапии. Средства, используемые для самого курса лечения, могут, к сожалению, оказывать негативное воздействие на организм в целом. Правильнее всего незамедлительно обратиться к врачу, если пациент заметил какие-либо проявления на коже. Ранняя диагностика способна существенно облегчить процесс лечения.
Причины дерматомикозов
Говоря об этиологии заболевания, важно учитывать, что в качестве возбудителей выступают самые разные грибки: мicrosporum, trichophyton, еpidermophyton (в последнюю группу входят разновидности этого вида грибка, всех их объединяют под единым названием «дерматофиты»). Идентифицировать возбудители в тканях организма всегда крайне затруднительно, поскольку специалист обязан сначала выделить чистую культуру для исследования.
Еще одна сложность заключается в том, что возбудители дерматомикозов очень распространены, поэтому инфицирование происходит легко, и в отдельных случаях такие проявления могут иметь нечто общее с эпидемическими признаками. Чаще всего дерматомикозы характерны для стран с тропическим климатом, то есть влажным и жарким, так как грибки обычно активно размножаются при температуре 25-30 градусов тепла. Летний сезон и щелочная среда являются для них идеальными. При этом специалисты утверждают, что дети гораздо чаще, чем взрослые, подвергаются инфицированию.
Как правило, возбудитель оказывается на коже после того, как человек какое-то время находился в контакте с очагом поражения. Медики различают три основные разновидности возбудителей:
- зоофильные;
- геофильные;
- антропофильные.
Источником заражения в первом случае являются животные, а точнее, паразиты, живущие в их организмах. Сюда можно отнести паразитов, использующих в качестве хозяев домашних собак, кошек или рогатый скот.
Во втором случае речь идет о возбудителях, обитающих в грунте и почве. Человек может работать или просто контактировать с землей, не пользуясь защитными средствами, и в результате оказаться инфицированным.
Третий случай — это паразиты, обитающие в организме человека, являющегося переносчиком заболевания. Сам факт заражения происходит при контакте.
Развитие дерматомикозов выражается в том, что в волосы, верхние слои кожных покровов, ногти (то есть в те ткани, которые содержат кератин) попадают конидии и гиф-фрагменты возбудителей. Степень способности заражения у дерматофитов довольно низка, поэтому у здоровых людей поражение тканей не проявляется. Однако возбудители отличаются характерной особенностью: они могут подвергать кератин полному разрушению и уничтожению.
Возбудители, находящиеся в волосяном стержне, могут по своему росту подразделяться на два вида. Первый: endothrix начинают из кожи прорастать в волосы и фолликулы, при этом за границы самого волосяного стержня они не выходят. Второй: ectothrix растут прямо в волос непосредственно из волосяного фолликула.
Многое в возникновении и развитии заболевания зависит от особенностей организма самого человека. Какие-то виды дерматомикозов могут быть характерными исключительно для взрослого человека, а какие-то — лишь для ребенка. Во многом заболевание обеспечивается не только возрастом, но и секрецией сальных желез, составом пота и многими другими характерными особенностями.
Первичное заражение дерматомикозом является следствием сенсибилизации, после чего наступает пора развития рецидива. Иммунодефицит во многом определяет уровень риска заболеваемости дерматомикозом. Кроме того, различные нарушения обмена веществ, неправильное питание, проблемы с гормональной системой, авитаминоз также могут стать благоприятным фоном для заражения. Нужно помнить и о том, что в поврежденные кожные покровы грибок проникает быстрее, так что люди с язвами, ранками и царапинами на коже находятся в особой зоне риска.
Конидии, гифы, споры проникают в волосы, ногти и кожу. Поскольку питательной средой для грибка является, прежде всего, кератин, то эпидермис после инфицирования начинает разрушаться быстрыми темпами. При этом поражению подвергаются и здоровые участки кожи.
Симптомы дерматомикозов
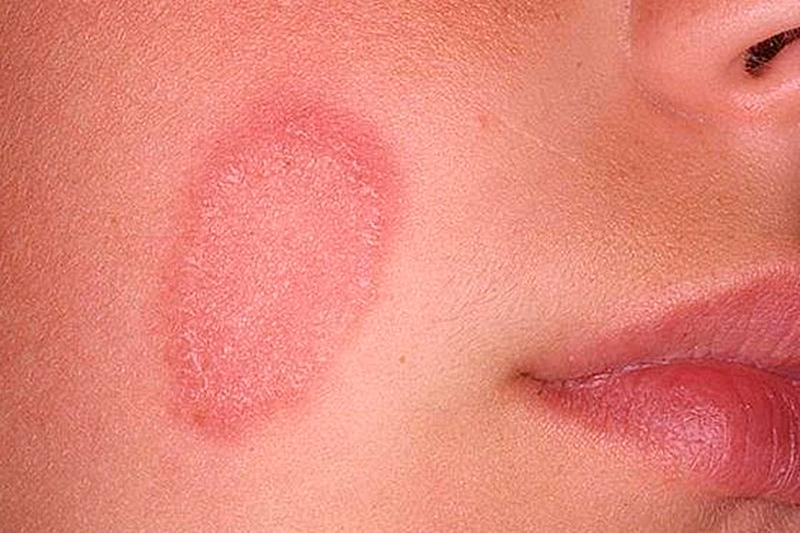
Дерматомикозы не представляют непосредственной угрозы для жизни своего носителя. Размножение возбудителей наблюдается на коже и других тканях, зачастую все это ограничивается внешними признаками и проявлениями. Так что больше всего пациента беспокоит не то, насколько опасно заболевание, а то, как он сам теперь выглядит. Если речь идет о поражениях кожи, то в этом случае для дерматомикозов симптомы проявляются в виде бляшек чешуйчатого типа. Обычно они красного цвета, могут располагаться группами или по отдельности, каждая бляшка в диаметре меньше 5 см. Для таких заболеваний характерны яркость поврежденных участков и их зуд.
Дерматомикозы на голове вызываются возбудителем мicrosporum. Симптоматика их проявляется в повышенной ломкости волос, поскольку грибок endothrix проникает в волосяной стержень. Если же виной всему грибок ectothrix, то волосы начинают выпадать, поскольку фолликулы под влиянием возбудителя разрушаются.
Существуют и другие симптомы дерматомикозов, возникающие в зависимости от того, какое именно заболевание наблюдается у больного. Например, при дерматомикозе усов и бороды клиническая картина бывает несколько иной. Возбудитель вызывает появление пустул, а в дальнейшем фолликулы начинают подвергаться поражению. Нередко эти пораженные участки инфицируются вторично, поэтому диагностику заболевания нетрудно провести, беря за основу наличие участков, на которых образуются отеки, а сами очаги поражения покрываются корочкой с кровянистыми выделениями. Возбудителем в этих случаях выступает тrichophyton.
При паховом дерматомикозе характерны высыпания пустул, обширное шелушение, появляются пиодермии в области паха и гениталий. Возбудителем является тот же trichophyton в нескольких своих формах.
Симптомы при дерматомикозе тела характеризуются теми же самыми проявлениями: шелушением в локализованных очагах, пиодермией, эритемой и пустулезными высыпаниями.
Если рассматривать случаи дерматомикоза стоп, то необходимо отметить, что поражения кожи здесь обычно располагаются между пальцами, а также на самих ступнях. Возбудитель trichophyton вызывает возникновение чешуек, трещин, эрозию кожи, иногда небольших пузырьков.
Такое заболевание, как фавус, выражается в поражении ногтей, волос и кожи. При этом течение болезни является хроническим, а заражение происходит при непосредственном контакте с носителем. При скутулярной форме спустя неделю после самого заражения наблюдается эритема около фолликулов, в дальнейшем преобразующаяся в псевдопустулы и язву. После этого кожа начинает атрофироваться и возникает аллопеция рубцового типа. При этом волосы не выпадают, но становятся безжизненными и тусклыми. Что же касается импетигинозной формы, то в этом случае клиническая картина иная: на коже пациента возникают корочки коричневого цвета, под которыми скрывается все та же аллопеция. Если наблюдается фавус ногтей, то он выражается в их ломкости, ногти приобретают желтоватый цвет.
Онихомикоз поражает ногти на руках и ногах, они начинают слоиться, грубеть и утолщаться. Возбудителем является trichophyton, в отдельных случаях болезнь может быть вызвана различными видами грибка сandida.
Диагностика дерматомикозов
Поверхностные микозы могут быть выявлены уже при внешнем осмотре. Дело в том, что при дерматомикозах симптомы и лечение тесно связаны, поэтому сначала врач должен правильно установить, какой именно возбудитель явился причиной заболевания, продиагностировать его, а затем уже назначать лечение в зависимости от вида возбудителя. Обычно для дерматомикозов характерной является сыпь с красными краями. Однако окончательная диагностика проявляется в клинических исследованиях под микроскопом, а точнее, в обследовании посева культуры, взятой путем соскоба.
В обязательном порядке исследуются чешуйки ногтей и кожи. Пациенту может потребоваться сдать на анализ кровь, пройти пробы на аллергическую реакцию. Дерматолог не ограничивается внешним осмотром, ведь лишь тщательное обследование поможет выявить истинные причины заболевания.
Лечение дерматомикозов
Для лечения подобных заболеваний успешно используются противогрибковые мази и составы, эти средства можно приобрести в аптеке без рецепта. Такое средство необходимо применять 1-2 раза в день, и уже через неделю станут заметны результаты лечения. Однако ни в коем случае нельзя прерывать курс лечения, если пациент считает, что дело пошло на поправку. Только длительное применение противогрибковых средств может полностью избавить человека от заболевания.
Иногда мази могут не помочь, это касается болезни в запущенной стадии. В этом случае прописываются более сильные пероральные средства. Следует помнить, что пораженные участки кожи ни в коем случае нельзя мочить, они должны быть сухими и чистыми. В случае если возникают пузырьки, то вскрывать их запрещается, так как это спровоцирует дальнейшее развитие инфекции. Если же пациент проходит лечение от пахового дерматомикоза, он должен уделять самое пристальное внимание качеству нижнего белья и менять его ежедневно. При дерматомикозе стоп используется порошок клотримазола, которым обрабатывают обувь.
Источник
Формы кожного кандидоза
В большинстве случаев симптомы неспецифичны и диагноз выставляется только по совокупности всех данных (и клинических, и лабораторных).
Чаще встречаются такие формы:
- Кандидозные заеды — наблюдается, как правило, у лиц с нарушениями прикуса, пожилых людей. Выглядит как легко снимающийся белый налет в углах рта, под ним — красные гладкие эрозии.
- Кандидоз красной каймы губ — покрасневшие губы (чаще процесс более выражен на нижней) утолщены, шелушаться, отечны, возможны трещины.
- Кандидоз крупных складок кожи (пахово-бедренные, межъягодичные складки и складки подмышечной области).
- Межпальцевые дрожжевые эрозии — чаще возникает между 3-м и 4-м, 4-м и 5-м пальцами кистей, редко на стопах, и характеризуется образованием эрозированных очагов насыщенно-красного цвета с гладкой, блестящей, как бы лакированной поверхностью, четкими границами, с отслаиванием эпидермиса.
- Дрожжевая паронихия — поражаются ногтевые валики.
- Кандидоз ногтей — ногти утолщаются, может произойти отслоение ногтя от ногтевого ложа, расщепление ногтевой пластины, изменяется цвет ногтя (как и при других онихомикозах).
- Кандидоз ладоней — протекает в двух формах: 1) с высыпаниями мелких пузырьков (везикул); 2) с утолщением и шелушением кожи.
- Кандидоз сосков характерен для кормящих женщин. При этом в области ареолы соска появляются красные высыпания неправильной формы, шелушащиеся, иногда могут образовываться трещины.
- Кандидоз кожи волосистой части головы. Собственно волосы не поражаются грибами рода кандида, а изменения кожи головы схожи с проявления себорейного дерматита.
- Кандидозный баланопостит характеризуется поражением не только слизистой оболочки, но и кожных покровов полового члена.
Также бывают кандидозы мочеполовых органов (известная всем «молочница») и системные кандидозы, когда (как правило, на фоне тяжелых заболеваний) поражаются внутренние органы, но это тема для других статей и, наверное, других специалистов.
Заразен ли кандидоз кожи?
Условно да. Несмотря на то что кандиды существуют и в микрофлоре здоровых людей, контакт с нелеченным пациентом, больным кандидозом кожи, может спровоцировать начало кандидоза у ослабленных пациентов или с какой-то другой проблемой, способствующей его возникновению. Согласитесь, это не очень вероятное, хотя и не невозможное совпадение. Так что хотя в быту достаточно обычной гигиены, однако если есть опасения (контакт со стариками, детьми, болеющими людьми), нелишними будут меры профилактики грибка.
Что делать?
Во-первых, ни в коем случае не самолечиться. «Верные средства», рекомендованные соседками и иными столь же компетентными источниками (включая интернет-форумы), существенно осложняют диагностику заболевания, не принося результатов. Многие «общеизвестные» средства, например таблетки «Нистатин», совершенно бесполезны при кожном кандидозе, поскольку не всасываются из кишечника.
Во-вторых, посев необходим для определения не только вида гриба, но и его чувствительности к антимикотикам. К сожалению, в последнее время частота выявления других кандид, кроме Candida albicans, выросла, а сам этот возбудитель стал менее чувствительным к традиционно применяемым препаратам, что вносит коррективы в лечение.
В-третьих, самое главное в лечении — это не назначение противогрибковых препаратов системно и/или местно (хотя без этого не обойтись), но смягчение действия или (по возможности) устранение тех факторов, которые способствовали возникновению заболевания. Понятно, что последствия тяжелых заболеваний откорректировать не в наших силах, но контролировать ожирение и диабет, избегать длительного контакта с моющими средствами, отучить ребенка кусать губы, переодеть в более подходящую одежду — мы можем.
К сожалению, оптимизация здравоохранения не всегда оставляет время врачу для подробного разбора каждой конкретной ситуации. Однако в случае кожного кандидоза (а, напоминаю, элиминация возбудителя невозможна, так как он находится везде, в том числе в составе кожной микрофлоры здоровых людей) — без проведения мероприятий, направленных на факторы, способствующие развитию кандидоза, — рецидив заболевания практически неизбежен.
Поэтому если у вас нашли кожный кандидоз и даже довольно быстро вылечили — это все равно повод задуматься о состоянии здоровья и хорошенько обследоваться.
Крепкого здоровья!
Леонид Щеботанский
Фото istockphoto.com
Товары по теме: [product strict=”глюкометр”](глюкометр), [product strict=”ТЕСТ-ПОЛОСКИ EASY TOUCH ГЛЮКОЗА”](тест-полоски глюкометр), [product strict=”флуконазол”](флуконазол), [product strict=”ПИМАФУЦИН 2%”](пимафуцин крем), [product strict=”нистатиновая”](нистатин мазь), [product strict=”клотримазол”](клотримазол)
Источник
…, . ..
:
- .
- .
- , T. mentagrophytes, v. interdigitale.
- , T. rubrum.
- .
- .
- .
- .
- .
- .
- .
- .
( )
. , , – Pityrosporum orbiculare. 8 .
. . . – . , . , , . , -. 1-8 .
. , , , , -, – I-2- . . , , . , , , . . : 5 % , . . . , , . . : , , .
, , , , .
2-3 2 % , – . 5 % – , 5-10% – , , , , . 200 7-10 4 % . , . . 6 4 % 60 % .
( )
.
. . – Trichosporum beigelii, – Piedraia hortai. , , .
. – . . , . , . . , , . , , – . .
. , , , . – . , , ( ) ( ) , . . . .
, , .
. , . , ( ) 1:1000 .
.
. , : I) : richophyton rubrum, T. mentagrophytes. v. interdigitale, T. violaceum, Epidermophyton floccosum . 2) Candida 3) , Scopulariopsis brevicaulis.
. . – . , (, , , , .). (, , , ), . , , , . , , , , .
, T. mentagrophytes. v.interdigitale
. . – . , . , III, IY , , . , , . . . , , , . , 2-3 – . , . , . . , . , . , . – , . . . : , , , . , . 2-3 T. interdigitale . , , . , -, – . . . , -, .
1/3 . – I V . . . , , . . . .
, , .
: 10 % / / 10,0 , 10 , 30 % / 10,0 . – 10 . (, , , , , .) 3 . 7-10 (, , .) . (, , , ) 2 , 0,1-0,5 3 . – , , . 15 . 1% ( , , ) , – , III (1-10 %) c , (, , ), . ,
(2 – 5 % – , 5 % – , ( 40 %- 40,0; 20,0; 50,0), , , , , , , , , .). , (, , ), 2-3 . 2 . 2 % , 1% . , . (. ). , , . , 40 % 25% , . . . . , . , , 1-2 % , , , , , , , , .
, . rubrum
, . , , . .rbrum – -, . , , , , . , T. mentagrophytes. v. interdigitale.
. , . . -. , . , – .
. . . -, , , , . – , , , . .
. . , – . . 3 . , . . . , – , . , . , .
. , , , , , , , . – , , , , . , . , , .
– , , , . mentagrophytes v.interdigitale, , , .
. , – ( 60-70 – 6 . 0,125 ., 70-80 – 7 ., 80 – 8 .) 4-6 . 3-4 . ( , , , .), (, , , , , , , ). , . 20% – 5 . 5% . – (2-3 20-30 I ) . (5% – , I0% – , , , , , , , . , , .). (, , , , , .) . 2 . (2-5% , , .). . 3 5-7 . 5-12 (.).
. , , , , , . . , , , 1-2% – 10-20 30 5% I 5% . 5% . , . 0 . .
– ” “. .
. – Epidermophyton floccosum. .
. , , , , , . . .
. – . , , . , , . , . , . . I V . , , .rubrum, , .
. , (. , .mentagrophytes v.interdigitale). , 2-5% – . 3-4 – (. ). 2 1,5-2 ( , , , , , , , .). , 2% , 5% . , , , , , .
. :1) (T.rubrum, T.mentagrophytes v.interdigitale, E.floccosum, T.violaceum, T.tonsurans,T.schonleinii, M.gypseum), 2) Candida, 3) (Scopulariopsis brevicaulis, nicillium. spp .). .
. – . – , . , . , , . , , , , .
. , T. mentagrophytes v.interdigitale, , T.rubrum , , , , .
. , – (, , , – . , T.rubrum), . , , . , , . 200 3-4 . 250 1 . 3 , 6 . 1 (100) 2-6 . 2 2 3 , . , 3 3 (1, 5 9 ). – 2 (1 5 2 2 ). , 1-2 .
, , , (. , T.rubrum). , , 2 : I – . . (20% ) .. ( ), – , , . 4-5 . . , , . I . . 2 5 , N I ( 40% – 40,0, – 20,0, 96 – 50,0). 5 N 2 (, 10,0, 2,5, 50,0) 2 . 6 – 5% . 7 – . . 20% – , I 2 . (5% , , , , , , , , , , .). , 3- , , 2 2 . I 3 . , .
, , .
. – Microsporum: – (M. ferrugineum, M. audouinii), (M. canis, M. distortum), (M. gypseum, M. nanum). , , . – .
. , – . . ferrugineum . . .
. nis – . – , , , . , , (, , , ). .
. . 1,5 . . , . . , . , . – . – . , , iris.
. – 1-2 . 1-2 , , . (5-8) . – – , . – . , , , . , , – . . .
. . , , , .
. 22 / 6-9 . 2 2 – 2 . . I 7-10 . , ( 3 ) . , , . I 5-6 . 2-5% , (5% – , 10% – , , I0% 3% , , , 5% , , , , , , .). . , , I 10 10% – , 2-3 . : , 3- 5-7 . , , , 3 . 10 , I . I .
. B . . . , , 2-3 . 2 . . 6 . , . I , – I 3 , – . .
. – (Trichophyton violaceum, T.tonsurans) (.verrucosum, .mentagrophytes v. gypseum). , . Trichophyton , , . .endothrix. Trichophyton .ectothrix, . – , , .
. , . – . , . , . ( – T.verrucosum, –T.mentagrophytes v.gypseum. . , , , .. T.mentagrophytes v.gypseum .
K
. T.violaceum, T.tonsurans. . , . , , , . , . , Iris -.
. – , . , 1-3. . – . . . . , . , , .
. , , , . , pax . , . . – , , . , . . 30% . – , – . , .
– , , . – , , .rubrum.
-. – .verrucosum, T.mentagrophytes v.gypseum , , . 3 : , . , 2 – . . , , . , . . . . , – . . . , , . . , . Krion Celci. . . , -, – . , .
– , – .
. . 22 / , 8 . – ( 2-3 ) 20-22 / . , , . – , . . . 2- , 30% . 3-4 30% . 6-8 . , (,, , .). -, , .
. , , . , , I I 10 , 3,6 , . , , , . . 3- 5-7 . 3 . 10 , I . I . 2 . I , – 1 . . – 2 . 10 , . , . 4 . . . T.mentagrophytes v.gypseum, . , , .
, , . . – Trichophyton schonleinii, – T.quinkeanum, . , , , , .
. . , , , , ( , , ), .
. , -, , , -, . , . . , , . . , , . -. . , , . “” . , a . , , . , . ( ). .
, , . . , , , . , – . .
, . (), , . , , , .
, , , , , .
. , . 17 / . . 10 I , 3,6 12 . – I 5 . . 3 . I , , , , – I , – I . I 5 .
.
. – , , , – Candida (andida albicans, C.tropicalis, C. krusei, C. parapsilosis .) , , , .
. . , , , , . . , -, , Candida , -, , , , . . , : – , , , , , ; – , , , , , , , ;- – – , , , – ; -. – (, ), ( , ), , – , : , , , , , , , ; , , , , , ,
– . , , . – , , , , , , . , . , , . , , , , , . , .
– – , , , – . – . , , , “” , .
, . , . . , . . , .
, , , , .
() 45 , . . , . , . , , . , .
, .
. , . . , , . , . . . , , , , , , , .
, , , -.
. , . , , , . , 5 . , (, , ), ( , .). , , , , . .
1.(500 000 ) 4-5 10-14 . . 5-12 , 3 000 000 /. 200 2-3 200 100 , 7-14 . ( ) , (3-5 ) : 2-3% , 0,001% , 1% , 2-3% , 2% , ( ), 0,2% , (5-10 0,5 ), , (1-3 ). , , , , , . : , – , – . , , . 1-2% (, , , , , , , .).
. – , . , , , . , ,- , . , . . , , , . . . , , . .
, herpes pro genitalis. . , , . – , .
, , , . , , – , . – , . .
, , , . . , . – . , – , . , , , . ( ) .
, .
. , ( – , , , , , , , .). . , . : ( 200 2 5-7 ), ( 100-200 , 1-2 ), ( 100 2 ). ( 1:5000, 0,1% , 1: 5000, 1:3000-1:5000, 1:3000, 2% , 2% 2% ) . . ( (, , ), -, -, -, -, 0,5 , 0,15 ) 2 (, , .). 10-14 , . , : 1% , 0,2% 1% . 0,5% . , , . , , . (1:4), , 1-2% , , , , , . , , . 2-3 . (, , , , , .) , , , . , , . .
, . (0,05%)( 5 1% 95 ), (1:500) 2 (7-10 ), 0,05% , 0,2% .
. . . , . , : – , , , , , . . – , , . , . . , .
– 30-60 , – . . , , . . . , . . 3,4 . – .
.
, . – , , , , . . (, ). , , , . , , . , . .
. : 1) , , . , , ; 2) , . , . , .
, , T.rubrum.
. , , . . . .
. (, ). : 1-2% ( 50-70% ) , ). 1-2 , (, , , , , , , , , .). – . , . 5-7 . .
. . . , . , , , . () . . . . . , – . . . (). , , T.rubrum.
. 2-3% , 10% , . ( ). . ( ). . .
. , , , . , . (). , (, , , ). , , , , , p , p pp – pp – p p . p.
, C.albicans -. 23 , .
– (). – . 1 , . , IgG, – IgE C.albicans.
() , . .
, , , , , , , , , , .
, , , , , , , , . , , . , , . , .
() – . . () , – , , , , () 1 5 . , , , , . 3 : -, – -. . , . , .
– – -, p IgA IgM. . . ( ). p p p .
, , . , , . , , , .
. 80% , () Candida albicans , Candida. , in vitro . – .
, , T.rubrum, , , , , -.
. ( , ), , (), , . . () – , . . , . , p p – p p . p p p p p. . (). , .
, . (, , , , .) – in vitro.
, , . . , . , 3, L-, , . – , , , . – , . , -, , .
Candida . :1) , ; 2) ( C.albicans, IgE C.albicans,IgG4 C.albicans); 3) C.albicans ; 4) , .
: , , -, , , , ; – , , , , : , , – . , . , ( , , , , .)
, , , , , , , , , . – , – , .
, . .
, – . , , , , – . , “” , , , .
, , , , . , , . , . .
, , .
, . ( , : , , , .); (, , , , ) 1-2 . , , 30% 10 10 . , : , , , . (), 0,05 / 2 , 1 , 0,2 1 . , . – , – 1,0 2-3 2-3 ( , ). , , , (, , , – , , – , , ; -, , -, ). – .
Источник
