Пиодермии и кандидозов это

Пиодермии объединяют в себе гнойно-воспалительные кожные болезни, причиной которых является гноеродная микрофлора – пиококки, стафилококки и стрептококки. Примерно треть всех кожных заболеваний составляют различные пиодермии; первичные пиодермии возникают при поражении здоровой кожи, а вторичные являются осложнением заболеваний, при которых возможны повреждения кожи из-за зуда. Пиодермиями осложняется чесотка, экзема, а так же сахарный диабет и хроническая почечная недостаточность. Если пиодермия протекает с вовлечением глубоких слоев кожи, то после нее остаются стойкие рубцовые и пигментные изменения.
Общие сведения
Пиодермии объединяют в себе гнойно-воспалительные кожные болезни, причиной которых является гноеродная микрофлора – пиококки, стафилококки и стрептококки. Примерно треть всех кожных заболеваний составляют различные пиодермии; первичные пиодермии возникают при поражении здоровой кожи, а вторичные являются осложнением заболеваний, при которых возможны повреждения кожи из-за зуда. Пиодермиями осложняется чесотка, экзема, а так же сахарный диабет и хроническая почечная недостаточность.
При неосложненных пиодермиях поражения кожи неглубокие и после выздоровления кожный покров полностью восстанавливается; если пиодермии принимают хроническое или затяжное течение, в процесс вовлекаются глубокие слои кожи, то остаются рубцы и пигментные пятна.
Причины пиодермий
На коже человека постоянно присутствует большое количество микроорганизмов, какие-то из них являются нормальной микрофлорой кожи, какие-то сапрофитной и транзиторной микрофлорой, которая при снижении защитных функций кожи способна вызывать пиодермии. В результате жизнедеятельности микроорганизмы выделяют ферменты, эндо- и экзотоксины, что и вызывает местную реакцию в виде пиодермий.
В патогенезе пиодермий важное место занимают условия труда и особенности кожи человека, возраст и состояние иммунной системы; снижение иммунологической реактивности человека и несоблюдение личной гигиены увеличивает вероятность возникновения пиодермий. В большинстве случаев пиодермии вызывает сапрофитная микрофлора, а потому пациенты не представляют опасности для окружающих.
Микротравмы, стрессовые ситуации, перегревание или переохлаждения являются факторами, которые снижают защитные функции кожи и повышают вероятность пиодермий; в группу риска попадают люди, страдающие сахарным диабетом, патологиями пищеварительной системы, нарушениями функции кроветворения и витаминного баланса, ожирение и истощение также угнетают местный иммунитет.
Кожа, склонная к выработке излишнего количества кожного сала, что случается при нарушениях ЦНС, наиболее уязвима для пиококков, так как изменение химического состава кожного сала снижает стерилизационные свойства кожи. Изменение гормонального фона или прием корткостероидов приводят к общим заболеваниям, которые являются предрасполагающими к пиодермиям.
Классификация пиодермий
Лечение пиодермии
 Лечением пиодермии занимается дерматолог. При пиодермиях волосы в очаге инфекции и вокруг него состригают, но не бреют, чтобы не допустить обсеменения патогенной микрофлорой участки здоровой кожи; если пиодермия носит генерализованный характер, то запрещаются водные процедуры, в том числе и мытье. Контакт с водой крайне не желателен, особенно в острой фазе заболевания.
Лечением пиодермии занимается дерматолог. При пиодермиях волосы в очаге инфекции и вокруг него состригают, но не бреют, чтобы не допустить обсеменения патогенной микрофлорой участки здоровой кожи; если пиодермия носит генерализованный характер, то запрещаются водные процедуры, в том числе и мытье. Контакт с водой крайне не желателен, особенно в острой фазе заболевания.
Кожу вокруг пораженного участка обрабатывают спиртовыми растворами анилиновых красителей и дезинфектантами, хороший эффект оказывает салициловая кислота и раствор перманганата калия. Несмотря на то, что контакт с водой запрещен, ежедневно нужно тщательно мыть руки и обрабатывать ногти 2% раствором йода, чтобы предотвратить распространение инфекции, а также протирать здоровую кожу влажной губкой.
Питание в период лечения должно быть сбалансированным, лучше перейти на молочно-растительную диету, полностью исключить из меню экстрактивные вещества и алкоголь, ограничить употребление соли и простых углеводов. Если пациент ослаблен, имеет сопутствующие заболевания или пиодермия принимает затяжной или хронический характер течения, при присоединении симптомов интоксикации, медикаментозное лечение пиодермии целесообразно проводить антибактериальными препаратами. Перед назначением антибиотика проводят бакпосев отделяемого или соскоба, определяют возбудителя и его чувствительность к препаратам. Антибиотики пенициллинового ряда практически не назначают из-за их низкой эффективности, макролиды и тетрациклины дают хороший терапевтический эффект, но эритромицин и тетрациклин нежелательно применять для лечения детей и беременных.
Лечение комбинированными антибактериальными препаратами и цефалоспоринами (цефотаксим и др) назначают при инфицировании смешанной микрофлорой, так как эти препараты обладают широким спектром действия и устойчивы к изменчивости бактерий. Курс и дозировка препаратов назначаются индивидуально, исходя из тяжести течения пиодермий, обычно прием антибиотиков не должен быть меньше недели. Сульфаниламидные препараты менее эффективны при пиодермиях, но если у пациента непереносимость антибиотиков, то назначают сульфаметоксазол+триметоприм, сульфомонометоксин в нужных дозировках.
Активная специфическая иммунотерапия в сочетании с антибиотикотерапией и местным лечением дает хорошие результаты, особенно при хронических и вялотекущих процессах. Подкожное введение анатоксинов, специфических антигенов, стафилопротектинов два раза в неделю проводят в условиях поликлиники или в стационаре, если пациент находится на госпитальном лечении.
Для стимуляции неспецифического иммунитета прибегают к аутогемотрансфузии, переливанию компонентов крови, ультрафиолетовому облучению крови (УФОК); такие препараты как метилурацил, настойка лимонника и экстракт элеутерококка тоже стимулируют иммунную систему. Если имеются иммунные нарушения, то лечение пиодермий целесообразно проводить с назначением иммуностимуляторов группы препаратов тимуса; препаратов гамма-глобулинов и стимуляторов выработки интерферона. Витаминотерапия показана при всех видах пиодермий.
Профилактика пиодермий
Профилактика как для лиц, у которых нет в анамнезе гнойничковых заболеваний, так и для лиц с рецидивами пиодермий в анамнезе, заключается в соблюдении правил личной гигиены, в организации предупреждающих мер в быту и на производстве. Соблюдение санитарно-технических и санитарно-гигиенических норм на производстве существенно снижают заболеваемость пиодермиями в отдельно взятом учреждении. Кроме того своевременная обработка травм и микротравм позволяет исключить дальнейшее инфицирование ран и развитие пиодермий.
Регулярные профилактические медицинские осмотры с целью выявления хронических заболеваний пищеварительной системы, ЛОР-органов позволяют назначить лечение и не допустить развитие вторичных пиодермий. Для больных сахарным диабетом профилактика пиодермий заключается в более тщательном уходе за кожей, в своевременном ее увлажнении, чтобы не допускать мацерации и образования микротравм, так как при сахарном диабете даже небольшая царапина зачастую становится причиной обширных и глубоких пиодермий.
Источник
В последние десятилетия глобальной медико-социальной проблемой в мире остается эпидемия вируса иммунодефицита человека/синдрома приобретенного иммунодефицита (ВИЧ/СПИД) и туберкулеза [1, 2]. СПИД является терминальной стадией ВИЧ-инфекции, характеризующейся разнообразием клинического течения [3—5]. Эпидемиологическая ситуация с ВИЧ-инфекцией/СПИДом в мире, в том числе в странах Европы, сохраняет напряженность [6—8]. Так, по данным ВОЗ, число людей с ВИЧ-инфекцией на земном шаре в настоящее время превышает 34 млн человек. При этом половина из них через 12 лет после заражения погибают [8]. Продолжительность течения ВИЧ-инфекции варьирует в широких пределах. Минимальный период от момента заражения до смерти составляет 28 нед. Вместе с тем известны случаи, когда болезнь оставалась бессимптомной более 20 лет [9].
ВИЧ (тип 1 и 2), относящийся к ретровирусам, имеет тропизм к лимфоцитам CD4+ (Т-хелперам) и обнаруживается в крови, сперме, влагалищном секрете, реже — в слюне, слезах, моче и материнском молоке [3, 10, 11]. ВИЧ-инфекция, угнетая иммунную систему, приводит к развитию и рецидивированию в организме оппортунистических инфекций [3, 10—13]. Пути передачи ВИЧ — половой, гематогенный, трансфузионный, внутриутробный (от инфицированной матери через плаценту к плоду), а также через инфицированные медицинские инструменты.
Длительное течение, частые рецидивы, атипичные проявления разных инфекций (бактериальных, грибковых, вирусных, паразитарных) являются основанием для подозрения на ВИЧ-инфекцию и проведения необходимого обследования [9, 14]. Основной дерматологический метод обнаружения ВИЧ-инфекции и ее дерматологических проявлений — осмотр кожи и слизистых оболочек, верификация которых проводится лабораторными методами [3, 7, 11, 15].
Российская классификация выделяет 5 стадий заболевания [9]:
1) инкубации;
2) первичных проявлений;
Варианты течения:
а) бессимптомный;
б) острая ВИЧ-инфекция без вторичных заболеваний;
в) острая ВИЧ-инфекция с вторичными заболеваниями;
3) субклиническую;
4) вторичных заболеваний;
5) терминальную.
Приводим результаты клинического наблюдения.
В венерологическое отделение ГКБ №14 им. В.Г. Короленко по скорой помощи поступил пациент П., 31 год (медицинская карта №3637), с диагнозами «Сифилис? Микоз кожи? Пиодермия?» Как лицо без определенного места жительства больной обратился в социальный приют, откуда мобильной службой «Социальный патруль» был доставлен в приемное отделение ГКБ №14 им. В.Г. Короленко.
Больного беспокоили распространенная зудящая сыпь, общая слабость, длительная лихорадка, кашель. К врачам не обращался. Из анамнеза установлено, что пациент был судим и несколько лет находился в местах лишения свободы, злоупотреблял алкоголем, болел только бронхитом.
Общее состояние больного при поступлении средней степени тяжести. Беспокоили нарастающая слабость, лихорадка до 39 °С вечером. Тоны сердца приглушены, тахикардия до 100 ударов в минуту, артериальное давление 100/70 мм рт.ст. В легких дыхание жесткое, хрипов нет. Печень выступала из-под края реберной дуги на 2—3 см. Генерализованная лимфоаденопатия. Пастозность стоп. Потеря массы тела (за последние 2 года) составила 6—7 кг.
Status localis. Процесс на коже при поступлении в больницу носил распространенный, островоспалительный характер с преимущественным поражением гладкой кожи области крупных складок (подмышечных впадин, паховых складок, анальной области и половых органов). В подмышечных областях симметрично располагались инфильтрированные очаги ярко-красного цвета с четкими границами, на их поверхности — мокнутие с серозно-гнойным налетом. В углу рта слева определялось уплотнение до 1,0 см в диаметре с экссудативной коркой на поверхности. В области лобка, гениталий, паховых складках локализовались обширные очаги с яркой гиперемией, инфильтрацией, мацерацией, эрозиями, гнойным отделяемым с неприятным резким запахом, желтыми корками. В перианальной и перигенитальной областях с переходом на ягодицы и бедра располагались аналогичные поражения. На тыльной стороне кистей и стоп, а также голенях располагались единичные эктимоподобные очаги с рупиоидными корками. На предплечьях, бедрах, голенях, в области локтевых и коленных суставов — множественные псориазоподобные высыпания в виде мелких бляшек и сгруппированных плоских папул красного цвета с наслоением плотных серовато-белых корко-чешуек (см. рисунок). Рисунок 1. Клинические проявления распространенного кандидоза и пиодермии (поражения на коже) у больного СПИД. а — угол рта («заеды»); б — тыльная сторона кисти; в — область половых органов и парагенитальных прилежащих участков, в том числе паховых складок; г, д — подмышечные складки и соседние участки кожи; е — перианальные складки и область мошонки; ж — область локтевых суставов и частично предплечья (рупиоидные гнойные корки и трещины); з, и — область коленных суставов и голеней (пиогенные и псориазоформные наслоения корок и чешуек). На коже живота имелись множественные чесоточные ходы, сгруппированные парные папулы, экскориации. Зуд кожи умеренный, постоянный, усиливающийся в вечернее и ночное время.
Рисунок 1. Клинические проявления распространенного кандидоза и пиодермии (поражения на коже) у больного СПИД. а — угол рта («заеды»); б — тыльная сторона кисти; в — область половых органов и парагенитальных прилежащих участков, в том числе паховых складок; г, д — подмышечные складки и соседние участки кожи; е — перианальные складки и область мошонки; ж — область локтевых суставов и частично предплечья (рупиоидные гнойные корки и трещины); з, и — область коленных суставов и голеней (пиогенные и псориазоформные наслоения корок и чешуек). На коже живота имелись множественные чесоточные ходы, сгруппированные парные папулы, экскориации. Зуд кожи умеренный, постоянный, усиливающийся в вечернее и ночное время.
Результаты лабораторного обследования:
1) общий анализ мочи: цвет — светло-желтая, плотность — 1025, белок — 0,03‰, лейкоциты — 5—7 в поле зрения, эритроциты — 0—2 в поле зрения, слизь в значительном количестве, бактерий нет, уробилиноген — 35 мкмоль/л;
2) клинический анализ крови: гемоглобин — 117 г/л, эритроциты — 3,81·1012/л, лейкоциты — 6,0·109/л, палочкоядерные — 7%, сегментоядерные — 42%, эозинофилы — 6%, тромбоциты — 2,24·1011/л, моноциты — 2%, лимфоциты — 43%, скорость оседания эритроцитов — 37 мм/ч;
3) биохимический анализ крови: общий белок — 88 г/л, альбумин — 30 г/л, холестерин — 3,0 ммоль/л, мочевая кислота — 349 мкмоль/л, креатинин — 92 мкмоль/л, щелочная фосфатаза — 161 ЕД/л, глюкоза — 5,3 ммоль/л, аспартатаминотрансфераза — 30 ЕД/л, аланинаминотрансфераза — 13 ЕД/л, γ-глутамилтранспептидаза — 28 ЕД/л, билирубин общий — 4,1 мкмоль/л, мочевина — 4,9 ммоль/л;
4) в соскобе с пораженных участков кожи обнаружен чесоточный клещ;
5) в соскобах с пораженных участков кожи обнаружены почкующиеся дрожжеподобные клетки и мицелий гриба;
6) при анализе отделяемого из уретры и соскоба из прямой кишки патологических изменений не выявлено;
7) с использованием иммунного блота выявлен ВИЧ (№392421);
8) HBsAg и HCV не обнаружены;
9) рентгенография легких: свежих очагов изменений нет. Легочный рисунок значительно обогащен и деформирован за счет перибронхиального склероза во всех отделах, корни структурны, диафрагма и органы средостения расположены обычно.
Терапевтом установлены диагнозы: диффузный пневмосклероз, хронический бронхит, пневмосклероз, цирроз печени.
Основной клинический диагноз: распространенный кандидоз гладкой кожи, преимущественно крупных складок, пиодермия. ВИЧ-инфекция (стадия 4).
Сопутствующие заболевания: чесотка, цирроз печени, хронический бронхит.
Лечение в стационаре включало флуконазол 50 мг (по 4 таблетки 2 раза в день), цефтриаксон (по 1,0 г 2 раза в день внутримышечно в течение 7 сут), кальция глюконат 10% (10 мл внутримышечно в течение 10 сут), супрастин 2% (2 мл внутримышечно на ночь 10 сут), димедрол 0,05 г (по 1 таблетке 3 раза в день 10 сут), карсил 35 мг (по 1 таблетке 3 раза в день), нистатин 500 000 ЕД (по 2 таблетки 2 раза в день), ферроплекс 50 мг (по 1 драже 3 раза в день); местно — примочки с 0,2% раствором фурацилина на пораженные участки, 5% дерматоловая мазь и крем экодакс, мазь бензилбензоат натрия (4 дня вечером с последующей сменой нательного и постельного белья и его камерной обработкой).
На фоне терапии общее состояние больного без положительной динамики. Сохранялись высокая лихорадка (до 39,9 °С), слабость и кашель. Терапия неэффективна. 10.11.11 переведен в отделение для больных СПИД ИКБ №2 для дальнейшего лечения в условиях инфекционного отделения. После завершения курса терапии 18.12.11 переведен в Солнечногорскую туберкулезную больницу.
Таким образом, анамнестические данные (существующая 10 лет ВИЧ-инфекция), клинически выраженные обширные проявления кандидозной и бактериальной инфекции, общая слабость, лихорадка (39 °С), генерализованная лимфоаденопатия, потеря массы тела (6—7 кг за последние 2 года), отсутствие лечебного эффекта терапии указывали на наличие у больного СПИД.
В условиях существующего риска заражения ВИЧ-инфекцией у практикующего дерматовенеролога должна быть постоянная готовность не пропустить у больного маркеры ВИЧ-инфекции, особенно при атипичных клинических проявлениях разных дерматозов, особенно кандидоза бактериальной и вирусной инфекции [16].
Представленное наблюдение свидетельствует о влиянии фоновой ВИЧ-инфекции на активацию разных клинически выраженных аутоинфекций, что представляет определенные диагностические трудности.
Источник
Пиодермия – что такое?
Каждый человек на протяжении жизни сталкивается с гнойничковыми поражениями кожи. Импетиго, угри, сикоз, фурункулы, опрелость, рожистое воспаление – это неполный перечень форм пиодермии, нередко доставляющих массу неудобств. Некоторые виды легко передаются контактно-бытовым путем.
Вызывают пиодермии в основном стафилококки и стрептококки, превращая нормальную микрофлору кожи в патогенную.
Стафилококки поражают в большинстве случаев волосяные фолликулы, сальные и потовые железы, вызывая гнойно-экссудативную воспалительную реакцию с последующим образованием пустулы. Стрептококки поражают кожу, не проникая в ее придатки, и вызывают серозно-экссудативную воспалительную реакцию с образованием фликтены. Важную роль в развитии пиодермии играет состояние кожи и общее состояние организма.
Пиодермия бывает первичная и вторичная. Первая развивается как самостоятельное заболевание, вторая – как осложнение других кожных заболеваний.
Увеличивают риск развития пиодермии:
сухость кожи;
трещины;
микротравмы и расчесы (например, при дерматозах);
активное воздействие химических веществ (в т.ч. моющих средств);
несоблюдение правил личной гигиены.
Провоцировать развитие пиодермии могут: иммунодефицитные состояния, нарушения обмена веществ, дефицит витаминов и минералов в организме.
Наибольшую опасность пиодермии представляют у новорожденных, поскольку возможны генерализация инфекции и развитие сепсиса. Защитные механизмы у детей первого года жизни еще не могут давать полноценный иммунный ответ. Также большое значение имеют особенности кожи: у новорожденных тонкий и рыхлый роговой слой, прямое расположение протоков потовых желез и щелочная среда поверхности кожи. Все это также способствует распространению заболевания. Дополнительными факторами, которые могут влиять на развитие пиодермии у новорожденных, являются перегревание, редкая смена подгузника, нарушение правил гигиены.
У детей дошкольного и школьного возраста после стрептодермии возможны такие же осложнения, как и после других стрептококковых инфекций (ангина, скарлатина), возможно также развитие гломерулонефрита.
Важно! Лечение пиодермии должно проводиться под контролем врача, самолечение может вызвать обострение заболевания и последующие осложнения, поэтому строго противопоказано.
Виды и характеристики пиодермии
Поверхностные пиодермии:
I. Стафилодермии
1. Остиофолликулит
2. Фолликулит поверхностный
3. Сикоз вульгарный
4. Угри обыкновенные
5. Эпидемическая пузырчатка новорожденных
II. Стрептодермии
1. Импетиго стрептококковое:
а. заеда стрептококковая;
б. интертригинозное;
в. буллезное;
г. кольцевидное;
д. сифилидоподобное;
е. поверхностный панариций.
2. Сухая стрептодермия
III. Стрепто–стафилодермии
1. Импетиго вульгарное (смешанное)
Глубокие пиодермии
I. Стафилодермии
1. Глубокий фолликулит
2. Фурункул, фурункулез
3. Карбункул
4. Гидраденит
II. Стрептодермии
1. Целлюлит:
а. острый стрептококковый – рожа
2. Эктима обыкновенная
III. Стрепто–стафилодермии
1. Хроническая язвенная пиодермия
2. Шанкриформная пиодермия
Клинические проявления
Стафилодермии
Фолликулит – гнойное воспаление волосяного фолликула.
Остиофолликулит представляет собой мелкие фолликулярные поверхностно расположенные конусовидные пустулы с гнойными головками. Локализация: область сально-волосяных фолликулов. По краям пустулу обрамляет розовый ободок, шириной 1 мм. Чаще остиофолликулит возникает на лице, туловище и конечностях. Через 3–5 дней на месте пустул образуются корочки, которые затем отпадают.
Фолликулит поверхностный отличается большими размерами и глубиной поражения волосяного фолликула. Зона покраснения вокруг гнойничка составляет 2–З мм. Пустула плотная, гной густой, желтовато-зеленого цвета. Болезненность в местах высыпаний исчезает после вскрытия пустул.
Фолликулит глубокий – болезненные гнойнички до 1,5 см в диаметре, полностью захватывающие волосяной фолликул. Отличие от фурункула – отсутствие некротического стержня. При большой площади поражения кожи может возникать ухудшение общего состояния: лихорадка, головные боли, отклонения в лабораторных показателях крови.
Сикоз вульгарный – хронический гнойный процесс, отличающийся воспалением волосяных фолликулов в носогубной области, области шеи и подбородка, реже в других зонах. Чаще возникает у мужчин. На развитие сикоза может влиять частое бритье, хронический ринит, нарушения в работе нервной системы, внутренних органов и эндокринных желез, повышенная чувствительность к стафилококкам и продуктам их жизнедеятельности, наличие очагов инфекции (кариес, хронический тонзиллит). Заболевание отличается множественным высыпанием болезненных, иногда зудящих остиофолликулитов и фолликулитов, содержащих гной. Очаги сливаются, образуя большие участки воспаления. Процесс отличается хроническим течением. Общее состояние здоровья пациента не меняется, но эстетические дефекты могут причинять значительный дискомфорт.
Вульгарные угри – хроническое заболевание, поражающее сальные железы. Появляются обычно в пубертатный период и связаны с генетической предрасположенностью, снижением иммунитета, эндокринными нарушениями, фокальной инфекцией, заболеваниями желудочно-кишечного тракта. На развитие заболевания также влияет чрезмерное употребление углеводов.
Наиболее частая локализация – кожа лица, груди и спины, при тяжелом течении процесса вовлекаются плечи и верхняя треть предплечий. В результате закупорки устьев волосяных фолликулов образуются комедоны (черные точки), затем развивается папулезная форма, проявляющаяся розово-красными папулами полушаровидной или конической формы. В результате присоединения стафилококковой инфекции в центре образуется небольшая пустула, которая подсыхает с образованием корочки или вскрывается (пустулезная форма). Осложнение заболевания – некротическое акне, когда в глубине фолликула развивается некроз, а затем происходит образование струпа и осповидного рубца. Такого рода высыпания чаще возникают на лбу и висках. Особая форма заболевания – угри конглобатные (шаровидные). Возникают преимущественно у мужчин и локализуются в основном на спине. Для них характерно образование больших, часто множественных комедонов, окруженных воспалительным инфильтратом, с формированием вялого абсцесса, образованием фистулы и длительно незаживающих язвенных поверхностей.
Фурункул, фурункулёз – глубокая стафилодермия, отличающаяся гнойно-некротическим воспалением волосяного фолликула и окружающих тканей. Основная локализация: на лице, шее, плечах, бедрах или ягодицах. В начале в области волосяного мешочка возникает краснота и припухлость. Затем очаг превращается в узел конусовидной формы диаметром до 5 см, в центральной части которого через несколько дней появляется некротический стержень. После вскрытия фурункула выделяется гной, происходит отторжение некротического стержня и гнойно–кровянистого отделяемого. Образовавшаяся язвочка постепенно заживает с образованием рубца. Эволюция фурункула обычно занимает около 2 недель. Возможна хронизация процесса на протяжении длительного времени, когда множественные фурункулы находятся на разных стадиях развития и периодически появляются новые (фурункулез). Это состояние во многом связано с ослаблением иммунного статуса.
Одиночные фурункулы как правило не оказывают влияние на общее состояние здоровья пациента. При множественных фурункулах может повышаться температура, появляться недомогание, головные боли.
В случае локализации фурункулов на лице требуется срочное лечение, чтобы не допустить развитие серьезных осложнений: гнойного тромбофлебита лицевых вен, менингита, сепсиса или септикопиемии с образованием множественных абсцессов в различных органах и тканях.
Карбункул – гнойно-некротическое воспаление нескольких волосяных фолликулов с образованием гнойно-некротических стержней и воспалительного инфильтрата, локализованного в дерме и подкожной клетчатке. Размеры карбункула могут достигать 5–10 см в диаметре. Резко болезненный инфильтрат медленно размягчается, образуя несколько свищевых отверстий, через которые выделяется гной. На дне большой язвы визуализируются множественные некротические стержни, после их отторжения остается значительный дефект. Язва постепенно заживает, на ее месте остается обширный втянутый рубец.
Карбункулы протекают на фоне повышения температуры, резкихх болевых ощущений в очаге воспаления, более активных проявлений интоксикации, септических осложнений.
Гидраденит – гнойное воспаление апокриновых потовых желез, вызываемое стафилококками, проникающими в железы через протоки и микротравмы кожи, которые часто возникают при бритье. Гидраденит развивается медленно, возникает с одинаковой частотой, как у мужчин, так и у женщин. Основная локализация в подмышечных впадинах.
Воспаление начинается с болезненного узла размером с горошину в толще кожи. Через 2–3 суток уплотнение разрастается до 2 см в диаметре, кожа в месте воспаления становится багрово-красной. Одновременно около основного инфильтрата возникает несколько узлов, которые быстро сливаются в плотный болезненный конгломерат, который выступает на поверхности в виде сосков. Отечность увеличивается, узлы нагнаиваются и вскрываются, из отверстия выделяется больше количество гнойного отделяемого. Созревание гидраденита протекает на фоне повышения температуры, недомогания. У людей, страдающих избыточным весом, сахарным диабетом, дисфункцией половых желез, гидраденит может переходить в хроническую форму.
Эпидемическая пузырчаткановорожденных – контагиозная поверхностная стафилодермия, которая обычно развивается на первой неделе жизни новорожденного. Источником заражения может быть персонал и пациенты родильного дома. Процесс проявляется множественными распространенными буллезными высыпаниями. По характеру высыпания разнообразные: одновременно могут появляться фликтены с серозным содержимым, везикулы с серозно-гнойным экссудатом или отечные участки покраснений с эрозиями на месте вскрывшихся пузырей. Основная локализация: на животе, спине, крупных складках. На месте вскрывшихся высыпаний появляются многочисленные серозно-гнойные корки. Заболевание протекает на фоне повышения температуры тела, нарушения общего состояния (плаксивость, потеря аппетита, рвота), изменения параметров крови.
Стрептодермии
Импетиго стрептококковое – заразное кожное заболевание, которое возникает чаще у женщин и детей, в связи с тем, что у них более нежная кожа и тонкий роговой слой. Представляет собой поверхностные пузырные элементы, наполненные серозно-гнойным содержимым. Поверхность элементов ненапряженная, спавшаяся в центре. По периферии фликтен могут возникать небольшой отек и покраснение, указывающие на тенденцию к периферическому росту. Элементы локализуются в основном на лице, реже на туловище и конечностях. Разновидности стрептококкового импетиго: щелевидное импетиго, стрептококковая заеда; буллезное импетиго; кольцевидное импетиго; сифилоподобное импетиго; поверхностный панариций.
Сухая стрептодермия развивается чаще у детей и подростков. Характеризуется появлением на коже розово-красных пятен 3-4 см в диаметре, покрытых белесоватыми чешуйками. В очагах поражения появляется небольшой зуд и сухость кожи.
Целлюлит – глубокое воспалительное поражение кожи и подкожной клетчатки. Оно сопровождается покраснением, отеком тканей и болезненностью. Целлюлит обычно вызывается стрептококками группы А и золотистым стафилококком. Чаще локализуется на ногах, хотя может поражать и другие части тела. Проявляется разлитым островоспалительным покраснением с размытыми краями, область воспаления горячая и болезненная при пальпации. Область покраснения может быть разной: малой (локализованной), например, целлюлит пальца, и обширной, захватывающей все плечо или ягодицу, например, целлюлит постинъекционный. Для целлюлита характерны крупные отечные округлые пятна с нечеткими границами.
Рожа– острая форма целлюлита, протекающая с вовлечением в воспалительный процесс лимфатической ткани. Локализация – ноги, лицо, ушные раковины. Рожа нижних конечностей обычно возникает у пациентов старшего возраста на фоне гипостатических явлений (варикозного расширения вен, лимфостаза и др.). В зоне воспаления появляется чувство распирания, жжение, боль. Отмечается недомогание, головная боль, повышение температуры тела до 38–40° С. Появляется покраснение, которое за несколько часов переходит в яркую эритему с отеком и инфильтрацией кожи, отличающуюся четкими неровными контурами. Пораженный участок кожи напряжен, горячий на ощупь, могут появляться пузыри, часто с геморрагическим содержимым.
Обострения заболевания обусловлены наличием в организме очага хронической стрептококковой инфекции. Среди осложнений рожи: некрозы, абсцессы, флегмоны, флебиты, сепсис, отит, мастоидит, гнойный менингит.
Эктима вульгарная – язвенная, глубокая форма стрептодермии. Заболевание начинается с появления фликтены или глубокой эпидермальной пустулы, быстро подсыхающей в корку. Под коркой образуется болезненный язвенный дефект округлой или овальной формы с возвышающимися отечными краями и кровоточащим дном со слизисто-гнойным отделяемым. Эктима очищается от гноя и заживает в течение длительного времени, образуя глубокий рубец. Процесс может осложняться гангренизацией в области язвы (эктима гангренозная) или обширным распадом подлежащих тканей – эктима проникающая или сверлящая. Основная локализация – область голеней, реже – ягодицы, бедра, туловище. Как правило, образования единичны.
Смешанные стрепто-стафилодермии
Импетиго вульгарное (смешанное). Очень заразное заболевание. На фоне покраснения и воспаления на коже возникают фликтены, остиофолликулиты и фолликулиты. С развитием патологического процесса на коже образуются эрозии неправильной формы с розово-красным слегка кровоточащим дном и затем толстые «медовые» корки. Очаги вульгарного импетиго могут сливаться, поражая большие участки кожи, и распространяться на здоровые участки. Основная локализация – лицо, конечности. Прогноз обычно благоприятный: на 5–7 день корки отпадают, оставляя слегка шелушащееся красноватое пятно, которое исчезает, не оставляя следов.
Атипичные хронические пиодермии
К ним относятся:
- язвенная атипическая пиодермия (хроническая пиококковая язва) и шанкриформная пиодермия; – хроническая абсцедирующая пиодермия и инверсные конглобатные угри.
Все формы атипической пиодермии имеют разные этиологию и патогенез. Нет связи между видом возбудителя и формой пиодермии. Развитие хронических пиодермий связано не столько с инфекционным фактором, сколько с измененной реактивностью макроорганизма и выраженностью иммунных нарушений.
У всех пациентов с хроническими атипическими пиодермиями наблюдается снижение неспецифической сопротивляемости организма.
Общие признаки хронических атипических пиодермий:
иммунодефицит;
хроническое течение;
гранулематозная структура инфильтрата в коже;
высокая чувствительность кожи.
Хронические атипические пиодермии могут развиваться как последствия обычных пиодермий либо травм кожи, осложненных пиококковой инфекцией.
Причины возникновения пиодермии
На коже всегда находятся нейтральные, условно-патогенные и патогенные микроорганизмы. Это грибки и бактерии, которые не проникают в глубокие ткани и не провоцируют развитие инфекции. Ослабление иммунитета может активировать размножение патогенных и условно-патогенных микроорганизмов и повреждение различных слоев кожи.
Дерматоскопия. Обследование кожных образований с помощью прибора – дерматоскопа. Он позволяет увидеть высыпания в многократном увеличении, выявить отличительные признаки различных видов пиодермий и провести дифференциальную диагностику;
Лабораторное исследование содержимого высыпаний для выявления возбудителя и на чувствительность микроорганизмов к антибактериальной терапии;
Лабораторное исследование показателей крови. Дополнительно может проводиться серологическая диагностика для выявления специфических антител, которые вырабатывает организм в ответ на инфекцию. Исследование крови также требуется для исключения венерической инфекции.
При нехарактерных симптомах необходимо исключить заболевания с похожей симптоматикой. Поэтому дополнительно может рекомендоваться консультация аллерголога-иммунолога, ревматолога или инфекциониста.
Лечение пиодермии
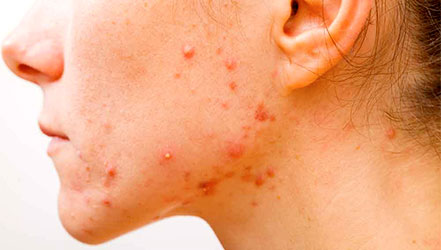
Основные принципы:
Устранить причину заболевания с помощью антибактериальной терапии.
Устранить провоцирующие факторы: коррекция углеводного обмена, восстановление баланса витаминов и минералов, устранение источника хронической инфекции, иммуностимулирующая терапия.
Остановить распространение инфекции.
Антибактериальная терапия может быть общей (системной) или местной (топической).
Когда назначается системная антибактериальная терапия?
Множественные быстро распространяющиеся пиодермии, невосприимчивые к наружной терапии;
При увеличении и болезненности лимфоузлов;
При повышении температуры тела, появлении озноба, недомогания или слабости;
Локализация кожных образований на лице;
Выбор антибиотика в каждом случае проводится под строгим контролем лечащего врача по результатам проведенных обследований.
Когда назначается местная терапия?
В зависимости от глубины и степени поражения кожи:
Если острые поверхностные пиодермии сопровождаются образованием поверхностных пустул, они подлежат вскрытию и немедленной наружной обработке антисептиками;
Глубокие пиодермии в стадии инфильтрации требуют применения разрешающей терапии для усиления гиперемии в очаге и ускорения процесса саморазрешения инфильтрата или быстрого абсцедирования;
Хирургическое лечение проводится в случае появления признаков абсцесса глубоких пиодермий.
При появлении активных грануляций рекомендуется использование повязок с антисептическими мазями и биостимуляторами.
Профилактика пиодермии
Общие рекомендации:
тщательное соблюдение личной гигиены;
своевременная обработка повреждений
