Перфорация кишечника при колите

Перфорация толстой кишки – это сквозное повреждение стенки толстого кишечника, при котором содержимое органа попадает в брюшную полость. Проявляется интенсивным болевым синдромом, напряжением мышц брюшной стенки, вздутием живота, тошнотой, рвотой, отсутствием аппетита, тахикардией и гипертермией. Является неотложным состоянием, требующим проведения экстренной операции. При отсутствии лечения осложняется перитонитом. Существует высокая вероятность летального исхода. Диагностируется на основании симптомов и данных обзорной рентгенографии. Лечение – ушивание перфорационного отверстия, резекция кишки с созданием прямого анастомоза либо наложение колостомы.
Общие сведения
Перфорация толстой кишки – нарушение целостности стенки кишечника, сопровождающееся выходом кишечного содержимого в брюшную полость. По данным исследователей, перфорация толстой кишки является второй по распространенности причиной появления свободного газа в брюшной полости после прободения желудка и двенадцатиперстной кишки. Чаще возникает в области слепой кишки, реже выявляется в других отделах толстого кишечника. Мужчины страдают чаще женщин. Из-за большого количества бактерий в толстом кишечнике перфорация толстой кишки быстро осложняется развитием бактериального перитонита. Уровень смертности при прободениях данного анатомического отдела кишечника достигает 50%. Особенно часто неблагоприятный прогноз отмечается при развитии перфорации у лиц пожилого возраста. Лечение осуществляют специалисты в области оперативной проктологии и абдоминальной хирургии.

Перфорация толстой кишки
Причины
Выделяют перфорацию толстой кишки травматического и нетравматического генеза. Первое место по распространенности среди причин развития нетравматических перфораций занимают острые дивертикулиты (45-50% от общего количества случаев), обычно осложняющиеся формированием абсцессов. Реже встречается перфорация толстой кишки при колоректальном раке. Нарушение целостности стенки кишечника при онкологическом заболевании может становиться следствием распада опухоли либо возникать в результате обтурации просвета кишечника, давления каловых масс на стенку кишки, нарушения ее кровоснабжения и последующего некроза.
Кроме того, перфорация толстой кишки может наблюдаться при обтурации кишечника неонкологической природы, болезни Крона, язвенном колите и токсическом мегаколоне. В отдельных случаях причиной прободения становятся медицинские процедуры, например, колоноскопия или ректороманоскопия. Частота подобных осложнений, по данным исследователей, составляет примерно 0,2%. Фактором, увеличивающим вероятность нетравматической перфорации толстой кишки любого генеза, является прием иммунодепрессантов и некоторых гормональных препаратов. Травматические прободения толстой кишки возникают при колотых, резаных, рубленых и рваных ранах, а также при закрытых повреждениях зоны живота и рассматриваются в статье «Травмы живота».
Симптомы перфорации
Для прободения толстой кишки характерна клиническая симптоматика острого живота. Пациенты жалуются на интенсивные боли, придерживают живот руками, щадят его при дыхании, стараются сохранять неподвижность, принимая вынужденное положение на боку или на спине с согнутыми ногами. Температура тела больных с перфорацией кишечника повышена сначала до субфебрильных, а затем до фебрильных цифр. Отмечаются слабость, бледность кожи, тошнота, рвота, уменьшение количества мочи, тахикардия и нарушения дыхания. Живот вздут, передняя брюшная стенка напряжена. Боли усиливаются при пальпации, особенно сильная болезненность выявляется в зоне прободения.
Через некоторое время после перфорации толстой кишки интенсивность болевого синдрома уменьшается, поскольку рецепторы брюшины адаптируются к патологическим изменениям в брюшной полости. При развитии перитонита боли и напряжение брюшной стенки усиливаются, становятся разлитыми, распространяющимися на все отделы живота. При перкуссии печени у пациентов с перфорацией толстой кишки определяется исчезновение печеночной тупости, свидетельствующее о наличии газа в брюшной полости. В отлогих местах живота может выявляться притупление звука, обусловленное наличием жидкости. При аускультации определяется ослабление либо исчезновение кишечных шумов вследствие нарушений перистальтики.
При наличии дивертикулита, осложнившегося абсцессом с последующей перфорацией толстой кишки, во время пальцевого исследования прямой кишки или пальпации области живота может выявляться инфильтрат. В некоторых случаях (обычно – при злокачественных опухолях или образовании спаек) перфорация толстой кишки происходит не в брюшную полость, а в близлежащий орган, например, во влагалище либо мочевой пузырь. В подобных случаях образуется кишечно-влагалищный или кишечно-пузырный свищ, сопровождающийся выделением газов и кишечного содержимого из уретры или влагалища.
Особенности клинической картины перфорации толстой кишки зависят от уровня прободения, размера перфорационного отверстия, наличия или отсутствия обструкции толстого кишечника. Как правило, проксимальное поражение толстой кишки протекает тяжелее из-за быстрой диссеминации жидкого кишечного содержимого по брюшной полости. Исключением являются случаи, когда причиной перфорации толстой кишки становится обструкция кишечника. В подобных случаях периоды ложного благополучия, обусловленные уменьшением давления содержимого на кишечную стенку, выражены ярче, чем обычно. Иногда перфорация толстой кишки протекает с нечетко выраженной симптоматикой из-за небольшого размера перфорационного отверстия либо близости сальника, препятствующего выходу содержимого в брюшную полость.
Осложнения
Из-за значительного количества бактерий в содержимом кишечника при перфорации толстой кишки перитонит обычно развивается быстрее, чем при повреждении других отделов ЖКТ. Наблюдаются рвота кишечным содержимым и нарушения гемодинамики с падением артериального давления. Отмечаются грубые нарушения деятельности различных органов и систем, в том числе – печени, почек, сердечно-сосудистой системы и головного мозга. Возникают расстройства всех видов обмена. При усугублении явлений перитонита у больных с перфорацией толстой кишки может развиваться острая печеночная недостаточность. При отсутствии лечения наступает летальный исход. Значительная часть больных погибает даже при проведении квалифицированных оперативных вмешательств и реанимационных мероприятий.
Диагностика
Перфорация толстой кишки диагностируется врачом-проктологом на основании жалоб, данных физикального осмотра, инструментальных и лабораторных исследований. Постановка диагноза «перфорация толстой кишки», как правило, не вызывает затруднений. Симптомы острой абдоминальной катастрофы дополняются данными рентгенологических исследований, свидетельствующих о наличии свободного газа в брюшной полости. На обзорных рентгенограммах, выполненных в положении стоя, газ обычно хорошо просматривается под диафрагмой. При невозможности выполнить рентгенографию в положении стоя пациента с подозрением на перфорацию толстой кишки укладывают на бок и оставляют на несколько минут, чтобы газ успел переместиться и лучше просматривался на снимках.
При перфорации толстой кишки, возникшей вследствие кишечной непроходимости, на снимках могут обнаруживаться чаши Клойбера (затемнения в виде перевернутых чаш с горизонтальным уровнем жидкости под раздутыми газом участками кишечника). В сомнительных случаях осуществляют перитонеальный лаваж с последующим исследованием жидкости на содержание крови, кишечного содержимого, бактерий и лейкоцитов. Лабораторные анализы в первые часы после перфорации толстой кишки обычно малоинформативны. Отмечается лейкоцитоз со сдвигом влево. При развитии перитонита выявляются электролитные расстройства. При нарушении функций печени и развитии острой почечной недостаточности обнаруживаются соответствующие изменения со стороны крови и мочи.
Лечение перфорации
При перфорации толстой кишки показано экстренное хирургическое вмешательство (за исключением случаев прободения в другой орган). Из-за увеличения риска развития летального исхода при задержке операции средняя продолжительность предоперационной подготовки в подобных случаях составляет всего 2-4 часа. Лечебную тактику определяют с учетом причины возникновения и локализации перфорации толстой кишки, выраженности перитонита и некоторых других факторов. Обычно выполняют промывание брюшной полости и наложение колостомы. При отсутствии признаков перитонита и небольшом перфорационном отверстии, ограниченном сальником, в отдельных случаях допустимо ушивание перфорационного отверстия или резекция толстой кишки.
Операцию по поводу перфорации толстой кишки проводят под эндотрахеальным наркозом, на фоне внутривенного переливания растворов электролитов. Брюшную полость дренируют. В послеоперационном периоде осуществляют контроль пульса, давления и почасового диуреза. При выраженной кровопотере пациентам с перфорацией толстой кишки производят переливания крови и кровезаменителей. Внутривенно вводят антибиотики широкого спектра действия. Продолжают инфузии растворов электролитов для восстановления водно-солевого и кислотно-щелочного баланса. При повторном появлении симптомов перитонита больным с перфорацией толстой кишки выполняют релапаротомию. При образовании кишечных свищей экстренная операция не требуется, допустимо плановое обследование. Лечебную тактику определяют с учетом причин развития свищевых ходов.
Прогноз и профилактика
Прогноз при перфорации толстой кишки в целом неблагоприятный, более половины больных с данной патологией погибает от перитонита. Наиболее значимым фактором является период с момента появления первых симптомов до момента проведения оперативного вмешательства. Чем длиннее этот временной отрезок, тем ниже шансы на благополучный исход. В числе других обстоятельств, влияющих на прогноз при перфорации толстой кишки – возраст больного (чем старше пациент, тем ниже вероятность благоприятного исхода) и наличие или отсутствие тяжелой соматической патологии.
Источник
Осложнения НЯК подразделяются на местные и общие (системные). К местным относятся перфорация, токсическая дилатация (токсический мегаколон), кишечные кровотечения, стриктуры прямой или толстой кишки, парапроктиты, свищи, трещины, перианальное раздражение кожи и рак толстой кишки.
Системные осложнения связаны с внекишечными проявлениями язвенного колита.
О причинах, диагностике и видах язвенного колита можно прочитать в статье Язвенный колит .
О методах лечения НЯК читайте здесь.
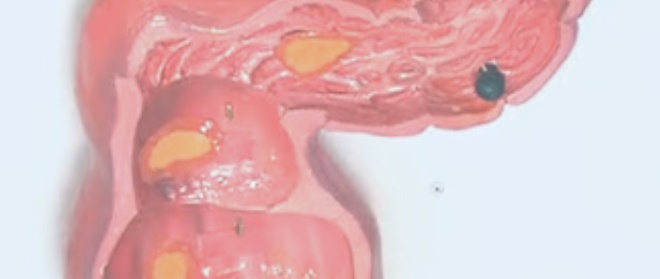
Перфорация
Перфорация стенки кишки возникает при ее расширении, истончении. Отверстие обычно располагается в сигмовидной кишке или в области селезеночного изгиба.
Чаще перфорации множественные и проникают в брюшную полость, реже они одиночные и прикрытые. При впервые возникшем язвенном колите частота перфорации не превышает 4 %. Тяжелый, длительно протекающий НЯК осложняется перфорацией примерно в 10 % случаев.
Диагностика этого осложнения довольно затруднительна, так как оно вызывает тяжелое состояние больного, и не всегда удается получить от него информацию о беспокоящих его симптомах. Недостаточно информативны и результаты физикального исследования (для перфорации характерны симптомы раздражения брюшины).
Установить диагноз перфорации кишечника помогает рентгенологическое исследование, при котором в брюшной области обнаруживается свободный газ.
Токсическая дилатация (токсический мегаколон) толстой кишки
Это тяжелое осложнение НЯК, которое развивается в 5-10 % случаев.
К развитию токсической дилатации приводят
- поражение нервно-кишечного аппарата кишечника,
- воспалительное повреждение гладких мышц кишечной стенки,
- гипокалиемия с нарушением мышечного тонуса,
- инфекция (сальмонеллез, шигеллез, иерсиниоз и др.),
- изъязвление,
- токсемия,
- диагностические манипуляции (рентгенологическое исследование, колоноскопия),
- нерациональная лекарственная терапия (назначение опиоидных препаратов, антихолинергических средств).
Некоторые исследователи отмечают влияние стероидной терапии, холинергических средств на развитие данного синдрома.
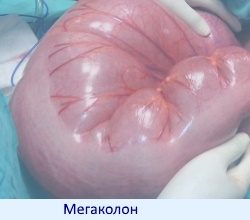 Токсическим мегаколоном называется паралич гладкомышечной мускулатуры кишечника который развивается из-за тяжелого воспалительного процесса. Часто бывает результатом необдуманного назначения препаратов, снижающих двигательную активность кишечника (кодеина, лоперамида, антихолинергических и других средств) для лечения диареи при остром течении язвенного колита, которое может спровоцировать токсическое растяжение толстой кишки.
Токсическим мегаколоном называется паралич гладкомышечной мускулатуры кишечника который развивается из-за тяжелого воспалительного процесса. Часто бывает результатом необдуманного назначения препаратов, снижающих двигательную активность кишечника (кодеина, лоперамида, антихолинергических и других средств) для лечения диареи при остром течении язвенного колита, которое может спровоцировать токсическое растяжение толстой кишки.
Точно так же как и применение слабительных средств при наличии запоров у больных НЯК, особенно на фоне гипокалиемии, может быть причиной появления признаков токсического мегаколона.
Токсический мегаколон толстой кишки проявляется
- резким ухудшением состояния больного,
- нарастанием интоксикации,
- заторможенностью реакций,
- повышением температуры тела более 38,8⁰С,
- снижением частоты стула,
- увеличением живота,
- ослаблением перистальтических кишечных шумов,
- метеоризмом,
- незначительном напряжением мышц передней брюшной стенки,
- тахикардией более 120 уд/мин.,
- лейкоцитозом свыше 10,6х10⁹/л,
- анемией.
Наиболее важный метод в диагностике этого осложнения — обзорное рентгенологическое исследование брюшной стенки. Оно проводится в положении больного лежа на спине. Характерный рентгенологический признак этого осложнения — значительно расширение ободочной кишки от 5 до 16 см, в среднем на 9 см.
Как правило, наибольшему расширению подвержена поперечная ободочная кишка. И в приблизительно 50 % случаев оно устраняется оперативным вмешательством. Прямая кишка расширению не подвергается.
Прогноз при этом осложнении очень серьезный, особенно при одновременном возникновении токсической дилатации и перфорации толстой кишки.
Консервативная терапия токсического мегаколона проводится обычно в течение 24 часов.
Больного переводят на парентеральное питание.
Отменяют все лекарственные препараты, вводившиеся перорально (через рот).
Задача консервативной терапии — коррекция водно-электролитного баланса, дефицита белка и анемии. Обязательно назначают антибиотики, глюкокортикоиды в ударных дозах. Необходимо проводить постоянный контроль состояния больного. Обязателен контроль диуреза. Важным является проведение УЗИ и рентгенологического контроля состояния дилатированной ободочной кишки.
Если у больного с тяжелым течением язвенного колита не удается достичь положительной динамики в течение 2-3 дней, то ему показана срочная хирургическая операция.
Кишечные кровотечения
Кровотечения как осложнение при НЯК необходимо отличать от выделения алой крови с калом при обычном течении язвенного колита.
При этом осложнении кровь из ануса выделяется сгустками. Массивное кровотечение при язвенном колите развивается не более чем у 1 % больных. Причинами, вызывающими кишечное кровотечение, могут быть разрастания грануляционной ткани на дне язвы, васкулиты дна и краев язв.
Эти изменения сопровождаются некрозом стенки сосудов, флебитами, ведут к резкому сужению вен слизистой, подслизистой и мышечной оболочек кишки, расширению их просвета с образование сосудов, напоминающих широкие лакуны или сосуды кавернозного типа, которые подвергаются разрыву и дают массивные кровотечения.
Хирургическое лечение необходимо больному с кишечным кровотечение в том случае, если для стабилизации состояния больного требуется введение крови в объеме, превышающем 3000 мл в течение 24 часов.
Стриктуры прямой или толстой кишки
Обнаруживаются приблизительно у 10 % больных с язвенным колитом. У трети пациентов препятствие локализуется в прямой кишке. При наличии стриктур толстой кишки всегда возникает потребность проведения дифференциального диагноза с раком толстой кишки или болезнью Крона.
Воспалительные полипы толстой кишки
Полипы диагностируются при эндоскопическом и рентгенологическом исследовании. Характерным признаком этого осложнения, выявляемого при ирригоскопии, служит наличие множественных дефектов наполнения по ходу кишечной стенки. Диагноз псевдополипоза подтверждается гистологически.
Системные осложнения
Системными называются осложнения, которые поражают различные системы и органы человека. Они встречаются у значительной части больных с тяжелой формой НЯК. Большинство осложнений имеет аутоиммунную природу и является показателем активности патологического процесса. Эти осложнения язвенного колита делят на две группы: связанные с колитом и не зависящие от него.
Внекишечные осложнения НЯК
При язвенном колите могут проявляться как кишечные, так и внекишечные заболевания. Необходимо знать о возможных симптомах, которые на первый взгляд не связаны с кишечником. Это позволит насторожиться, пройти обследование и диагностировать серьезное воспаление кишечника как можно раньше.
Такие проявления болезни возникают у 30 % пациентов, страдающих от НЯК. Наблюдается определенная зависимость между внекишечными проявлениями, протяженностью поражения толстой кишки и тяжестью заболевания.
Поражения органа зрения
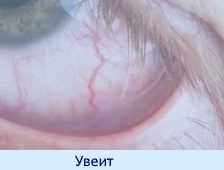 Заболевания глаз встречаются в 13-30 % случаев.
Заболевания глаз встречаются в 13-30 % случаев.
Возможные заболевания:
- эписклерит;
- увеит;
- ретробульбарный неврит;
- иридоциклит;
- кератит;
- облитерирующий артериит сетчатки.
Из этих заболеваний чаще всего встречается увеит. Причем нередко глазные симптомы определяются за много лет до проявления кишечных симптомов неспецифического язвенного колита.
Обострение глазных болезней развивается на фоне тяжелых обострений язвенного колита и может привести даже к слепоте. Причем патология глаз может сохраняться и в периоды ремиссии основного заболевания.
Симптомы поражения глаза:
- длительное покраснение глаза;
- деформация зрачка;
- появление “мушек” перед глазами,
- ухудшение остроты зрения,
- появление вспышек и мерцания перед глазами,
- форма предметов искажается,
- зрение затуманивается,
- трудности при чтении,
- ухудшение сумеречного зрения, нарушение цветоощущения.
Кожные проявления и поражения слизистой оболочки полости рта
Эти осложнения встречаются у 15 % людей с болезнью язвенный колит и их течение связано непосредственно с обострениями этого заболевания.
Этот вид осложнений проявляется следующими заболеваниями:
- узловатая эритема;
- некротическая пиодермия;
- афтозный стоматит;
- гингивит;
- изъязвления нижних конечностей (многоформная эритема);
- псориаз.
Стоматит
Поражение слизистой оболочки полости рта чаще проявляется у больных
- с анемией,
- с дефицитом массы тела,
- с авитаминозом.
Это заболевание относительно часто встречается при НЯК. Прогрессирование болезни может привести к развитию гангренозного стоматита.
Узловатая эритема
Это осложнение часто сочетается с артритом (хроническое воспаление суставов) и довольно часто является первым проявлением язвенного колита.
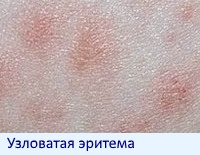
Проявляется узловатая эритема такими симптомами, как:
- появление плотных узлов разного диаметра от 5 мм до 5 см,
- над узлами кожа красная и гладкая,
- узлы немного возвышаются над общим кожным покровом, но четких границ не наблюдается,
- ткани вокруг узлов отекают,
- узлы вырастают очень быстро, но, увеличившись до определенного размера, они прекращают расти,
- боль при пальпации,
- через 3-5 дней узлы меняют цвет, кожа становится буроватой, потом синеет и постепенно желтеет,
- узлы чаще появляются на передней поверхности голеней,
- чаще всего заболевание начинается остро, с лихорадкой.
Гангренозная пиодермия
Кожа поражается на фоне тяжелого течения болезни, чаще всего на голенях и в области грудины. Появление этого осложнения позволяет сделать выводы о развитии сепсиса (заражения крови).
Другие кожные осложнения
В последнее время описываются такие осложнения НЯК, как
- очаговый дерматит,
- фурункулы,
- поверхностные кожные абсцессы,
- изъязвления кожи,
- кожные высыпания (макулярные, папулезные, пустулезные, уртикарные).
Поражения суставов и позвоночника
Эти осложнения возникают у 20-60 % больных язвенным колитом. Они проявляются чаще при хронической форме заболевания.
Диагнозы, которые могут быть следствием язвенного колита:
- остеопатия;
- перифирические артриты;
- анкилозирующий спондилит;
- артралгия;
- сакроилеит.
Боли в суставах
Артриты (болезнь суставов) встречаются одинаково часто как у взрослых, так и у детей, как у мужчин, так и у женщин. При язвенном колите чаще поражаются суставы верхних конечностей и мелкие суставы, при болезни Крона — коленные и голеностопные суставы.
Это осложнение возникает, как правило, при значительном поражении ободочной кишки. Обострения заболевания в 60-70 % случаев связаны с обострениями НЯК.
Основными симптомами являются:
- опухание суставов;
- болезненность;
- покраснение кожи над суставами;
- выпот в синовиальную полость.
При каждом обострении, как правило, поражается не более трех суставов. Причем от приступа к приступу могут страдать разные суставы.
Боль в спине
Анкилозирующий спондилит нередко сочетается с периферическим артритом, увеитом и псориазом.
Основными симптомами спондилита являются:
- боль в спине;
- малоподвижность позвоночника;
- улучшение состояния при движении и выполнении упражнений.
Заболевание может прогрессировать и при ремиссии язвенного колита и нередко приводит к инвалидности.
Поражения печени
Часто язвенный колит сопровождают такие заболевания, как:
- жировой гепатоз печени;
- абсцесс печени;
- камни желчного пузыря;
- склерозирующий холангит.
Жировой гепатоз печени
По частоте жировой гепатоз печени занимает первое место. Процесс не прогрессирует и нет тенденции трансформации его в цирроз печени. Строгое соблюдение режима питания, нормализация массы тела, нормальное содержание белка, витаминов и микроэлементов крови значительно улучшает состояние больного и положительно влияет на течение заболевания.
При этом осложнении следует особенно внимательно относиться к введению и длительности парентерального питания, так как вводимые при этом растворимые аминокислоты могут оказывать токсическое действие на печень.
Склерозирующий холангит
Одно из самых грозных осложнений НЯК. В его развитии имеют большое значение наследственные и иммунологические факторы.
Для него характерны воспалительный фиброз, стриктуры внепеченочных и внутри- печеночных желчных протоков, может сопровождаться панкреатитом. Данная патология встречается чаще у молодых мужчин и проявляется следующими симптомами:
- кожный зуд;
- лихорадка;
- боли в правом подреберье.
Камни в желчном пузыре
Желчнокаменная болезнь развивается при язвенном колите, как следствие нарушения всасывания желчных кислот в тощей кишке из-за хронической диареи.
Мочекаменная болезнь
Тяжесть заболевания напрямую связана с протяженностью поражения тощей кишки. При диарее происходит связывание желчных кислот и кальция , а пищевые оксалаты остаются в просвете кишки и интенсивно всасываются при повышенной проницаемости слизистой оболочки кишечника.
Изменения в крови
Как правило, при язвенном колите развивается железо-дефицитная анемия, В₁₂-дефицитная анемия, аутоиммунная гемолитическая анемия.
При НЯК увеличивается риск развития флеботромбозов. Причиной этого является высокий уровень фибриногена в острую фазу заболевания и низкая концентрация антитромбина.
К внешним факторам, провоцирующим это осложнение, относятся гидратация, постельный режим, парентеральное питание.
Может отмечаться тромбоз печеночных вен, эмболия легочной артерии, которые могут быть причиной смерти при воспалительных заболеваниях кишечника.
Редкие внекишечные осложнения при язвенном колите
В медицинской практике отмечены относительно редкие случаи заболеваний, развитие которых также непосредственно связано с язвенным колитом:
- бронхолегочные заболевания (легочный фиброз, бронхит, бронхоэктазы),
- заболевания сердца (миокардит, перикардит, септический эндокардит).
При развитии этих заболеваний и неэффективности их лечения следует провести обследование желудочно-кишечного тракта, так как если они являются осложнениями его воспаления, то без комплексной терапии невозможно достичь хорошего результата.
data-matched-content-rows-num=”4,2″
data-matched-content-columns-num=”1,2″
data-matched-content-ui-type=”image_stacked”
data-ad-format=”autorelaxed”>
Источник
