Пеленочный дерматит осложненный кандидозом фото
Кандидозный дерматит вызывается микроскопическим грибком из рода Candida. Поверхность кожи населяет огромное количество различных бактерий и грибков. Большинство из них не представляет опасности для здоровья и даже необходимы человеческому телу для правильного функционирования. В то же время, некоторые вызывают инфекции, если начинают бесконтрольно размножаться. Грибок Candida – один из таких потенциально опасных микроорганизмов. Когда их образуется слишком много, развивается инфекция кожи, кандидозный дерматит, и чаще всего поражаются кожные складки, реже кожа на лице и на руках.
Кандидозный дерматит 10 фото с описанием
Кандидозный дерматит в кожной складке

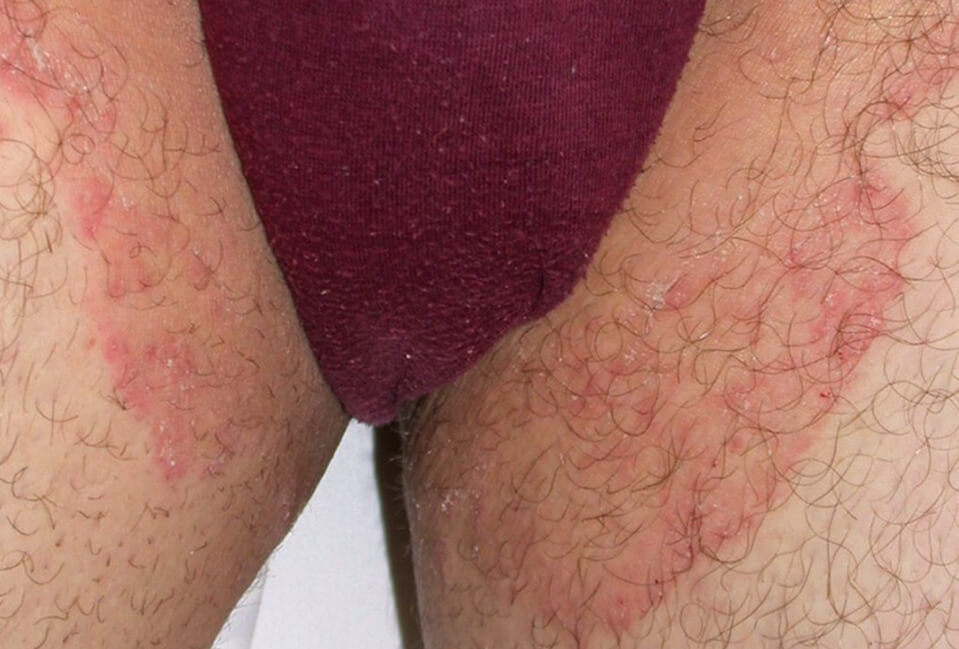
Кандидозный дерматит в паховой складке
Кандидозный дерматит в паху
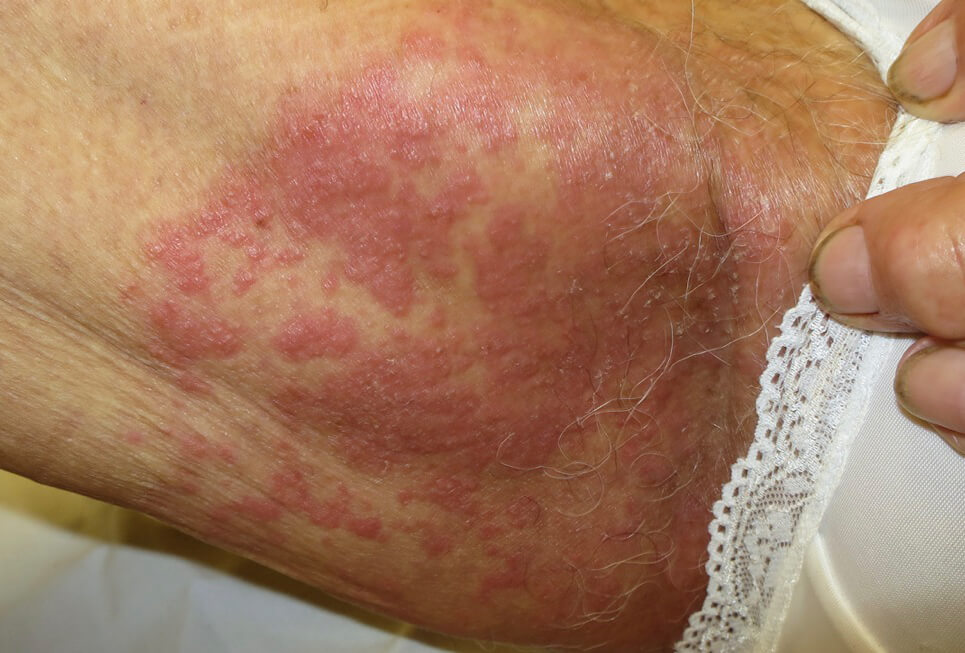
Кандидозный дерматит в подмышечной впадине
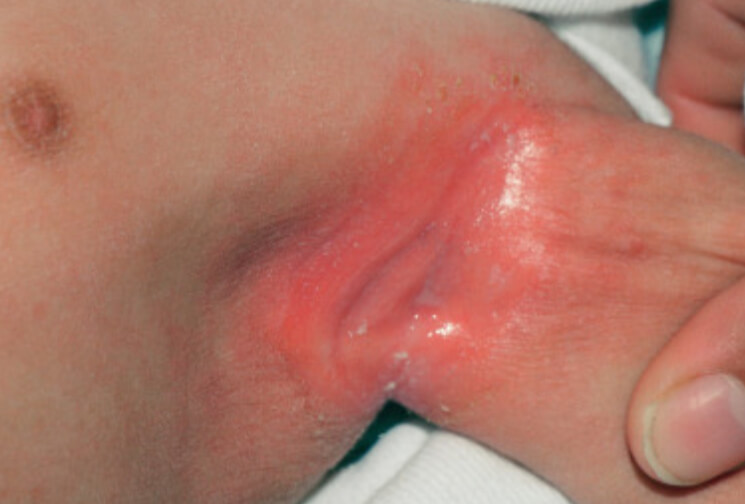
Кандидозный дерматит в подмышечной впадине у ребенка
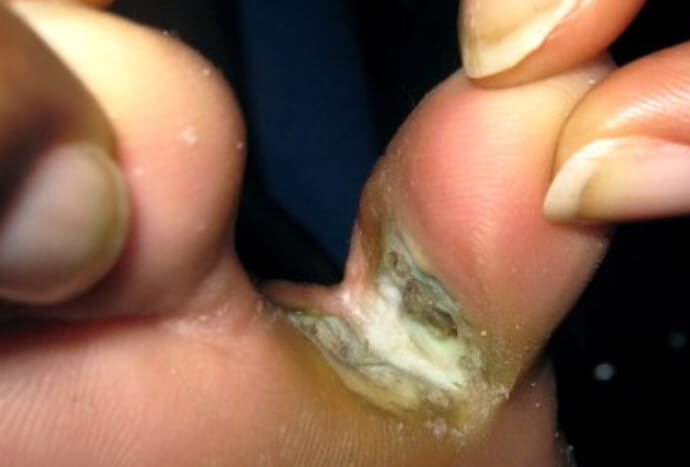
Кандидозный дерматит между пальцами на ноге
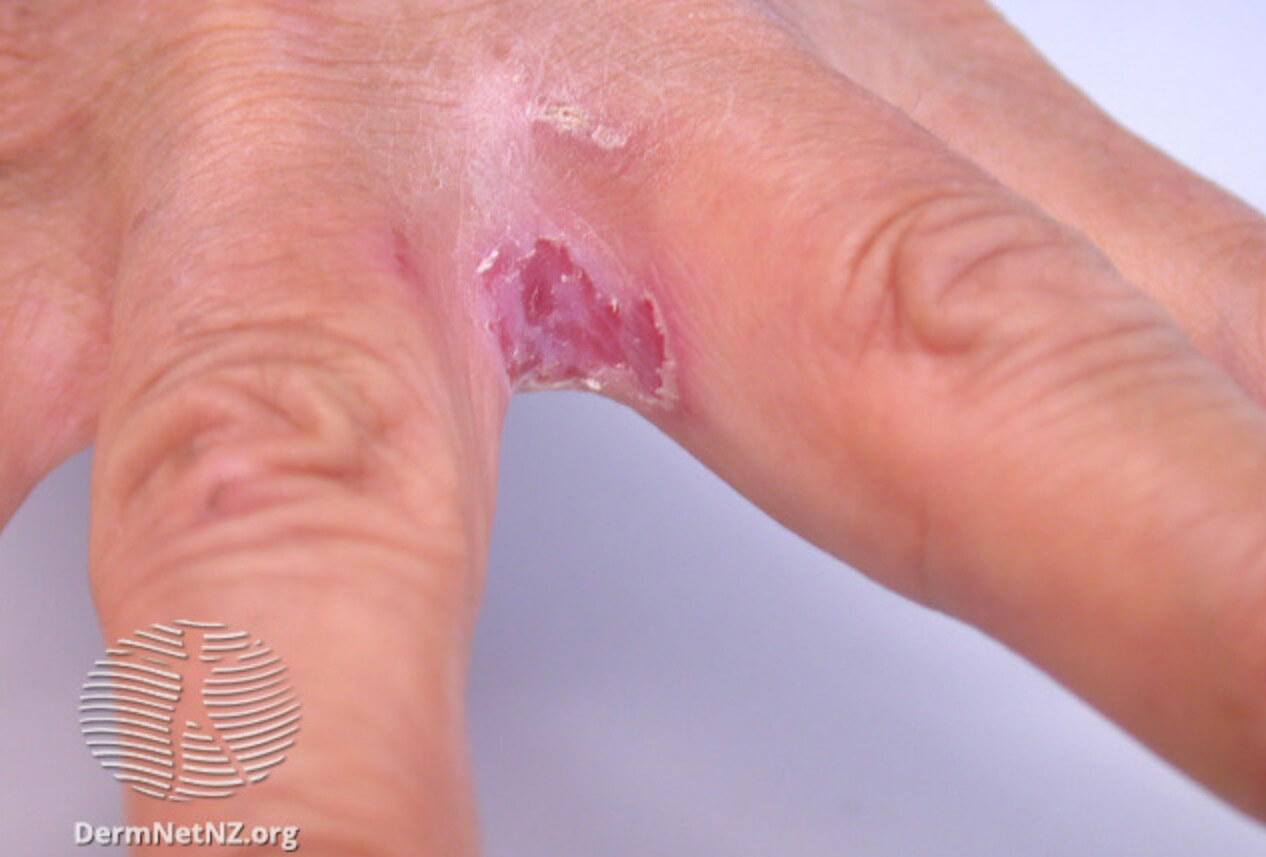
Кандидозный дерматит между пальцами на руке
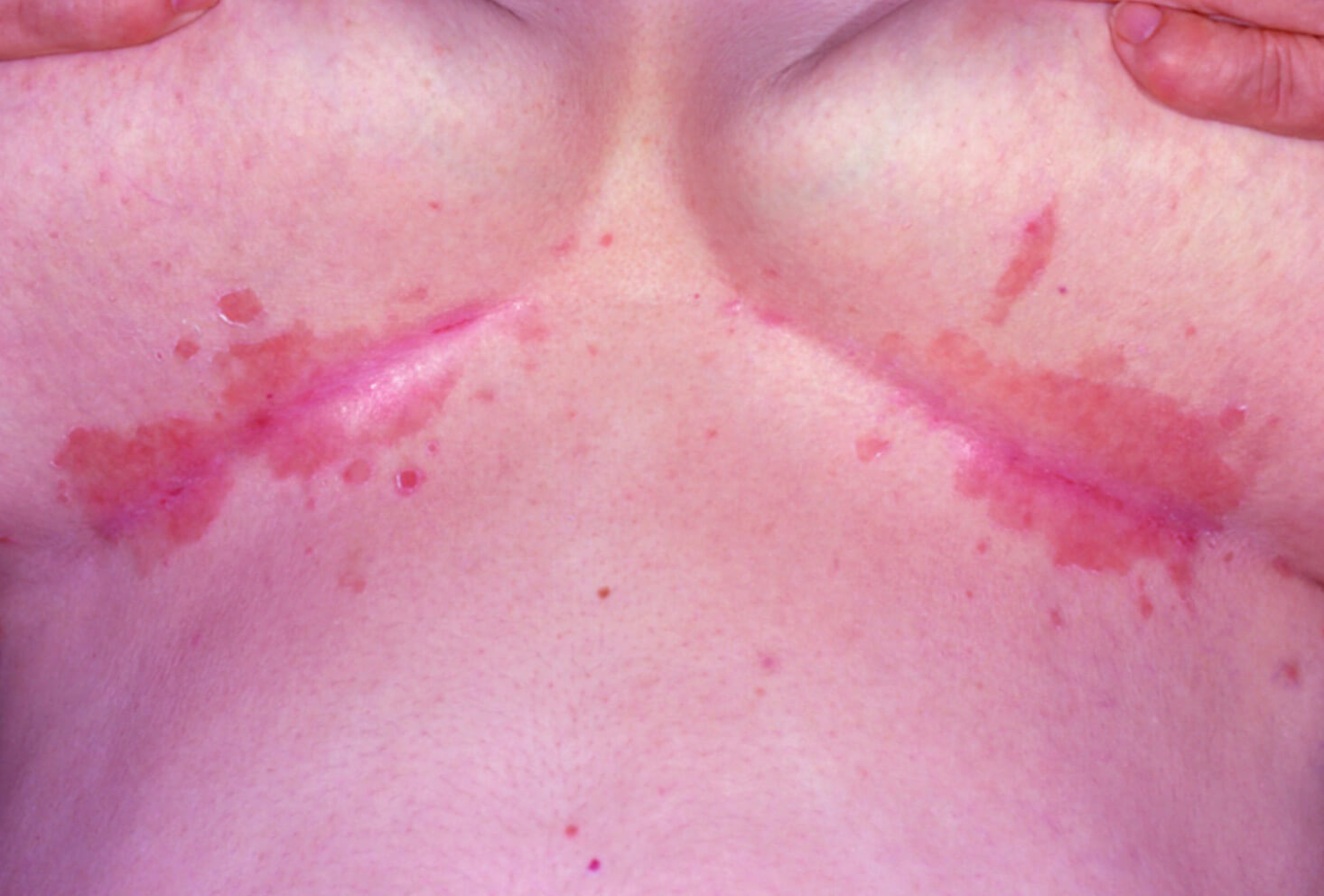
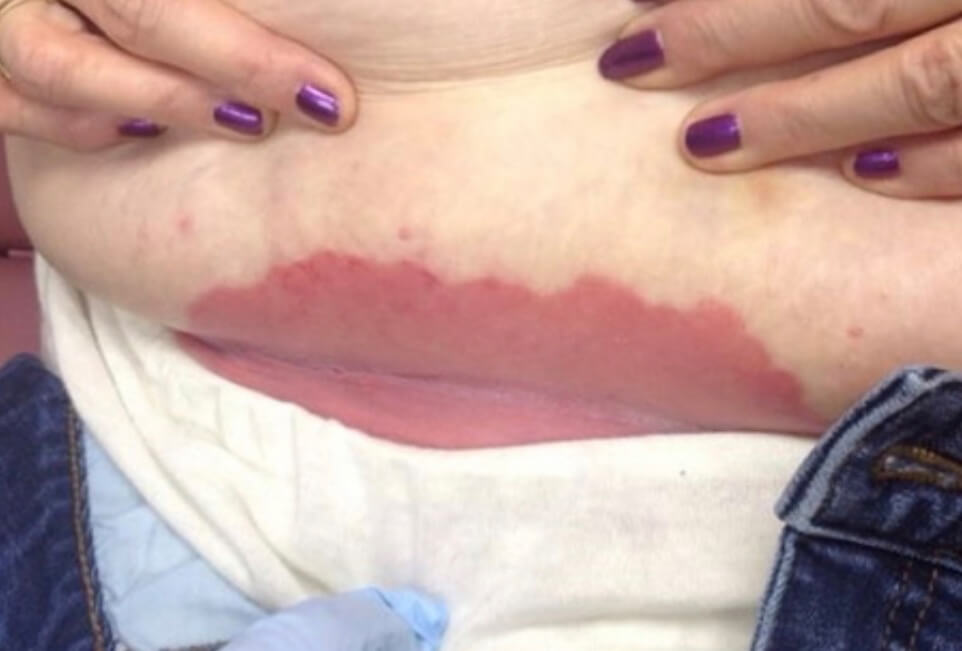
Кандидозный дерматит под молочной железой
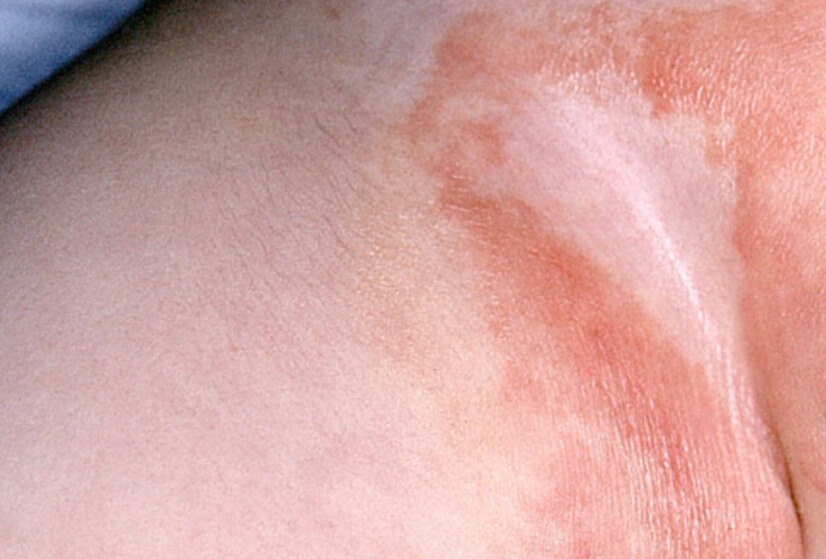
Пеленочный дерматит в паху
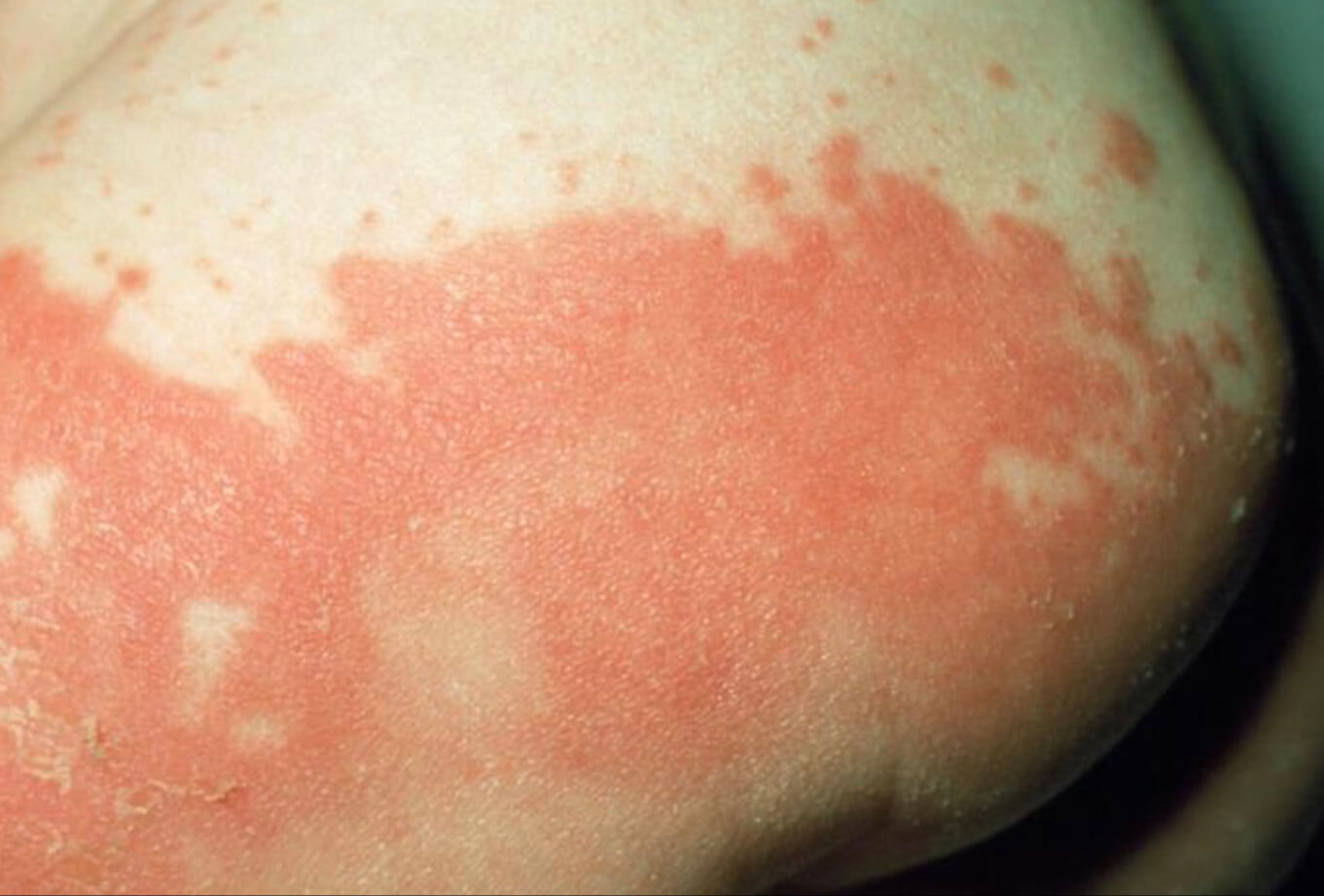
Пеленочный дерматит на ягодице
Причины кандидозного дерматита
Кандидозное воспаление кожи происходит, когда создаются условия для активного роста этих грибков:
- Теплая и влажная погода,
- Тесная одежда,
- Недостаточная личная гигиена,
- Редкая смена нательного белья,
- Травмы кожи,
- Ожирение, при котором образуется большое количество кожных складок, где среда благоприятствует кандидозной инфекции,
- Антибиотики, которые уничтожают полезные бактерии на поверхности кожи, сдерживающие деление грибков,
- Лечение глюкокортикоидами или другими препаратами, влияющими на иммунную систему,
- Сахарный диабет, при котором помимо сниженного иммунитета играет роль и то, что кожные выделения содержит в себе большое количество глюкозы. Это питательная среда для грибков. При кандидозном дерматите врач обязательно назначит анализ крови на глюкозу, настолько часто это состояние сопровождает диабет,
- Беременность, при которой меняется баланс в иммунной системе и может нарушаться толерантность к глюкозе
- Заболевания, снижающие иммунный ответ,
- Влажная кожа, особенно в кожных складках. Например, когда человек недостаточно хорошо вытираться после душа и надевает обувь на влажные ноги.
Грибки кандида растут и процветают во влажной и теплой среде. Вот почему это состояние обычно поражает область кожных складок. Кандидоз – не заразное заболевание. Однако людям со сниженной активностью иммунной системы оно может передаваться через касание пораженной области кожи другого человека.
Симптомы кандидозного дерматита
Симптомы обычно различаются в зависимости от области поражения, но часто проявления кандидоза включает в себя следующие признаки:
- Нестерпимый зуд,
- Розовые или с фиолетовым оттенком пятна в пораженной области,
- Отделяемое из пораженной области, которое выглядит как белый, неравномерный, творожистый налет, легко отделяемый,
- Шелушение и отслаивание хлопьев отмершего эпителия,
- Раздражение и чувствительность кожи,
- Устойчивое покраснение,
- Мацерация – изменение, которое происходит с кожей от длительного воздействия жидкости. Эпителий пропитывается, набухает и становится рыхлым, светлым и мягким на вид,
- Вокруг пораженного участка образуются гнойнички, прыщики, заполненные творожистым гнойным отделяемым,
- Трещины эпителия, особенно выраженные, если поражены области между пальцами,
- В редких случаях развиваются глубокие подкожные язвы, из которых высевается культура грибков.
Кандидозный дерматит часто сопровождается переходом инфекции на слизистые оболочки. Характерно появление болезненных заедов в уголках рта, которые очень трудно вылечить. Могут поражаться слизистая рта и язык, на которых формируется белый творожистый налет.
Воспаление ложа ногтя тоже часто вызывается этими микроорганизмами. Обычно микрофлора при этом сочетает грибки и бактерии. Это хроническая инфекция, при которой область вокруг ногтя отекает, становится красной и болезненной, меняется цвет ногтя, может произойти его деформация и отслаивание. В результате хронического паронихия, вызванного Candida, ногти принимают странные формы и могут поменять цвет, а также становиться дистрофичными, истончаться или наоборот, утолщаться. К предрасполагающим к кандидозному паронихию состояниям относятся переизбыток гормонов коры надпочечников и синдром Рейно, заболевание, проявляющееся нарушением кровотока в пальцах рук.
Выделяют также несколько редких форм кандидозного дерматита, которые встречаются у взрослых и детей и обычно протекают тяжело и поддаются лечению хуже, чем обычный кандидоз.
- Распространенный кожный кандидоз – это болезнь, при которой расходясь из одного очага, грибковое воспаление захватывает большие площади кожи, промежность, руки и ноги, включая кисти и стопы, а также всю поверхность тела.
- Кандидозные гранулемы – это крупные, сухие, напоминающие бородавки элементы сыпи, которые образуются при хроническом дерматите. При исследовании под микроскопом грибки кандида находят в ороговевших клетках эпителия.
- Диссеминированный кандидоз – состояние, при котором инфекция, находящаяся внутри организма, при его ослаблении распространяется в том числе и на кожу, формируя кандидозный дерматит. Кандиды распространяются гематогенным путем, то есть через кровь к коже.
Для подтверждения диагноза врач проводит осмотр, берет мазок с места поражения, который обрабатывает гидроксидом калия, окрашивает и изучает под микроскопом – в нем будут видны дрожжевые грибки кандида.
Кандидозный дерматит у ребенка
Кандидозный дерматит встречается в детском возрасте, особенно распространен у грудничков, имеет характерную локализацию (см фото), и при его появлении требуется незамедлительное лечение. В раннем возрасте кандидозный дерматит поражает паховые складки и область между ягодицами, особенно при использовании многоразовых подгузников и при редкой их смене у ребенка, постоянные влажность и тепло в этой зоне – причины роста грибков и воспаления (как показано на фото), и лечение заключается прежде всего в соблюдении правил гигиены.
Кроме осложнения пеленочного дерматита, этот грибок часто затрагивает язык, щеки, может переходить на пищевод. Образуется творожистый белый налет на фоне покрасневшей слизистой, который легко снимается шпателем. Могут формироваться эрозии и язвы. Такое воспаление бывает очень болезненным. Это приводит к нарушению общего самочувствия, малышу трудно глотать, он беспокоится, плачет, теряет аппетит и плохо спит.
Также у детей иногда встречается гайморит, вызванный кандидозом. Часты и поражения наружного слухового прохода с выделением творожистого отделяемого из уха.
В редких случаях встречается врожденный кандидоз – это состояние сопровождается сыпью по всему телу, увеличением печени, сепсисом, расстройством дыхания.
К симптомам у младенцев относятся:
- Тяжелый и персистирующий пеленочный дерматит,
- Кожная сыпь, которая напоминает экзему,
- Белые или желтые пятна на языке или внутренней поверхности рта и щек,
- Колики и боль в животе дольше, чем один месяц,
- Повторяющиеся воспаления уха,
- Симптомы ухудшаются во влажную погоду.
У старших детей к признакам хронической кандидозной инфекции относятся:
- Постоянная тяга к сладкому,
- Нарушения школьных навыков,
- Частая раздражительность и плохое настроение,
- Частые болезни уха,
- Повышенная влажность воздуха в помещении или влажная погода ухудшают состояние.
Кандидозный дерматит у взрослого
Кандидозный дерматит у взрослых, в отличие от детей, развивается чаще в подмышечных областях, паховых складках, под молочными железами, реже между пальцами и в складках кожи при ожирении (как представлено на фото), и в этом случае лечение также заключается в устранении провоцирующих факторов и применении противогрибковых препаратов.
У лежачих больных дерматит, вызванный этими грибками, развивается на спине.
Описаны случаи, когда у больных со сниженной функцией иммунной системы кандидоз развивался под кольцом на пальце.
У молодых мам, кормящих грудью, воспаление соска с очень выраженной болезненностью может также быть вызвано кандидозом. Это значительно затрудняет кормление малыша. Инфекция передается чаще всего из ротовой полости младенца, особенно если у него имеется кандидоз слизистой рта. Некоторые исследователи считают, что кожный кандидоз – основная причина боли в соске, ассоциированной с грудным вскармливанием.
Лечение кандидозного дерматита
Лечение кандидозной инфекции кожи обычно достаточно простое. Если иммунная система работает хорошо, и инфекция не распространяется на внутренние органы, госпитализация не требуется. Доктор обычно выписывает подсушивающие средства вместе с противогрибковыми кремами, мазями или лосьонами, которые нужно наносить на пораженную кожу. Иногда необходимы препараты в таблетках.
Лечение кандидозного дерматита медикаментозными средствами
- Местные противогрибковые средства, которые чаще всего назначают для лечения кандидозного дерматита – кетоконазол или клотримазол. Их применяют местно, и у них отмечается очень мало побочных эффектов.
- Флуконазол – средство для приема внутрь в виде таблеток, который используют, если местные средства неэффективны. Он достаточно безопасен, побочных реакций на него мало, и для борьбы с инфекцией иногда достаточно одного приема.
- Нистатин и амфотерицин В – более мощные препараты, которые применяют при распространенной инфекции, в условиях стационара внутривенно.
Большинство препаратов применяют два раза в день. Некоторые из лекарств (такие, как миконазол и клотримазол) безопасны в первом триместре беременности.
К побочным действиям относятся:
- Зуд в месте нанесения,
- Покраснение и ощущение жжения в области применения,
- Головная боль,
- Расстройство желудка и нарушение пищеварения,
- Сыпь на коже.
Внутривенные противогрибковые средства вызывают более тяжелые явления:
- Потеря аппетита,
- Общая слабость,
- Расстройство стула,
- Боль в мышцах и суставах,
- Различные виды сыпей.
В редких случаях эти препараты вызывают опасные аллергические реакции или тяжелое поражение кожи с отмиранием эпителия и образованием пузырей как от ожога.
Пациентам с заболеванием печени нельзя использовать противогрибковые средства без врачебного контроля. Они вызывают повреждение печени и при бесконтрольном применении могут привести к печеночной недостаточности.
Лекарства, которые при одновременном применении могут вступать в реакцию с противогрибковыми и изменять их активность:
- Рифампин, антибиотик,
- Бензодиазепины, которые назначают для улучшения сна и уменьшения тревоги,
- Эстрогены и прогестероны, которые содержатся в оральных контрацептивах и гормональной заместительной терапии,
- Фенитоин, который иногда назначают при эпилепсии.
- Среди подсушивающих средств самое эффективное и недорогое – оксид цинка, который практически не имеет противопоказаний и неблагоприятных эффектов. Это средство может быть использовано даже у младенцев с пеленочным дерматитом, спровоцированным грибками.
- Фукорцин – еще один препарат, оказывающих подсушивающее, противовоспалительное и антисептическое действие. Это водный раствор фуксина, он имеет ярко-розовый цвет, его рекомендуют использовать при остром течении заболевания. У детей применять его нежелательно из-за некоторой токсичности.
- Слабый раствор яблочного уксуса может быть полезен как дополнительное средство при остром дерматите у взрослых.
- Бензоил пероксид показал эффективность при подостром течении кожного кандидоза.
- Рекомендуется также как можно меньше закрывать пораженное место повязками, стараться держать его открытым, следить, чтобы не было мокнутия и трения кожи.
Профилактика кандидозного дерматита
К советам, которые помогут предотвратить появление кандидозного дерматита, относят следующие:
- Носите одежду из спортивного материала, который отводит влагу от тела и помогает поддерживать кожу сухой,
- Поддерживайте в сухом состоянии подмышечные области, паховые складки и другие части тела, склонные к кандидозной инфекции,
- Всегда принимайте душ и тщательно вытирайтесь после спортивной нагрузки, или если вы вспотели,
- Если у вас есть лишний вес или ожирение, всегда следите за сухостью кожных складок, чаще вытирайте их, пользуйтесь присыпкой,
- В теплую погоду предпочтительнее носить открытую обувь, чем кеды,
- Регулярно меняйте носки и нижнее белье,
- Если у вас диабет, важно очень строго контролировать уровень сахара в крови. Гипергликемия, помимо остальных осложнений, ведет к кожному кандидозу,
- Снижение веса и поддержание оптимальной массы тела – важное мероприятие в профилактике кандидоза. У человека нормального питания снижено количество кожных складок и областей трения участков кожи друг о друга. Также у таких людей меньше вероятность заболеть диабетом – важным фоновым состоянием для кандидозного дерматита.
Источник
Что такое пеленочный дерматит (опрелости)
Пеленочный дерматит, или “опрелости” – это распространенная форма воспаления кожи (дерматита) у детей раннего возраста. Он выглядит как яркое покраснение кожи в области промежности.
Фото 1. Простой пеленочный дерматит
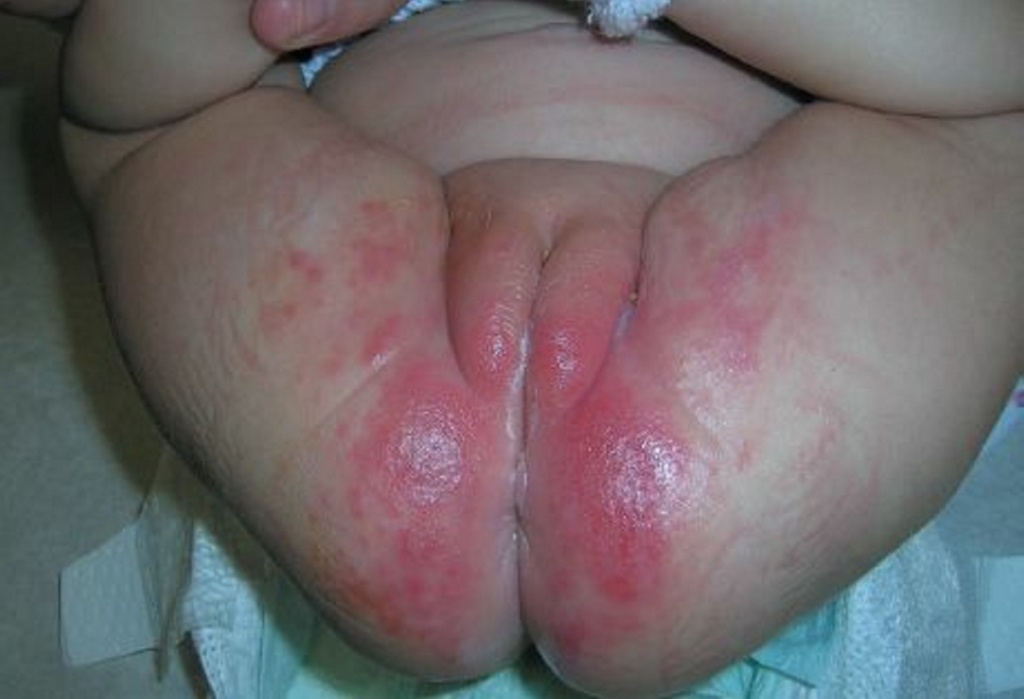
Опрелости обычно вызваны длительным воздействием влаги, мочи или фекалий на кожу промежности и потому чаще возникают при нерегулярной смене подгузников и диарее, но бывают и у детей с хорошей гигиеной промежности.
Опрелости также могут развиваться при использовании неподходящей для конкретного ребенка марки подгузников, после введения нового продукта в прикорм, при приеме кормящей мамой некоторых продуктов, или при приеме антибиотиков.
Пеленочный дерматит может испугать родителей и вызывать беспокойство у ребенка. Однако, в большинстве случаев, для излечения от него достаточно обычного домашнего ухода даже без вмешательства педиатра.
Симптомы пеленочного дерматита
Опрелости проявляется следующими симптомами:
- Пораженная кожа становится ярко-красной и отечной; поражения располагаются в области промежности: на ягодицах, внутренней поверхности бедер и половых органах.
- Изменение настроения ребенка. Вы можете заметить, что Ваш ребенок выглядит расстроенным, более плаксивым, чем обычно, особенно – во время смены подгузников. Ребенок с опрелостями чаще беспокоится или плачет при подмывании и прикосновениях к пораженной коже.
Фото 2. Опрелости. Характерные изменения кожи при пеленочном дерматите
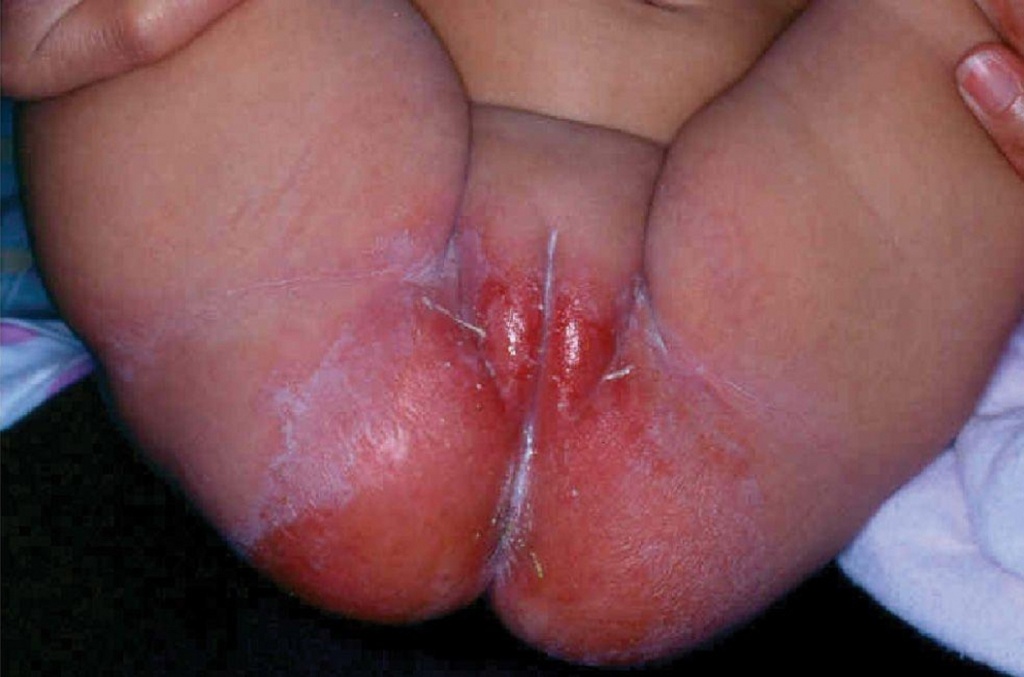
Пеленочный дерматит может появляться в любом возрасте, пока ребенок не приучится к горшку, но наиболее часто он возникает в возрасте до 15 месяцев. Пик заболеваемости – между 9 и 12 месяцами жизни.
Когда обращаться к врачу
Обычно опрелости легко поддается лечению и не заслуживает внимания педиатра. Однако, если поражения не проходят через несколько дней Вашего активного ухода за промежностью (частой смены подгузников, воздушных ванн и защитного крема), ребенка следует показать врачу. Иногда, опрелости приводят к вторичным инфекциям, которые могут потребовать специальных мазей (антибактериальных, противогрибковых или стероидных).
Покажите ребенка врачу, если:
- Сыпь ярко выражена
- Сыпь усиливается вопреки Вашим стараниям
- Опрелости сопровождаются лихорадкой
- На опрелостях есть пузыри или мокнутие
- Сыпь выходит за пределы области подгузников
- Сыпь гноится
- Ребенок слишком много плачет
- Ребенок чрезмерно сонлив
Причины развития опрелостей
Раздражение кожи от длительного контакта с испражнениями или мочой. Длительное воздействие мочи или кала может раздражать чувствительную кожу ребенка. Ваш ребенок может быть более склонным к опрелостям, если он часто испражняется, потому что фекалии являются более раздражающим агентом, чем моча.
Внедрение новых продуктов в рацион. Введение прикорма в рацион ребенка может провоцировать пеленочный дерматит, поскольку при этом меняются состав и свойства кала. Кроме того, прикорм увеличивает частоту дефекаций. Если ваш ребенок кормится грудным молоком, у него могут развиваться опрелости в ответ на пищу, съеденную матерью, хотя это редкость.
Контакт с новым химическим веществом. Одноразовые салфетки, смена марки подгузников, крема под подгузник, стирального порошка, отбеливателя или кондиционера для белья, использующихся при стирке тканевых подгузников – все это может раздражать нежную кожу промежности Вашего ребенка.
Бактериальная или грибковая инфекция (кандидоз). Раздраженная фекалиями кожа – это входные ворота для инфекции. Кроме того, под подгузником всегда тепло и влажно, что очень удобно для размножения бактерий и грибков. Вторичные поражения кожи могут располагаться в складках (бактериальные поражения), или быть раскиданными по всей окружающей коже (кандидозный пеленочный дерматит).
Фото 3. Изменения характерные для кандидозного пеленочного дерматита
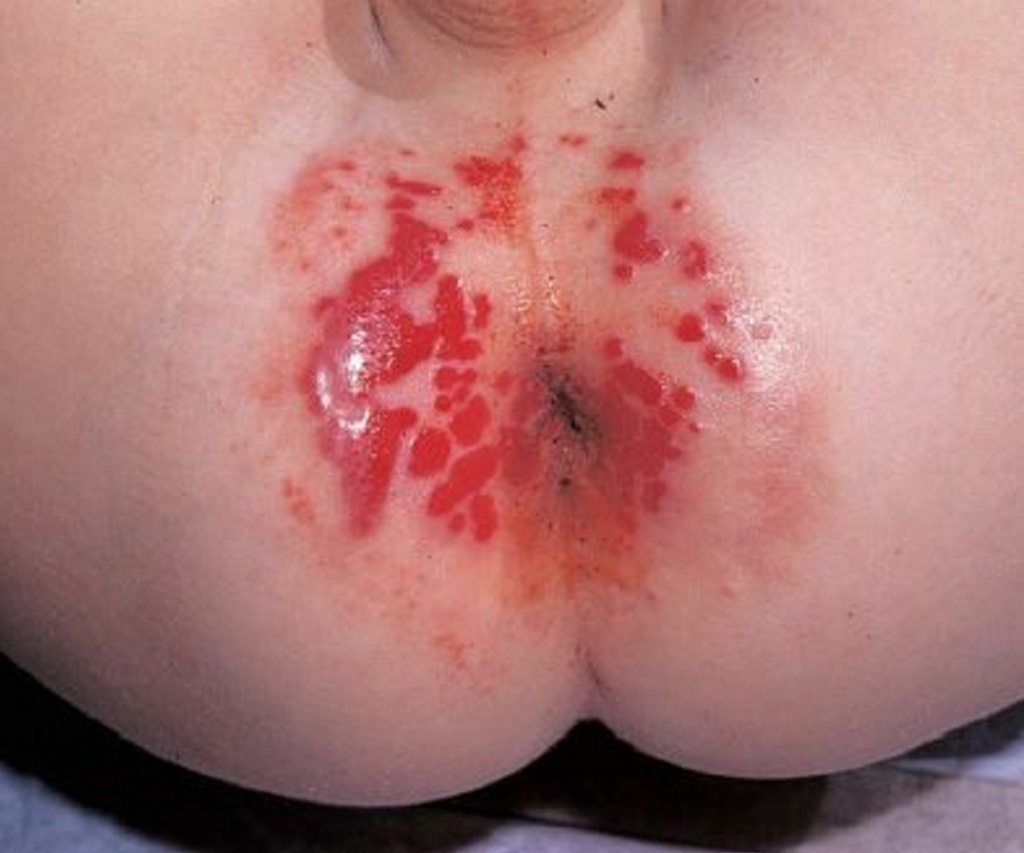
Чувствительная кожа. Дети с изначально имеющимся хроническим поражением кожи, таким как атопический дерматит или экзема, могут быть более склонны к развитию опрелостей.
Стеснение и трение Тесная одежда или подгузники – значительно увеличивают риск развития опрелостей.
Использование антибиотиков. Антибиотики убивают бактерии, как хорошие, так и плохие. Хорошие виды бактерий, которые сдерживали развитие грибков, погибают – поэтому активизируется рост дрожжевой инфекции. Это относится и к детям на грудном вскармливании, матери которых принимают антибиотики.
Подготовка к визиту врача
Как правило, опрелости можно успешно вылечить в домашних условиях без контроля врача. Но если симптомы не поддаются лечению более 2-3 дней или сопровождаются лихорадкой и другими опасными симптомами – Вам следует записаться на прием к вашему педиатру.
Будет хорошо, если Вы приготовите заранее список самых важных моментов:
- Запишите ключевую медицинскую информацию о Вашем ребенке, в том числе – другие заболевания, от которых Ваш ребенок получал лечение, а также все лекарственные препараты, которые недавно принимал ребенок. Если Ваш ребенок получает грудное молоко, следует проанализировать и лекарственную терапию мамы.
- Запишите перечень всех подгузников, кремов и моющих средств, которые касаются промежности Вашего ребенка. Ваш врач, возможно, захочет узнать марку подгузника, стирального порошка, мыла, лосьонов, порошков и масел, которые Вы используете для вашего ребенка. В некоторых случаях будет полезным принести врачу этикетку от подозреваемого крема или порошка, или сфотографировать ее на смартфон.
Запишите вопросы, которые следует выяснить у врача:
- Что я могу сделать, чтобы помочь коже моего ребенка выздороветь?
- Какие подгузники, и какие марки кремов Вы бы посоветовали для моего ребенка?
- Когда я должна использовать мазь вместо крема, а когда наоборот?
- Какие продукты или местные средства я должна избегать, при уходе за ребенком и питании моего ребенка?
- Нужна ли мне диета, или отказ от лекарств?
- Как скоро вы прогнозируете улучшение этих симптомов на фоне назначенного вами лечения?
- Как мне не допустить повтора пеленочного дерматита?
Ваш врач, вероятно, задаст Вам ряд вопросов. Будьте готовы ответить на них, в том числе подробно. Список наиболее вероятных вопросов врача:
- Когда Вы впервые заметили симптомы у вашего ребенка?
- Какие триггеры, на Ваш взгляд, спровоцировали эти опрелости?
- Какую марку подгузников Вы обычно используете?
- Как часто вы меняете подгузник своему ребенку?
- Какие марки мыла и влажных салфеток Вы используете для мытья вашего ребенка?
- Вы применяете какие-либо продукты по уходу за кожей для Вашего малыша, например, лосьоны, присыпки, кремы или масла?
- Какой стиральный порошок вы используете для стирки одежды вашего ребенка?
- Ваш ребенок находится на грудном вскармливании?
- Вы уже вводили прикормы, какие?
- Как Вы пытались лечить опрелости, каков был эффект от лечения?
- Болел ли ваш ребенок накануне, не было ли диареи?
- Недавно ребенок получал какие-либо новые лекарства?
Что Вы можете сделать в ожидании визита врача?
Прежде всего, Вам следует часто подмывать ребенка прохладной водой, чаще держать промежность на воздухе, чаще менять подгузники, избегать продуктов питания и местных средств, которые могли стать причиной пеленочного дерматита. Следует часто подмывать ребенка проточной водой как можно раньше после каждого мочеиспускания и дефекации. Следует также избегать контакта промежности с мылом и влажными салфетками, до полного выздоровления от опрелостей.
Как можно дольше держите Вашего ребенка без подгузников.Если у ребенка жидкий стул, то не забывайте использовать барьерный крем в перианальной области (вокруг анального отверстия). На остальные участки кожи барьерный крем не наносится!
Лечение пеленочного дерматита
Лучшее лечение опрелостей – это максимальная чистота кожи младенца, отсутствие влаги и раздражающих веществ. Однако, если опрелости у Вашего ребенка не поддаются этому простому лечению, Ваш врач может назначить:
- Легкий стероидный крем
- Противогрибковый крем, если есть подозрение на вторичную грибковую инфекцию
- Местные или пероральные антибиотики, если у Вашего ребенка имеется вторичная бактериальная инфекция
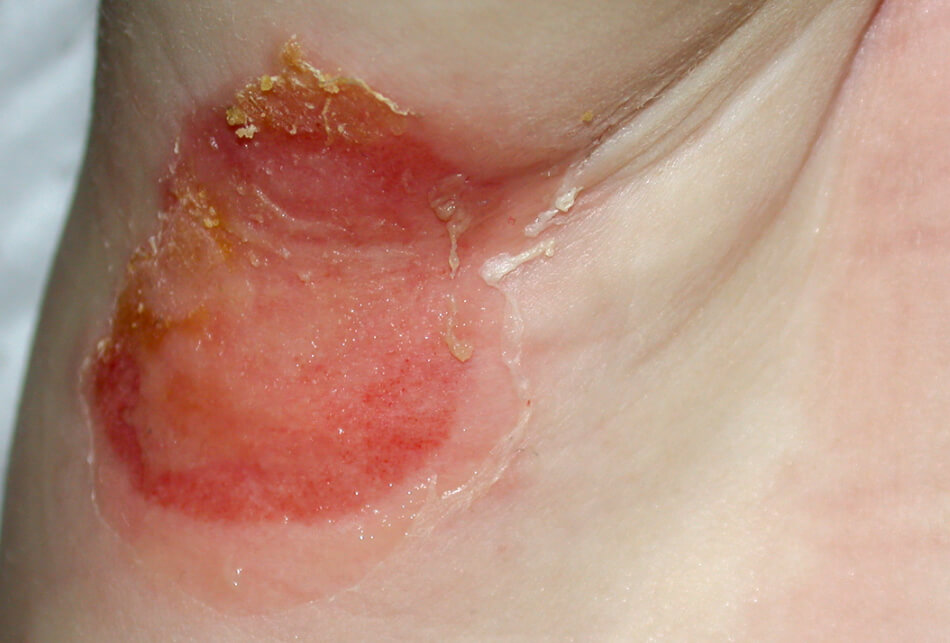
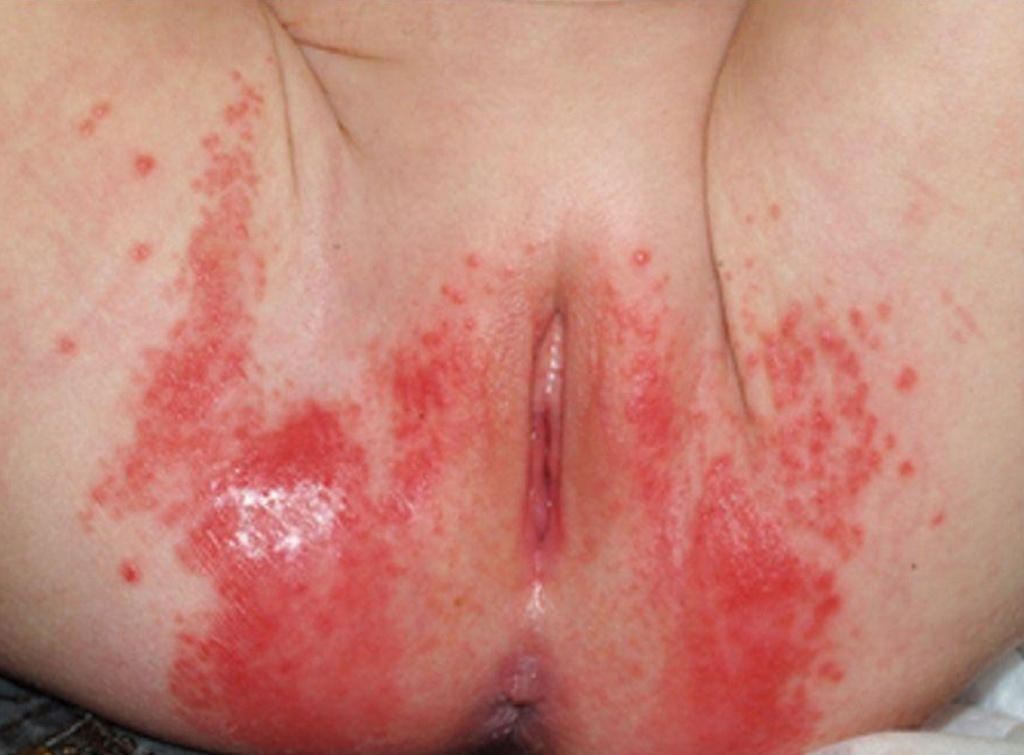
Фото 4: опрелости с вторичной БГСА-инфекцией
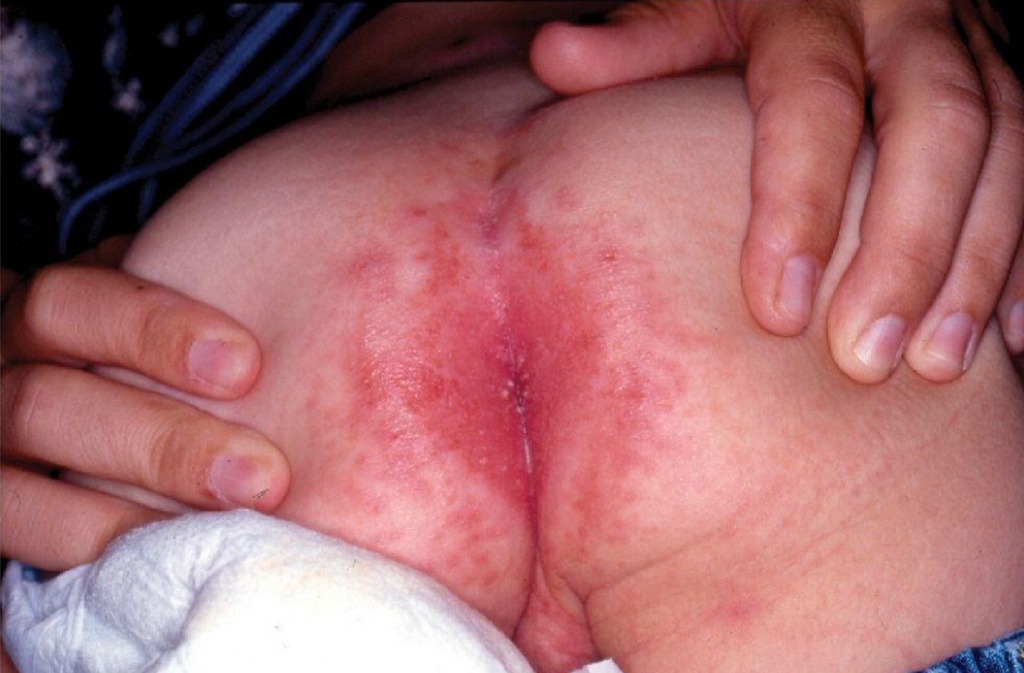
Фото 5: эррозивный пеленочный дерматит вызванный диареей
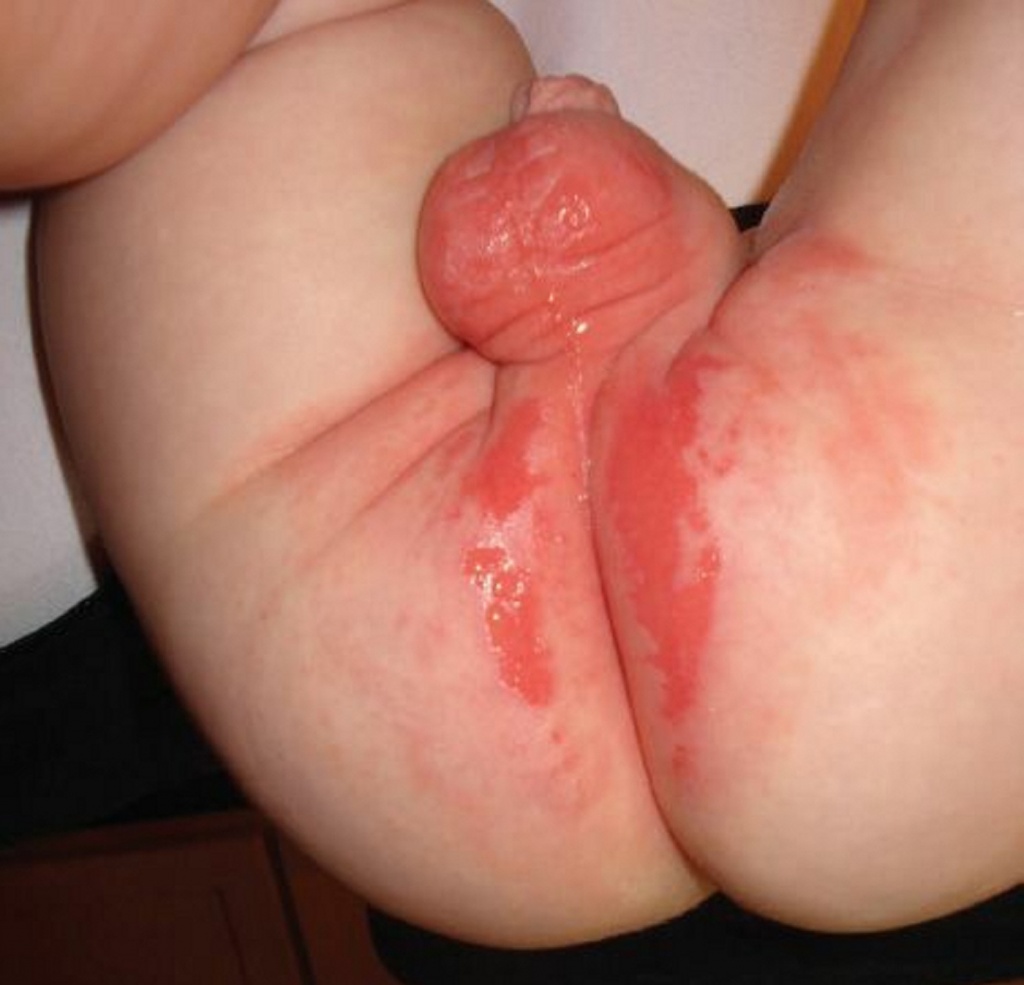
Фото 6: эррозивный пеленочный дерматит
Не следует использовать стероидные, противогрибковые и антибактериальные кремы, не посоветовавшись с врачом, даже если ранее врач уже назначал их ребенку. Частое и безосновательное применение этих препаратов способно вызывать осложнения и ухудшать состояние ребенка.
Выздоровление от пеленочного дерматита обычно занимает несколько дней. Если сыпь сохраняется, не смотря на назначенное врачом лечение, Вам следует вернуться к врачу, и/или попросить консультацию дерматолога.
Домашние средства для лечения опрелостей
Повторимся, что самый эффективный способ вылечить пеленочный дерматит – это держать опревшую промежность в максимальной чистоте и на открытом воздухе. Для этого следует или держать малыша голеньким, или очень часто менять пеленки
Помимо этого, вы можете применять некоторые местные кремы еще до визита к своему врачу: например, цинковый крем (Деситин или др)
Оксид цинка является активным ингредиентом многих кремов от опрелостей. Крем с оксидом цинка наносится толстым слоем на раздраженную кожу, что приводит к успокоению, заживлению и защите кожи малыша. Оксид цинка также может быть использован для предотвращения опрелостей, на здоровую кожу (как обычный крем под подгузник).
Пока опрелости у ребенка не пройдут, избегайте: подмываний с мылом, использования одноразовых салфеток и любых раздражающих местных средств. Содержащиеся в этих средствах спирт и парфюмерия могут вызывать раздражение кожи Вашего ребенка, ухудшать и затягивать течение пеленочного дерматита.
В недавнем прошлом для профилактики и лечения опрелостей нередко использовались присыпки на основе талька. Считалось, что поглощение избыточной влаги оказывает благоприятный эффект на кожу промежности. Тем не менее, в настоящее время эти рекомендации признаны нецелесообразными: тальк действует как абразив, приводя к травматичному трению при движениях ребенка, а вдыхание талька может раздражать легкие ребенка.
Профилактика пеленочного дерматита
Пеленочный дерматит бывает почти у всех детей, и не во всех случаях он вызван плохой гигиеной промежности. Однако некоторые простые советы помогут вам снизить риск развития ПД и его тяжесть у вашего ребенка:
- Часто меняйте подгузники. В кратчайшие сроки снимайте испачканные фекалиями подгузник, пеленку или трусики. Инструктируйте няню или воспитателя делать то же самое.
- Подмывайте промежность Вашего ребенка прохладной проточной водой каждый раз при смене подгузника. Для этого можно использовать ванну, раковину или просто бутылку с водой. Влажная тряпочка или ватные шарики также подходят для этих целей. Не используйте влажные салфетки, которые содержат спирт или ароматизаторы.
- После подмывания промокните промежность ребенка полотенцем, чтобы осушить его. Промокните, но не трите – трение может быть дополнительным раздражающим фактором.
- Не используйте подгузники, которые малы ребенку или туго на нем сидят. Это увеличивает влажность среды под подгузником, а также приводит к непосредственному трению в местах резинок подгузника (на поясе или бедрах).
- Когда это возможно, держите ребенка без подгузника. Чтобы при этом ребенок не испачкал поверхности, которые трудно очистить (например, диван) – используйте одноразовые пеленки, или клеенку и многоразовые пеленки.
- Тщательно стирайте тканевые подгузники. Предварительно замачивайте сильно загрязненные тканевые подгузники и используйте горячую воду для их стирки. Используйте смягчающие моющие средства и не подвергайте ткани автоматической сушке, которая придает особую грубость ткани.
- Рассмотрите необходимость регулярного использования защитной мази. Если пеленочный дерматит возникает у Вашего ребенка часто, используйте в перианальной области барьерные мази или кремы на основе вазелина и оксида цинка. Эти препараты защищают кожу от раздражения и снижают частоту опрелостей.
- После смены подгузников тщательно мойте свои руки. Мытье рук предотвращает распространение бактерий или грибков на другие части тела Вашего ребенка, на вас или других членов семьи.
Какие подгузники выбрать?
Многие родители считают, что одноразовые подгузники чаще вызывают опрелости, чем тканевые подгузники. Однако по данным исследований нет никаких доказательств подобному мнению. Вы можете использовать оба вида или отдавать предпочтение одному из них. Но какие бы подгузники Вы не использовали, старайтесь менять их как можно раньше после каждой дефекации Вашего ребенка.
Автор: Бутрий Сергей Александрович
Источник
